La resistencia a carbapenémicos es un fenómeno creciente y una amenaza para la salud pública, pues reduce las posibilidades terapéuticas en microorganismos resistentes.
MétodosEstudio retrospectivo de casos y controles en 2 instituciones hospitalarias de Medellín, Colombia. Cincuenta pacientes con infecciones por enterobacterias resistentes a ertapenem fueron comparados con 100 pacientes con infecciones por enterobacterias sensibles a ertapenem. Un modelo multivariado de regresión logística se empleó para identificar los factores que mejor explican la infección por enterobacterias resistentes a ertapenem.
ResultadosLa exposición previa a carbapenémicos (OR ajustada 3,43; IC 95% 1,08-10,87) y la exposición previa a cefepima (OR ajustada 6,46; IC 95% 1,08-38,38) fueron los factores asociados a la infección por enterobacterias resistentes a ertapenem en la población estudiada.
ConclusiónLa exposición previa a antibióticos es el factor que mejor explica la infección por enterobacterias resistentes a ertapenem en esta población, poniendo de relieve la importancia de programas de optimización del uso de antimicrobianos en instituciones hospitalarias.
Carbapenems resistance is a growing phenomenon and a threat to public health because of the reduced therapeutic options for resistant infections.
MethodsA retrospective case-control study was conducted in 2 tertiary-care hospitals in Medellín, Colombia. Fifty patients infected with ertapenem-resistant enterobacteriaceae were compared with a control group consisting of 100 patients with infections caused by ertapenem susceptible enterobacteriaceae. A multivariate logistic regression model was used to identify factors that best explain ertapenem-resistant enterobacteriaceae infections.
ResultsThe factors associated with ertapenem-resistant enterobacteriaceae infections were prior exposure to carbapenems (adjusted OR 3.43; 95% IC 1.08-10.87) and prior exposure to cefepime (adjusted OR 6.46; 95% IC 1.08-38.38).
ConclusionPrior exposure to antibiotics is the factor that best explains the ertapenem-resistant enterobacteriaceae infection in this population, highlighting the importance of antimicrobial stewardship programs in hospitals.
Las enterobacterias están entre los microorganismos más frecuentes en instituciones hospitalarias de Colombia, pero además de su alta prevalencia, en la última década se ha observado la emergencia de enterobacterias con resistencia a carbapenémicos1–3, antibióticos empleados para el tratamiento de infecciones severas y, en particular, por microorganismos que expresan mecanismos de resistencia a otros antimicrobianos, lo que limita su uso clínico.
El incremento de la resistencia a carbapenémicos ha sido documentado por grupos de investigación y redes de vigilancia, como el Grupo GERMEN, que en un estudio reciente en 22 hospitales de Medellín, Colombia, encontraron un incremento significativo de la resistencia a carbapenémicos entre 2007 y 20124. Sin embargo, el conocimiento de la epidemiología local, así como los factores que podrían estar relacionados con la infección por estos microorganismos en la población hospitalaria aún es precario. Por ello, este estudio se realizó con el objetivo de determinar factores relacionados con la infección por enterobacterias resistentes a ertapenem (ERE) en pacientes hospitalizados en 2 instituciones de salud de alto nivel de complejidad de Medellín, Colombia.
MétodosSe realizó un estudio retrospectivo no pareado de casos y controles en 2 instituciones hospitalarias de Medellín. Los casos fueron 50 pacientes adultos con infecciones por ERE, mientras que el grupo control consistió en pacientes hospitalizados con infecciones causadas por enterobacterias sensibles a ertapenem. Por cada caso se seleccionaron 2 pacientes control considerando la misma proporción de pacientes por cada especie de enterobacteria y cada sitio de obtención de la muestra. Se excluyeron los pacientes que ingresaron con diagnóstico de infección por la misma enterobacteria, o en los que el aislamiento se obtuvo en los 2 días posteriores al ingreso, así como los pacientes en los que el aislamiento correspondió a una colonización.
La información fue tomada de la historia clínica y las bases de datos del laboratorio. De cada paciente se seleccionó información demográfica, historia médica, comorbilidades y enfermedades de base, antibióticos administrados por≥48h con actividad frente a gramnegativos, procedimientos invasivos realizados durante la hospitalización y previos al aislamiento, así como variables relacionadas con el aislamiento bacteriano.
Las pruebas de sensibilidad a antibióticos fueron realizadas usando el sistema MicroScan Walk-Away® (Dade Behring Inc., West Sacramento, CA, EE. UU.) y Vitek® 2 Compact (bioMérieux, Durham, NC, EE. UU.). La resistencia a ertapenem se definió mediante los criterios de interpretación del Instituto de Estándares Clínicos y de Laboratorio (CLSI) de 2013 (sensible≤0,5μg/mL y resistente≥2μg/mL)5, con excepción de 13 aislamientos de 2010, que fueron interpretados con los puntos de corte de ese mismo año (sensible≤2μg/mL y resistente≥8μg/mL)6. Los resultados de sensibilidad intermedia se consideraron resistentes. La prueba de Hodge modificada fue realizada con el disco de ertapenem de 10μg5.
La información se analizó en el programa SPSS® (IBM SPSS Statistics 21). Las variables continuas se recodificaron en variables categóricas, considerando el valor de la mediana. Con la prueba exacta de Fisher o la prueba de Chi2 se compararon las variables categóricas. Se calcularon las razones de disparidad (OR) y los intervalos de confianza del 95%. Se realizó un análisis multivariado de regresión logística binaria y se calcularon los OR ajustadas y los intervalos de confianza del 95%. Un valor p≤0,05 fue considerado significativo.
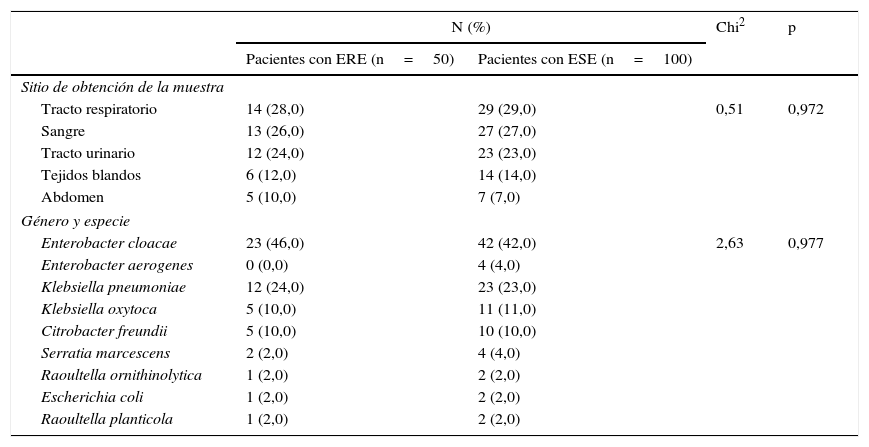
ResultadosSe analizaron 50 pacientes con aislamientos de ERE. La especie más frecuente fue Enterobacter cloacae (46,0%), seguida de Klebsiella pneumoniae (24,0%), Klebsiella oxytoca y Citrobacter freundii (10,0% cada uno). Los sitios de obtención de la muestra más frecuentes fueron el tracto respiratorio (28,0%), el torrente sanguíneo (24,0%) y el tracto urinario (24,0%) (tabla 1). En el grupo control, por la dificultad de encontrar la totalidad de sujetos con infecciones por Enterobacter cloacae sensible a ertapenem, se incluyeron 4 aislamientos de Enterobacter aerogenes.
Distribución de los sitios de obtención de la muestra y de las especies bacterianas aisladas de pacientes con infecciones por enterobacterias resistentes a ertapenem y enterobacterias sensibles a ertapenem
| N (%) | Chi2 | p | ||
|---|---|---|---|---|
| Pacientes con ERE (n=50) | Pacientes con ESE (n=100) | |||
| Sitio de obtención de la muestra | ||||
| Tracto respiratorio | 14 (28,0) | 29 (29,0) | 0,51 | 0,972 |
| Sangre | 13 (26,0) | 27 (27,0) | ||
| Tracto urinario | 12 (24,0) | 23 (23,0) | ||
| Tejidos blandos | 6 (12,0) | 14 (14,0) | ||
| Abdomen | 5 (10,0) | 7 (7,0) | ||
| Género y especie | ||||
| Enterobacter cloacae | 23 (46,0) | 42 (42,0) | 2,63 | 0,977 |
| Enterobacter aerogenes | 0 (0,0) | 4 (4,0) | ||
| Klebsiella pneumoniae | 12 (24,0) | 23 (23,0) | ||
| Klebsiella oxytoca | 5 (10,0) | 11 (11,0) | ||
| Citrobacter freundii | 5 (10,0) | 10 (10,0) | ||
| Serratia marcescens | 2 (2,0) | 4 (4,0) | ||
| Raoultella ornithinolytica | 1 (2,0) | 2 (2,0) | ||
| Escherichia coli | 1 (2,0) | 2 (2,0) | ||
| Raoultella planticola | 1 (2,0) | 2 (2,0) | ||
ERE: enterobacterias resistentes a ertapenem; ESE: enterobacterias sensibles a ertapenem.
En el grupo de las ERE, los antibióticos con mejor actividad in vitro fueron amikacina (86,0% de sensibilidad), tigeciclina (85,4%), ciprofloxacina (62,0%) y gentamicina (54,0%). Se observó sensibilidad disminuida a todos los β-lactámicos, incluyendo otros carbapenémicos y cefalosporinas de tercera y cuarta generación. En 38 aislamientos (88,0%) se obtuvo un resultado positivo en la prueba de Hogde modificada.
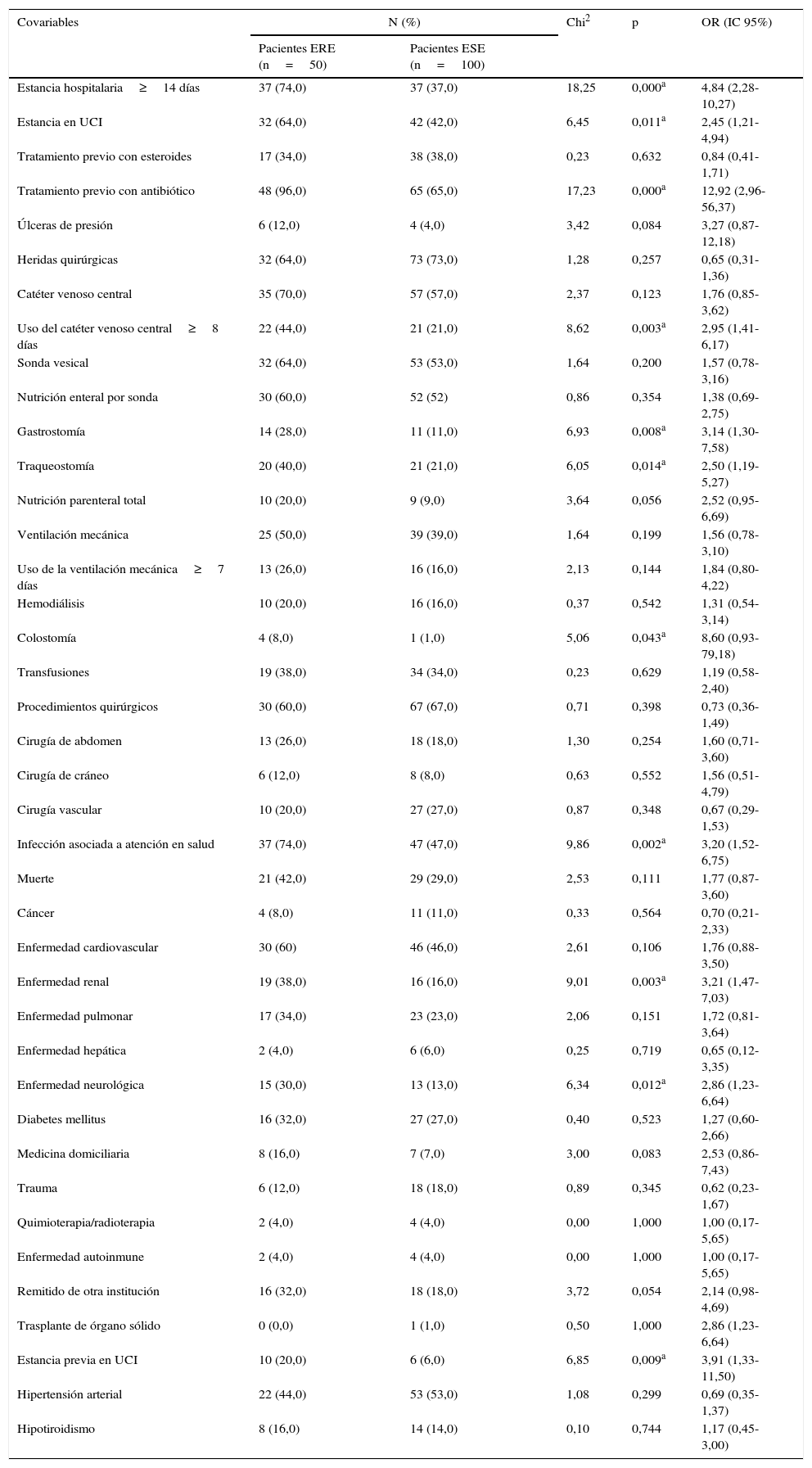
La mediana de la edad de los casos fue de 69,5 años, y en los controles, de 67,5 años. No se encontraron diferencias entre los grupos con respecto a la edad (p=0,199) o la proporción de individuos de sexo masculino (p=0,164). En el grupo de casos se observó una mayor proporción de individuos con antecedentes de hospitalización previa en unidades de cuidado intensivo (OR 3,91; IC 95% 1,33-11,50; p=0,009), de enfermedad renal (OR 3,21; IC 95% 1,47-7,03; p=0,003) y de enfermedad neurológica (OR 2,86; IC 95% 1,23-6,64; p=0,012) (tabla 2).
Factores clínicos y variables relacionadas con la hospitalización, los procedimientos y los dispositivos invasivos en el momento del aislamiento de las enterobacterias resistentes a ertapenem y enterobacterias sensibles a ertapenem
| Covariables | N (%) | Chi2 | p | OR (IC 95%) | |
|---|---|---|---|---|---|
| Pacientes ERE (n=50) | Pacientes ESE (n=100) | ||||
| Estancia hospitalaria≥14 días | 37 (74,0) | 37 (37,0) | 18,25 | 0,000a | 4,84 (2,28-10,27) |
| Estancia en UCI | 32 (64,0) | 42 (42,0) | 6,45 | 0,011a | 2,45 (1,21-4,94) |
| Tratamiento previo con esteroides | 17 (34,0) | 38 (38,0) | 0,23 | 0,632 | 0,84 (0,41-1,71) |
| Tratamiento previo con antibiótico | 48 (96,0) | 65 (65,0) | 17,23 | 0,000a | 12,92 (2,96-56,37) |
| Úlceras de presión | 6 (12,0) | 4 (4,0) | 3,42 | 0,084 | 3,27 (0,87-12,18) |
| Heridas quirúrgicas | 32 (64,0) | 73 (73,0) | 1,28 | 0,257 | 0,65 (0,31-1,36) |
| Catéter venoso central | 35 (70,0) | 57 (57,0) | 2,37 | 0,123 | 1,76 (0,85-3,62) |
| Uso del catéter venoso central≥8 días | 22 (44,0) | 21 (21,0) | 8,62 | 0,003a | 2,95 (1,41-6,17) |
| Sonda vesical | 32 (64,0) | 53 (53,0) | 1,64 | 0,200 | 1,57 (0,78-3,16) |
| Nutrición enteral por sonda | 30 (60,0) | 52 (52) | 0,86 | 0,354 | 1,38 (0,69-2,75) |
| Gastrostomía | 14 (28,0) | 11 (11,0) | 6,93 | 0,008a | 3,14 (1,30-7,58) |
| Traqueostomía | 20 (40,0) | 21 (21,0) | 6,05 | 0,014a | 2,50 (1,19-5,27) |
| Nutrición parenteral total | 10 (20,0) | 9 (9,0) | 3,64 | 0,056 | 2,52 (0,95-6,69) |
| Ventilación mecánica | 25 (50,0) | 39 (39,0) | 1,64 | 0,199 | 1,56 (0,78-3,10) |
| Uso de la ventilación mecánica≥7 días | 13 (26,0) | 16 (16,0) | 2,13 | 0,144 | 1,84 (0,80-4,22) |
| Hemodiálisis | 10 (20,0) | 16 (16,0) | 0,37 | 0,542 | 1,31 (0,54-3,14) |
| Colostomía | 4 (8,0) | 1 (1,0) | 5,06 | 0,043a | 8,60 (0,93-79,18) |
| Transfusiones | 19 (38,0) | 34 (34,0) | 0,23 | 0,629 | 1,19 (0,58-2,40) |
| Procedimientos quirúrgicos | 30 (60,0) | 67 (67,0) | 0,71 | 0,398 | 0,73 (0,36-1,49) |
| Cirugía de abdomen | 13 (26,0) | 18 (18,0) | 1,30 | 0,254 | 1,60 (0,71-3,60) |
| Cirugía de cráneo | 6 (12,0) | 8 (8,0) | 0,63 | 0,552 | 1,56 (0,51-4,79) |
| Cirugía vascular | 10 (20,0) | 27 (27,0) | 0,87 | 0,348 | 0,67 (0,29-1,53) |
| Infección asociada a atención en salud | 37 (74,0) | 47 (47,0) | 9,86 | 0,002a | 3,20 (1,52-6,75) |
| Muerte | 21 (42,0) | 29 (29,0) | 2,53 | 0,111 | 1,77 (0,87-3,60) |
| Cáncer | 4 (8,0) | 11 (11,0) | 0,33 | 0,564 | 0,70 (0,21-2,33) |
| Enfermedad cardiovascular | 30 (60) | 46 (46,0) | 2,61 | 0,106 | 1,76 (0,88-3,50) |
| Enfermedad renal | 19 (38,0) | 16 (16,0) | 9,01 | 0,003a | 3,21 (1,47-7,03) |
| Enfermedad pulmonar | 17 (34,0) | 23 (23,0) | 2,06 | 0,151 | 1,72 (0,81-3,64) |
| Enfermedad hepática | 2 (4,0) | 6 (6,0) | 0,25 | 0,719 | 0,65 (0,12-3,35) |
| Enfermedad neurológica | 15 (30,0) | 13 (13,0) | 6,34 | 0,012a | 2,86 (1,23-6,64) |
| Diabetes mellitus | 16 (32,0) | 27 (27,0) | 0,40 | 0,523 | 1,27 (0,60-2,66) |
| Medicina domiciliaria | 8 (16,0) | 7 (7,0) | 3,00 | 0,083 | 2,53 (0,86-7,43) |
| Trauma | 6 (12,0) | 18 (18,0) | 0,89 | 0,345 | 0,62 (0,23-1,67) |
| Quimioterapia/radioterapia | 2 (4,0) | 4 (4,0) | 0,00 | 1,000 | 1,00 (0,17-5,65) |
| Enfermedad autoinmune | 2 (4,0) | 4 (4,0) | 0,00 | 1,000 | 1,00 (0,17-5,65) |
| Remitido de otra institución | 16 (32,0) | 18 (18,0) | 3,72 | 0,054 | 2,14 (0,98-4,69) |
| Trasplante de órgano sólido | 0 (0,0) | 1 (1,0) | 0,50 | 1,000 | 2,86 (1,23-6,64) |
| Estancia previa en UCI | 10 (20,0) | 6 (6,0) | 6,85 | 0,009a | 3,91 (1,33-11,50) |
| Hipertensión arterial | 22 (44,0) | 53 (53,0) | 1,08 | 0,299 | 0,69 (0,35-1,37) |
| Hipotiroidismo | 8 (16,0) | 14 (14,0) | 0,10 | 0,744 | 1,17 (0,45-3,00) |
ERE: enterobacteria resistente a ertapenem; ESE: enterobacteria sensible a ertapenem; IC: intervalo de confianza; OR: odds ratio; UCI: Unidad de Cuidado Intensivo.
Además, en el grupo de casos se encontró una mayor proporción de sujetos que en el momento del aislamiento presentaban una estancia hospitalaria>13 días (OR 4,84; IC 95% 2,28-10,27; p=0,000), de sujetos hospitalizados en unidades de cuidado intensivo (OR 2,45; IC 95% 1,21-4,94; p=0,011), uso de catéter venoso central por≥8 días (OR 2,95; IC 95% 1,41-6,17; p=0,003) y haber tenido gastrostomía, traqueotomía o colostomía, así como haber recibido tratamiento antibiótico previo al aislamiento.
En el análisis bivariado también se observó que la exposición previa a carbapenémicos (OR 6,74; IC 95% 3,13-14,51; p=0,000), cefepima (OR 5,26; IC 95% 1,29-21,33; p=0,016) y a la combinación β-lactámico/inhibidor de β-lactamasa, en especial piperacilina/tazobactam (OR 2,62; IC 95% 1,28-5,35, p=0,007), fue más frecuente en los pacientes con infecciones por ERE. No se encontraron diferencias en la proporción de expuestos a fluoroquinolonas, aminoglucósidos, o aztreonam.
El análisis multivariado demostró que la exposición previa a cefepima (OR 6,46; IC 95% 1,08-38,38) y a carbapenémicos (OR 3,43; IC 95% 1,08-10,87) fueron los únicos factores asociados a la infección por ERE en esta población.
DiscusiónLa resistencia a los carbapenémicos es un fenómeno creciente y representa una amenaza para la salud pública, pues reduce las posibilidades terapéuticas para tratar infecciones por gérmenes resistentes7. Esta problemática es frecuente en instituciones hospitalarias de varias regiones del mundo, y Colombia en particular ha sido catalogada como endémica para enterobacterias productoras de carbapenemasas8.
En este estudio se encontró que los factores que mejor explican la infección por ERE son la exposición previa a carbapenémicos y la exposición previa a cefepima. Esta resistencia puede adquirirse mediante mutaciones en el material genético o por adquisición de genes procedentes de otras bacterias9. La posterior exposición al antibiótico selecciona la subpoblación bacteriana que puede expresar el mecanismo de resistencia, convirtiéndose en el genotipo predominante. La exposición previa a carbapenémicos ha sido reportada en otros estudios como un factor asociado a infección por bacterias resistentes a estos antibióticos10,11.
Así mismo, la relación encontrada entre el uso de cefepima y la infección por ERE ha sido reportada en otras investigaciones10,12. Una explicación para ello es que dado que las enzimas carbapenemasas confieren altos niveles de resistencia a los β-lactámicos, incluyendo cefalosporinas, es plausible que la presión selectiva inducida por el uso de estas haga emerger las poblaciones bacterianas que expresan genes que codifican para la resistencia a carbapenémicos a través de este mecanismo.
Aunque en el presente estudio no se confirmó por pruebas moleculares ni fenotípicas el mecanismo de resistencia a ertapenem implicado, probablemente sea la producción de enzimas carbapenemasas, ya que el 88% de los aislamientos arrojaron resultados positivos en la prueba de Hodge modificada, la cual tiene una sensibilidad y especificidad superiores al 90% para detectar aislamientos productores de carbapenemasas tipo KPC5; además, este es el mecanismo que se ha encontrado con más frecuencia confiriendo resistencia a carbapenémicos en nuestro país1–3.
Las limitaciones de este estudio se derivan de su naturaleza retrospectiva, puesto que no se realizó la identificación molecular de los mecanismos de resistencia a carbapenémicos ni se llevaron a cabo pruebas fenotípicas adicionales, por lo que la resistencia a ertapenem pudo estar mediada, bien por la producción de enzimas carbapenemasas13, bien por una combinación entre la sobreproducción de β-lactamasas (β-lactamasas de espectro extendido o enzimas AmpC) y mutaciones concomitantes, como aquellas que conducen a la pérdida de porinas, generando un defecto en la permeabilidad14, y que pueden arrojar falsos positivos en la prueba de Hodge modificada15. Tampoco se evaluó el rol de la transmisión de paciente a paciente de estos microorganismos, situación en la que la relevancia de la exposición previa a antibióticos como factor de riesgo podría ser menor. Así mismo, en este estudio no se analizó la colonización previa a la infección con ERE.
Los hallazgos de este estudio resaltan la importancia de los programas de gerencia de antibióticos y la necesidad de futuras investigaciones que permitan una mejor comprensión del problema creciente de la resistencia a antibióticos, así como para el diseño de estrategias de prevención y control.
FinanciaciónNinguna.
Conflicto de interesesLos autores declaran que no tienen conflictos de interés, con excepción de Indira Berrio, que ha sido conferencista y ha proporcionado asesorías a las compañías farmacéuticas Pfizer, MSD y Bayer.