Introducción
La eficacia del tratamiento antirretroviral de gran actividad (TARGA) se ha demostrado en numerosos ensayos clínicos. Su efectividad en la práctica clínica se ha constatado por numerosos estudios observacionales. Cada vez se van perfilando con mayor claridad las normas que deben seguirse para el inicio, el cambio o el rescate en el tratamiento de enfermos con infección por el virus de la inmunodeficiencia humana (VIH). Por último, con frecuencia se actualizan los documentos de consenso de tratamiento antirretroviral (TARV)1,2.
La efectividad del TARGA se ha relacionado de forma muy estrecha con el grado de adherencia al mismo. En pacientes con cumplimiento correcto del TARV superior al 95% se observa una supresión viral en casi el 80% de ellos, mientras que sólo cumplimentaciones discretamente inferiores al 90% se corresponden con fallos del TARGA en más del 50% de los pacientes3.
Diversos trabajos han querido estudiar las posibles variables predictoras de cumplimiento. Entre las variables asociadas de manera negativa con la adherencia al TARGA se han descrito las siguientes4:
1. Unas dependientes del paciente (adicción activa a drogas y/o alcohol, ser mujer, edad joven, depresión, bajo nivel educacional, baja confianza en la posibilidad de cumplimentar tratamiento, ansiedad, dolor, no encontrar cambios en el estado de salud, minoría étnica).
2. Otras relacionadas con la medicación (frecuencia de dosis superior a 2 veces al día, número de pastillas, tipo de fármaco, imposibilidad de tomar la medicación cuando se encuentra fuera de casa, requerimientos especiales con las comidas o la presencia de efectos secundarios).
3. Por último, algunas variables dependientes del propio sistema sanitario (pobre relación médico-enfermo, malas experiencias médicas previas del paciente, etc.).
En general, se acepta que los factores que de forma más relevante afectan a la adherencia son los relacionados con el paciente. Y los motivos más frecuentes de falta de cumplimentación de las tomas han sido4: el olvido (32-52%), encontrarse fuera de casa (27-42%), cambios en la rutina diaria (40%), efectos secundarios (19-25%), depresión (9-23%), pérdida de interés o "vacaciones terapéuticas" (4-19%).
Por lo tanto, implementar la adherencia al TARGA se ha convertido en una parte habitual y sustancial del trabajo de los clínicos que atienden a estos pacientes. Sin embargo, en la práctica diaria es frecuente además encontrar situaciones que requieran alguna estrategia especial en el planteamiento del TARGA que ayude a realizarlo de forma adecuada y mantenida. Una de estas situaciones la plantean aquellas personas infectadas por el VIH que además presentan trastornos psiquiátricos o graves deficiencias sociales.
Como es bien conocido el 65%5 de los pacientes VIH de nuestro país han adquirido la infección a través del uso compartido de material de inyección (adictos a drogas por vía parenteral [ADVP]). A través de cortes de prevalencia anuales realizados durante el período 1990-2000 en 22 hospitales andaluces, la Sociedad Andaluza de Enfermedades Infecciosas6 ha analizado las características fundamentales de 10.572 pacientes VIH+, observando que el 72% de los infectados de esta comunidad no tienen estudios o sólo completaron estudios primarios; 1 de cada 3 pacientes atendidos tenía antecedentes de haber estado en prisión; y 1 de cada 7 mujeres ejercía o había ejercido la prostitución. Merece la pena destacar que el 80% de estos pacientes se encontraban en TARGA durante el año 2000. Datos similares se han descrito a nivel nacional durante el período 1995-2000 por la encuesta hospitalaria del Plan Nacional sobre el Sida7.
La incidencia de enfermedad psiquiátrica grave se encuentra significativamente elevada entre la población VIH+ (5,2-22,9%) frente a la población general VIH (0,3-0,4%) y son frecuentes situaciones de comorbilidad por coinfección por virus de la hepatitis B o C (VHB o VHC)8 o patología dual por el consumo concomitante de drogas. Por otro lado, las personas con trastornos psiquiátricos o sociales añadidos a su enfermedad por el VIH pueden presentar una menor adherencia al TARGA3.
Por lo tanto, parece justificada la necesidad de analizar con más detalle las recomendaciones del TARV en pacientes con problemática psicosocial, sobre todo en enfermos con situaciones extremas que pudieran precisar estrategias de intervención específicas.
El método de trabajo que se ha mantenido en la realización del presente documento ha consistido, en primer lugar, en detectar la problemática psicosocial más frecuente y, a continuación, analizar en cada situación las variables sobre las que podría incidirse de forma relevante para mejorar la adherencia1.
Tras el análisis de numerosos estudios descriptivos de la bibliografía las situaciones con problemática psicosocial comunicadas más usualmente han sido1-4,9: usuario de drogas (sobre todo, ADVP y alcoholismo), vagabundeo, prostitución, reclusión, inmigrante, marginación, depresión, psicosis, desmotivación, trastorno bipolar, etc. No hay que olvidar que estas situaciones no son compartimentos estancos y que con elevada frecuencia se atiende a personas con problemas psiquiátricos y sociales simultáneos.
Por lo tanto, con una mera finalidad expositiva, se ha subdividido este documento en apartados que analizan los escenarios más relevantes y específicos. De ellos se han seleccionado:
a)Trastornos psiquiátricos.
b)ADVP.
c)Reclusión.
d)Inmigración.
e)Marginalidad extrema (vagabundos, prostitución, etc.).
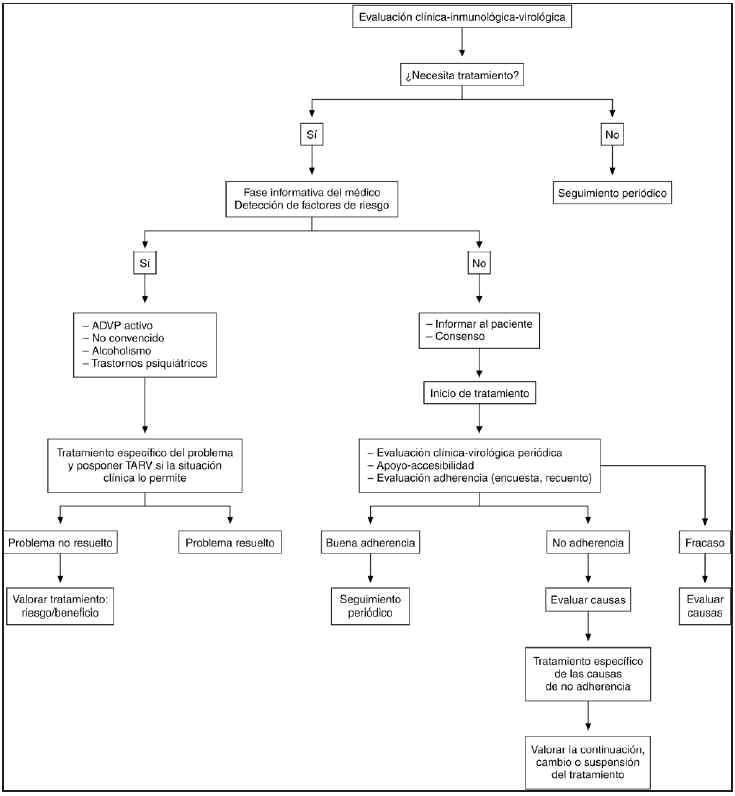
En cada apartado se valoran las posibles herramientas útiles para mejorar la adherencia y eficacia del TARGA (fig. 1)9. Globalmente consideradas, estas herramientas son:
Figura 1. Evaluación clínica-inmunológica-virológica del paciente VIH+. ADVP: adictos a drogas por vía parenteral; TARV: tratamiento antirretroviral.
1. Estabilizar al enfermo antes de indicar TARGA. No consumo de drogas, tratar los aspectos psicológicos o psiquiátricos, resolver los problemas sociales urgentes y esenciales (casa, alimentación, luz, agua, higiene, etc.); contar con un agente externo apropiado que refuerce la adherencia.
2. Diseñar el tratamiento a la medida del enfermo. Disminuir el número de tomas y el número de comprimidos, adaptar el TARGA al régimen de vida habitual del enfermo, evitar requerimientos especiales con las comidas, evitar o minimizar los efectos secundarios, evitar las interac-ciones farmacológicas, valorar la posibilidad de regímenes de administración especiales como tratamiento directamente observado, o tratamiento directamente observado modificado: una toma de la medicación la realiza el enfermo en presencia física del personal sanitario (o colaborador) y la otra toma la ingiere el paciente sin observación directa.
3. Cuidar la relación paciente-médico-sistema sanitario. Mejorar la comunicación en ambas direcciones, facilitar la accesibilidad, etc.
Tratamiento antirretroviral en pacientes con problemas psiquiátricos
La asociación entre infección por VIH y trastornos psiquiátricos es muy frecuente. Enfermos con infección por VIH suelen presentar trastornos psiquiátricos y éstos son un factor de riesgo de infección por el VIH10 e incrementan la morbilidad asociada al mismo por la dificultad que encuentran estos pacientes para realizar un adecuado TARV11.
Los problemas psiquiátricos más usuales, según criterios de la décima revisión de la Clasificación Internacional de Enfermedades (CIE-10), son los trastornos mentales y del comportamiento debidos al consumo de sustancias psicotropas (alcohol, opiáceos y cocaína, cannabinoides, sedantes e hipnóticos y politoxicomanía); trastornos afectivos (episodio depresivo, trastorno bipolar y episodio maníaco) que representan más del 50% de los procesos psiquiátricos; las psicosis y los trastornos de la personalidad y del comportamiento12. Según criterios de la cuarta revisión del Manual diagnóstico y estadístico de los trastornos mentales (DSM-IV) las entidades psiquiátricas observadas con más frecuencia en pacientes con infección por VIH son la depresión mayor, el trastorno bipolar, los trastornos de la personalidad, el consumo de drogas y los trastornos del ánimo13.
Por lo tanto, en la práctica clínica diaria es importante saber manejar estas situaciones para poder establecer las pautas del TARV adecuadas.
Depresión mayor
La depresión mayor se observa con una frecuencia 7 veces superior que en la población similar VIH. Y además, por otro lado la adherencia al TARGA está marcadamente disminuida en pacientes con depresión11.
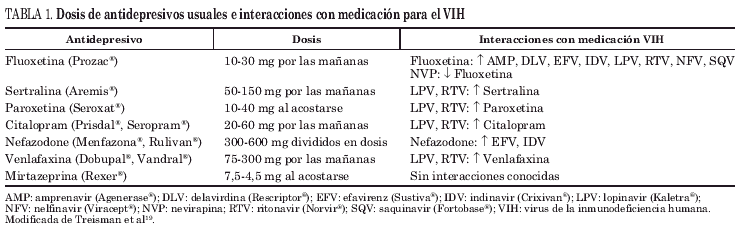
Con estas premisas parece lógico priorizar el tratamiento antidepresivo y estabilizar psiquiátricamente al enfermo antes de plantear el tratamiento de la infección por VIH. El primer paso en el tratamiento antidepresivo tendrá como objetivo conseguir que el paciente tome de forma continuada la medicación a las dosis indicadas. Se recomienda comenzar con dosis bajas e incrementarlas lentamente (start low, go slow) para minimizar los efectos adversos y revisar al paciente a las 2 semanas de encontrarse en tratamiento con dosis plenas. Para evaluar su efectividad real se precisan entre 6 y 8 semanas de tratamiento a dosis plenas. Cuando se decida iniciar o reiniciar (o cambiar) el TARV, deberán tenerse siempre presente las posibles interacciones de los diversos antirretrovirales con los antidepresivos (tabla 1)13.
Trastorno bipolar
Los pacientes con trastornos bipolares pueden experimentar episodios depresivos, pero también crisis de hipomanía o manía: euforia, irritabilidad extrema, ira, sensación de "elevada energía", "empuje", hiperactividad, disminución del sueño, dificultad para dejar de hablar, pensamiento rápido, etc. El tratamiento del episodio maníaco suele precisar la atención especializada de psiquiatría. Algunos de los fármacos empleados en su tratamiento son litio, valproato, carbamacepinas y antipsicóticos como haloperidol, flufenacina, risperidona u olanzapina. Todos ellos pueden tener unos efectos secundarios per se y además podrían interferir con la medicación antirretroviral, por lo que es preciso un seguimiento estrecho por parte del infectólogo y el psiquiatra. Pacientes con infección por VIH muy evolucionada pueden presentar un cuadro maníaco característico. Referido usualmente como "manía-sida", es distinto en sus manifestaciones clínicas, evolución y tratamiento, y habitualmente se asocia con demencia-sida. Este cuadro suele mejorar tras la administración de un agresivo TARGA, además del mantenimiento del tratamiento antipsicótico14.
Trastornos de la personalidad
Pueden expresarse dos categorías diferentes: extroversión e introversión. Los primeros se caracterizan por tener en primer plano sus sentimientos actuales y próximos, asociándose a abusos de drogas y actitudes impulsivas; priorizan, según su criterio y de forma impositiva, numerosas peticiones, provocando a menudo situaciones de caos social. Por el contrario, los pacientes con trastornos de la personalidad introvertidos se manifiestan con una preocupación extrema por su futuro llegando a cuadros de obsesión, fobia o ansiedad. En general, estos pacientes habitualmente son identificados como antisociales, personalidad límite o histéricos con relación a sus conductas.
El tratamiento psiquiátrico en estos enfermos puede ser difícil por su extremada vulnerabilidad y la falta de adherencia. Los principios del manejo psiquiátrico se sustentarán en clarificar los objetivos finales del tratamiento, realizar contratos de tratamiento para el paciente con extroversión, evitar malentendidos adelantando situaciones y trabajar en equipo.
En pacientes politoxicómanos, el uso de benzodiacepinas es muy habitual, especialmente alprazolam. Merece la pena recordar que la mayoría de los inhibidores de la transcriptasa inversa no nucleósido (ITINN) e inhibidores de la proteasa (IP) presentan interacciones elevando los valores plasmáticos y el área bajo la curva de alprazolam.
Tratamiento antirretroviral
Evidentemente, en circunstancias de inestabilidad psicológica, el TARGA pasará a segundo plano. Deben mantenerse las mismas indicaciones de TARGA que en el resto de los enfermos VIH+, sólo que con criterio algo más conservador, asegurándonos la estabilidad del trastorno psiquiátrico y la ausencia de interacciones farmacológicas entre antirretrovirales y psicotropos.
Criterios aún más conservadores deberían aplicarse quizás en aquellos casos en los que se plantee una reintroducción del tratamiento tras un abandono, o el cambio tras un fracaso.
Del mismo modo que el médico prescribe unos determinados fármacos, deberá analizar y facilitar también el cumplimiento del TARV. Además de las recomendaciones generales a todos pacientes, en los trastornos psiquiátricos parece tener especial interés conseguir una adecuada colaboración de terceras personas: familiares, amigos, responsables de centros de acogida, voluntariado, etc. Y como la adherencia no es una situación estable en el transcurso del tiempo, debe ser reforzada con revisiones frecuentes del paciente al comienzo del TARV y cuando se detecten incumplimientos, analizándolos y confirmando que se corrigen las causas originales.
Las guías actuales1 sólo recomiendan el TARV a partir de cifras CD4 inferiores a 350 cél./μl. No existen datos clínicos que evalúen si la suspensión del tratamiento previamente establecido con recuentos superiores a 350 y cargas virales inferiores a 50.000 copias ARN/ml, sería beneficiosa o no para los enfermos. Sin embargo, la suspensión del TARGA en pacientes con estas condiciones y con trastornos psiquiátricos no controlados de manera adecuada y/o asociados a falta de adherencia terapéutica, podría ser una opción que debe valorarse detenidamente.
Es necesario simplificar en lo posible los regímenes de TARGA mediante una disminución del número de tomas diarias y del número de comprimidos. Se ha argumentado que un número menor de dosis (1 o 2 veces al día) y un número menor de comprimidos mejoraría la adherencia3; parece lógico pensar que este aspecto pueda tener un especial interés en pacientes con problemas psiquiátricos que reciben también un número significativo de medicamentos para su trastorno mental.
No se han encontrado en la bibliografía consultada trabajos que demuestren qué pauta de TARV es la ideal en estas situaciones, ni es probable que puedan concretarse en un futuro próximo. Por lo tanto, los comentarios expresados a continuación deben considerarse exclusivamente orientativos. Regímenes como zidovudina (AZT) + lamivudina (3TC) + abacavir (ABC) cada 12 h, o estavudina (d4T) cada 12 h + (didanosina [ddI] + nevirapina [NVP]) 1 vez al día15, o ddI + 3TC + NVP en una sola dosis diaria, podrían valorarse como pautas sencillas y sin interacciones farmacológicas relevantes en pacientes con cargas virales de ARN-VIH inferiores a 100.000 copias/ml. Estas pautas de simplificación facilitarían a su vez poder contar con la colaboración de un familiar próximo e iniciar el TARGA en forma de tratamiento directamente observado, pasando más adelante a un régimen de libre autoadministración16,17. Deberían manejarse con cuidado las posibles interacciones entre los IP con los psicotropos que tome el paciente. Dados los frecuentes efectos secundarios de efavirenz (EFV) sobre el sistema nervioso central (SNC), este fármaco debería ser indicado con prudencia, aunque existen publicaciones que avalan su aceptable tolerancia en enfermos psiquátricos18,19. Por último, no debe perderse de vista el objetivo final de llevar a cabo una asistencia integral del paciente, propiciando una participación multidisciplinaria orientada, sobre todo, a controlar la depresión y mejorar la adherencia20,21.
Tratamiento antirretroviral en pacientes adictos a drogas complejos
La importancia que tiene la drogadicción en el desarrollo del TARGA viene derivada de numerosos aspectos: el elevado porcentaje de pacientes VIH+ de nuestro entorno que son ADVP y/o politoxicómanos; su frecuente comorbilidad con VHC, trastornos psiquiátricos, etc., y por incidir particularmente en jóvenes de clases sociales bajas, con escasos recursos económicos, en ocasiones con estructuras familiares desarraigadas o inexistentes, que con frecuencia han pasado por prisión, etc.
De ahí que el tratamiento clínico de estos enfermos sea en ocasiones difícil, sobre todo cuando se asocian varios de estos factores o alguno de ellos es especialmente grave. Es aquí donde habrá que diseñar estrategias especiales de actuación para poder planificar un TARV que sea eficaz y que el enfermo pueda llegar a cumplir.
En diversos estudios se ha analizado el uso de antirretrovirales en ADVP en la práctica clínica, y el peso específico de las distintas variables que pudieran influir en la adherencia en este colectivo22-24. En general consideran que el consumo activo de drogas es una posible variable de no adherencia, pero, por el contrario, los pacientes ADVP en programas de mantenimiento (con metadona) muestran una adherencia al TARGA similar a la de pacientes no ADVP, con equivalentes índices de respuesta virológica25,26. Además, especifican que factores como el sexo, la raza, el bajo nivel sociocultural o una historia pasada de consumo de drogas no son realmente predictores de mala adherencia; del mismo modo que un alto nivel socioeconómico y educacional, y la ausencia de antecedentes de consumo de drogas tampoco son predictores de buena adherencia27. Por último, estos estudios recuerdan que el médico y enfermería son pobres predictores de la posible adherencia del enfermo28.
En este contexto, destaca la diversidad de criterios médicos en la indicación de inicio de TARGA en ADVP, y cómo algunos facultativos mantienen una posición muy conservadora, a veces claramente injustificada22-24,29. Por otro lado, no se encuentran en la bibliografía trabajos que sustenten suficientemente qué recomendaciones deberían seguirse en los casos de comorbilidad (social y psiquiátrica) y situaciones extremas: grave marginación social, pobreza, etc.
Con estas premisas y siempre con el objetivo de indicar pautas de TARGA eficaces y favorecer al máximo la adherencia al mismo, un algoritmo general (v. fig. 1) en la toma de decisiones podría ser el propuesto en el documento sobre recomendaciones para mejorar la adherencia de GESIDA/SEFH/PNS9. En enfermos ADVP complejos además debe intentarse utilizar de forma juiciosa todos los recursos disponibles. Especial valor tiene la inclusión rápida en el programa de mantenimiento con metadona de los consumidores activos por vía intravenosa y la resolución precoz de los problemas psiquiátricos o sociales que se consideren urgentes. Una práctica recomendada es iniciar las profilaxis necesarias (Pneumocystis carinii, tuberculosis, etc.) antes de instaurar el TARGA y mientras que se resuelven estos problemas básicos. El médico no debe limitarse a recetar un TARGA correcto, sino que además asesorará al paciente sobre otros recursos disponibles (trabajador social, psiquiatría, centros de drogodependencia, etc.), y valorará los posibles apoyos externos (familiares, sociales, organizaciones no gubernamentales [ONG], etc.). Para facilitar la adherencia además deberá simplificarse el TARGA tanto como sea posible, disminuyendo el número de tomas y el número de pastillas, siendo útiles las presentaciones comerciales que incluyen varios principios activos en un único comprimido.
Como en otras enfermedades (p. ej., tuberculosis) en estos pacientes se recomienda realizar frecuentes visitas, en particular al comienzo del tratamiento y siempre que se detecte o sospeche incumplimiento terapéutico. En ocasiones y en determinados enfermos complejos o de muy bajo nivel sociocultural, puede resultar útil la planificación de tratamiento por parte de farmacia o de la consulta de enfermería, analizando las actividades que el paciente desarrolla en un día cualquiera y adaptando las tomas a su régimen de vida normal. Y, por último, debe facilitarse al enfermo la accesibilidad a la consulta y al médico, siendo para ello muy útil el uso del teléfono de contacto.
Las indicaciones de inicio o cambio y los regímenes de TARGA en estos pacientes deben ser los ya conocidos. Sin embargo, merece la pena destacar que deben evitarse las interacciones con metadona, sobre todo si el enfermo se encuentra con dosis elevadas de ésta. Todas estas normas deberían aplicarse de forma más exigente en los casos de reinicio de TARGA por abandono previo o antes de realizar un cambio por fracaso terapéutico.
Metadona
La introducción de la metadona como fármaco sustitutivo de la heroína ha representado un gran avance en el tratamiento de los pacientes ADVP: los ha normalizado socialmente, en muchas ocasiones se han podido reinsertar en el mercado laboral y a través de ella han conectado de forma mantenida con el sistema de salud. Esto ha supuesto que los enfermos se beneficien de forma precoz y eficaz del TARV.
La metadona tiene una semivida de 24 a 36 h y la dosis usual es de al menos 50 mg/día, con variaciones individuales de 80 a 200 mg.
La metadona se metaboliza a través del citocromo P-450 (isoenzima CYP3A4): la misma vía que otros muchos fármacos con los que puede tener interacciones bidireccionales. Un metabolismo rápido de metadona inducido por otros principios activos (p. ej., rifampicina) podría provocar un síndrome de abstinencia de opiáceos, y contrariamente, una metabolización lenta podría provocar una sobredosis. Del mismo modo, las interacciones de metadona con los distintos antirretrovirales podría suponer la administración de niveles subterapéuticos o tóxicos de estos fármacos.
No parece que las variaciones en los niveles plasmáticos o en el área bajo la curva de los distintos antirretrovirales de pacientes tratados simultáneamente con metadona tengan trascendencia en la eficacia clínica anti-VIH (tabla 2)30-33. Sin embargo, sí es cierto que determinados antirretrovirales (algunos IP, como ritonavir [RTV] o lopinavir [LPV], y especialmente los no análogos, NVP y EFV) pueden modificar de forma significativa los niveles basales de metadona y provocar síndrome de abstinencia de opiáceos, con el riesgo de abandono de TARGA y/o recaída en el consumo de drogas.
En los casos de abstinencia, la guía para ajustar las dosis de metadona debe ser exclusivamente la valoración clínica pormenorizada de síntomas compatibles con síndrome de abstinencia de opiáceos.
Como norma muy general podría asumirse que pacientes en mantenimiento con metadona que comiencen tratamiento con NVP precisarán de un aumento de metadona del 10-30% de la dosis basal, comenzando a incrementarla a partir del 4-8 día34,35.
Similares modificaciones serían precisas en el caso de EFV, aunque quizás algo más tardías: a partir del día 8-1036. También es preciso conocer los síntomas muy precoces como insomnio, irritabilidad, etc., que se manifiestan a las 24-48 h del inicio del tratamiento con EFV, son efectos adversos de EFV sobre el SNC y no se deben al inicio de un síndrome de abstinencia de opiáceos37. Y, por último, comentar que también un porcentaje no despreciable de enfermos (cerca del 50%) puede que no necesiten ajustes de dosis de metadona.
Una recomendación práctica en los casos de introducción de NVP o EFV es revisar a los enfermos a la semana y/o proporcionar indicaciones escritas al paciente para que los responsables del programa de mantenimiento con metadona les ajusten las dosis en el período subsiguiente.
Tratamiento antirretroviral en pacientes reclusos
En las prisiones españolas existe un importante número de infectados por el VIH, con una prevalencia media del 15% en abril de 200137. De la misma manera, en el año 2000 se notificaron 189 casos de sida, lo que representa el 7,5% de los declarados en España. Esta población infectada por el VIH presenta unas características especiales que la diferencian del resto de infectados por el VIH, características que suelen asociarse a una peor adherencia. Entre estas características destacan:
1. Los reclusos con infección por VIH sociológicamente suelen ser personas jóvenes con estudios básicos o primarios, con frecuente desarraigo social y sin trabajo en el momento de su detención38. A menudo se trata de adictos a drogas, y por lo general están incluidos en programas de mantenimiento con metadona39.
2. Suelen presentar alteraciones psiquiátricas y, en ocasiones, una desvirtuación de la escala de valores, priorizando el concepto "libertad" sobre el concepto "salud"40.
3. Tienen una elevada comorbilidad por tuberculosis (causante del 67,4% de los casos de sida declarados en las prisiones españolas)41 y frecuente coinfección con el VHC42.
A estas características de los pacientes, se añaden las especiales circunstancias de una prisión, con gran movilidad de los internos entre prisiones, lo que provoca frecuentes cambios de equipos sanitarios, y dificultad para acceder a las consultas extrapenitenciarias en los hospitales de referencia. El correcto seguimiento de estos pacientes pasa a depender por lo tanto de la capacidad y voluntad de los equipos de atención primaria penitenciarios43.
Por todo esto, en el momento de iniciar, cambiar o reintroducir un TARV en un interno con infección por el VIH, es fundamental que, además de evaluar su situación clínica, inmunológica y virológica según los criterios actualmente establecidos, se valore:
1. Situación toxicológica. El uso de drogas se asocia significativamente a mala adherencia, por lo que la inclusión en programas de drogas del tipo que sea, favorecerá el cumplimiento de los tratamientos.
2. Coordinación del equipo sanitario penitenciario con la unidad de enfermedades infecciosas del hospital de referencia. Si la coordinación no es adecuada, resultará problemático realizar un correcto seguimiento y conseguir la adecuada adherencia del enfermo.
3. Situación judicial y penitenciaria. La movilidad interpenitenciaria y los períodos transitorios de libertad son un hecho que dificulta la atención y el seguimiento clínico de los reclusos. La movilidad entre prisiones se ha asociado a fracaso terapéutico44. Es preciso valorar como parte fundamental del tratamiento la posibilidad de realizar un adecuado seguimiento en el tiempo.
Como norma general, en el medio penitenciario deben seguirse las pautas convencionales de TARGA, pero en determinadas circunstancias se valorarán algunos aspectos especiales, como los siguientes:
1. Interacciones farmacológicas. Con fármacos tuberculostáticos (especialmente rifampicina), metadona o con fármacos psiquiátricos (prescritos o ilegales).
2. Hepatotoxicidad. Frecuente por la elevada prevalencia de hepatitis C y/o el consumo de otros tóxicos hepáticos.
3. Sencillez en la pauta (dentro de lo posible). Respecto al número de comprimidos y de dosis, y la facilidad de comprensión del tratamiento en una población con bajo nivel cultural.
Existen dos aspectos positivos que caracterizan la atención sanitaria en las prisiones, la accesibilidad y la proximidad, que en este medio permiten aplicar medidas eficaces que en otros medios son más difíciles de realizar. Así, para mejorar la adherencia en prisiones se dispone de las siguientes herramientas:
1. Educación sanitaria. No sólo es importante una educación sanitaria en la consulta clínica diaria45, sino que existen otros programas como el de mediadores de salud en VIH (peer education/educación entre iguales) que en poblaciones caracterizadas por su difícil acceso (etnia gitana, subcultura carcelaria) consiguen aumentar los conocimientos, favorecer cambios en las actitudes y desarrollar habilidades a través de otros internos con capacidad de liderazgo46.
2. Consultas de enfermería. En las prisiones, las consultas de enfermería (si se elaboran protocolos de actuación con la participación de médicos y enfermeros) consiguen mejorar el grado de adherencia al TARV47, y los profesionales de enfermería pueden asumir una responsabilidad importante en la modificación de la forma de administrar el TARV, acomodándolo, según el grado de adherencia, a las necesidades y preferencias del enfermo48.
3. Implementación de programas de tratamientos directamente observados. La posibilidad actual de establecer terapias eficaces en 2 veces al día o una sola vez al día (b.i.d. o q.d.)49,50 con un bajo número de comprimidos puede conllevar la interesante opción de aplicar tratamiento directamente observado en colectivos con mala adherencia y dificultades en su cumplimentación. Actualmente, a falta de estudios que demuestren definitivamente su eficacia, se ha podido observar que esta opción puede aportar ventajas en determinados colectivos de reclusos51-57. Posteriormente, según la evolución de cada enfermo, se podrán instaurar tratamientos directamente supervisados o tratamientos autoadministrados.
Tratamiento antirretroviral en inmigrantes
La inmigración, fenómeno reciente en España, plantea numerosos retos sociales; la prevención y el tratamiento de la infección por VIH es uno de ellos. La inmigración ha ido aumentando en España de forma progresiva en los últimos 10 años. En España, los datos de diciembre del año 2000 sobre las 1.085.846 personas ya regularizadas, indicaban que el 32% eran africanos, el 22% llegaban de Latinoamérica, el 8% eran europeos no comunitarios y el otro 8% asiáticos, por lo que ya el 70% procedía de países de renta baja con el aumento más marcado de personas de Marruecos y Ecuador58,59. A estas cifras habría que añadir a las personas sin regularizar, de las que no hay datos bien estimados y que no constan en los denominadores de población general. Se trata, por lo tanto, de una población muy heterogénea en cuanto a su idioma/s maternos, religión, grupo étnico, estatus socioeconómico, nivel educativo y situación jurídica y/o administrativa.
El Registro Nacional de casos de sida recoge la variable "país de origen" que permite, aunque con limitaciones, una aproximación a los casos de sida en inmigrantes. De los 58.091 casos de sida acumulados hasta junio de 2000, 1.076 (2%) tenían país de origen diferente a España, proporción que ha aumentado desde el 1,3% en 1993 hasta el 6,1% en 200060. Estos valores son inferiores a los del resto de los países de la Unión Europea, reflejando cómo este es un fenómeno nuevo en España y al que se han tenido que enfrentar los sistemas sanitarios en un breve plazo de tiempo. En Bélgica, 1.267 (47%) de los casos de sida son de nacionalidad no belga; en Francia, 6.571 (15%) de los casos de sida tenían nacionalidad diferente a la francesa y en el Reino Unido, 3.570 (22%) son de grupos étnicos no blancos61.
De los 1.076 casos de sida en personas de país diferente a España declarados hasta junio de 2000, el 27% eran de Europa occidental (excepto Portugal), el 24% de Latinoamérica, el 20% de África subsahariana y el 11% de Portugal62.
La introducción del TARGA ha producido en la mayoría de los países industrializados una disminución marcada de los casos de sida a partir de 1996. La disminución de los casos de sida no ha sido, sin embargo, homogénea en diferentes grupos étnicos, nacionalidades, personas con países de origen y/o nacimiento tanto en países europeos como en Estados Unidos61. En España, donde los casos de sida han experimentado un descenso del 60% desde 1994, la tendencia en personas procedentes de África subsahariana, Magreb y/o Portugal, sigue siendo ascendente59,62. Además, las personas procedentes de países occidentales y de países en vías de desarrollo tenían un riesgo de diagnóstico tardío de sida de 2 y 3 veces mayor, respectivamente (odds ratio [OR], 2,78; intervalo de confianza [IC] al 95%, 1,89-4,08, y OR, 1,85 IC 95%, 1,26-2,72) al de los españoles63.
El inicio del TARV en población inmigrante y minorías étnicas es, en general, más tardío que en poblaciones autóctonas64. En Inglaterra, el TARV se inició más tardíamente que en población autóctona, tanto antes como después de 199665.
Una de las dificultades al abordar el cumplimiento del tratamiento en la población inmigrante es su heterogeneidad. Como ya se ha escrito, la población inmigrante en España es variada y muchas de las barreras a las que se enfrenta este colectivo van a tener una especificidad que, por un lado, es "étnica" en tanto en que refleja un origen geográfico y ancestral definido por unas tradiciones culturales, religiosas y lingüísticas y que, por otra, tiene rasgos afines a la de la categoría de transmisión a la que pertenece esa persona. Por lo tanto, es importante reconocer la complejidad y la heterogeneidad de las diferentes situaciones y evitar la tendencia reduccionista en la que se incurre al abordar el tema al considerar el término "inmigrante". Por otra parte, presuponer que el ser inmigrante va a ir asociado necesariamente a una mala cumplimentación no es siempre correcto, ya que hay porcentaje de personas que vienen a Europa porque el TARGA no está disponible en sus países de origen, y cuya motivación es, probablemente igual o mayor que la de un autóctono.
No hay ningún trabajo publicado que los autores conozcan, que estudie qué variables predicen la adherencia al TARV en diferentes colectivos de inmigrantes en España. Los datos de la bibliografía internacional, aunque orientativos, puede que no tengan una buena traducción en España dado que el fenómeno migratorio en nuestro país es reciente y presenta las peculiaridades propias del pasado histórico colonial español, diferente al francés o al británico donde hay minorías étnicas establecidas desde varias generaciones. En Estados Unidos, ser afroamericano se asoció con una cumplimentación al tratamiento 4 veces menor (OR, 4,1; IC 95%, 1,6-10,4) en análisis univariados, si bien al ajustar por nivel educacional y estatus socioeconómico las diferencias disminuían y perdían significación estadística (OR, 3,1; IC 95%, 0,9-10,3)66.
La posible peor adherencia al TARGA de los inmigrantes y las minorías étnicas es debida, en gran medida, a la concurrencia de precariedad social y económica, así como de desarraigo cultural y afectivo en un marco de discriminación y de vacíos legales. Algunas variables predictoras de mala adherencia al TARGA como la falta de domicilio fijo, elevada movilidad, falta de soporte social, son comunes a las de otros grupos en situación de exclusión social, si bien se ven agravadas por barreras lingüísticas, culturales y legales, diferentes para cada colectivo, así como su mayor vulnerabilidad a la "doble discriminación" por ser seropositivo y por ser inmigrante, denunciada en diferentes foros.
La barrera del idioma es una de las más inmediatas e importantes y que precisa de la incorporación de figuras como la de los agentes de salud comunitaria, trabajadores de la propia comunidad formados por el equipo sanitario y que sirven como puente entre el hospital/centro de salud y la comunidad. En ausencia de agentes de salud comunitaria, la incorporación de mediadores socioculturales y de traductores se va convirtiendo en una necesidad creciente de los centros de atención de VIH-sida y la colaboración con ONG, sindicatos y asociaciones de inmigrantes podría ser una estrategia a corto plazo, antes de poder incorporar estas figuras dentro del Sistema Nacional de Salud, como sucede en otros países europeos. La disponibilidad de materiales informativos en otros idiomas se hace también importante, destacando la contribución de la ONG gTt en colaboración con otros autores, en la preparación del Infovital, información sobre VIH-sida en inglés, francés, árabe y ruso, disponible en la web www.msc/sida.es.
La precariedad legal ("los papeles") es otra de las situaciones graves que condicionan que una persona "no documentada" no pueda seguir un tratamiento continuado. Si bien el VIH-sida se ha caracterizado en España por haber movilizado a una gran cantidad de profesionales que han atendido a estos colectivos bajo su ética personal y profesional, la Ley Orgánica sobre derechos y libertades de los extranjeros en España y su integración social (8/2000 de 22 de diciembre)67 ha supuesto un avance en materia sanitaria, en tanto garantiza la asistencia a menores y embarazadas, a todas las personas que pasan por procesos de urgencia médica y, en general, en igualdad de condiciones con los españoles, a los inmigrantes que se empadronen en su municipio de residencia. Sin embargo, dado que existen dificultades en la tramitación de los distintos requisitos para el empadronamiento, condición necesaria para la obtención de la tarjeta sanitaria, la presencia en las unidades de VIH-sida de asistentes sociales con experiencia en la tramitación de la tarjeta sanitaria se hace esencial en la normalización de la asistencia en este colectivo.
En resumen, la población inmigrante que ha llegado a España recientemente es heterogénea y plantea retos en los diversos ámbitos de la atención sanitaria. Es necesario un enfoque multidisciplinario e integrador a la hora de plantear estrategias para mejorar la adherencia al TARGA en este colectivo.
Tratamiento antirretroviral en pacientes con marginación social extrema
No existen criterios para definir la marginación social extrema, pero sin duda representan un colectivo de personas en las que el sistema sanitario debe volcar su imaginación para poder conseguir que los enfermos VIH+ en estas condiciones sociales realicen un TARV correcto y mantenido.
Las indicaciones clínicas, virológicas e inmunológicas utilizadas para iniciar o cambiar el TARV en estos pacientes marginales deben ser las mismas que se utilicen en el resto de enfermos, aunque será preciso valorar de manera cuidadosa los factores añadidos que dificulten una adecuada adherencia1,2,4,11,13,23,28,68,69.
Aunque la indicación de TARV la señala el médico, hay que recordar que éste con frecuencia se equivoca en cuanto a su apreciación del grado de cumplimiento que podrá tener cada paciente en el futuro. En ese sentido, debemos ser prudentes, ya que quizá la suma de prejuicios sociales ha hecho que la medicación antirretroviral haya estado vedada a muchos pacientes marginales sin que realmente se hayan puesto las medidas necesarias para facilitar este cumplimiento25-27,70.
Raramente se ha de iniciar el TARV de forma urgente. Es preferible retrasar el inicio del tratamiento, que comenzarlo en unas condiciones que facilitarán la no adherencia y en última instancia el desarrollo de resistencia a los antirretrovirales. El sistema sanitario y sus profesionales se han de movilizar en primer lugar para dar al paciente las condiciones mínimas de seguimiento médico regular, vivienda estable, alimentación, tratamiento psiquiátrico/psicológico y apoyo social. Asimismo, estaremos más interesados inicialmente en comenzar las profilaxis necesarias (neumonía por Pneumocystis carinii y tuberculosis) y en aclarar las opciones de TARV a lo largo de varias entrevistas, que en indicar de forma apresurada el TARV71.
Los ensayos clínicos con medicación antirretroviral se efectúan en pacientes que presentan condiciones favorables para tener una buena adherencia y riesgo escaso de presentar toxicidades. Así, la información de que se dispone sobre la eficacia de las distintas combinaciones de fármacos queda restringida a unas determinadas poblaciones y no siempre pueden extrapolarse a todo el universo de pacientes. Por ejemplo, se carece de información sobre el metabolismo, la farmacocinética y la toxicidad de los antirretrovirales en pacientes con ingesta alcohólica significativa. Es posible que el alcohol, que utiliza para su metabolismo las mismas vías que los ITINN e IP, induzca una menor eficacia del TARV72 y facilite la aparición de toxicidad hepática73.
Igualmente existe poca información sobre la eficacia de diferentes combinaciones de antirretrovirales en estas poblaciones. Bien es cierto que estudios en pacientes indigentes mostraban que el grado de adherencia a una pauta con IP era similar al alcanzado por otros pacientes sin estas limitaciones74. La pauta que diseñemos ha de tener en cuenta las características y el modo de vida del paciente, la presencia o no de una vivienda estable, el horario de comidas y la toma de otros medicamentos. Se ha de procurar que las tomas sean como máximo cada 12 h y que el número de comprimidos sea reducido. La pauta más práctica sería la compuesta por 2 inhibidores de la transcriptasa inversa análogos de nucleósidos más un no análogo de nucleósidos por su comodidad de administración y su moderada toxicidad.
La mejora de la adherencia al tratamiento consiste no sólo en mejorar las condiciones en las que vive el paciente y que le limitan su capacidad para cumplir el tratamiento, sino también superar las barreras institucionales que imposibilitan este tratamiento. El sistema sanitario debe adaptarse para alcanzar las necesidades que demandan los pacientes marginados. La experiencia alcanzada con la tuberculosis puede ser un buen ejemplo: acercar las consultas al paciente, buscar el apoyo de terceras personas próximas al enfermo, buen esquema de revisiones, accesibilidad al personal sanitario, enfoque multidisciplinario y ayuda telefónica75,76.