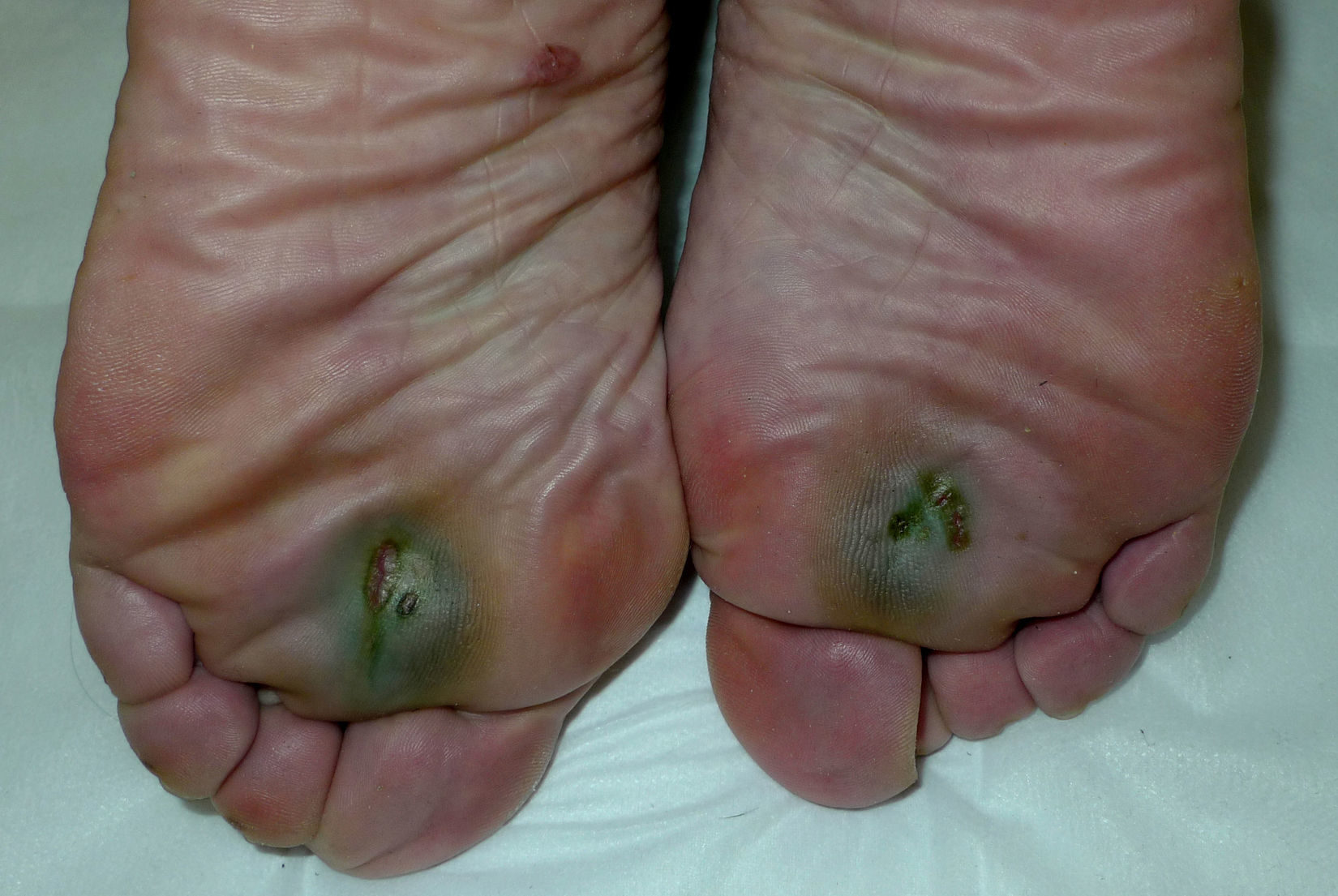
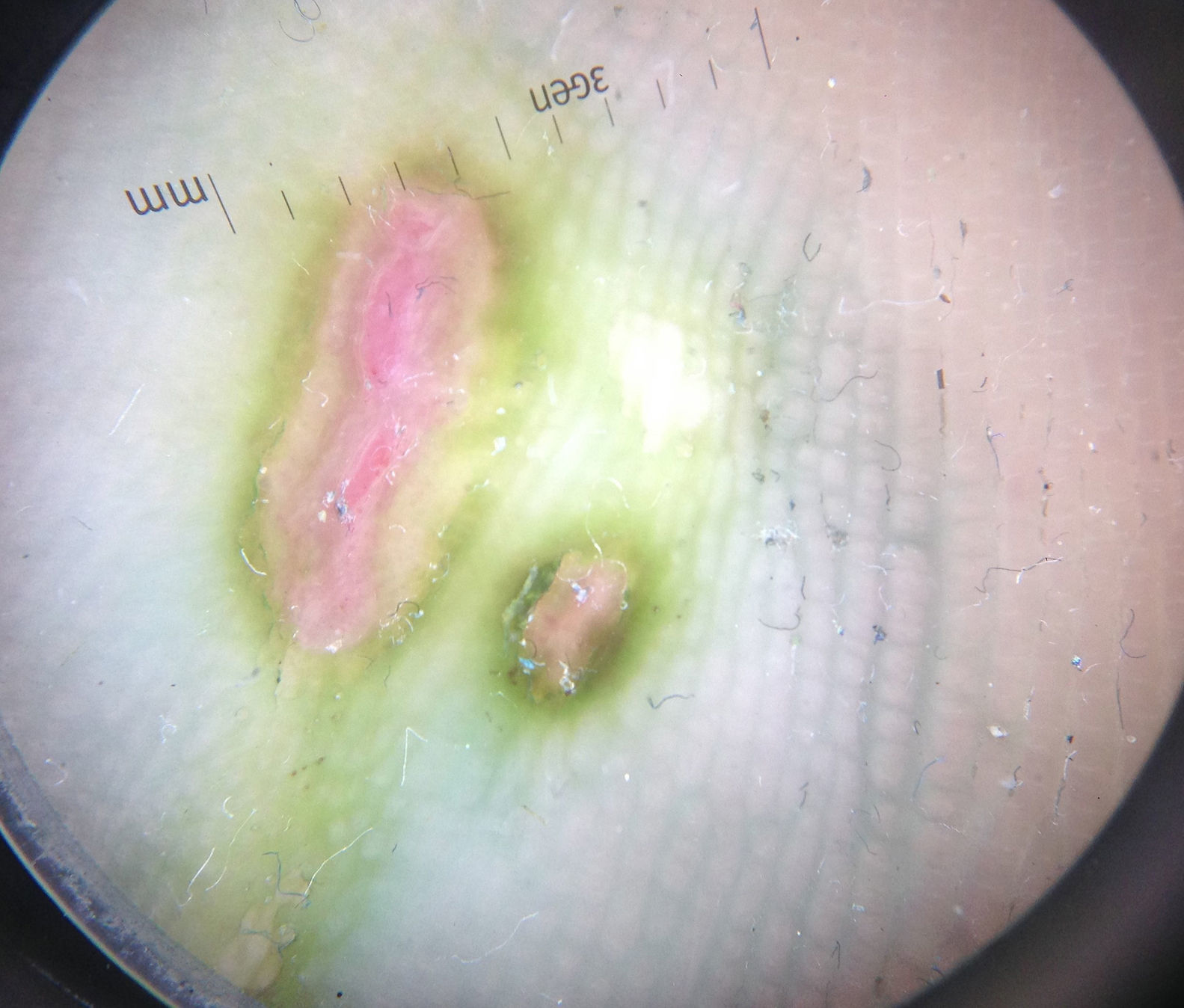
Mujer de 49 años, con antecedentes de alergia a β-lactámicos, remitida para valoración de unas pequeñas úlceras dolorosas distribuidas de forma bilateral y simétrica en la región plantar anterior de ambos pies de un mes de evolución. La paciente trabajaba en un ambiente húmedo y utilizaba botas de caucho. Negaba haber sufrido traumatismos o heridas en esa localización. A la exploración se objetivaron 2 pequeñas úlceras a nivel de la cabeza del tercer metatarsiano del pie derecho y 3 en el izquierdo (fig. 1). Estas presentaban una morfología redondeada u ovalada con un fondo exudativo y un característico halo hiperqueratósico de color verdoso. Al iluminar las úlceras con luz de Wood se observó una tenue fluorescencia verde clara periférica. Con la epiluminiscencia observamos una intensa coloración verdosa en torno a las úlceras y azulada siguiendo un patrón «paralelo del surco» y en «celosía» (fig. 2). Se recogieron muestras para cultivo mediante frotis del fondo de las úlceras con una torunda estéril con medio, y mediante un raspado de escamas de los bordes verdosos.
EvoluciónSe instauró tratamiento empírico con ciprofloxacino oral (250mg/12h, durante 2 semanas), recomendándose también el limado de las áreas hiperqueratósicas y la aplicación de fomentos de ácido acético al 4% por inmersión, 10min al día. En el cultivo de ambas muestras se aislaron bacilos gramnegativos correspondientes a Pseudomonas aeruginosa (P. aeruginosa) confirmando el diagnóstico de pie verde ulcerativo. Dos semanas después, las úlceras se habían reepitelizado, aunque persistía la coloración verdosa periférica. Apoyándose en los resultados del cultivo y el antibiograma, su médico de atención primaria decidió completar el tratamiento con levofloxacino oral (500mg al día) durante 2 semanas, con buena tolerancia y resolución completa de la pigmentación y de las úlceras.
ComentarioP. aeruginosa es un bacilo gramnegativo móvil, aerobio estricto, que se aísla con frecuencia en medios naturales húmedos, como el agua, el suelo o las plantas, así como en el medio hospitalario1. P. aeruginosa es responsable de un amplio espectro de infecciones cutáneas aunque en pacientes inmunocompetentes son relativamente infrecuentes2–4. En pacientes sanos las bacterias del género Pseudomonas penetran la piel a través de soluciones de continuidad provocando: otitis externas (otitis del nadador), perionixis (síndrome de las uñas verdes), intertrigos interdigitales, síndrome del pie verde5,6, foliculitis (foliculitis de las piscinas) y la onfalitis del recién nacido. Por el contrario, cuando afectan a pacientes inmunocomprometidos, pueden ocasionar infecciones potencialmente graves como la sobreinfección de úlceras de decúbito o del pie diabético, el ectima gangrenoso, celulitis o abscesos, así como fascitis necrotizante y otitis externa maligna1,3,7. Tras revisar la literatura no hemos encontrado referencias a formas ulcerativas del síndrome del pie verde a nivel sub-metatarsiano en pacientes sanos.
La presencia de coloración verdosa de cualquier lesión cutánea nos deberá hacer sospechar la presencia de bacterias del género Pseudomonas. La mayoría de las cepas de P. aeruginosa producen pigmentos como la pioverdina y la piocianina, responsables de la coloración verde azulada de las uñas infectadas y de la fluorescencia verde clara que emiten con la luz de Wood. Sin embargo, para alcanzar un diagnóstico de certeza se requiere la toma de cultivos y la realización de un antibiograma. Los cultivos mediante frotis pueden contaminarse con bacterias comensales cutáneas8, por lo que el raspado de escamas de los bordes queratósicos en este tipo de úlceras puede aumentar la especificidad de los cultivos. La dermatoscopia no suele emplearse en el diagnóstico de las piodermitis, sin embargo, nos permitió observar la presencia de una intensa coloración verde rodeando la úlcera, y un tinte azulado periférico con un patrón definido paralelo del surco y en celosía no visible a simple vista (fig. 2).
El tratamiento de las infecciones no complicadas por P. aeruginosa se basará en la antibioterapia seleccionada a partir del antibiograma1. Aunque controvertida, la monoterapia es aceptada en infecciones por Pseudomonas de piel y tejidos blandos no complicadas en pacientes inmunocompetentes. En el presente caso optamos por las quinolonas asociadas a antisépticos tópicos como los fomentos de ácido acético al 4% por su buen perfil de biodisponibilidad en tejidos blandos. Al igual que en los intertrigos interdigitales se recomienda el desbridamiento de los bordes queratósicos de estas úlceras2.