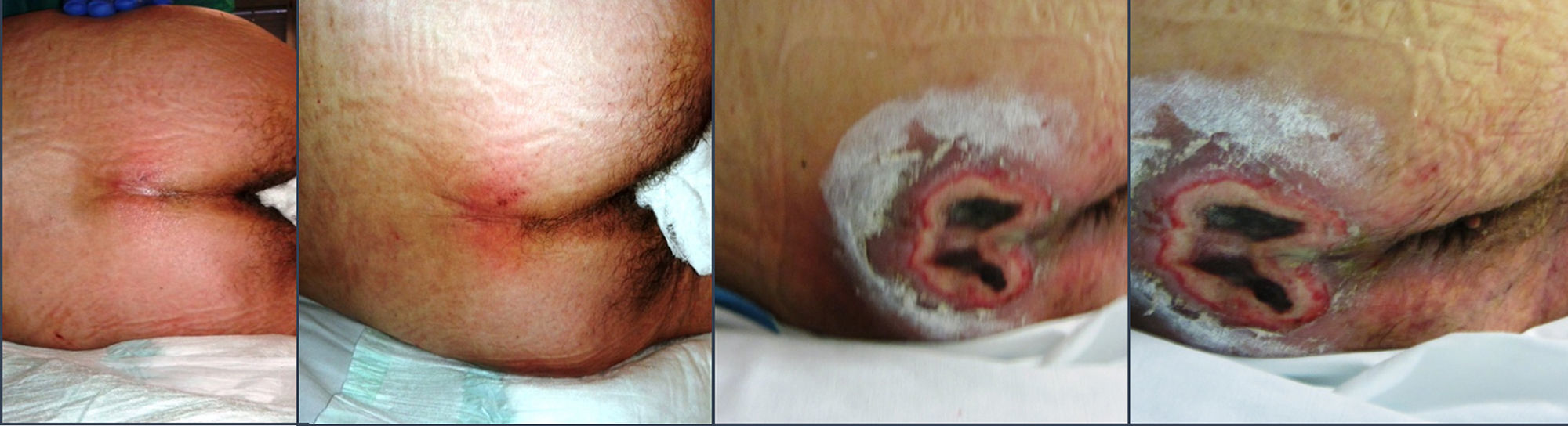
Varón de 69 años procedente de urgencias que ingresa en la unidad de cuidados intensivos por insuficiencia respiratoria grave. Tras fracaso de ventilación mecánica no invasiva se procede a intubación orotraqueal. A las 48h del ingreso se detecta úlcera de categoría I en coxis. Transcurridas 8h, la existencia de doble eritema (el segundo más oscuro que el primero) con desplazamiento entre 30-45° sobre la prominencia ósea hizo pensar en una lesión de tejidos profundos. La progresión a categorías superiores se produce en las 24h siguientes. Las características de la lesión, su forma de presentación y su rápida evolución nos conducen al diagnóstico de úlcera terminal de Kennedy (KTU). Tras 72h de ingreso, durante las que se descartan causas agudas de descompensación, se decide limitación del tratamiento de soporte vital.
Se elabora un plan de cuidados individualizado dirigido a identificar los problemas de un paciente con KTU que evoluciona de situación crítica a terminal. Nuestros objetivos generales (NOC) fueron la adecuación del plan de cuidados partiendo de un planteamiento realista. Las intervenciones enfermeras (NIC) contemplaban acciones tales como el manejo del dolor, tratamiento conservador de la lesión, cuidados en la agonía y apoyo en la toma de decisiones a la familia.
ConclusiónEl diagnostico de KTU fue de ayuda para la toma de decisiones del equipo a la hora de plantearse la limitación del tratamiento del soporte vital y, a su vez, permitió la adecuación del plan de cuidados.
A 69 year old man was admitted to the Intensive Care Unit (ICU) from the Emergency Department due to severe respiratory failure. Due to unsuccessful non-invasive mechanical ventilation, endotracheal intubation was performed. A category I ulcer in coccyx was detected 48h after admission. Eight hours later, a double erythema (the second one darker than the first one) with displacement between 30-45° over the bony prominence suggested there was a deep tissue injury. The lesion progressed rapidly during the next 24h. The shape and the rapid evolution of the injury lead us to diagnose a Kennedy terminal ulcer (KTU). At 72h after the admission, and once the causes of acute decompensation were ruled out, limitation of life-sustaining treatment was decided.
An individualised plan of care was drawn up with the aim of identifying problems in a patient with KTU evolving from a critical to a terminal situation. Our overall objectives (NOC) were to adapt the care plan based on a realistic approach. Nursing interventions (NIC) included actions such as pain management, conservative treatment of the injury, agony care and support to help the family to make decisions.
ConclusionThe diagnosis of KTU helped the health care team in the decision-making process when they considered limiting the life support, as well as in the adapting of the care plan to the actual situation.
La úlcera terminal de Kennedy es una lesión por presión descrita por primera vez en 1989 en una conferencia del National Pressure Ulcer Advisory Panel1. Implica lesión de tejidos profundos, se presenta repentinamente y evoluciona en horas, con rápida progresión de categoría I a IV. Se localiza preferentemente en el sacro o coxis, presenta bordes irregulares y tiene forma de mariposa o herradura. Al principio puede ser muy similar a una abrasión o flictena, y el color puede variar desde el púrpura al rojo, pasando por el amarillo, e incluso el azul o el negro2. Suele anunciar la inminente muerte del paciente3.
A menudo en un contexto de críticos encontramos pacientes que progresan a un estado terminal. En este artículo presentamos un caso clínico de detección de este tipo de lesión poco conocida en la práctica asistencial, y se plantea el desarrollo de un plan de cuidados orientado a valorar la situación del paciente, determinar los problemas reales o potenciales, planificar las intervenciones más adecuadas, así como evaluar su resultado.
Descripción del casoVarón de 69 años procedente de urgencias por insuficiencia respiratoria grave. Antecedentes de hipertensión arterial, enfermedad pulmonar obstructiva crónica y obesidad (IMC: 30,2). A su ingreso en la unidad de cuidados intensivos (UCI) se procede a intubación orotraqueal por hipercapnia e hipoxemia refractarias a ventilación mecánica no invasiva. Sedo-analgesia para RASS-3 y Campbell 0. El paciente obtiene una puntuación APACHE II de 23 y SAPS II de 54, y una valoración inicial del riesgo de desarrollar úlceras por presión (UPP) según la escala EMINA de 12 (riesgo alto).
A las 24h del ingreso el paciente inicia deposiciones líquidas. A las 48h se detecta úlcera de categoría I en zona coccígea. Transcurridas 8h, la existencia de doble eritema (uno de ellos más oscuro que el otro y de color púrpura) con desplazamiento entre 30-45° sobre la prominencia ósea hace pensar en una lesión de tejidos profundos causados por las fuerzas de cizalla. La progresión a categorías superiores se produce en las 24h siguientes (fig. 1). La lesión presenta tejido necrótico duro con piel perilesional íntegra y despide mal olor. No se puede establecer su profundidad. Las características de la lesión, su forma de presentación y su rápida evolución nos conducen al diagnóstico de úlcera terminal de Kennedy. Se decide tratamiento conservador y por tanto no se desbrida la lesión.
Tras 72h de ingreso durante las que se descartan causas agudas de descompensación, y la valoración de la situación actual por parte de los miembros del equipo y de la familia, se decide limitación del tratamiento de soporte vital. El paciente fallece en las horas posteriores.
Plan de cuidadosIrá dirigido a identificar los problemas reales y potenciales de un paciente con úlcera terminal de Kennedy3 que evoluciona de una situación crítica a una terminal, con la consiguiente adecuación del plan de cuidados tanto para él como para su familia.
La valoración enfermera se hizo según el modelo de Virginia Henderson, utilizándose taxonomía NANDA4, NIC5, NOC6 para la realización de un plan de cuidados individualizado (tabla 1). Para su elaboración se tuvo en cuenta el planteamiento de objetivos realistas de acuerdo con el diagnóstico, evitando las técnicas agresivas (como por ejemplo el desbridamiento cortante, injustificado dadas las circunstancias)7 y potenciando el bienestar del paciente y su familia.
Plan de cuidados individualizado
| Código Diagnóstico enfermero | Definición | Criterio de resultado (NOC) | Intervenciones enfermeras (NIC) | |
|---|---|---|---|---|
| Paciente | Necesidad higiene/piel 00047 Riesgo del deterioro de la integridad cutánea | Riesgo de que la piel se vea negativamente afectada | NOC 1101. Integridad tisular: piel y membranas mucosas «Indemnidad estructural y función fisiológica normal de la piel y de las membranas mucosas» 110110 Ausencia de lesión tisular 110113 Piel intacta | NIC 3500. Manejo de presiones Movilizar evitando la fricción y los movimientos de cizalla Aplicar dispositivos hidrocelulares especiales en prominencias óseas (talones, codos, sacro, zona escapular) Utilizar superficie de aire alternante. NIC 3540. Prevención de las úlceras por presión Valoración del riesgo mediante escala EMINA y planificación de cuidados apoyada en juicio clínico NIC 3590. Vigilancia de la piel Valoración rutinaria del estado de la piel por referente de UPP de la Unidad NIC 3584. Cuidados de la piel: tratamiento tópico Aplicar ácidos grasos hiperoxigenados en la piel sana sometida a presión |
| Necesidad higiene/piel 00044 Deterioro de la integridad tisular | Lesión de las membranas mucosa o corneal, integumentaria o de los tejidos subcutáneos | NOC 0113. Envejecimiento físicoa «Cambios físicos normales que se producen con el proceso natural de envejecimiento» 011306 Pérdida de elasticidad cutánea | NIC 2316. Administración de medicación: tópica NIC 3660. Cuidados de las heridas Protección de la zona perilesional: Aplicación de crema de óxido de cinc Minimizar el mal olor: malla de carbón activado con plata | |
| Paciente | Necesidad movilización 00091 Deterioro de la movilidad en la cama | Limitación del movimiento independiente para cambiar de posición en la cama | NOC 0204. Consecuencias de la inmovilidad: fisiológicas 020401 No presenta nuevas úlceras por presión ni otras lesiones relacionadas con la dependencia | NIC 0740. Cuidados del paciente encamado Observar si hay riesgo de excesiva humedad en la piel por incontinencia fecal Utilización de dispositivo colector fecal Flexiseal© NIC 0840. Cambio de posición Cambios posturales según necesidades del paciente evitando posición que le aumente el dolor Manejo adecuado del paciente obeso |
| Necesidad comunicación/relación 00051 Deterioro de la comunicación verbal | Disminución, retraso o carencia de la capacidad para recibir, procesar, transmitir y usar un sistema de símbolos | NOC 0904. Comunicación: capacidad receptiva 090406 Muestra signos de reconocimiento de los mensajes recibidos | NIC 5460. Contacto Centralización de cuidados en la comunicación no verbal Estimulación sensorial a través de la música (musicoterapia) Uso de terapias complementarias (reflexoterapia) | |
| Necesidad seguridad 00066 Sufrimiento espiritual | Deterioro de la capacidad para experimentar e integrar el significado y propósito de la vida mediante la conexión con el yo, los otros, el arte, la música, la naturaleza o un poder superior al yo | NOC1303. Muerte digna 130313 Muestra calma y tranquilidad | NIC 5260. Cuidados en la agonía Destete terminal Animar a la familia a compartir sentimientos sobre la muerte Incluir a la familia en las decisiones y actividades de cuidados, si así lo desean Recordarles cuán importante es la comunicación, tanto verbal como no verbal | |
| Paciente | Necesidad autorrealización 00174 Riesgo de compromiso de la dignidad humana | Riesgo de percepción de pérdida del respeto y el honor | NOC 2007. Muerte confortable 200720 Entorno físico 200724 Apoyo de la familia | NIC 5250. Apoyo en la toma de decisiones Aclararle las dudas a la familia Ayudar a exponer las diferentes alternativas, las ventajas e inconvenientes NIC 5440. Aumentar los sistemas de apoyo Implicar a la familia en el acompañamiento, siempre y cuando sea beneficioso para el paciente Determinar si hay diferencias entre el punto de vista de los cuidadores sanitarios y la familia sobre la condición del paciente Servir de enlace entre la familia y otros profesionales |
| Necesidad seguridad 00132 Dolor agudo | Experiencia sensitiva y emocional desagradable ocasionada por una lesión | NOC 1605. Control del dolor 160503 Se utilizan medidas preventivas NOC 2100. Nivel de comodidad 210001 Se percibe bienestar físico NOC 2102. Nivel del dolor 210206 No se observan expresiones faciales de dolor | NIC 1400. Manejo del dolor Uso de la escala Campbell para control de la analgesia y de la escala RASS para el manejo de la sedación Adecuación de la analgesia-sedación al protocolo de la unidad NIC 6482. Manejo ambiental: confort Mantener la puerta del box cerrada Retirada de alarmas innecesarias y control del volumen | |
| Familia | Necesidad comunicación/relación 00060 Interrupción de los procesos familiares | Cambio en las relaciones o en el funcionamiento familiar | NOC 2600. Afrontamiento de los problemas de la familia 260007 Expresa libremente sentimientos y emociones 260009 Utiliza estrategias para reducir el estrés 260013 Organiza momentos de descanso | NIC 7140. Apoyo a la familia Asegurar a la familia que al paciente se le brindan los mejores cuidados posibles Escuchar sus inquietudes, sentimientos y preguntas Estar atento a las demandas de la familia durante el proceso de muerte |
| Necesidad creencias/religión 00083 Conflicto de decisiones | Incertidumbre sobre el curso de la acción a tomar porque la elección entre acciones diversas implica riesgo, pérdida o supone un reto para los valores personales | NOC 0906. Toma de decisiones 090609 Escoge entre varias alternativas | NIC 5250. Apoyo en la toma de decisiones Establecimiento de objetivos comunes entre los profesionales y la familia de cara al bienestar del paciente y dada su situación terminal | |
| Necesidad seguridad 00147 Ansiedad ante la muerte | Sensación vaga y preocupante de inquietud o temor provocada por la percepción de una amenaza real o imaginada a la propia existencia | NOC 1402. Control de la ansiedad 140205 Utiliza estrategias para superar situaciones estresantes 140217 Controla la respuesta de ansiedad | NIC 5820. Disminución de la ansiedad Animar la manifestación de sentimientos, percepciones y miedos Fomentar el permanecer con el paciente hasta el momento de la muerte NIC 5270. Apoyo emocional Proporcionar ayuda en la toma de decisiones |
a Los criterios de resultados esperados son coherentes con las expectativas del paciente. No se pretendió ni mejora ni curación de la lesión.
Las intervenciones enfermeras estuvieron dirigidas a adecuar los cuidados en un entorno altamente tecnológico, procurando el máximo bienestar del paciente/familia y ayudando a la aceptación de una situación de irreversibilidad. El diagnóstico temprano de la lesión permitió contar con un elemento más de ayuda en la toma de decisiones del equipo asistencial, permitiendo un abordaje más humano de la situación.
El paciente vivió dignamente, no desarrolló nuevas lesiones en la piel, dio muestras no verbales de calma y bienestar, y murió acompañado de su familia en un entorno amable de cuidados.
La familia expresó satisfacción de cómo se había desarrollado todo el proceso.
DiscusiónLa úlcera terminal de Kennedy es una lesión de tejidos profundos cuyo correcta identificación y diagnóstico temprano debe ser tenida en cuenta en las UCI. El desarrollo de este tipo de lesión obliga a afrontar su tratamiento desde una visión distinta. Al tratarse de los últimos días de vida, los objetivos de cuidados se deben centrar en la calidad de vida restante del paciente en lugar de los intentos de promover la cicatrización de la herida, por otro lado imposible. En nuestro caso se evitó el desbridamiento quirúrgico y/o cortante que correspondería a una lesión de estas características8,9. El tratamiento conservador a base de malla de carbón activado con plata para mantener el equilibrio bacteriano y reducir el mal olor supuso una intervención mucho más realista para favorecer un entorno amable de cuidados, deseable en una situación próxima a la muerte.
El consenso en la toma de decisiones con relación a la adecuación del esfuerzo terapéutico evitó la inadecuada prolongación de la vida del paciente y permitió la aplicación de medidas terapéuticas apropiadas, así como la atención de las necesidades tanto físicas como espirituales de la familia.