Analizar el control de la presión del neumotaponamiento en una unidad de cuidados intensivos. El objetivo específico es comprobar si la formación de los profesionales de enfermería mejora el control del neumotaponamiento.
Procedimientos básicosEl tipo de estudio es descriptivo, observacional, de una serie de casos consecutivos en los que se recogió información retrospectivamente de todos los pacientes ingresados en la Unidad de Críticos II del Hospital Clínico San Carlos entre mayo de 2010 y noviembre de 2011, con vía aérea artificial con manguito traqueal.
Las variables estudiadas son: pacientes intubados o con cánula traqueal, porcentaje de medidas en rango y registro en gráfica. Se realizaron cuatro cortes para medir la presión del neumotaponamiento de todos los pacientes ingresados en el periodo de estudio. Dos cortes se realizaron previa formación de los profesionales y otros dos cortes tras formación específica en cuidados del neumotaponamiento y Neumonía Zero respectivamente.
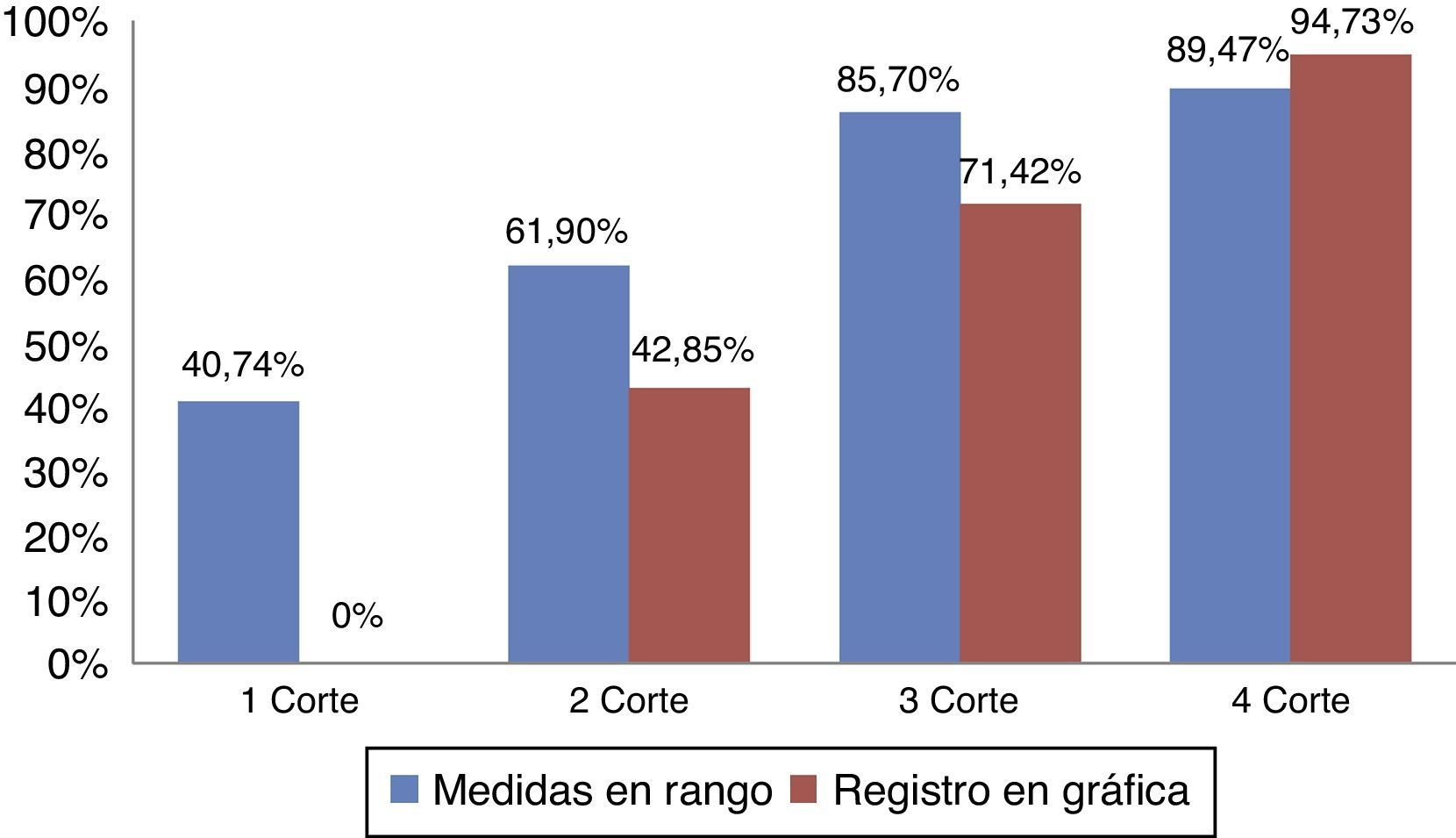
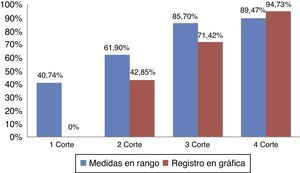
ResultadosSe obtuvieron 74 mediciones. En el primer corte, se obtuvo el 40,74% de medidas en rango. En el segundo corte, se identificó el 61,90% de medidas en rango. En el tercer corte, se halló el 85,7% de medidas en rango y en el cuarto corte, se observó el 89,47% de las medidas en rango.
ConclusionesEl control del neumotaponamiento antes de la formación de los profesionales de enfermería era inadecuado, con las posibles complicaciones que conlleva sobre el paciente. La formación de los profesionales de enfermería mejora la correcta medición de la presión del neumotaponamiento, lo que ayuda a incrementar la seguridad del paciente.
To analyze proper control of endotracheal cuff pressure in an intensive care unit. The specific objective is to verify whether training of nursing professionals improves monitoring endotracheal cuff pressure.
Basic proceduresthe study type is descriptive, observational and retrospective. All patients were admitted to the Critical Unit II of the Clínico San Carlos Hospital between May 2010-November 2011, requiring either a tracheal tube or tracheal cannula. Studied variables were: number of in range measures, number of intubated patients, or with tracheal cannula and register. Four cuts were made on all admitted patients admitted during the study period in order to measure endotracheal cuff pressure. Two cuts were performed before the professional nurses training and the other two cuts after a specific training with respect to endotracheal cuff pressure and Zero pneumonia.
ResultsThere were 74 measurements. The first cut obtained 40.74% of measures in range. In the second cut 61.90% of measures were identified in range. In the third cut, it was found that 85.7% of measures were in range and in the fourth court, it was noted the 89.47% of measures were in range.
ConclusionsMonitoring of the endotracheal cuff pressure was inadequate before specific training of professionals. Nursing professionals training facilitates the correct measurement of the endotracheal cuff pressure, which improves patient safety.
El control de la presión del manguito traqueal o neumotaponamiento, ha cobrado una gran importancia como medida de obligado cumplimiento en la prevención de la NAV, evitando presiones inferiores a 20cmH2O. No obstante, es de suma importancia controlar también que las presiones no superen los 30cmH2O por las graves complicaciones que se producen en la mucosa traqueal, las cuales en la mayoría de las ocasiones se observan tras el alta de las unidades de cuidados intensivos, puesto que se producen como complicaciones tardías.
Por todo ello, este estudio aporta que es fundamental que dentro de las funciones de la enfermera de cuidados intensivos, se conciencie de la importancia de tener un control y registro adecuado del neumotaponamiento, intentando mantener siempre las presiones en los márgenes de control óptimos, observándose cómo la formación de los profesionales de enfermería influye en su control, lo que mejora la seguridad del paciente.
¿Implicaciones del estudio?Conocer las características propias de cada unidad de cuidados intensivos facilita la identificación de obstáculos que imposibiliten un correcto control del neumotaponamiento, puesto que como queda reflejado en la bibliografía es una de las medidas que mayores dificultades presenta en el control de la NAV, lo que ayuda a la implementación de medidas y programas de formación que contribuyan a la mejora de la práctica clínica.
La mayoría de los pacientes críticos requieren intubación orotraqueal para aislar la vía aérea y asegurar una ventilación mecánica eficaz. El cuidado de la vía aérea es una parte muy importante dentro de las funciones de la enfermera de cuidados intensivos. Un aspecto del manejo de la vía aérea es el control y mantenimiento de una adecuada presión del neumotaponamiento o manguito traqueal1. El control del neumotaponamiento implica todos aquellos cuidados que garantizan el correcto funcionamiento del manguito traqueal, el cual sella la tráquea creando dos compartimentos distintos entre la vía aérea superior y la vía aérea inferior. Está indicado para: asegurar una ventilación eficaz evitando fugas aéreas, evitar el riesgo de broncoaspiraciones y por último permitir la ventilación mecánica2–4. El control del neumotaponamiento también ayuda a identificar posibles pacientes con riesgo a desarrollar estridor traqueal y la necesidad de reintubación, cuando dichos pacientes presentan una fuga aérea menor del 10% de su volumen tidal5, previa extubación. Así al desinflar el neumotaponamiento y auscultar los ruidos respiratorios que deberían producirse a nivel traqueal, nos indicaría si no se percibe la fuga aérea, que el paciente tiene edema o broncoespasmo y la imposibilidad de extubación en ese momento.
Existen varios tipos de neumotaponamiento6. En función del material se encuentran los de PVC que son los más habituales, y los de poliuretano7 (los cuales presentan mejor adherencia a la mucosa traqueal y menos tasa de neumonía asociada a ventilación mecánica). Según el tipo de presión8–10 están los de presión estándar (presión alta y bajo volumen, utilizados para intubaciones cortas); los de volumen alto y presión baja, que son los más habituales, empleados en pacientes con intubaciones largas; el de doble manguito, para alternar las zonas de presión en la mucosa traqueal; el shirley VAP (válvula para aliviar la presión, que no permite inflar el neumotaponamiento por encima de 25mmHg); y por último los TaperGuard, que incorporan aspiración subglótica, y se adhieren mejor a la mucosa traqueal6.
La medición del manguito traqueal se debe comprobar11–15 ante cualquier manipulación del tubo orotraqueal, en caso de drenaje postural, previo al lavado de boca y al menos cada 6 horas, aunque hay estudios1,16,17 que demuestran que existe una pérdida constante de presión a partir de las 4h tras la medición. También es muy importante comprobar la presión del neumotaponamiento ante la presencia de fugas, valorando la posibilidad de que el balón esté pinchado o que el tubo o cánula del paciente sea más pequeño que su diámetro traqueal.
La técnica para comprobar la presión del neumotaponamiento ha ido evolucionando en los últimos años. Desde la palpación o estimación táctil, al volumen mínimo oclusivo, volumen predeterminado, fuga mínima, manómetro de presión y por último la monitorización constante18. La técnica más utilizada actualmente es la del manómetro de presión, aunque parece que el uso de la monitorización constante protege mejor la mucosa traqueal y reduce el riesgo de neumonía19–21. Con respecto a los valores que se consideran en rango, entre 20-30cmH2O o 15-22mmHg, varios estudios15,22 han demostrado que presiones traqueales superiores a 30cmH2O o 22mmHg producen graves lesiones en la mucosa traqueal, incrementándose las complicaciones cuanto mayor es la presión, al igual2–4 que presiones inferiores a 20cmH2O o 15mmHg, aumentan el riesgo de broncoaspiración y de neumonía, agravándose cuanto menor es la presión. Por último, una vez terminada la medición, siempre se debe registrar el valor en la grafica del paciente.
El neumotaponamiento es un aspecto muy importante en el mantenimiento de la vía aérea, contribuyendo a garantizar la seguridad del paciente, pudiendo ser un riesgo cuando el control no es correcto23. Un inadecuado control del manguito traqueal produce una serie de complicaciones2–4,24–26 tanto por exceso de presión (dolor de garganta; sangrado endotraqueal; tos; extubación accidental; necrosis; rotura bronquial; traqueomalacia; estenosis traqueal; fístula traqueoesofágica; afonía y lesión en las cuerdas vocales), como por baja presión (tos excesiva y riesgo de neumonía por broncoaspiracion).
El control adecuado del neumotaponamiento es uno de los elementos clave para mejorar la seguridad del paciente, siendo uno de los factores de riesgo para desarrollar neumonía asociada a ventilación mecánica27 (NAV). La neumonía es la complicación más relevante de la ventilación mecánica. Es la primera causa de muerte por infección nosocomial en las unidades de cuidados intensivos28. Su incidencia varía entre un 9-67% de pacientes con ventilación mecánica. Los factores de riesgo son múltiples, siendo la principal causa la broncoaspiración de secreciones, y están asociados con la prolongación de la estancia en UCI y en el hospital29. Además supone un coste adicional por cada episodio de NAV de entre 9.000-31.000euros27. Por tanto, su prevención debe ser considerada una prioridad y son distintos los proyectos que se han ido creando, como el que existe a nivel nacional denominado Neumonía Zero30.
Dentro de las medidas de obligado cumplimiento para prevenir la NAV, establecidas en el proyecto de Neumonía Zero, están entre otras medidas no farmacológicas el control y mantenimiento del neumotaponamiento y el entrenamiento de los profesionales sanitarios en el manejo de la vía aérea27,31. Según señalan distintos estudios31–34, parece que uno de los indicadores que mayores dificultades presenta es el control del neumotaponamiento.
La prevención de la NAV disminuye la morbimortalidad y los costes que supone al sistema sanitario, incrementando la seguridad del paciente. Para mejorar la seguridad de los pacientes, se han de promover e implementar los conocimientos e información de las medidas necesarias para prestar una asistencia de calidad entre los profesionales sanitarios, para reducir los riesgos asociados a la práctica clínica, con el diseño de sistemas de información y notificación de efectos adversos35, y la formación continuada acerca del cumplimiento de las medidas empleadas36,37.
El objetivo general del estudio es analizar el control de la presión del neumotaponamiento en una unidad de cuidados intensivos, y como objetivos específicos nos planteamos comprobar si la formación de los profesionales de enfermería mejora el control adecuado de la presión del manguito traqueal, contribuyendo a la seguridad del paciente.
Material y métodosSe realizó un estudio descriptivo, observacional, de una serie de casos consecutivos en los que se recogió información retrospectivamente. Los criterios de inclusión fueron todos los pacientes ingresados en la Unidad de Críticos II del Hospital Clínico San Carlos que requirieron vía aérea artificial con balón de neumotaponamiento, desde mayo de 2010 hasta noviembre de 2011.
Las presiones del neumotaponamiento analizadas se obtuvieron a través de un manómetro de presión Portex® y un documento de registro en el que se anotaba la frecuencia mensual de las medidas de la presión del balón de neumotaponamiento en centímetros de agua y la constancia gráfica de su comprobación, realizadas por los miembros del equipo investigador. Las variables estudiadas fueron: número de pacientes intubados o con cánula traqueal, número de medidas que fueron categorizadas en medidas en rango (20-30cmH2O), y fuera de rango (máxima>30cmH2O y mínima<20cmH2O) y registro en gráfica. La frecuencia mensual de dicha medida entre otras, se consideró como uno de los criterios de calidad que debe cumplir la unidad. Además de ser una de las variables que se utilizan en las auditorías del proyecto Neumonía Zero.
El análisis de los datos se dividió en 4 cortes. El primer corte se realizó en mayo de 2010, previo a la formación de los profesionales de enfermería en el control del neumotaponamiento.
El segundo corte se realizó en junio de 2010, al mes de la formación específica de los profesionales de enfermería en los cuidados del neumotaponamiento. Las sesiones formativas fueron desarrolladas por el equipo investigador, en las cuales se explicaba la importancia del control del neumotaponamiento, indicaciones, técnica, medición, material, complicaciones, registro… y se mostraban los valores por los cuales se realizaba la formación.
En el tercer corte, se recogieron los datos sobre las medidas de presión del neumotaponamiento de todos aquellos pacientes ingresados con vía aérea artificial (tubo o cánula), y la comprobación de su registro en gráfica, en septiembre de 2011, previa formación de los profesionales de enfermería en el proyecto de Neumonía Zero.
Por último, el cuarto corte se realizó en noviembre de 2011, tras la formación específica de los profesionales de enfermería en el proyecto de Neumonía Zero.
Las sesiones formativas fueron realizadas, por el equipo investigador
Se realizó un análisis estadístico descriptivo con porcentajes para las variables cualitativas, a través del programa SPSS ver18.0.
ResultadosSe obtuvo un total de 74 mediciones. El 81,1% de las medidas se correspondió con pacientes intubados frente al 18,9% de pacientes con cánula traqueal. En el primer corte realizado en mayo de 2010 previa formación de los profesionales de enfermería en la importancia de los cuidados del neumotaponamiento, se obtuvo que solo el 40,74% de las medidas estaban en rango (fig. 1). De las cuales el 7,44% se correspondió con pacientes que presentaban cánula traqueal, frente al 33,3% de pacientes con tubo orotraqueal. (tabla 1). La medida mínima hallada fue de 12cmH2O y la medida máxima fue de 120cmH2O. No se halló ningún registro de la comprobación de la presión del neumotaponamiento en la gráfica del paciente.
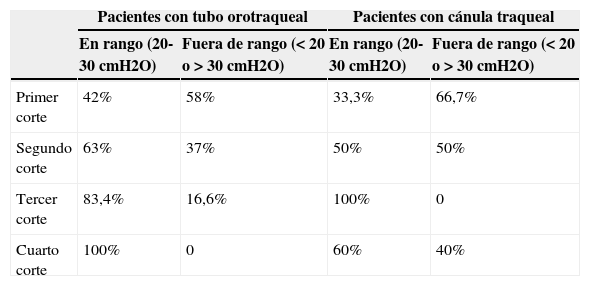
Medidas realizadas en los cuatro periodos del estudio, en función del tipo de tubo o cánula traqueal que presentaban los pacientes
| Pacientes con tubo orotraqueal | Pacientes con cánula traqueal | |||
|---|---|---|---|---|
| En rango (20-30cmH2O) | Fuera de rango (<20 o >30cmH2O) | En rango (20-30cmH2O) | Fuera de rango (<20 o >30cmH2O) | |
| Primer corte | 42% | 58% | 33,3% | 66,7% |
| Segundo corte | 63% | 37% | 50% | 50% |
| Tercer corte | 83,4% | 16,6% | 100% | 0 |
| Cuarto corte | 100% | 0 | 60% | 40% |
En el segundo corte realizado en junio de 2010, tras la formación de los profesionales de enfermería en los cuidados del neumotaponamiento, se identificó el 61,90% de medidas en rango (fig. 1), de las cuales el 4,76% se correspondió con pacientes que tenían cánula traqueal, frente al 57,14% de pacientes con tubo orotraqueal (tabla 1). La medida mínima fue de 16cmH2O, y la medida máxima se correspondió con 70cmH2O. Se halló un 42,85% del registro en gráfica de la comprobación de la presión del neumotaponamiento.
En el tercer corte realizado en septiembre de 2011, previa a la formación de los profesionales de enfermería al proyecto de Neumonía Zero, se halló el 85,7% de medidas en rango (fig. 1), de las cuales el 14,28% se correspondió con pacientes que presentaban cánula traqueal, frente al 71,42% de pacientes con tubo orotraqueal (tabla 1). La medida mínima fue de 12cmH2O, sin encontrar ninguna medida por encima de 30cmH2O. Se halló un 71,42% del registro en la gráfica de la comprobación de la presión del neumotaponamiento.
Por último, el cuarto corte realizado en noviembre de 2011, tras la formación de los profesionales de enfermería en Neumonía Zero, se obtuvo el 89,47% de las medidas observadas en rango (fig. 1), de las cuales el 15,78% se correspondió con pacientes que presentaban cánula traqueal, frente al 73,69% de pacientes con tubo orotraqueal (tabla 1). La medida mínina fue de 18cmH2O y la medida máxima de 50cmH2O. Se halló un 94,73% del registro en la gráfica del paciente, de la comprobación de la presión del neumotaponamiento.
DiscusiónUn control adecuado de la presión del manguito traqueal, como señalan varios estudios,2,11,14,22,23,27 asegura una ventilación eficaz, favorece la ventilación mecánica y evita broncoaspiraciones que pueden producir infecciones como la neumonía. El profesional de enfermería, por los cuidados continuos que realiza al paciente, adquiere un protagonismo esencial en la prevención de la NAV36. No obstante, parece que una de las medidas que mayores dificultades presenta en el control de la NAV es la presión del neumotaponamiento. Varios estudios27,31 reflejan desde un 25% hasta un 85%, siendo la media mayoritaria en torno al 60% de las medidas en rango, que junto con el mantenimiento del cabecero elevado por encima de 30-45° podría reducir significativamente el índice de NAV. El estudio realizado por García Araguas et al.34 en el que evalúan un programa de prevención de NAV, señalan en rango el 67,5% de las medidas de la presión del neumotaponamiento previo a la formación de los profesionales, aumentando al 78,8% tras la intervención. En nuestro estudio destaca cómo dicha medida se ha ido corrigiendo y mejorando su control en el periodo posformativo, llegando hasta casi el 90% de las medidas en rango.
Cabe señalar que el tipo de técnica utilizada para el control del neumotaponamiento es de modo intermitente, a través de un manómetro de presión que como queda reflejado en otros estudios19–21 su control es menos preciso que los dispositivos existentes de control continuo, siendo más difícil conseguir cifras del 100% de medidas en rango con este método, como queda señalado en distintas investigaciones16,17 en las que demuestran que existe una pérdida constante de presión a partir de las 4h de haber realizado la medición. Por tanto, si se utiliza un manómetro de presión para el control de la presión del neumotaponamiento, las mediciones se deberían realizar cada 4h, para asegurar un control adecuado.
También cabe destacar que ha habido una mejora progresiva en el control de la presión del neumotaponamiento de los pacientes con tubo orotraqueal, llegando incluso al 100% de las mediciones en rango en el último corte. Sin embargo en los pacientes con cánula traqueal, todavía se debe mejorar su control.
Igualmente, ha habido una mejora en las presiones máximas y mínimas registradas durante el periodo de estudio, de 120-50cmH2O y de 12-18cmH2O. No obstante, se debe intentar mantener las presiones en los márgenes de control óptimos.
En relación al registro en la gráfica del paciente, de la presión del neumotaponamiento, el estudio realizado por Raurell Torredá36 sobre un plan formativo para disminuir la incidencia de NAV, muestra en el periodo preformativo que en el momento de la valoración no había constancia escrita de la comprobación del neumotaponamiento, coincidiendo con los resultados de nuestro estudio, obteniendo tras el periodo posformativo una tasa del 100% de registros, algo más superior a la obtenida en nuestra investigación.
Otro punto importante como señalan otros autores27,36,37 y queda reflejado también en nuestro estudio, es cómo la formación de los profesionales de enfermería mejora el control de las medidas de obligado cumplimiento en el control de la NAV, lo que ayuda a prevenir y disminuir su incidencia, mejorando la seguridad del paciente.
Con respecto a las posibles complicaciones derivadas en relación a presiones por encima o por debajo del rango (20-30cmH2O), se está realizando una segunda etapa del estudio para registrarlas, junto con la observación de un periodo posformativo más largo para confirmar el cumplimiento de los cuidados del neumotaponamiento (medición correcta, valores en rango, registro en gráfica…).
ConclusionesPara concluir destacamos que el control del neumotaponamiento antes de la formación de los profesionales de enfermería era inadecuado, con las posibles complicaciones que conlleva sobre el paciente. Sin embargo, se ha demostrado que la formación de los profesionales de enfermería facilita la correcta medición de la presión del neumotaponamiento, lo que mejora la seguridad del paciente.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A todos los profesionales de enfermería de la Unidad de Críticos II por su participación y colaboración.