Las Unidades de Cuidados Intensivos no se adaptan a la realidad social y sanitaria con respecto al fenómeno de la muerte, lo que produce un alto grado de insatisfacción entre profesionales, familiares y pacientes. Las características especiales de estas unidades adjudican a la enfermera el puesto protagonista como cuidadora del paciente crítico moribundo. El objetivo principal de este estudio es conocer las vivencias y actitudes del profesional de enfermería ante el fenómeno de la muerte en la Unidad de Cuidados Intensivos.
Participantes y métodosEstudio cualitativo descriptivo de carácter fenomenológico. Comparación constante e incorporación progresiva de participantes mediante muestreo intencional hasta llegar a la saturación de datos (n=16). La técnica de recogida de datos empleada fue la entrevista en profundidad semiestructurada, las entrevistas fueron grabadas y transcritas literalmente. Los datos recogidos fueron verificados por los informantes y analizados siguiendo los pasos propuestos por Taylor-Bogdan.
ResultadosEl análisis reveló cinco categorías temáticas: la muerte y las creencias, trabajo emocional, factores ambientales, toma de decisiones frente a la limitación del soporte vital y relación con la familia.
ConclusionesEl modelo de gestión de la muerte en la Unidad de Cuidados Intensivos se centra en la intervención médica y deja de lado la opinión de enfermeras, familiares y pacientes. Este estudio refleja las contribuciones que el profesional de enfermería puede realizar en la toma de decisiones y atención al paciente moribundo ingresado en estas áreas.
Intensive Care Units do not adapt to the social and health reality regarding the phenomenon of death and this results in a high degree of dissatisfaction among professional, relatives and patients. The special characteristics of these units give the nursing staff a main roll as carers of critical dying patients. The principal aim of this study is to know the nursing staffs’ experiences and attitudes towards the phenomenon of death in the intensive care units.
Participants and methodA descriptive qualitative study of phenomenological character was performed. Constant comparison and progressive incorporation of participants was made, using intentional sampling up to data saturation (n=16). The data collection technique used was a semi-structured in-depth interview, which were recorded and literally transcribed. The data collected was verified by the informants and analyzed according to the steps proposed by Taylor-Bogdan.
ResultsThe analysis shows 5 thematic categories: death and beliefs, emotional work, environmental factors, decision-making management of death in intensive care units and relationships with relatives.
ConclusionsThe management model of death in intensive care units focuses on medical intervention and overlooks the opinions of the nurses, relatives and patients. This study shows the contributions that can be provided by the nursing staff in decision making and in the care of the dying patients in these wards.
La muerte, además de ser un hecho biológico, posee una dimensión social y cultural. En la sociedad occidental de nuestro tiempo se ha producido un fenómeno muy llamativo: el desplazamiento de los moribundos y de la muerte desde los hogares a los hospitales1. De esta forma, la gestión del proceso de muerte es crucial para las instituciones dedicadas a la salud2.
El desarrollo de la medicina intensiva ha modificado sustancialmente el concepto de muerte1,3. Los avances tecnológicos han revolucionado el cuidado médico en las etapas finales de la vida y han “rescatado de la muerte” a un gran número de personas. La muerte, en el contexto hospitalario y desde el punto de vista de la ciencia, parece llegar más como el resultado de un fracaso técnico que como un acontecimiento que tiene un lugar determinado e inamovible dentro del ciclo vital de todos los seres vivos3-5.
Las Unidades de Cuidados Intensivos (UCI) se crearon para salvar la vida de pacientes amenazados por enfermedades agudas graves gracias a la concentración de tecnologías de soporte vital y de personal altamente cualificado. Dos factores han modificado esta idea original: la necesidad de atender a pacientes con situaciones ya no tan reversibles, debido a la avanzada edad o a enfermedades crónicas subyacentes, y el cambio en el tipo de enfermedades amenazantes. Así, mientras inicialmente se atendían traumatismos y arritmias secundarias a infartos de miocardio, actualmente son más frecuentes las sepsis en pacientes inmunodeprimidos y las reagudizaciones de las enfermedades crónicas respiratorias y cardíacas6. De aquí se desprende que un número nada despreciable de los enfermos que ingresan en la UCI mueran en ella4,5,7.
La prolongación artificial de la vida puede acompañarse de la prolongación del sufrimiento y de la agonía1,8. La incapacidad para identificar a un paciente como terminal a menudo conduce a extender las prácticas para la curación hasta casi el momento de la muerte del paciente4. Debido a ello han surgido conceptos tan controvertidos como la limitación del esfuerzo terapéutico9-11 que atañen principalmente al campo médico. Pero ¿cómo afecta a los profesionales de enfermería estos cambios? Las enfermeras de UCI son entrenadas para llevar a cabo un sinfín de protocolos, sus habilidades se han tecnificado y sus destrezas se han especializado para “adelantarse” a situaciones que comprometan la vida del enfermo y “controlar” en todo momento lo que ocurre12, pero no para administrar cuidados paliativos.
Son numerosos los trabajos1,2,13,14 en los que se destaca la relevante función de la enfermera como el personal que asiste normalmente al sujeto y la familia en los últimos momentos. Puesto que el moribundo de UCI suele ser un “paciente” comatoso, intubado, conectado a varios monitores, inconsciente y expropiado de sus apoyos y redes sociales, cuyo discurso no se puede analizar, resulta interesante investigar cómo piensan y actúan las personas más cercanas a estos enfermos, las enfermeras.
Planteamos esta investigación desde el convencimiento de que las instituciones hospitalarias en general, y las UCI en particular, no se adaptan a la realidad social y sanitaria existente con respecto al fenómeno cada vez más frecuente de la muerte hospitalaria, y que esto produce un alto grado de insatisfacción entre los profesionales sanitarios, las familias y los propios pacientes. Conocer el fenómeno de la muerte en la UCI nos puede ayudar a definir una serie de estrategias ante la muerte adecuadas a nuestro ámbito de trabajo. Puesto que las características especiales de la UCI como espacio cerrado, altamente tecnificado y con rigurosos horarios de visitas le adjudican a la enfermera el puesto protagonista como cuidadora del enfermo ingresado en esta área, pensamos que esta línea de investigación se debe iniciar con el abordaje del discurso de la enfermera. Por este motivo nos hemos planteado como objetivo principal estudiar las vivencias y actitudes de las enfermeras ante la muerte del paciente crítico.
Participantes y métodosDiseño y orientación teórico-metodológicaPara abordar el objetivo de estudio se diseñó un estudio cualitativo descriptivo, utilizando la fenomenología como orientación teórico-metodológica. La fenomenología nos acerca a los fenómenos privilegiando la experiencia vivida, y se puede definir como el estudio y descripción de la experiencia vital de los significados existenciales, vividos en la existencia cotidiana15.
Lugar de estudioEl estudio se realizó en la UCI del pabellón general del Hospital Regional de Málaga. Este hospital es un centro de tercer nivel del Servicio Andaluz de Salud que atiende a una población de 480.000 habitantes.
La UCI es una unidad polivalente compuesta por 42 camas subdividida en 4 áreas, en las que se atienden a pacientes con patologías médicas y quirúrgicas. Esta variedad, tanto en patologías como en número de pacientes, hace de este emplazamiento un lugar rico para explorar el fenómeno objeto de estudio.
Población de estudio: características y selección de los participantesEsta UCI cuenta con una plantilla de 94 enfermeras que configuran la población de estudio de esta investigación. Sobre estos sujetos se realizó un muestreo intencional. Se incluyó a aquellas personas que tenían una experiencia profesional continuada en el área de críticos superior a 2 años, con el fin de garantizar un mínimo de exposición al fenómeno de estudio. Quedaron excluidas todas aquellas personas que habían sufrido una pérdida personal en los seis meses anteriores al inicio de la investigación. Con la intención de maximizar la diversidad de perspectivas en la muestra, se incluyó la edad como criterio de segmentación de la población. En función de este criterio se estructuraron 4 grupos de edad: 25-30 años (grupo A), 31-40 años (grupo B), 41-50 años (grupo C) y más de 50 años (grupo D).
La mayor parte de los miembros del equipo de investigación forman parte de la población de estudio; por consiguiente, conocen en profundidad a las enfermeras de la unidad en la que se ha planteado la investigación. Esta circunstancia favoreció la elección y acceso a los informantes más convenientes.
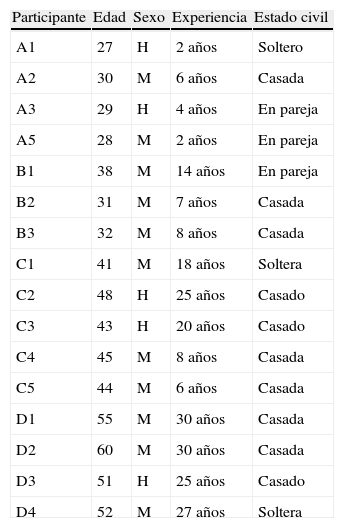
Los participantes fueron incorporados siguiendo el método de comparación constante e incorporación progresiva16, hasta llegar a la saturación de datos. En total se incorporaron 16 participantes y se aseguró un mínimo de dos participantes por segmento de población definido (tabla 1).
Datos sociodemográficos de los participantes.
| Participante | Edad | Sexo | Experiencia | Estado civil |
| A1 | 27 | H | 2 años | Soltero |
| A2 | 30 | M | 6 años | Casada |
| A3 | 29 | H | 4 años | En pareja |
| A5 | 28 | M | 2 años | En pareja |
| B1 | 38 | M | 14 años | En pareja |
| B2 | 31 | M | 7 años | Casada |
| B3 | 32 | M | 8 años | Casada |
| C1 | 41 | M | 18 años | Soltera |
| C2 | 48 | H | 25 años | Casado |
| C3 | 43 | H | 20 años | Casado |
| C4 | 45 | M | 8 años | Casada |
| C5 | 44 | M | 6 años | Casada |
| D1 | 55 | M | 30 años | Casada |
| D2 | 60 | M | 30 años | Casada |
| D3 | 51 | H | 25 años | Casado |
| D4 | 52 | M | 27 años | Soltera |
La técnica de recogida de datos usada fue la entrevista en profundidad individual semiestructurada. El guión temático que ayudó a conducir las entrevistas estuvo integrado por preguntas que introducían las dimensiones de estudio. Las dimensiones de estudio incluidas en la investigación se definieron en función de la bibliografía revisada y la experiencia del equipo investigador. Las preguntas que configuran el guión temático se estructuraron mediante discusión y consenso del equipo investigador (tabla 2).
Dimensiones de estudio y preguntas temáticas.
| Dimensión de estudio | Pregunta guión temático |
| La muerte y las creencias | ¿Me puedes hablar sobre la muerte en general y contarme qué es para ti la muerte? |
| Trabajo emocional | ¿Qué sentimientos, emociones y actitudes despiertan para ti la presencia del enfermo moribundo en UCI y qué haces para sobrellevarlo? |
| Factores ambientales | ¿Cómo crees tú que influye la presencia de la tecnología y demás características arquitectónicas y organizacionales típicas de la UCI en el proceso de morir y la muerte? |
| Toma de decisiones frente a la limitación de soporte vital | ¿Qué papel desempeñas en la toma de decisiones con respecto al proceso de muerte de los pacientes ingresados en la UCI? |
| La familia | ¿Cómo te relacionas con la familia del enfermo moribundo ingresado en esta área? |
Tras el contacto personal o telefónico con los participantes, se acordó una cita (lugar y hora) con cada uno de ellos. Al comienzo de la entrevista se le agradecía a la persona entrevistada su participación y se le indicaba que la conversación iba a ser grabada.
La duración de las entrevistas varió entre 20 y 60 minutos, fueron grabadas en su totalidad con el previo consentimiento escrito de los participantes y realizadas entre julio de 2008 y septiembre de 2009. Las observaciones e incidencias que se sucedieron durante la realización de las mismas fueron registradas en un cuaderno de campo e insertadas en las transcripciones.
El hecho de que la mayor parte del equipo de investigación formase parte de la población de estudio podría haber alterado la realización de las entrevistas. Para evitar este inconveniente se introdujo en el equipo de investigación una investigadora, ajena al contexto de estudio, entrenada en el desarrollo de esta técnica, que se responsabilizó de la realización de las entrevistas. Por motivos de organización interna se modificó este planteamiento inicial, de forma que, la primera mitad de las entrevistas fue realizada por esta investigadora y el resto por otros miembros del equipo de investigación que mantenían relación profesional directa con los entrevistados.
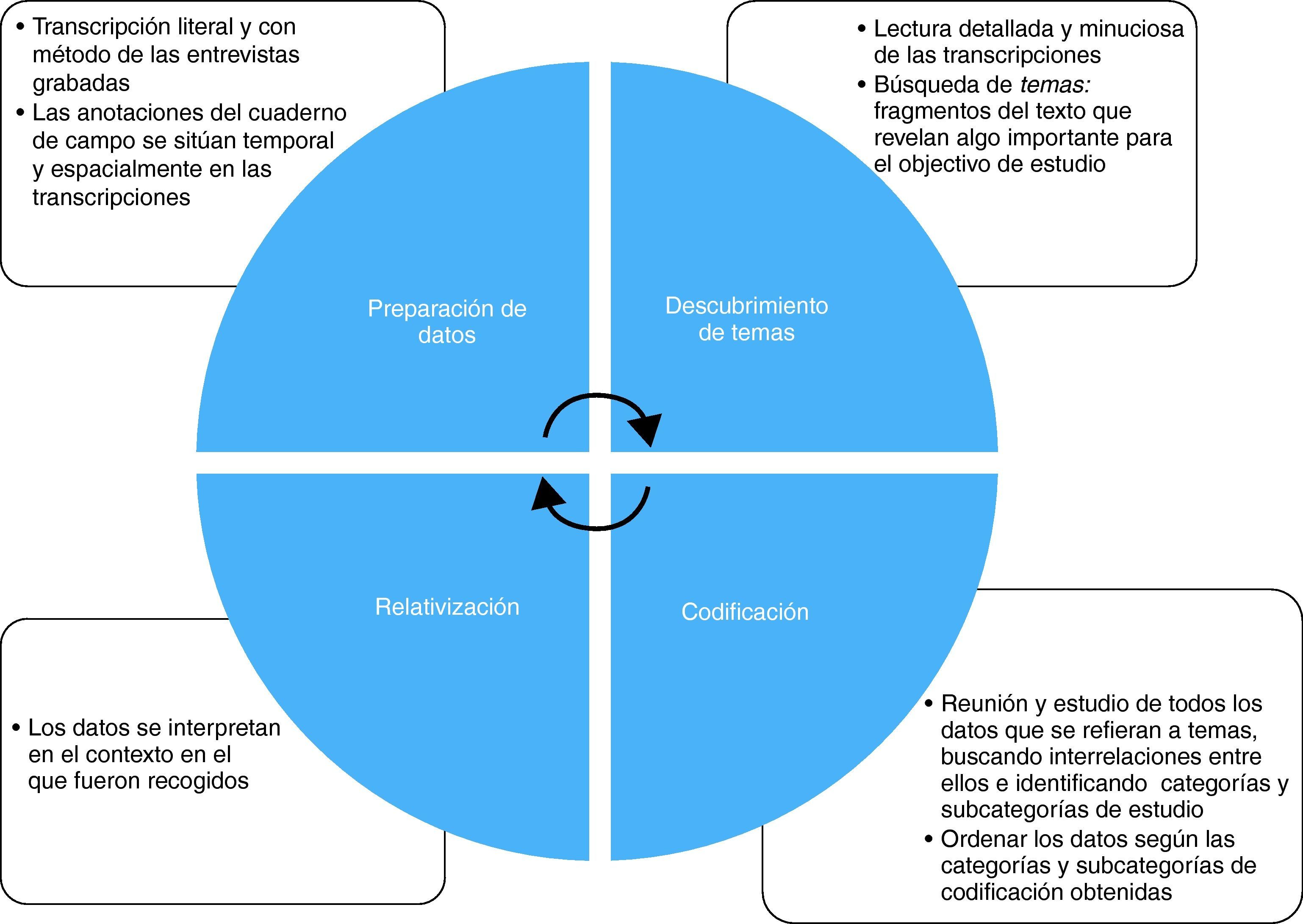
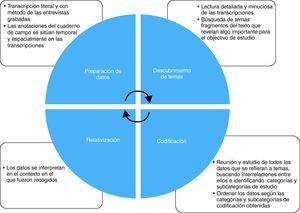
Análisis de datosEl análisis de la información recogida fue efectuado por el equipo investigador y se llevó a cabo siguiendo los pasos propuestos por Taylor-Bogdan17: preparación de datos, descubrimiento de temas, codificación y relativización (fig. 1). Las transcripciones y las notas, una vez verificadas por los informantes, se estudiaron cuidadosamente. En primer lugar, se identificaron las áreas temáticas en las que se había basado el desarrollo de la entrevista; a continuación, se clasificó la información recogida siguiendo estas áreas temáticas. De este modo, se obtuvo un guión que permitió desarrollar categorías analíticas y se elaboró una estructura de codificación a partir de los temas recurrentes y los objetivos específicos de nuestro trabajo. Esta estructura se aplicó de forma sistemática a todas las transcripciones; esta estrategia permitió codificar los datos de las entrevistas según sus categorías, de forma que se analizaron los datos una vez reorganizados. Simultáneamente, se seleccionaron los comentarios clave susceptibles de ser utilizados, posteriormente, como citas textuales.
El proceso de análisis de datos empezó durante su recopilación. La información se iba analizando a medida que se generaba. Este análisis secuencial permitió adaptar continuamente el método de recogida y análisis de información a los objetivos de la investigación. También sirvió para identificar la saturación de información por áreas temáticas.
Criterios de calidad y consideraciones éticasLa calidad y rigurosidad han sido trabajadas mediante las estrategias de triangulación, saturación, reflexividad y validación por parte de los informantes18.
Triangular supone utilizar diferentes estrategias para estudiar el mismo problema. En este caso las entrevistas fueron analizadas de forma independiente por dos investigadoras colaboradoras y la investigadora principal; posteriormente, en una sesión de trabajo conjunta, se consensuaron y discutieron las áreas temáticas definidas en cada análisis19.
La reflexividad hace referencia a la reflexión que el investigador realiza a lo largo del proceso de investigación, sobre su estatus y rol en la investigación y sobre la influencia de su subjetividad en la recogida y análisis de datos20. Todos los miembros del equipo investigador tuvieron en cuenta sus propias suposiciones internas y externas acerca del fenómeno de estudio a la hora de recoger y analizar los datos (bracketing)21, con el fin de influir lo mínimo sobre la información aportada por los participantes.
Se respetó el anonimato de los informantes. A cada uno se le asignó un código alfanumérico, de modo que su entrevista fue identificada, en todo momento, con dicho código, y no con el nombre del participante. También fueron retirados del texto de los discursos todos los nombres propios que hacían referencia al resto de los profesionales que trabajan en el emplazamiento de estudio. Para la realización de las entrevistas los entrevistados firmaron un consentimiento escrito en el que quedaban claros los objetivos del estudio y la confidencialidad de los datos.
El comité de ética del hospital aprobó la realización de este estudio.
ResultadosLos resultados se han expuesto en función de las categorías temáticas introducidas por el equipo investigador.
La muerte y las creenciasLa mayoría de los entrevistados, indistintamente de sus creencias religiosas, creen en la existencia de una vida en el “más allá”, que definen como algo, energía o Dios, y su concepto de muerte está ligado a la edad y experiencia profesional. De esta forma, para los más jóvenes, que en principio perciben la muerte como algo lejano y ajeno a ellos, la presencia constante de este fenómeno en el contexto laboral les permite tomar conciencia de la existencia y vulnerabilidad del ser humano ante ella.“En el momento que empiezas a trabajar en una UCI, donde la gente muere a diario, tu concepto de muerte cambia radicalmente. Conforme a lo que veo aquí, cualquier día te mueres. He hecho a la muerte partícipe de mi vida, vivo siendo consciente de que cualquier día me puedo morir.” (A1-27 años).
Trabajo emocionalLas dificultades y emociones descritas por los participantes durante este proceso se pueden clasificar desde una doble perspectiva. Por un lado, crecen según la relación de apego con el paciente y su familia, y la existencia de similitudes entre las características de los pacientes y personas pertenecientes a la vida privada de la enfermera. Por otro lado, decrecen según la experiencia laboral del profesional que gestiona el proceso de muerte y la edad del paciente que fallece, de forma que, a mayor experiencia laboral y edad del paciente, las enfermeras manifiestan menos dificultades. “No es lo mismo que se muera una persona con veinte años que una persona con ochenta… Según el trato que has tenido, las circunstancias de su enfermedad, lo que le haya pasado que le haya llevado a la UVI, te puede variar el sentimiento. También por semejanzas con cosas que te ha pasado en tu familia o en tu círculo de amigos que, quieras que no, te sensibilizan más” (D3).
Las enfermeras viven con malestar y angustia la presencia del fenómeno de estudio en su contexto laboral, no tanto la muerte, que la tienen en parte asumida, sino la gestión del morir en la institución hospitalaria. En la UCI, la gestión del morir está mediada por el imperativo tecnológico y el profesional médico; sin embargo, son las enfermeras las que permanecen a pie de cama, en contacto directo con los pacientes. Esta controvertida situación provoca una serie de sentimientos y emociones negativas tales como: disgusto, impotencia, desesperanza, resignación, frustración, tristeza y decepción. “A veces, también ocurre que llevas a un paciente que se está muriendo y otro paciente crítico al que tienes que atender urgentemente. Eso genera una dejadez del paciente que se está muriendo: te sientes mal porque aquí no hay dignidad en el trato a la muerte y no puedes hacer nada” (A5). “La vivencia muchas veces es un poco desagradable. No siempre se llevan las cosas como se deberían llevar. En este sentido los sentimientos que tienes son de pena” (A2).
Entre las estrategias de afrontamiento definidas y argumentadas por los informantes de este estudio se encuentran: la aceptación, el distanciamiento y la búsqueda de apoyo social. La aceptación, como estrategia de afrontamiento, es uno de los recursos mejor documentados por los entrevistados e implica aprobar la presencia de la muerte en el ámbito laboral como elemento natural del entorno. “Para mí la muerte en una UVI es una posibilidad diaria que existe, se puede dar y hay que estar preparada para esa posibilidad” (C5).
El distanciamiento es también otras de las estrategias más usadas por los informantes de este estudio. Todos los participantes expusieron en sus narraciones el uso de esta herramienta emocional. Se entiende por distanciamiento los intentos de apartarse del dolor y sufrimiento vividos ante la presencia de la muerte en la jornada de trabajo, evitando pensar en ello. “Moribundo o no moribundo, yo, desde que empecé a trabajar aquí, siempre he intentado hacerme una barrera” (B3). “Aquí hay que ser profesional, a mí no me pagan por ser sentimental. Procuro siempre mantenerme al margen y olvidarme” (C3).
La búsqueda de apoyo social es otro de los recursos utilizados entre los participantes de este estudio, y se produce cuando el profesional de enfermería acude a otras personas (amigos, familiares, etc.) para buscar ayuda, información, y también comprensión y apoyo emocional. En relación con el apoyo emocional, la familia constituye el grupo de referencia que con más frecuencia ayuda a estos profesionales a afrontar el estrés procedente del trabajo. “Cuando hay pacientes que me impresionan por lo que sea, cuento en casa lo que ha pasado. Repasas y después ya no te acuerdas ni del nombre del enfermo” (A2).
Factores ambientalesLas características arquitectónicas y organizacionales típicas de este tipo de unidades son vistas por los participantes como grandes amenazas para el desarrollo de una muerte digna. Los principales inconvenientes documentados tienen que ver con la distribución de las camas, la falta de espacio, el nivel de ocupación de la unidad y la escasez de medios para proporcionar confort, comodidad e intimidad, tanto a la familia como al paciente. “Es que tú no puedes dejar ahí a la familia día y noche sentada en una silla esperando, sin saber lo que va a durar el proceso” (B3). “Si hubiera unas salas, determinadas habitaciones dedicadas exclusivamente a la muerte, daríamos un cambio radical. En este caso es impensable porque no hay espacio” (A5).
Para los informantes de este estudio, los avances tecnológicos adquieren un sentido negativo y afirman que la tecnología debería tener un límite según criterios clínicos como la edad, la esperanza de vida real y la calidad de la vida preservada. “Sobre todo ha subido mucho la edad, así se está alargando ese proceso en enfermos que sí, que se les saca de esa crisis que han tenido, pero luego ya no se les puede quitar el respirador o se les alarga mucho la agonía. Aquí entran ya muchos conceptos: ¿hasta qué punto hay que limitar las medidas que se toman?” (B1).
Toma de decisiones frente a la limitación de soporte vitalTodos los informantes de este estudio afirman que la retirada o instauración de medidas de soporte vital no es una decisión de enfermería sino médica. “Ya te digo, la última palabra la tiene el médico” (A1). “Es que esa decisión no es nuestra” (A5).
En lo referente a la toma de decisiones, los participantes entrevistados han descrito un rol defensor del paciente, ya que, aunque ellos no son los responsables directos de las decisiones de retirada, de alguna forma preservan la seguridad del paciente; se aseguran de que la decisión, de retirada o no, es adecuada. “Yo opino en los dos sentidos, tanto cuando pienso que podríamos pelear un poquillo más como cuando dices: ‘Madre mía, si es que aquí se está luchando y esto ya es que es una pena porque esta persona está pidiendo a gritos morirse”’ (B1).
El profesional experimentado se revela como un agente importante que colabora de forma invisible en la toma de decisiones, puesto que se permite realizar sugerencias sobre la retirada o administración de ciertas medidas. Las enfermeras con menos experiencia no expresan su opinión respecto al proceso de retirada, mientras que las enfermeras experimentadas son consideradas personas de confianza y consulta. “Yo sé a quién le puedo decir ciertas cosas y a quién no. Los médicos ponen mucho el escudo, no se fían de la palabra del enfermero nuevo, y para todo te buscan a ti. El hecho de que tú puedas opinar si llevas poco tiempo es difícil. Eso lo da la experiencia en el servicio” (C2-48 años, 25 años de experiencia). “Yo le doy mi opinión, pero al final es el médico quien decide. Eso no quita para que tú des tu opinión, que incluso a veces hasta te la preguntan” (D3-51 años, 25 años de experiencia).
La familiaLas enfermeras se relacionan con las familias por medio de la construcción de una relación de confianza y ayuda que se basa en los cuidados; este tipo de relación es necesaria para aumentar la capacidad de afrontamiento de la familia. “Los cuidados son una forma de acercarse a la familia. A partir de ahí, entablas conversación con la familia y tú les preguntas: ‘¿Bueno, y que os ha dicho el médico hoy?’. De esta forma tú ya sabes más o menos la ‘ideílla’ que van teniendo los familiares. Cuando ellos ven que tú les explicas y que estás ahí para cuando ellos tienen algo que preguntar, también se quedan más tranquilos” (A2).
En la instauración de este tipo de vínculos entre la familia y las enfermeras, el tiempo y la coordinación de la información clínica entre médicos y enfermeros han sido considerados elementos cruciales para lograr un adecuado abordaje familiar.
Los informantes de este estudio han documentado una desconexión entre la realidad que viven los pacientes y la realidad que perciben sus familias, debida a la falta de tiempo y espacio compartidos; es decir, con frecuencia la familia recibe una percepción equivocada y distorsionada sobre el estado real del paciente y malinterpretan determinados signos y síntomas. La familia necesita vivir la muerte de su familiar para poder creérsela.
“Tienes que hacer partícipe a esa familia del cuidado del paciente moribundo, para que pueda valorar por sí sola y ver el estado real de su familiar. Y así llegará un momento en el que la propia familia diga que para estar así que lo recoja Dios. Cuando la familia lo vive, las palabras sobran. Pero, claro, en una hora de visita algunas veces entran 20 familiares” (A1).
Las enfermeras desconocen la información que poseen los familiares. Este desconocimiento es percibido por los informantes como una potente amenaza a su estatus y rol cuidador, que perjudica directamente la relación de confianza entre familiares y enfermeras. Algunos de los participantes proponen un rol más activo de las enfermeras en la información por medio de un modelo de información compartido, lo que podría mejorar la relación terapéutica con los pacientes y sus familias. “Tú tampoco te puedes poner a dar información, porque no sabes hasta qué punto el médico les ha dicho cómo están las cosas. Así que no sabes qué decirles” (A3). “Tenemos que reivindicar tener información para saber lo que han dicho y no meter la pata, porque si ahora el médico le está diciendo que tiene esperanzas y tú estás percibiendo otra cosa, puedes crear un conflicto bien gordo” (B1).
DiscusiónLa experiencia profesional se revela en los resultados de este estudio como una gran fortaleza frente a la gestión de la muerte en el ámbito de los cuidados intensivos puesto que disminuye el trabajo emocional e influye de manera informal en la toma de decisiones. La experiencia profesional ha sido abordada en diferentes investigaciones22,23 y está considerada como uno de los factores que tienen mayor probabilidad de predecir las actitudes de las enfermeras hacia la muerte y el cuidado de los pacientes moribundos23. De cara al futuro, las estrategias que se diseñen para afrontar la muerte del paciente crítico deberían considerar este factor e incluir al profesional de enfermería experimentado como elemento clave en la gestión de la muerte y el morir.
En las UCI se tiene la vivencia diaria del proceso de muerte, por lo que esta pasa a formar parte de la rutina cotidiana de los profesionales que trabajan en este entorno, integrándose como algo natural. Se puede afirmar que estos profesionales sufren un proceso de asimilación o didáctica de la muerte que les ayuda, en cierta medida, a desdramatizar el fenómeno de estudio, tan rechazado y negado en nuestra cultura y sociedad actual24. Los informantes de este estudio han documentado esta didáctica de la muerte por medio de aceptación como estrategia de afrontamiento. La aceptación como estrategia de afrontamiento ante el estrés laboral ha sido escasamente documentada en el contexto de las UCI. Se ha encontrado alguna referencia bibliográfica acerca de su uso entre los profesionales médicos de atención especializada25.
La concentración de tecnologías de soporte vital en el ámbito de cuidados críticos ha traído aparejado un cambio en las expectativas de supervivencia reales de los pacientes, por parte de la familia y los profesionales sanitarios, que se traduce, con frecuencia, en falsas esperanzas de vida26. Con referencia a la supervivencia, la mayor parte de los informantes de este estudio perciben y creen que los pacientes de más edad, ingresados en la UCI, tienen peor pronóstico que los más jóvenes. Esta creencia es contraria a los resultados documentados por investigaciones recientes en las que se afirma que el pronóstico de estos pacientes está más relacionado con la severidad de la enfermedad aguda que con la edad, y que la edad en sí misma no debe ser un factor limitante en la aplicación del tratamiento intensivo a los pacientes ancianos, sino que hay que tener en cuenta la calidad de vida previa y posterior al ingreso en UCI27. Quizá sería interesante actualizar los conocimientos de las enfermeras sobre las características y pronóstico de los pacientes mayores ingresados en esta área, con la intención de evitar los conflictos éticos y emocionales que puede suponer desconocer estas recomendaciones.
La aportación invisible de la enfermera en la toma de decisiones al final de la vida22 y el rol defensor de la enfermera de UCI4,22,28 ya habían sido argumentados en investigaciones anteriores. La falta de visibilidad del trabajo de la enfermera en el sistema sanitario es un problema bien documentado en la literatura científica en diferentes ámbitos de trabajo29. La concepción biomédica de la asistencia sanitaria que impera en este tipo de unidades se centra en la patología de la persona y deja de lado otros aspectos físicos, emocionales y de relación con el entorno, de los que se suele hacer cargo la enfermera. En este sentido podemos manifestar que la concepción biomédica de la asistencia sanitaria juega en contra de la humanización de los cuidados y la visibilidad de la enfermera. Desde esta línea de razonamiento sería conveniente abrir un proceso deliberativo, acerca del rol que desempeñan las enfermeras de UCI en el seno del equipo multidisciplinar30, que permita poner en crisis el actual modelo de asistencia sanitaria imperante en este tipo de unidades.
Los resultados de este estudio han descrito una desconexión entre la realidad que viven los pacientes y la realidad que perciben los familiares, que se debe a la falta de tiempo y espacio compartidos entre la familia, el paciente y la enfermera. Esta circunstancia no favorece la relación de confianza que debe desarrollarse entre la familia y el profesional, juega en contra del desarrollo de un adecuado duelo, y dificulta la puesta en marcha de estrategias de afrontamiento adaptativas por parte de la familia. El tiempo, en referencia a la comunicación de las decisiones vitales en la etapa final de la vida, ha sido destacado en la literatura científica como un importante elemento que modula la relación de confianza entre enfermeras y familia31. No se han localizado publicaciones que documenten la desconexión descrita por los participantes de nuestro estudio en torno a la realidad experimentada por el paciente y la realidad percibida por la familia.
Los profesionales entrevistados ponen especial énfasis en la necesidad que tiene la familia de estar informada y en la importancia de una comunicación interprofesional efectiva. El empleo de un lenguaje claro y adaptado en la comunicación asistencial incide directamente en la comprensión y relación profesional-paciente32. De hecho, la buena comunicación entre profesionales sanitarios, pacientes y miembros de la familia ha sido identificada como el factor más importante en la atención sanitaria que se presta a los pacientes moribundos ingresados en la unidad de cuidados intensivos; sin embargo, este aspecto es el menos logrado33. Se precisa promocionar actividades de formación en comunicación como elemento fundamental de las relaciones de ámbito asistencial e interprofesional34. En este sentido resulta de vital importancia abordar situaciones cotidianas y de relación desde una perspectiva más humana y no solo reconocer la necesidad de adquirir habilidades de comunicación31, sino comprender, aprender y asumir modelos emergentes de ellas34.
Esta línea de investigación posee un marcado carácter exploratorio; se podría completar con el abordaje del discurso del resto de los profesionales que componen el equipo de trabajo y de la familia, así como con el estudio de determinados aspectos de la muerte que precisan un tratamiento más profundo, como por ejemplo la muerte cerebral. También sería necesario analizar la inscripción simbólica y cultural que en la sociedad actual poseen las ciencias biomédicas, la tecnología y la muerte, así como la relación entre ellas.
En cuanto a las limitaciones de estudio, las autoras reconocen que, a pesar de haber hecho uso de la reflexividad, sus propias presunciones internas acerca del fenómeno de estudio pueden haber limitado la realización de las entrevistas y análisis de los datos. Por otro lado, la extensa duración del trabajo de campo de esta investigación (desde julio de 2008 a septiembre de 2009) podría haber promocionado la interacción de los posibles informantes con los participantes entrevistados, puesto que se ha observado una disminución progresiva en la duración de las entrevistas y un discurso menos espontáneo y más preparado.
ConclusionesA modo de conclusión podemos afirmar que, para los participantes de este estudio, el adecuado abordaje de la muerte en la UCI precisa un enfoque multidisciplinar, y la solución a este problema se encuentra en: la estandarización de los criterios de ingreso en UCI, una unánime y sincronizada limitación del tratamiento de soporte vital, protocolización de las pautas de actuación de los diferentes profesionales implicados, mejora en la comunicación asistencial e interprofesional, y participación de la familia en los cuidados de los pacientes en proceso de muerte.
La flexibilización y reorientación en los horarios de visita familiar a los pacientes en estado crítico se muestran, en este estudio, como una imperante necesidad para familiares y profesionales. La administración debería promover los cambios organizativos necesarios para cubrir esta necesidad, aunque ello suponga un desafío a la cultura biomédica que domina en este tipo de unidades.
En este estudio se documentan, además, las importantes contribuciones que las enfermeras pueden realizar en la toma de decisiones y atención al final de la vida de los pacientes ingresados en el área de cuidados intensivos. Sobre esta base, proponemos la implantación de un modelo de práctica profesional que incluya una toma de decisiones e información clínica compartida, lo cual implicaría un cambio en el rol tradicional de la enfermera en este proceso, pasando a ser un agente activo dentro del equipo.
FinanciaciónEstudio financiado en su totalidad por la Consejería de Salud de la Junta de Andalucía (PI 225/2007).
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A los participantes del estudio, ya que sin su colaboración no podría haberse realizado.
A Esther Caravias, por su incomparable aportación y críticas al estilo de redacción de este artículo.
A Yvonne Marry por la traducción del título, resumen y palabras clave.
Segundo premio CAREFUSION IBERIA-SEEIUC a la mejor comunicación oral presentada en el XXXVI Congreso Nacional de la SEEIUC celebrado en Málaga 13-16 de junio de 2010.