Determinar la fiabilidad y la validez de la Escala de Conductas Indicadoras de Dolor (ESCID) para valorar el dolor en pacientes críticos, no comunicativos y sometidos a ventilación mecánica (VM).
MétodosEstudio observacional de desarrollo y validación de una escala como instrumento de medida en pacientes ingresados en UCI mayores de 18 años, con VM, no comunicativos. Se evaluó el dolor con las escalas Behavioural Pain Scale (BPS) y ESCID, simultáneamente, por dos evaluadores independientes, en aplicación de dos procedimientos dolorosos (PD): movilización y aspiración de secreciones, medidos antes, durante y después del PD. Análisis descriptivo de las características generales de la muestra. La fiabilidad de ESCID se midió a través de la consistencia interna de cada ítem con el coeficiente alfa de Cronbach. Mediante análisis de varianza de medidas repetidas se midió concordancia interobservador e intraobservador; se compararon los componentes de las dos escalas de dolor para medir el cambio entre los resultados obtenidos en función del tiempo, observador y procedimiento. La correlación entre las dos escalas se midió con la correlación de Pearson.
ResultadosCuatrocientas ochenta observaciones en 42 pacientes, 62% varones; edad 57,33 ±16,35. Predomina patología infecciosa (36%) y neurológica (35%). Glasgow Coma Scale 8,45 ± 1,2 y Richmond Agitation-Sedation Scale −2,55 ± 1,5. La tensión arterial, frecuencia cardiaca y frecuencia respiratoria se mantuvieron estables. El coeficiente alfa de Cronbach para ESCID osciló entre 0,70-0,80. Existe una buena correlación entre ESCID y BPS, en los tres momentos de medición: correlación de Pearson antes 0,97, durante 0,94 y después 0,95.
ConclusionesESCID constituye una herramienta útil y válida para valorar el dolor en pacientes críticos, no comunicativos y sometidos a VM.
To determine the reliability and validity of the “Scale of Behavior Indicators of Pain” (Escala de Conductas Indicadoras de Dolor: ESCID) as a tool to assess pain in the critically ill, non-communicative patients with mechanical ventilation.
MethodsAn observational study of development and validation of this scale as an instrument for pain measurement in ICU patients over 18 years of age, who are uncommunicative and under mechanical ventilation. Their pain was assessed with the Behavioral Pain Scale (BPS) and the ESCID simultaneously, by two independent observers, when the painful maneuvers (PM), secretion aspiration and mobilization, were applied. Measurements were obtained before, during and after the PM. A descriptive analysis of the general characteristics of the population was carried out. The reliability of the ESCID was measured through the internal consistency of each item using Cronbach's alpha. Intraobserver and interobserver concordance was measured with the repeated measurements analysis of variance test. The components of the two pain scales were compared to obtain the change between the results obtained based on time, observer and procedure. The correlation between the scales was measured with the Pearson's correlation.
ResultsA total of 480 observations were obtained in 42 patients, 62% were males; age 57.33 ± 16.35 years. The most frequent ICU admission was due to infectious disease (36%) and neurological disease (35%). Glasgow Coma Scale 8.45±1.2 and Richmond Agitation-Sedation Scale −2.55±1.5. Arterial blood pressure, heart rate and respiratory rate remained stable. Cronbach's s Alpha Coefficient for ESCID ranged from 0.70-0.80. There is a good correlation between the ESCID and BPS in the three measurement points in time: Pearson's correlation: before 0.97, during 0.94 and after 0.95.
ConclusionsESCID is a reliable and valid tool to assess pain in critically ill, non-communicative patients under mechanical ventilation.
El dolor en el paciente crítico puede tener diferentes orígenes, que abarcan desde la propia patología que motiva el ingreso del paciente hasta las técnicas y cuidados necesarios para su manejo1,2. Un estudio multicéntrico3 evidenció que entre el 50-65% de los pacientes críticos incluidos sufrieron dolor; y el 15% de ellos refirieron un dolor de intensidad moderada a severa durante más del 50% de su estancia hospitalaria, incidencia que se ve corroborada en otros estudios4-8. Por otro lado, cabe reseñar el estudio Thunder Project II9,10, realizado en 169 hospitales de 4 países, que incluye una muestra de más de 5.900 sujetos, en el cual se analiza la respuesta ante 6 procedimientos nociceptivos que forman parte de la práctica habitual del cuidado del paciente crítico, destacando entre sus hallazgos que la movilización o el cambio postural constituye el procedimiento más doloroso en pacientes adultos11,12.
La adecuada valoración y control del dolor constituye un pilar básico en el cuidado y tratamiento del paciente crítico. El dolor no tratado adecuadamente puede desencadenar un estado hiperadrenérgico capaz de provocar efectos adversos fisiológicos, como taquicardia, aumento del consumo miocárdico, reducción de la capacidad pulmonar y del peristaltismo, inmunosupresión e hipercoagulabilidad1,13,14. Asimismo, puede ser responsable de la aparición de complicaciones pulmonares, infecciones quirúrgicas, aumento del nivel de ansiedad, insomnio, desorientación, agitación y delirio y, en definitiva, ser causante de un incremento de la morbilidad y mortalidad del paciente crítico15,16.
La implantación de protocolos de analgesia y sedación ha demostrado una reducción en el tiempo de duración de la ventilación mecánica (VM), duración de la estancia en la Unidad de Cuidados Intensivos (UCI), infecciones nosocomiales asociadas, y de la incidencia de episodios de dolor y agitación12,17-20. Sin embargo, a pesar de las recomendaciones de diferentes sociedades científicas1,14, la adecuada valoración del dolor en UCI es escasa, y el empleo de herramientas validadas para ello infrecuente12,21, siendo destacable además la tendencia a infravalorar el grado de dolor de los pacientes22-24.
El dolor se define como una “experiencia sensorial y emocional desagradable relacionada con daño a los tejidos, real o potencial, o descrita por el paciente como relacionada con dicho daño”25. Debido a que la percepción del dolor está influida por múltiples factores, como la edad, la situación cognitiva, el estado emotivo o las experiencias previas, así como por las numerosas causas que pueden originarlo, el mejor instrumento para la detección del dolor y sus características es la manifestación del propio paciente1,23. Sin embargo, teniendo en cuenta el entorno del cuidado del paciente crítico, en el que frecuentemente la capacidad de comunicación se ve afectada por la disminución del nivel de consciencia, utilización de fármacos sedantes o presencia de VM, entre otras21, se recomienda la utilización de indicadores conductuales y fisiológicos para la detección y medida del dolor2,26-28. Si bien la observación de indicadores fisiológicos, como la variación de la frecuencia cardíaca (FC) y la tensión arterial (TA), la sudoración y la taquipnea se relacionan con la presencia de dolor, su utilización en el paciente crítico se encuentra muy limitada, dado que pueden verse afectados por la propia patología del paciente o el uso de fármacos que influyen directamente en dichos indicadores. En este sentido, resultan más fiables los indicadores conductuales frente a los fisiológicos en la valoración del dolor del paciente crítico no comunicativo11,26,27,29-32.
Basándose en los indicadores conductuales, se han desarrollado escalas para detectar y medir el dolor en el paciente crítico con buen grado de fiabilidad y validez: la Behavioural Pain Scale11 (BPS), que incluye 3 ítems conductuales (expresión facial, movimiento de miembros superiores y adaptación a la VM) y la Critical-Care Pain Observation Tool33,34 (CPOT), que incluye 4 ítems conductuales (expresión facial, movimientos corporales, tensión muscular y adaptación a la VM o vocalización). No obstante, el uso de ambas escalas está limitado en el caso de pacientes sometidos a sedación profunda, tratamiento con bloqueantes neuromusculares, tetraplejia o polineuropatía32.
En 2008, la Sociedad Española de Medicina Intensiva y Unidades Coronarias (SEMICYUC) publicó las recomendaciones del Grupo de Trabajo de Analgesia y Sedación1, entre las que se menciona la importancia de la monitorización y cuantificación de la intensidad del dolor en pacientes críticos sin capacidad de comunicación, para lo cual propone la utilización de la Escala de Campbell35, que aparece traducida en el documento de consenso de la SEMICYUC, a la vez que proponen la necesidad de su validación para hacer extensivo su uso. Esta escala, no validada, cuenta con 5 ítems conductuales (musculatura facial, tranquilidad, tono muscular, respuesta verbal y confortabilidad), con un rango total de puntuación de 0 (ausencia de dolor) a 10 puntos (máximo dolor). Teniendo en cuenta, por un lado, que contempla un mayor número de ítems conductuales comparada con las escalas BPS y CPOT, lo que podría disminuir el artefacto por causas ajenas al dolor, ya que parece existir una correlación positiva entre el número de ítems conductuales manifestados por el paciente y el dolor que presenta9, y por otro, que cuenta con la ventaja de abarcar un rango de puntuación similar al empleado en la Escala Analógica Visual (EVA) y en la Escala Numérica Verbal (EVN), utilizadas en pacientes comunicativos1,4, frente al rango de 3 a 12 de la BPS o el rango de 0 a 8 de la escala CPOT, la Escala de Campbell puede ser un instrumento adecuado para evaluar la presencia de dolor y cuantificar su intensidad en pacientes críticos, no comunicativos.
Dado que en nuestro caso nos interesaba poder contar con un instrumento válido para evaluar el dolor en pacientes críticos, no comunicativos y sometidos a VM, desarrollamos una nueva versión de la escala propuesta por Campbell, denominada Escala de Conductas Indicadoras de Dolor (ESCID), en la cual se sustituyó el ítem “respuesta verbal” por “adaptación a la ventilación mecánica”, definiendo de forma precisa y cuantificada cada uno de los ítems de la escala para minimizar la subjetividad del observador. El objetivo de este estudio, por tanto, es determinar la fiabilidad, validez y facilidad de uso de la escala ESCID para valorar el dolor en pacientes críticos, no comunicativos y sometidos a VM.
Material y métodosEstudio observacional de desarrollo y validación de una escala como instrumento de medida. El estudio se llevó a cabo en una UCI médica de 11 camas, del Hospital Universitario Puerta de Hierro de Madrid, en el periodo comprendido de enero de 2007 y agosto de 2009.
MuestraSe realizaron 480 observaciones a 42 pacientes, de edad igual o superior a 18 años, sometidos a VM y sin capacidad de comunicación, verbal o escrita. Los pacientes del estudio tenían capacidad para entender la lengua española. Se excluyeron aquellos pacientes que presentaban tetraplejia, tratamiento con bloqueantes neuromusculares, inestabilidad hemodinámica o respiratoria en el momento de la valoración, coma profundo por afectación metabólica o neurológica, o inducido por barbitúricos, con puntuación de Glasgow Coma Scale (GCS) menor o igual a 6T sobre 15.
ProcedimientoSe describe en tres fases:
- 1.
Elaboración de la validez aparente y de contenido de la escala. Se elaboró un cuestionario autoadministrado que contenía una hoja por cada uno de los cinco ítems, con una breve explicación del concepto y el sentido de la primera versión de la escala ESCID, con puntuaciones de 0 a 2, para cuantificar la intensidad del dolor. En el cuestionario se daba la oportunidad a cada evaluador de puntuar, en función de su claridad y su pertinencia, el grado de acuerdo mediante una escala Likert de 0 (totalmente en desacuerdo) a 5 (totalmente de acuerdo). También se incluyó un campo abierto de comentarios para cada uno de los apartados. Se pasó el cuestionario a 16 profesionales con más de dos años de experiencia en cuidados críticos. La escala fue valorada favorablemente en su conjunto, aunque fue necesario introducir mejoras en el ítem “adaptación a la ventilación mecánica”, dando lugar a una segunda versión de ESCID.
- 2.
Estudio piloto de la segunda versión de ESCID. Dos observadores independientes, de forma simultánea, utilizaron la escala para valorar el dolor en cinco pacientes críticos, no comunicativos y con VM, que cumplían criterios de inclusión, en tres momentos diferenciados: antes, durante y después de la realización de un procedimiento doloroso (PD). El estudio piloto no supuso cambios en la escala, pero permitió definir mejor los procedimientos de recogida de los datos.
- 3.
Estudio de la validez de constructo y fiabilidad del instrumento de medida. La recogida de datos fue efectuada por miembros del equipo investigador, que no participaban en la realización del PD. Las observaciones fueron llevadas a cabo por dos miembros del equipo simultáneamente, de forma independiente y con resultado enmascarado entre ellos, recogiendo las variables fisiológicas y las medidas de valoración del dolor con dos escalas, BPS (escala validada de referencia) y ESCID (escala a estudio), coincidiendo con la aplicación de dos PD: la movilización o cambio postural, y la aspiración de secreciones traqueales. La evaluación del dolor se efectuó en tres momentos: 5 minutos antes de iniciar el PD, durante la realización del mismo, y 15 minutos después de finalizado el PD. Previamente a la valoración y cuantificación de la intensidad del dolor en los tres momentos se comprobaba la presencia de artefactos distintos al dolor que pudieran condicionar las puntaciones. Además, se recogieron datos de la puntuación de la GCS y de la Escala de Sedación-Agitación de Richmond (Richmond Agitation-Sedation Scale, RASS). Para evitar sesgos, se realizó una única medición por paciente, procedimiento y momento.
Datos demográficos y clínicos del paciente: edad, sexo, patología del paciente, puntuación en la GCS y de la RASS antes del PD. Se registró medicación analgésica y sedante pautada en el tratamiento (dosis aisladas o perfusión continua recibidas en las 24 horas previas al procedimiento y durante el mismo).
Variables fisiológicas: FC, TA y frecuencia respiratoria (FR) antes, durante y después del procedimiento doloroso.
Medidas de valoración del dolor: aplicando las escalas BPS y ESCID.
Instrumentos- •
Monitorización hemodinámica continua para la medición de FC y TA.
- •
Historia clínica del paciente, para la obtención de datos demográficos, patología y medicación sedante y analgésica administrada.
- •
Observación directa para la medición del dolor mediante las escalas descritas, y para medir la puntuación en las escalas GCS y RASS.
- •
La Behavioural Pain Scale (tabla 1): se trata de una escala validada que consta de tres ítems, en los que se valora la expresión facial, el movimiento de miembros superiores y la adaptación a la ventilación mecánica, con puntuaciones de 1 a 4 en cada ítem. De este modo, la puntuación global alcanzable se encuentra entre 3 (ausencia de dolor) y 12 (máxima intensidad de dolor)
Tabla 1.Escala para la valoración del dolor Behavioural Pain Scale (BPS).
Expresión facial Relajado 1 Parcialmente contraída (por ejemplo, fruncir el ceño) 2 Fuertemente contraída (por ejemplo, ojos cerrados) 3 Mueca de dolor 4 Movimiento de miembros superiores Sin movimiento 1 Parcialmente flexionado 2 Fuertemente flexionado con flexión de dedos 3 Permanentemente flexionados 4 Adaptación a la ventilación mecánica Tolerando ventilación mecánica 1 Tosiendo, pero tolerando ventilación mecánica la mayoría del tiempo 2 Luchando con el ventilador 3 Imposible de ventilar 4 Ausencia de dolor=3 puntos.
Máximo dolor=12 puntos.
- •
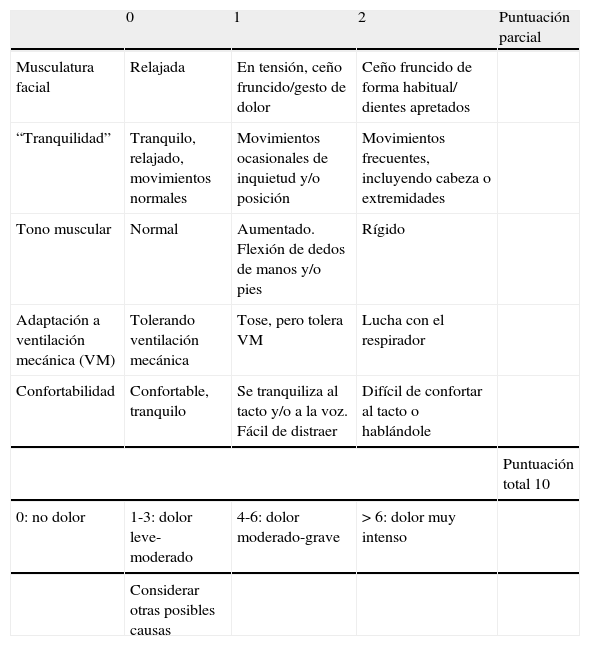
La escala sobre Conductas Indicadoras de Dolor o ESCID es una propuesta de modificación de la escala de Campbell (tabla 2). Se valoran, con puntuaciones de 0 a 2, cinco ítems: musculatura facial, tranquilidad, tono muscular, confortabilidad y adaptación a ventilación mecánica. Este último ítem es el que supone la diferencia con la escala de Campbell original, que reflejaba en su lugar la respuesta verbal del paciente, lo que no la hacía aplicable a pacientes sometidos a ventilación mecánica.
Tabla 2.Escala de Conductas Indicadoras de Dolor (ESCID).
0 1 2 Puntuación parcial Musculatura facial Relajada En tensión, ceño fruncido/gesto de dolor Ceño fruncido de forma habitual/ dientes apretados “Tranquilidad” Tranquilo, relajado, movimientos normales Movimientos ocasionales de inquietud y/o posición Movimientos frecuentes, incluyendo cabeza o extremidades Tono muscular Normal Aumentado. Flexión de dedos de manos y/o pies Rígido Adaptación a ventilación mecánica (VM) Tolerando ventilación mecánica Tose, pero tolera VM Lucha con el respirador Confortabilidad Confortable, tranquilo Se tranquiliza al tacto y/o a la voz. Fácil de distraer Difícil de confortar al tacto o hablándole Puntuación total 10 0: no dolor 1-3: dolor leve-moderado 4-6: dolor moderado-grave > 6: dolor muy intenso Considerar otras posibles causas
Se obtuvo la aprobación del Comité Ético de Investigación Clínica del Hospital para la realización del estudio. Asimismo, se obtuvo el consentimiento informado de la familia o responsable de los pacientes para su inclusión en el estudio.
Análisis estadísticoSe realizó un análisis descriptivo de las variables para conocer las características generales de la población de estudio. Los datos se presentan utilizando estadísticos de tendencia central y de dispersión: media, desviación típica y valores extremos.
La fiabilidad del instrumento se midió a través de la consistencia interna de cada ítem de la versión ESCID con el coeficiente alfa de Cronbach. Para que el resultado fuera más consistente, el cálculo se realizó teniendo en cuenta la media de las valoraciones de cada ítem en los tres momentos en los que se utilizó la escala (antes, durante y después del PD). Este coeficiente se utiliza habitualmente para evaluar el grado en que los ítems de una misma escala evalúan un concepto común a todos ellos.
Mediante análisis de varianza de medidas repetidas (ANOVA) se midió concordancia interobservador e intraobservador; se compararon los componentes de las dos escalas de dolor para medir el cambio entre los resultados obtenidos en función del tiempo, observador y procedimiento. Se realizó un análisis de varianza de medidas repetidas con el siguiente esquema de estudio: los sujetos que participan en el estudio pasan por todas las condiciones experimentales, es decir, por todas las condiciones definidas por las combinaciones de los niveles de los tres factores. El grado de dolor es medido en el mismo individuo por dos observadores distintos e independientes (factor Observador=2 niveles); en tres tiempos: antes, durante y después del procedimiento (factor Tiempo=3 niveles) y mediante la aplicación de dos procedimientos dolorosos (factor Procedimiento=2 niveles). Se trata de un modelo con tres factores, todos ellos con medidas repetidas y una variable dependiente, el dolor. Se comparan los efectos principales de las tres variables originales: procedimiento, tiempo y observador, y de las tres interacciones de primer orden: tiempo x procedimiento, tiempo x observador y procedimiento x observador.
Se realizó la prueba de comparaciones múltiples de Bonferroni para valorar el comportamiento de las dos escalas en cada uno de los momentos de la medición del dolor.
Para valorar la correlación entre las dos escalas ESCID y BPS, en función del tiempo de la medición, se utilizó el coeficiente de correlación de Pearson antes, durante y después del procedimiento. Para todas las pruebas se aceptó un valor de significación inferior a 0,05 en contraste bilateral. El análisis de los datos se realizó mediante el programa estadístico SPSS 14.0.
ResultadosPara el proceso de elaboración de la validez aparente y de contenido de la escala se recogieron 13 cuestionarios (participación de un 81%), de 9 enfermeras (69%) y 4 médicos (31%) con experiencia media en cuidados críticos de 15 años (2,5-30 años). ESCID fue puntuada con un promedio de 4,06 sobre 5 (3,62-4,54). El ítem “adaptación a la ventilación mecánica” fue el ítem con la valoración más baja en relación con su claridad y pertinencia, con una puntuación media de 3,62 (mediana: 4 y rango: 1-5). La menor puntuación en este ítem fue debida a que se detectaron posibles artefactos por situaciones distintas al dolor, que podían condicionar la cuantificación de la intensidad del mismo. Las sugerencias recogidas permitieron introducir las modificaciones pertinentes para que el ítem fuera conceptualmente más claro y consistente, confirmado mediante estudio piloto.
Para el estudio de la validez de constructo y fiabilidad del instrumento de medida ESCID se realizaron 480 observaciones a 42 pacientes; 38 pacientes fueron valorados en los dos procedimientos, cambio postural o movilización y aspiración de secreciones traqueales, mientras que cuatro de ellos solo fueron valorados en uno de los dos procedimientos, por ser retirados del estudio antes de poder realizarse la segunda medición (retirada de VM o exitus). Todos los pacientes fueron valorados de forma simultánea e independiente por dos investigadores, en tres momentos claramente diferenciados: antes de iniciar el procedimiento, durante la realización del procedimiento y después de finalizado el procedimiento.
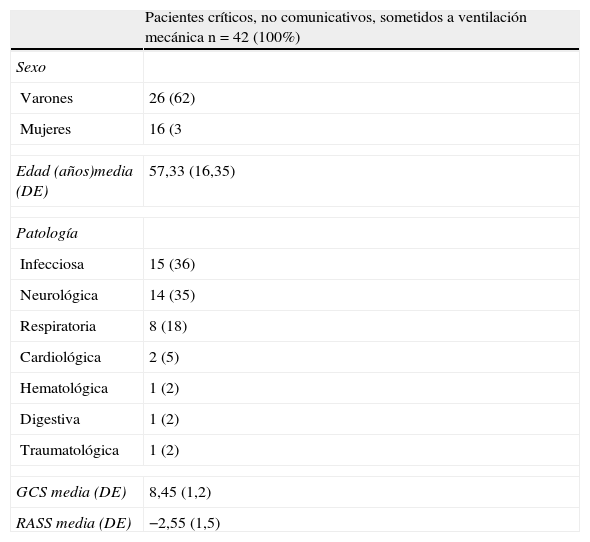
En lo que respecta a las características demográficas y clínicas de la muestra (tabla 3), cabe destacar que de los 42 pacientes sometidos a los procedimientos dolorosos 26 (62%) eran hombres y 16 (38%) mujeres; con una edad media de 57,33 años y desviación estándar (DE) de 16,35 años. La patología que motivó el ingreso en UCI fue predominantemente infecciosa (36%) y neurológica (35%). La puntuación media (DE) de la GCS fue de 8,45 (1,2) y de la RASS fue de −2,55 (1,5). Se confirmó que todos los pacientes tenían perfusión continua de sedación y analgesia; y que el 28% tuvo un bolus de sedación o analgesia adicional, antes o durante los procedimientos dolorosos.
Características generales de la muestra.
| Pacientes críticos, no comunicativos, sometidos a ventilación mecánica n=42 (100%) | |
| Sexo | |
| Varones | 26 (62) |
| Mujeres | 16 (3 |
| Edad (años)media (DE) | 57,33 (16,35) |
| Patología | |
| Infecciosa | 15 (36) |
| Neurológica | 14 (35) |
| Respiratoria | 8 (18) |
| Cardiológica | 2 (5) |
| Hematológica | 1 (2) |
| Digestiva | 1 (2) |
| Traumatológica | 1 (2) |
| GCS media (DE) | 8,45 (1,2) |
| RASS media (DE) | −2,55 (1,5) |
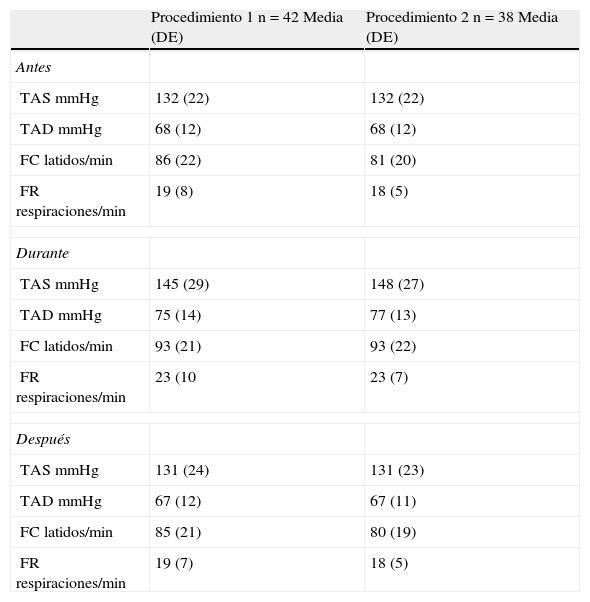
La TA sistólica (TAS), la tensión arterial diastólica (TAD), la FC y la FR se mantuvieron estables en los dos PD (tabla 4).
Indicadores fisiológicos de la muestra antes, durante y después de los procedimientos dolorosos.
| Procedimiento 1 n=42 Media (DE) | Procedimiento 2 n=38 Media (DE) | |
| Antes | ||
| TAS mmHg | 132 (22) | 132 (22) |
| TAD mmHg | 68 (12) | 68 (12) |
| FC latidos/min | 86 (22) | 81 (20) |
| FR respiraciones/min | 19 (8) | 18 (5) |
| Durante | ||
| TAS mmHg | 145 (29) | 148 (27) |
| TAD mmHg | 75 (14) | 77 (13) |
| FC latidos/min | 93 (21) | 93 (22) |
| FR respiraciones/min | 23 (10 | 23 (7) |
| Después | ||
| TAS mmHg | 131 (24) | 131 (23) |
| TAD mmHg | 67 (12) | 67 (11) |
| FC latidos/min | 85 (21) | 80 (19) |
| FR respiraciones/min | 19 (7) | 18 (5) |
DE: desviación estándar; FC: frecuencia cardiaca; FR: frecuencia respiratoria; TAD: tensión arterial diastólica; TAS: tensión arterial sistólica.
La fiabilidad de la escala ESCID con respecto a la consistencia interna fue probada para cada uno de los cinco ítems mediante el coeficiente alfa de Cronbach, con las 480 observaciones, que incluían las medidas observadas en los momentos antes, durante y después del PD. Los valores del coeficiente alfa de Cronbach oscilan entre 0,70-0,80 (tabla 5).
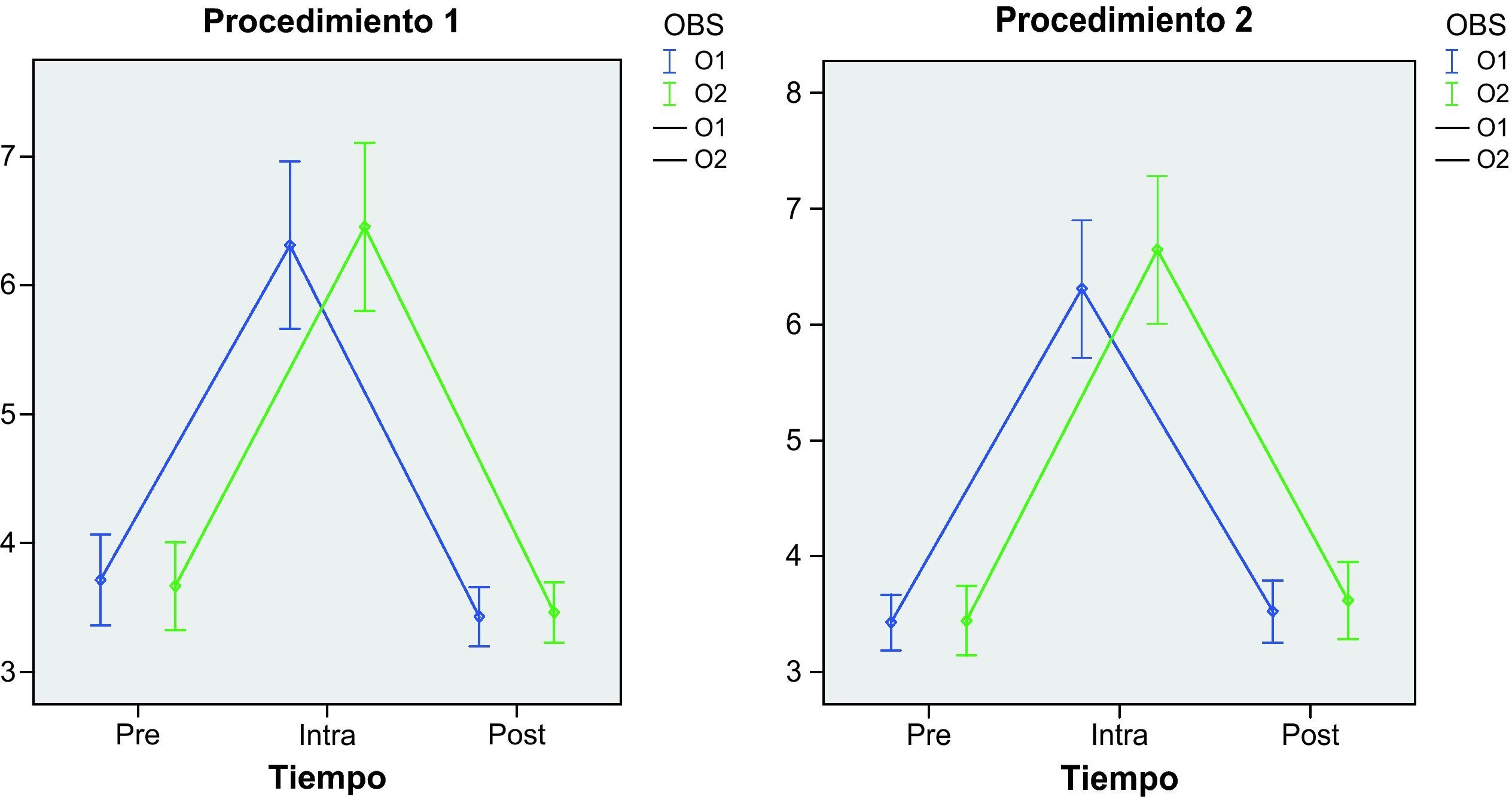
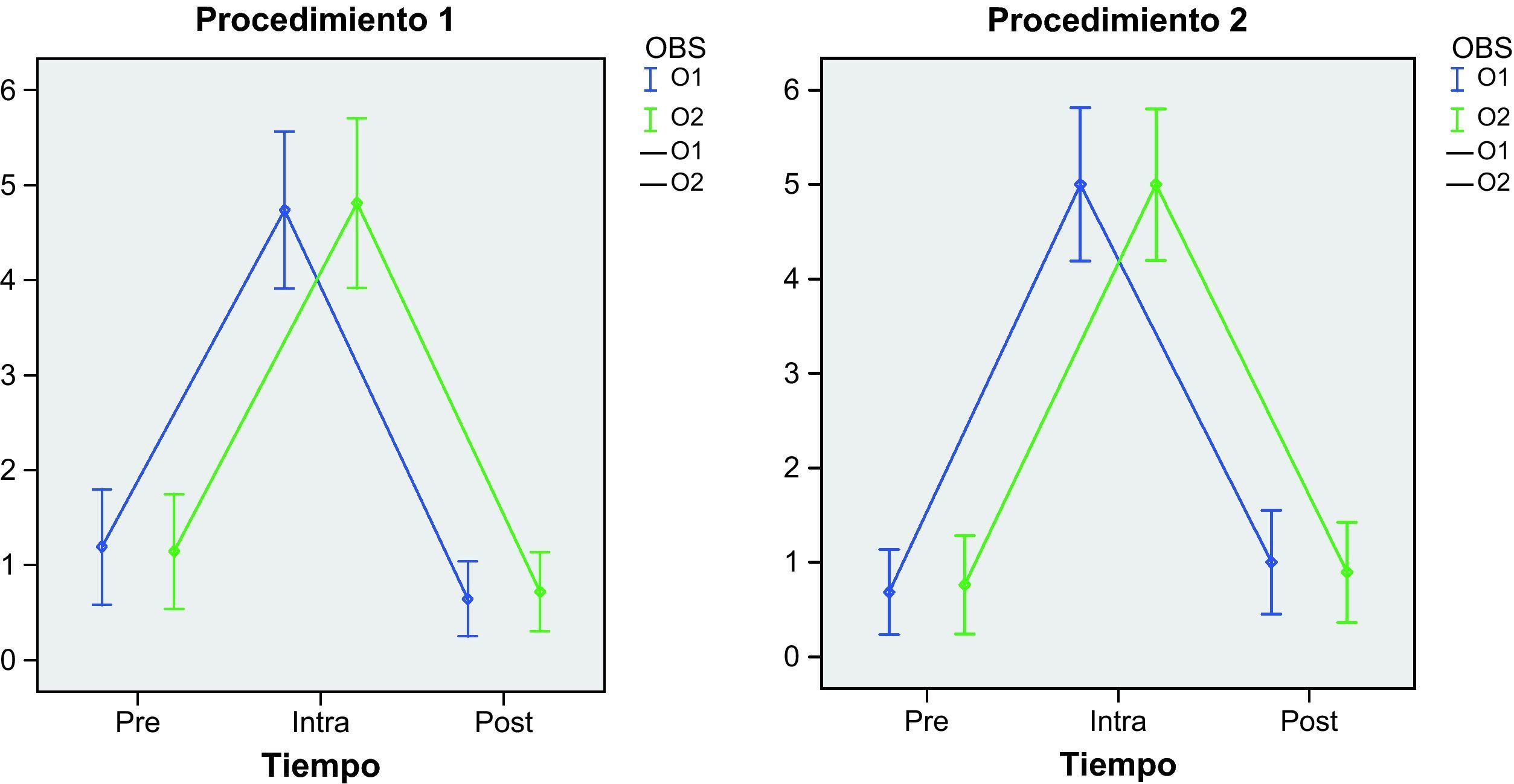
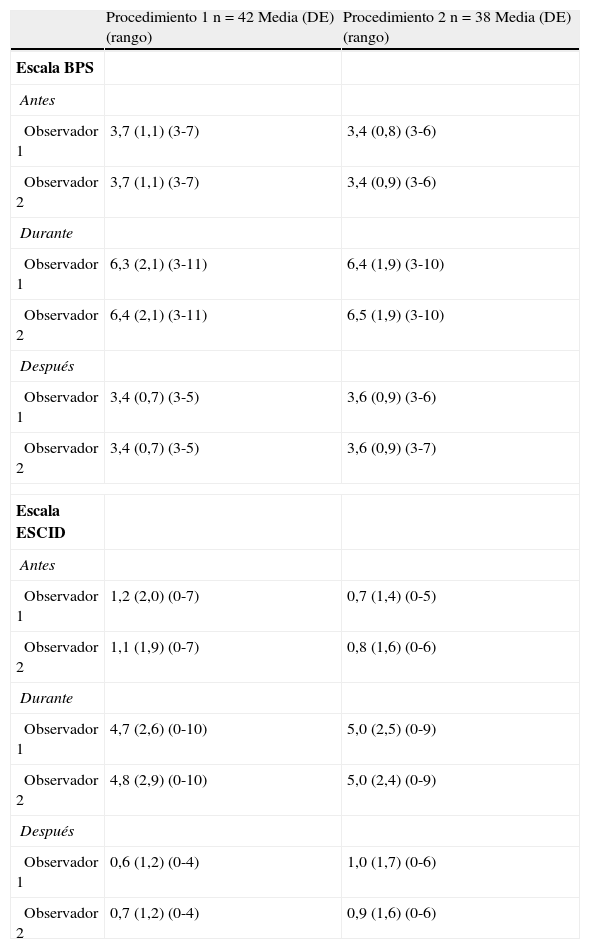
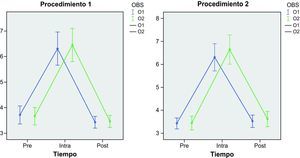
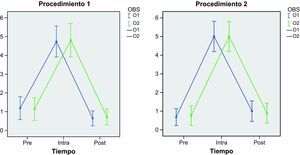
Hubo una alta concordancia intra e interobservador con las dos escalas aplicadas en los tres momentos de cada procedimiento (figs. 1 y 2). No hay diferencias significativas intraobservadores (p=0,524) ni tampoco entre los dos procedimientos aplicados (p=0,468) cuando se utiliza la escala de valoración del dolor BPS. Lo mismo ocurre cuando se aplica la escala ESCID, observando unas diferencias no significativas intraobservadores (p=0,461) y entre procedimientos (p=0,774) (tabla 6).
Análisis de varianza para medidas repetidas (ANOVA) en BPS y ESCID.
| Procedimiento 1 n=42 Media (DE) (rango) | Procedimiento 2 n=38 Media (DE) (rango) | |
| Escala BPS | ||
| Antes | ||
| Observador 1 | 3,7 (1,1) (3-7) | 3,4 (0,8) (3-6) |
| Observador 2 | 3,7 (1,1) (3-7) | 3,4 (0,9) (3-6) |
| Durante | ||
| Observador 1 | 6,3 (2,1) (3-11) | 6,4 (1,9) (3-10) |
| Observador 2 | 6,4 (2,1) (3-11) | 6,5 (1,9) (3-10) |
| Después | ||
| Observador 1 | 3,4 (0,7) (3-5) | 3,6 (0,9) (3-6) |
| Observador 2 | 3,4 (0,7) (3-5) | 3,6 (0,9) (3-7) |
| Escala ESCID | ||
| Antes | ||
| Observador 1 | 1,2 (2,0) (0-7) | 0,7 (1,4) (0-5) |
| Observador 2 | 1,1 (1,9) (0-7) | 0,8 (1,6) (0-6) |
| Durante | ||
| Observador 1 | 4,7 (2,6) (0-10) | 5,0 (2,5) (0-9) |
| Observador 2 | 4,8 (2,9) (0-10) | 5,0 (2,4) (0-9) |
| Después | ||
| Observador 1 | 0,6 (1,2) (0-4) | 1,0 (1,7) (0-6) |
| Observador 2 | 0,7 (1,2) (0-4) | 0,9 (1,6) (0-6) |
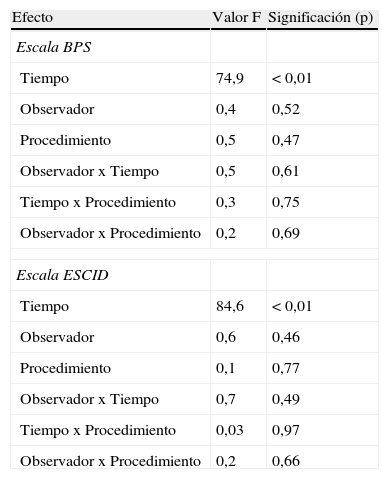
Al utilizar las escalas para valorar el dolor ESCID y BPS, la respuesta al dolor fue distinta a lo largo del tiempo (p < 0,001). Esta diferencia se debió a un aumento de la media del dolor durante la aplicación del PD respecto a los momentos antes y después del mismo, pero esa diferencia no fue estadísticamente significativa (tablas 6 y 7).
Contrastes multivariados de BPS y ESCID.
| Efecto | Valor F | Significación (p) |
| Escala BPS | ||
| Tiempo | 74,9 | < 0,01 |
| Observador | 0,4 | 0,52 |
| Procedimiento | 0,5 | 0,47 |
| Observador x Tiempo | 0,5 | 0,61 |
| Tiempo x Procedimiento | 0,3 | 0,75 |
| Observador x Procedimiento | 0,2 | 0,69 |
| Escala ESCID | ||
| Tiempo | 84,6 | < 0,01 |
| Observador | 0,6 | 0,46 |
| Procedimiento | 0,1 | 0,77 |
| Observador x Tiempo | 0,7 | 0,49 |
| Tiempo x Procedimiento | 0,03 | 0,97 |
| Observador x Procedimiento | 0,2 | 0,66 |
No hubo significación estadística en la interacción del tiempo con el observador, tanto en BPS (p=0,61) como en ESCID (p=0,49); ni del tiempo con el procedimiento, en BPS (p=0,75) y en ESCID (p=0,97); ni del observador con el procedimiento, en BPS (p=0,69) y en ESCID (p=0,66) (tabla 7).
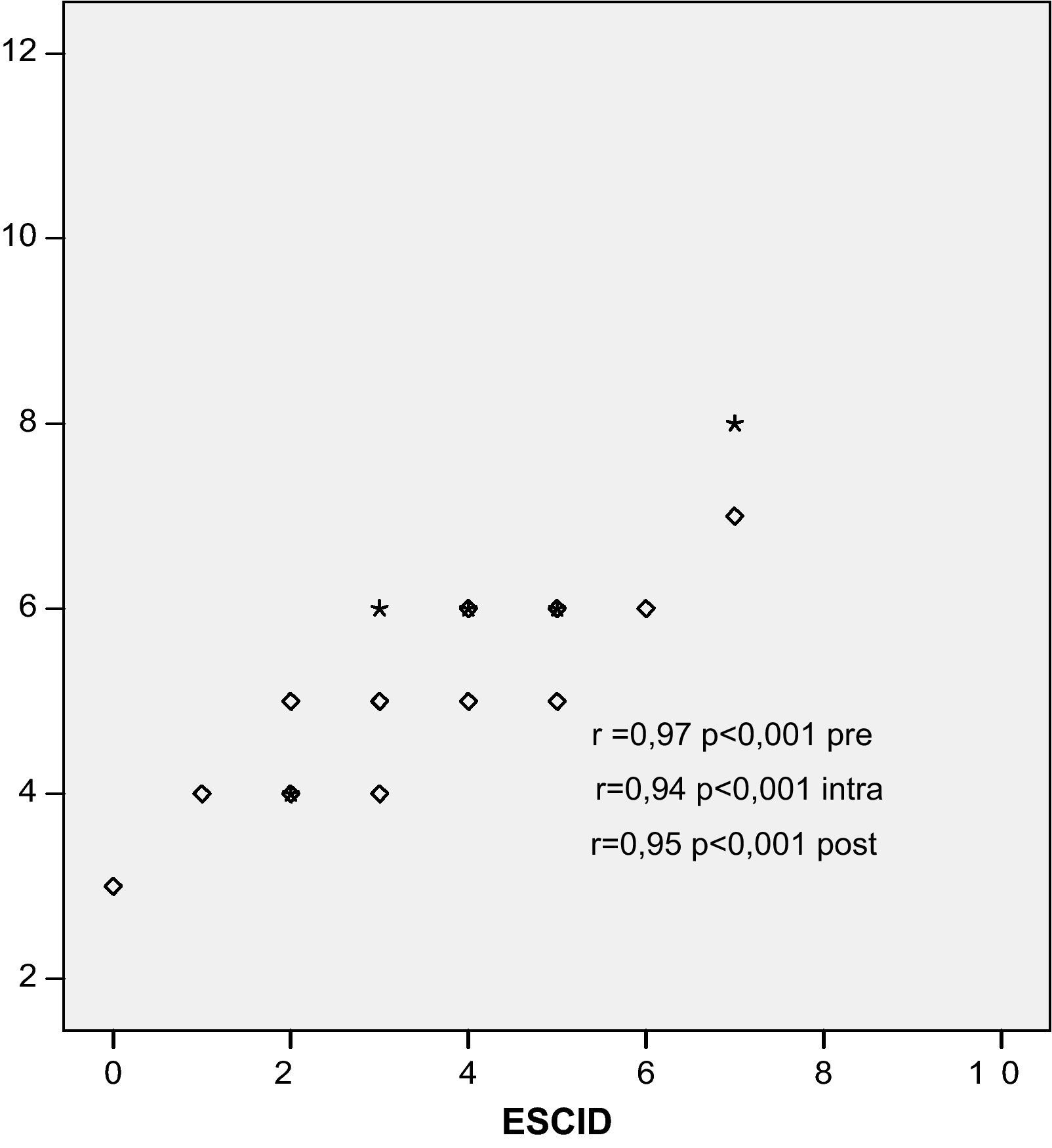
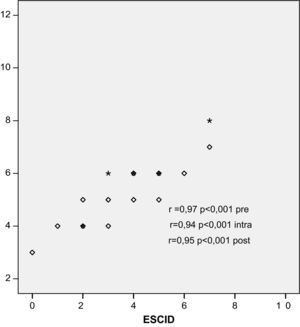
Hubo una buena correlación entre las dos escalas ESCID y BPS, utilizadas para la valoración del dolor en pacientes críticos, no comunicativos y sometidos a VM, aplicadas en los tres momentos de cada procedimiento. La correlación de Pearson antes del procedimiento fue de 0,97; durante el procedimiento, de 0,94, y después del procedimiento, de 0,95 (fig. 3).
DiscusiónESCID se muestra, en función de los resultados obtenidos, como una herramienta útil y válida para la valoración del dolor en pacientes críticos, no comunicativos y sometidos a VM. Su aplicación ante procedimientos dolorosos muestra un alto grado de correlación con BPS, herramienta de referencia validada y probada en diferentes trabajos11,18,29,36,37, además de mostrar un alto grado de concordancia interobservador en las mediciones realizadas.
El análisis de fiabilidad para cada uno de los cinco ítems de ESCID ha demostrado una buena consistencia interna (0,70 a 0,80), con resultados similares a los obtenidos en los estudios realizados con la escala BPS por Payen11 (0,60-0,80) y por Aïssaoui29 (0,89-0,91).
Todos los ítems de ESCID muestran una variación significativa ante el estímulo doloroso, siendo el ítem correspondiente a musculatura/expresión facial el que muestra una mayor variación, como ya apareciera reflejado en trabajos similares con BPS y CPOT11,29,38. Se incluye, como novedad en ESCID respecto a las mencionadas escalas, el ítem “confortabilidad”, que refleja la reacción del paciente ante la interacción con el observador mediante estímulo verbal y/o táctil, y que muestra también una variación significativa ante el estímulo doloroso. Para poder valorar este ítem ha sido necesario incluir en el estudio únicamente a aquellos pacientes que conocieran y entendieran la lengua española (esta información fue proporcionada por la familia). El hecho de que el ítem confortabilidad tuviera un valor de alfa de Cronbach más bajo que el resto puede tener su explicación dado que el paciente de estudio está sometido a infusión continua de sedación-analgesia, y este ítem se basa en la interacción observador-paciente. Aún así, confortabilidad es un ítem que tiene una buena consistencia interna.
Al igual que se hiciera en varios estudios anteriores29,36,37, para evitar sesgos se observó un número limitado de veces a cada paciente en cada procedimiento; en el caso de nuestro estudio se realizó una única medición por paciente y procedimiento. Además, todas las observaciones fueron realizadas por 2 sujetos en cada procedimiento, de manera independiente y enmascarado entre ambos. Treinta y ocho de los pacientes fueron observados durante la aplicación de los dos procedimientos dolorosos elegidos para nuestro trabajo, mientras que cuatro de ellos solo pudieron ser observados ante un procedimiento doloroso, al ser retirados del estudio por dejar de cumplir criterios de elegibilidad antes de realizarse la segunda medición (por exitus o retirada de VM).
ESCID comparte algunas limitaciones con las escalas BPS y CPOT, no siendo aplicable en los casos de sedación profunda, bloqueo neuromuscular, tetraplejia o polineuropatía. En dichas situaciones, la fiabilidad de los indicadores conductuales queda relegada a un segundo plano, pudiendo ser útil la utilización de indicadores fisiológicos, a pesar de sus limitaciones en el entorno del paciente crítico, para la detección de dolor11,14,27. Por otro lado, tanto los indicadores de ESCID como de BPS y CPOT pueden verse artefactados por causas ajenas al dolor, como es el caso de la agitación en referencia a los movimientos corporales o la desadaptación a la VM por problemas respiratorios. Sin embargo, la utilización de estos ítems en su conjunto han demostrado ser una herramienta útil para la detección y medición del dolor en este grupo de pacientes11,27,36,37. Con relación a este aspecto, incluimos en las puntuaciones 1-3 de ESCID (dolor leve) la posibilidad de que el observador contemple causas ajenas al dolor que puedan motivar dicha puntuación. Por otro lado, la inclusión de un mayor número de ítems de demostrada utilidad en las escalas validadas hasta la fecha (y teniendo en cuenta, por tanto, un mayor número de indicadores de dolor), que contemplen la adaptación para las características específicas de dichos pacientes, y con un rango de puntuación equiparable al de las escalas utilizadas para pacientes comunicativos1,4, puede aportar una mejora en el manejo del dolor y sus complicaciones asociadas, y servir además de utilidad en el campo de la investigación del dolor de los pacientes críticos, en futuros estudios.
El estudio de validación de ESCID no está exento de algunas limitaciones. Pese al discreto tamaño de la muestra utilizada en nuestro estudio, el número de sujetos incluidos es similar al utilizado en los trabajos de validación y fiabilidad de BPS y CPOT32,37,38. Por otro lado, dicha muestra incluye únicamente a pacientes de patología médica, no críticos posquirúrgicos, por lo que son necesarios estudios posteriores para determinar su validez y aplicabilidad en este grupo de pacientes.
Además, varios trabajos han aplicado escalas conductuales frente a estímulos nociceptivos y no nociceptivos para determinar el comportamiento de las escalas ante ambas situaciones11,36,37. El planteamiento de nuestro estudio ha utilizado procedimientos documentados como dolorosos, comparando su aplicación con la situación de dolor previa a esta del paciente, y tras un periodo de recuperación de al menos 15 minutos, tiempo necesario para la eliminación de las hormonas liberadas por el organismo frente a una situación de estrés27. Sería interesante llevar a cabo investigaciones futuras que utilizaran ESCID ante la aplicación de procedimientos dolorosos y no dolorosos, para determinar el comportamiento de la escala en situaciones diferentes a reposo frente a dolor.
ConclusionesLos resultados de nuestro estudio evidencian que ESCID es una herramienta útil, válida y aplicable para la detección y medición del dolor en pacientes críticos, no comunicativos y sometidos a VM. La validación de esta escala y su adecuada implementación supondrá una mejora en la calidad asistencial de los pacientes críticos, no comunicativos y sometidos a VM, porque permitirá adecuar el tratamiento analgésico del paciente y porque disminuirá la variabilidad en la práctica clínica respecto a la valoración del dolor, el registro y el tratamiento.
FinanciaciónEste estudio ha sido financiado por la Fundación para la Investigación Biomédica Hospital Universitario Puerta de Hierro de Madrid.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A quienes formaron y forman parte del equipo investigador del proyecto ESCID, por su dedicación y tiempo, así como a todas nuestras compañeras/os de la UCI Médica del Hospital Universitario Puerta de Hierro Majadahonda, por su colaboración y paciencia. Al Dr. Carlos Chamorro, por impulsarnos y animarnos a realizar este proyecto. Al Dr. Romera y al Dr. García-López por su colaboración en la elaboración del manuscrito.
Primer premio SEEIUC a la mejor comunicación oral presentada en el XXXVI Congreso Nacional de la SEEIUC celebrado en Málaga 13-16 de junio de 2010.