Artículo original
El sueño de los pacientes ingresados en una unidad de cuidados intensivos y los factores que lo alteran
Patients'' sleep in intensive care units and sleep-modifying factors
R. Calvete Vázquez
M. B. García Arufe
P. Uriel Latorre
V. Fernández López
B. Medín Catoira
DUE de la Unidad de Cuidados Intensivos (Politrauma/Polivalentes) del Complexo Hospitalario Juan Canalejo. La Coruña.
Correspondencia:
Pablo Uriel Latorre.
Unidad de Cuidados Intensivos (5.ª planta)
Complejo Hospitalario Juan Canalejo
Xubias de Arriba 84
15006 La Coruña
E-mail: puriell15@smail1.ocenf.org
RESUMEN
Los pacientes ingresados en las Unidades de Cuidados Intensivos tienen una mala calidad de sueño, en la mayoría de los casos ocasionada por las condiciones ambientales de estas unidades. La deprivación de sueño en los pacientes críticos tiene consecuencias graves, que pueden contribuir al empeoramiento de los pacientes. Con este trabajo nos proponemos evaluar si los pacientes duermen bien en nuestra unidad y determinar cuáles son los factores que ellos consideran como perturbadores del sueño. Se incluyeron 33 pacientes que ingresaron en nuestra unidad entre abril del 1998 y enero de 1999, permaneciendo conscientes y orientados un mínimo de cinco días antes de la inclusión en el estudio, a los que pedimos que valorasen si habían dormido bien durante su estancia en la unidad y que puntuasen de 0 a 10 los factores concretos (ambientales, ingreso en la unidad, técnicas y procedimientos) que les pudieran haber molestado para dormir. La mayoría de los pacientes (63,6%) dijo haber dormido bien «siempre» o «habitualmente». El factor ambiental que más les molestó fue el sonido de las alarmas, el dolor les molestó más que la sensación de miedo o angustia, y la intubación endotraqueal y la ventilación mecánica fueron las técnicas que más interfirieron en su sueño. La calidad del sueño de los pacientes en la unidad no parece haberse visto influida por los problemas de sueño previos al ingreso, el índice de gravedad y el tipo de analgesia-sedación administrada. El porcentaje mayor de pacientes que habían dormido mal se encontraban ingresados en una de las alas de la unidad, que deberá ser estudiada más específicamente.
PALABRAS CLAVE
Unidades de Cuidados Intensivos. Sueño. Etiología de los trastornos del sueño. Deprivación de sueño. Enfermería.
SUMMARY
Patients admitted to intensive care units sleep poorly, generally because of the environmental conditions of these units. Sleep deprivation in critical patients has severe consequences and can contribute to deterioration of their condition. The quality of sleep of the patients in our unit was evaluated to identify factors that they considered disruptive of sleep. The study included 33 patients who were admitted between April 1998 and January 1999 and had remained conscious and oriented for at least 5 days before being included in the study. We asked them to evaluate how well they had slept during their stay in the unit and to score specific factors that could disrupt sleep (environment, admission to the unit, techniques and procedures) on a scale of 0 to 10. Most patients (63.6%) claimed that they «always» or «usually» slept well. The most disruptive environmental factor was the sound of alarms, pain bothered patients more than fear or anxiety, and endotracheal intubation and mechanical ventilation were the techniques that most interfered with sleep. The quality of sleep of patients in the unit was apparently uninfluenced by pre-admission sleep problems, the severity of the process, or the type of analgesia-sedation administered. The largest percentage of patients who slept poorly had been admitted to one of the wings of the unit, which should be studied specifically.
KEY WORDS
Intensive care units. Sleep. Cause of sleep disorders. Sleep deprivation. Nursing.
INTRODUCCION
Conseguir que los pacientes ingresados en las Unidades de Cuidados Intensivos (UCI) duerman bien puede ser extremadamente difícil. Este tipo de paciente presenta una alteración del patrón de sueño caracterizada por: predominancia de las fases 1 y 2 de sueño, acortamiento, disminución o ausencia de fases de sueño REM (Rapid Eye Movement), despertares muy frecuentes y períodos prolongados de sueño diurno (1,2). Woods en 1972 llegó a contabilizar una media de 59,5 interrupciones en el sueño durante el postoperatorio de pacientes sometidos a cardiotomía (3).
La deprivación de sueño tiene consecuencias graves para el enfermo sometido a ventilación mecánica, prolongando el período de destete (4), y es citado por los pacientes, junto con el dolor, como uno de los factores físicos productores de estrés y ansiedad más importantes (5). Crippen (6) incluye las alteraciones en el patrón de sueño como una de las causas de alteración del metabolismo neuro-humoral que puede provocar agitación, delirio y bajo nivel de conciencia.
La causa más importante de alteración del sueño en los pacientes críticos son los factores ambientales propios de las UCIs: ruido, luminosidad ambiental, necesidad de aplicar cuidados rutinarios con mucha frecuencia, etc. Balogh et al (7) determinaron la intensidad media de los niveles sonoros en una UCI durante 24 horas en 65 decibelios, con picos de más de 95 dB, sobrepasando los límites de 45 dB que marca la Agencia de Protección Medioambiental de Estados Unidos como admisibles para un hospital.
La mala calidad del sueño en los enfermos críticos es un problema grave, que requiere un abordaje multidisciplinar. La Asociación Norteamericana de Diagnósticos de Enfermería (NANDA) incluye en su lista de diagnósticos principales la «Alteración del Patrón del Sueño» con el número 6-2-1. La enfermería de las unidades de críticos debe identificar adecuadamente el problema y poner en marcha las medidas necesarias para su resolución, tomando en consideración las necesidades individuales y la situación de cada paciente (8).
El impacto exacto de los factores ambientales sobre la calidad del sueño de los enfermos críticos depende de las características de construcción de cada Unidad, su tamaño, orientación, ubicación dentro del hospital, etc. Por ello, nos hemos planteado la realización de este estudio, con dos objetivos:
1. Evaluar si los pacientes han dormido bien durante su estancia en la unidad.
2. Determinar cuáles son los factores concretos que los pacientes identifican como perturbadores del sueño.
MATERIAL Y MÉTODOS
El estudio, de corte transversal, se ha realizado en la Unidad de Cuidados Intensivos de Politrauma/Polivalentes del Hospital Juan Canalejo de La Coruña, entre abril de 1998 y enero de 1999.
Sujetos
Se incluyeron en el estudio a aquellos pacientes que ingresaron en la Unidad entre el 20 de abril de 1998 y el 1 de enero de 1999, y que cumplieron los siguientes criterios de inclusión:
1. Permanecer ingresados en la Unidad un mínimo de cinco días.
2. Permanecer conscientes y orientados (puntuación de 15 en la escala de coma de Glasgow GCS) durante los cinco días previos a la realización de la encuesta.
3. Tener capacidad de comunicación, verbal o no verbal.
Se excluyeron del estudio aquellos pacientes que fueron dados de alta antes de cumplir el período de cinco días.
Descripción de la unidad
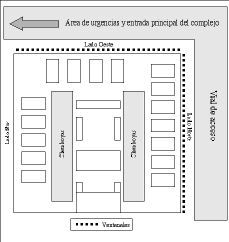
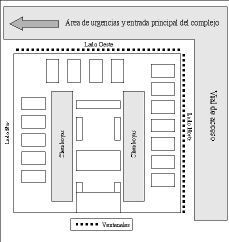
La Unidad de Politraumatizados/Polivalentes es de forma rectangular, de estructura abierta, con 16 camas distribuidas en disposición semicircular alrededor de una isla central. Dos de los lados tienen ventanales corridos orientados al Norte y al Oeste, que dan a uno de los viales de circunvalación del Hospital. La Unidad tiene iluminación natural cenital que proviene de dos hileras de claraboyas que la recorren longitudinalmente en su totalidad (Fig. 1).
Figura 1.Esquema de la unidad de Cuidados Intensivos (politrauma/polivalentes) del complejo hospitalario Juan Canalejo (A Coruña).
Método
Para la recogida de datos se utilizó un cuestionario autocompletado, que era pasado al paciente, una vez que había sido dado de alta por una enfermera del equipo investigador, en el que se recogieron las siguientes variables:
Sexo, edad, puntuación APACHE II al ingreso, motivo de ingreso, existencia de problemas de sueño previos al ingreso, existencia de bajo nivel de consciencia en algún momento previo a la inclusión, área en la que ingresaban (ala Norte o resto de la Unidad), apoyo farmacológico al sueño durante el ingreso y tipo de fármaco empleado.
En la segunda parte del cuestionario se les solicitó que puntuasen entre 0 y 10 una serie de factores que podían perturbar el sueño, indicándoles que puntuaran 0 cuando algún factor no supusiera molestia alguna para dormir y 10 cuando supusiera imposibilidad absoluta. Estos factores fueron los siguientes:
a) Ambientales: mobiliario inadecuado, alarmas, ruidos, frío, calor, luz artificial, luz natural, voces.
b) Relacionados con el ingreso en la UCI: falta de intimidad, ansiedad o temor, estar fuera de su medio, dolor.
c) Relacionados con las técnicas y procedimientos: sonda nasogástrica (SNG), drenaje torácico, oxígeno en T con cánula de traqueostomía, oxígeno en T con tubo orotraqueal (TOT), cánula de traqueostomía, ventilación mecánica (VM) con TOT, VM no invasiva, mascarilla de oxígeno, oxígeno nasal, toma de constantes, catéteres endovenosos, analíticas.
A todos los pacientes se les preguntaba si habían dormido bien durante su estancia en la Unidad, agrupando las respuestas en: siempre, habitualmente, rara vez, nunca.
Para el almacenamiento de información se utilizó la base de datos Microsoft Access 97 y para el análisis estadístico, el programa SPSS para Windows v 8,0. En la estadística descriptiva se ha utilizado la media aritmética. Para el análisis bivariante se ha utilizó la prueba de Chi-cuadrado y de Pearson.
RESULTADOS
Se incluyeron 33 pacientes, 25 hombres y ocho mujeres, con una edad media de 45,13 años (DE= 16,69). La estancia media fue de 16 días (DE= 14) y el índice de gravedad al ingreso, medido por la escala APACHE II fue de 7,3 (DE= 5,15 puntos).
El motivo de ingreso más frecuente fue el traumático (48,5%) seguido del médico (45,5%). Por motivos quirúrgicos ingresó el 3% y cardíacos el 3%. Los diagnósticos de ingreso se detallan en la tabla 1.
Tabla 1Diagnósticos de los pacientes a su ingreso en la UCI | ||
| Nº de casos | % | |
| IAM con/sin arritmias | 1 | 3,0 |
| EPOC agudizado | 1 | 3,0 |
| Insuficiencia respiratoria aguda | 3 | 9,1 |
| Neumonía | 1 | 3,0 |
| Traumatismo torácico y asociados | 9 | 27,3 |
| Pancreatitis | 1 | 3,0 |
| Traumatismo abdominal y asociados | 1 | 3,0 |
| Hemorragia subaracnoidea | 8 | 24,2 |
| Lesionado medular | 2 | 6,1 |
| TCE y asociados | 5 | 15,2 |
| Intoxicaciones neurológicas | 1 | 3,0 |
| Total | 33 | 100 |
Veinte pacientes (60,6%) estuvieron conscientes y orientados desde el momento del ingreso y 13 (39,4%) tuvieron alguna alteración del nivel de conciencia previa a la realización de la encuesta. De estos últimos, en tres casos (23,07%) esa alteración fue como consecuencia de sus lesiones, en cinco casos (38,46%) por haber sido sedados y en cinco casos (38,46%) por ambas causas.
Catorce pacientes (42,4%) apuntaron tener problemas de sueño previamente. De ellos, seis (18,2%) tomaban algún tipo de medicación para dormir, uno (3%) infusiones y uno (3%) otro tipo de medidas. Durante su estancia en la UCI, 30 pacientes (91%) recibieron medicación de apoyo al sueño o tratamiento de analgesia/sedación con efectos colaterales inductores del sueño. De éstos, 27 pacientes (82%) recibieron la medicación de forma programada, un paciente (3%) la recibió a petición propia y dos pacientes (6%) la recibieron a petición del personal de Enfermería. Tres pacientes (9%) no recibieron ninguna medida farmacológica de apoyo al sueño. El tipo de fármacos que más se emplearon fueron los opiáceos (84,8% n= 28), seguidos de hipnóticos (27, 3% n= 9) y ansiolíticos (12,1% n= 4)
Veintiún pacientes (63,6%) dijeron haber dormido bien «siempre» o «habitualmente» durante su estancia en la Unidad, y 12 (36,4%) dijeron haber dormido bien «rara vez» o «nunca» (tabla 2). Entre los dos grupos no se detectaron diferencias estadísticamente significativas en relación con el motivo del ingreso, el nivel de gravedad (APACHE II), el nivel de conciencia en el momento del ingreso, la existencia de problemas de sueño previos y la analgesia-sedación administrada en la unidad.
Tabla 2Evaluación del sueño de los pacientes de la UCI | |||
| Nº de casos | % | % acumulado | |
| Han dormido bien: | |||
| Siempre | 8 | 24,2 | 24,2 |
| Habitualmente | 13 | 39,4 | 63,6 |
| Rara vez | 7 | 21,2 | 84,8 |
| Nunca | 5 | 15,2 | 100 |
| Total | 33 | 100 | 100 |
De los 12 pacientes que habían manifestado haber dormido bien «rara vez» o «nunca», ocho (66,6%) habían estado ingresados en el lado Norte de la Unidad y cuatro (33,3%) habían estado ingresados en el resto de las camas.
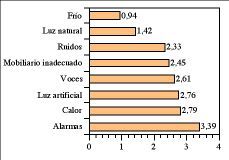
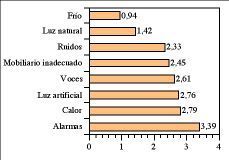
Los factores ambientales que perturbaron el sueño de los pacientes se muestran en la figura 2, destacando el ruido de las alarmas como el factor que les resultó más molesto para dormir.
Figura 2. Puntuación media de los factores ambientales percibidos por los pacientes como perturbadores del sueño. Puntuación de 0 a 10. 0 no supone ninguna molestia para dormir, 10 es una molestia insoportable que impide dormir.
No hubo diferencias entre la valoración de los factores ambientales entre los pacientes de la zona Norte y el resto, excepto en la puntuación que asignaron al ruido de las voces del personal; en el lado Norte, la puntuación media para este factor fue de 4,09 y en el resto de la unidad de 1,95 (p< 0,05).
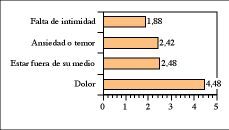
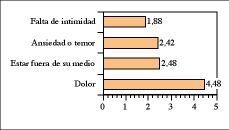
De los factores relacionados con el hecho de estar ingresados en la UCI, considerando ésta como un medio hostil, el dolor fue considerado como la principal molestia para dormir (figura 3).
Figura 3. Puntuación media de factores relacionados con el ingreso en UCI percibidos por los pacientes como perturbadores del sueño. Puntuación de 0 a 10. 0 no supone ninguna molestia para dormir, 10 es una molestia insoportable que impide dormir.
Los pacientes ingresados en el ala Norte le dieron una puntuación media de 4,09 puntos a la sensación de estar fuera de su medio frente al resto de los pacientes, que dieron una puntuación de 1,76 (p< 0,05).
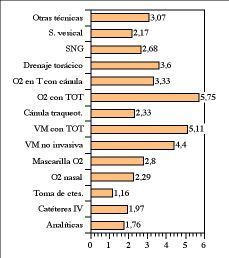
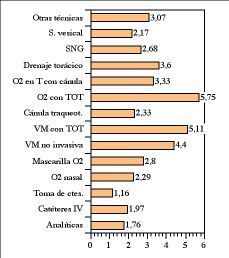
La influencia negativa sobre el sueño derivada de las técnicas y procedimientos terapéuticos o diagnósticos, se muestra en la figura 4.
Figura 4. Puntuación media de los factores relacionados con las técnicas y procedimientos aplicados a los pacientes y percibidos por ellos como perturbadores del sueño. Puntuación de 0 a 10. 0 no supone ninguna molestia para dormir, 10 es una molestia insoportable que impide dormir.
La puntuación dada por los pacientes del lado Norte presenta diferencias significativas con el resto en relación con algunas técnicas y procedimientos: extracción de muestras para analítica, catéteres endovenosos, y sonda nasogástrica (p< 0,05) (tabla 3).
Tabla 3Diferencias en la valoración de la incidencia de técnicas y procedimientos sobre el sueño de los pacientes | |||
| Lado Norte* | Resto de la unidad* | p | |
| Extracción de muestras | 3,18 | 1,10 | 0,041 |
| Catéteres endovenosos | 3,55 | 1,20 | 0,029 |
| Sonda nasogástrica | 4,40 | 1,11 | 0,041 |
| * Puntuación media | |||
DISCUSION
La mayor parte de los pacientes ingresados en nuestra Unidad afirman haber dormido aceptablemente mientras estuvieron en la UCI, a pesar de que, desde el punto de vista del personal, la impresión era la contraria.
En relación con los factores perturbadores del sueño, el ruido de las alarmas fue el factor ambiental que más interfirió en el sueño de los pacientes, lo que se corresponde con otros trabajos publicados (1,9,10). En ocasiones, el diseño de las unidades es un factor determinante en la percepción del ruido por parte de los pacientes (11). En este sentido, la estructura abierta de nuestra unidad facilita la dispersión del sonido de las alarmas. Creemos que la estrategia propuesta por Cropp et al en 1994 (10) para restringir el número de alarmas en las unidades de críticos, limitándolas a los eventos realmente graves o que requieran una acción inmediata, sería aplicable en las unidades abiertas para disminuir la contaminación acústica.
De entre los factores que se relacionan con el hecho de estar ingresado en lo que podríamos denominar como un medio hostil, llama la atención que los pacientes hayan puntuado en primer lugar el dolor como causa de interferencia en el sueño, por encima del miedo o la ansiedad que les produce su enfermedad. Creemos que sería necesario establecer una estrategia multidisciplinar para el manejo del dolor, pasando por la revisión de las pautas de analgesia que se usan en la unidad y potenciando otro tipo de abordajes no farmacológicos (12,13).
Las técnicas y procedimientos que fueron percibidas por los pacientes como más molestas para dormir fueron la intubación endotraqueal y la ventilación mecánica (invasiva y no invasiva), correspondiéndose con la opinión del personal de que las técnicas más agresivas y que generan una mayor dependencia deberían ser las que más interfirieran en el sueño de los enfermos críticos. A la vista de los resultados, pensamos que estaría justificado considerar a este grupo de pacientes como grupo de riesgo e incidir más en las medidas de apoyo al sueño, tanto farmacológicas como de otro tipo.
Los pacientes ingresados en el lado Norte de la Unidad han dormido peor que los ingresados en el resto de las camas. Esta zona, a pesar de no haber hecho mediciones de los niveles lumínicos y sonoros, tiene mucha más luminosidad que el resto de la unidad al recibir luz natural de las ventanas laterales y de una fila de claraboyas situada directamente sobre las camas, y está ubicado sobre un vial de subida, que da acceso al área de urgencias y a la entrada principal del complejo, por lo que el ruido procedente de los vehículos que circulan por él es muy intenso. A pesar de ello, los pacientes ingresados en esta zona no refirieron que la luz natural o el ruido exterior les molestase más que al resto de pacientes.
En la realización de este estudio queremos mencionar las limitaciones de los instrumentos utilizados (cuestionarios) para la recogida de datos, ya que por las características de las preguntas que se incluyeron en el cuestionario, nos fue imposible, a lo largo de ocho meses, reunir a un mayor número de pacientes que cumplieran los criterios de inclusión. Incluir a los pacientes ingresados en las otras dos unidades del Servicio de Medicina Intensiva, coronarias y postoperados cardíacos, nos hubiera proporcionado una muestra mayor, pero decidimos no hacerlo porque sus características estructurales y el tipo de paciente ingresado en ellas no son comparables a los de politrauma/polivalentes. De todas formas, pensamos que este trabajo puede ser un primer paso en la comprensión de cómo los pacientes que ingresan en nuestra Unidad perciben la calidad de su sueño y los factores que la condicionan.
CONCLUSIONES
1. La mayoría de los pacientes incluidos en el estudio han manifestado haber dormido bien siempre o habitualmente.
2. Los factores que, según los propios pacientes, les han resultado más molestos a la hora de dormir han sido el sonido de las alarmas, el dolor, la intubación endotraqueal y la ventilación mecánica. Es necesario poner en marcha iniciativas para intentar limitar lo más posible el impacto de esos factores sobre el sueño de los pacientes.
3. Es necesario estudiar más detalladamente las peculiaridades de nuestra unidad para delimitar más claramente las diferencias detectadas entre las diferentes zonas de la misma.
AGRADECIMIENTOS
Queremos manifestar nuestro agradecimiento al Dr. Javier Muñiz García, del Instituto de Ciencias de la Salud de la Universidad de La Coruña, por su ayuda para el diseño del estudio, y al Dr Luis Álvarez Rocha, médico adjunto del Servicio de Medicina Intensiva del Hospital Juan Canalejo, por la colaboración prestada para el análisis estadístico y el tratamiento de los datos.
BIBLIOGRAFIA
1. Freedman NS, Kotzer N, Schwab RJ. Patient perception of sleep quality and etiology of sleep disruption in the intensive care unit. Am J Respir Crit Care Med 1999;159:1155-62.
2. Broughton R, Baron R. Sleep patterns in the intensive care unit and on the ward after acute myocardial infarction. Electroencephalogr Clin Neurophysiol 1978;45:348-60.
3. Woods N. Patterns of sleep in postcardiotomy patients. Nurs Res 1972;21:347-52.
4. Meyer TJ, Eveloff SE, Bauer MS, Schwartz WA, Hill NS, Millman RP. Adverse environmental conditions in the respiratory and medical ICU settings. Chest 1994;105:1211-6.
5. Novaes MA, Aronovich A, Ferraz MB, Knobel E. Stressors in ICU: patient''s evaluation. Intensive Care Med 1997;23:1282-5.
6. Crippen D. Understanding the neurohumoral causes of anxiety in the ICU. Clinical consequences include agitation, brain failure and delirium. J Crit Illn 1995;10:550-5, 559-60.
7. Balogh D, Kittinger E, Benzer A, Hackl JM. Noise in the ICU. Intensive Care Med 1993;19:343-6.
8. Richardson SJ. A comparison of tools for the assessment of sleep pattern distrubance in critically ill adults. Dimens Crit Care Nurs 1997;16:226-39.
9. Aaron JN, Carlisle CC, Carskadon MA, Meyer TS, Hill NS, Millman RP. Environmental noise as a cause of sleep disruption in an Intermediate Respiratory Care Unit. Sleep 1996;19:707-10.
10. Cropp J, Woods LA, Raney D, Bredle DL. Name that tone. The proliferation of alarms in the Intensive Care Unit. Chest 1994; 105:1217-20.
11. Pattison HM, Robertson CE. The effect of ward design on the well-being of post-operative patients. J Adv Nurs 1996;23: 820-6.
12. Bowman AM. Sleep satisfaction, perceived pain and acute confusion in elderly clients undergoing orthopaedic procedures. J Adv Nurs 1997;26:550-64.
13. Richards KC. Sleep promotion. Crit Care Nurs Clin North Am 1996;8:39-52.