Presentar la actividad desarrollada en la Unidad de Ictus (UI) del Complejo Hospitalario de Cáceres (CHC). Describir características sociodemográficas y factores de riesgo cardiovascular de nuestros pacientes. Determinar la situación funcional del paciente al alta.
MetodologíaEstudio descriptivo de 432 pacientes que ingresaron consecutivamente en la UI del CHC entre octubre de 2008 y mayo de 2010. Se analizan y determinan distintas variables de estudio (sociodemográficas, factores de riesgo, de dependencia, etc.).
ResultadosEl paciente tipo seria un varón de 71 años de entorno rural, con hipertensión, dislipemia y diabetes, que presenta un ictus isquémico. Al alta de la UI presenta una dependencia funcional leve y su estancia ha sido de 2,8 días en la UI.
ConclusionesTodo paciente que padezca un ictus debería ser atendido y beneficiarse de los cuidados ofrecidos en una UI; estas unidades son modelos organizativos que mejoran la atención al paciente en su fase aguda, lo que redunda en menor mortalidad y discapacidad de estos pacientes.
To describe the activity in the stroke unit (SU) of the Hospital de Caceres as well as the demographic characteristics and cardiovascular risk factors in our patients. To determine the patient's functional status at discharge.
Material and methodsA descriptive study of 432 patients admitted consecutively in the SU of the Hospital de Caceres from October, 2008 to May, 2010 was carried out. The different study variables (demographic, risk factors, dependence) were determined and analyzed.
ResultsThe patient prototype was a 71-year old-man from the rural environment, with hypertension, hyperlipidemia, diabetes, who had an ischemic stroke. On medical discharge from the stroke unit (SU), the patient had a mild functional dependence, after and average stay of 2.8 days in the SU.
ConclusionsAll patients who suffers a stroke should be attended by and benefit from the care provided in a SU. These units are organizational models that improve patient care in the acute phase, this resulting in lower mortality and disability in these patients.
Las enfermedades cerebrovasculares (ECV) están causadas por un trastorno circulatorio-cerebral que altera transitoria o definitivamente el funcionamiento de una o varias partes del encéfalo1. Su manifestación aguda se conoce con el término ictus —que en latín significa “golpe”— porque su presentación suele ser súbita y violenta. El término ictus une a la naturaleza cerebrovascular la connotación del carácter agudo del episodio2.
Los ictus se clasifican en diversos subtipos siguiendo criterios clínicos, topográficos, patogénicos y pronósticos, distinguiéndose en líneas generales dos grandes grupos según su mecanismo de producción: la isquemia cerebral (80-85%) y la hemorragia intracraneal (15-20%)3.
El ictus tiene un gran impacto en términos sociosanitarios. Su incidencia y prevalencia es dependiente de la edad; así, la incidencia acumulada a los 65 años es del 3%, y aumenta hasta el 24% a los 85 años4. Además, es una enfermedad con una elevada morbimortalidad, siendo la segunda causa de muerte entre los hombres y la primera entre las mujeres en España5. Entre los supervivientes, un 25 y un 55% sufrirán una dependencia parcial o completa para las actividades de la vida diaria, lo que convierte al ictus en la primera causa de discapacidad5 como consecuencia de las secuelas físicas y mentales de la enfermedad, siendo en la mayoría de las ocasiones la familia la responsable de los cuidados informales a la dependencia6. La suma de estos factores convierte las ECV en un proceso que genera un elevado coste sanitario y social5,7,8.
En Extremadura, la tasa de incidencia y mortalidad es algo más elevada que en el resto de España, siendo la distribución de la mortalidad en el año 2008 de 87,72 casos por 100.000 habitantes en Extremadura y de 68,96 casos por 100.000 habitantes de media en el resto de España9.
En los últimos años, se han producido cambios sustanciales en la prevención y tratamiento de la ECV: la búsqueda y detección de los factores de riesgo que predisponen a su aparición han permitido poner en marcha programas de prevención para disminuir la incidencia de esta enfermedad; del mismo modo, los avances terapéuticos han logrado disminuir la morbimortalidad en la fase aguda y a largo plazo10.
En este sentido, el desarrollo de las unidades de ictus (UI), definidas como una estructura geográfica dedicada a los cuidados no intensivos o semicríticos del paciente con ictus, en la que se realiza una actividad continua basada en la aplicación de protocolos de diagnóstico y tratamiento explícitos, ha supuesto un hito en el manejo de la enfermedad cerebrovascular; habiendo demostrado su eficacia en términos de mortalidad, recurrencia y dependencia en comparación con otras alternativas terapéuticas desarrolladas en las últimas décadas (salas generales de hospitalización, equipos de ictus y tratamientos antiagregantes y fibrinolíticos)11-15. Por otra parte, diversos metaanálisis realizados han confirmado la eficacia de las UI tanto en mortalidad inmediata y al año16 como en reducción del riesgo de muerte y hospitalización crónica, con una tendencia no significativa a favor de la UI al analizar la variable muerte o dependencia17.
Aunque no está establecido qué factores determinan los beneficios demostrados por las UI, un aspecto fundamental radica en el cuidado integral del paciente mediante la aplicación de protocolos para la detección precoz de las complicaciones. En este sentido, el trabajo de la enfermería especializada en enfermedad cerebrovascular en esta fase de la atención al ictus es fundamental18.
Nuestro estudio tiene como objetivos describir las características sociodemográficas y factores de riesgo cardiovascular de los pacientes ingresados, y determinar la situación funcional del paciente al alta de nuestra unidad de ictus.
Material y métodosEstudio descriptivo sobre 432 pacientes ingresados consecutivamente en la Unidad de Ictus del Complejo Hospitalario de Cáceres, entre octubre de 2008 y mayo de 2010.
La Unidad de Ictus cuenta con 5 camas con el siguiente modelo organizativo: 4 camas para pacientes agudos, en una sala separada en boxes, con observación directa y monitorización continua multiparámetro del paciente; y 1 cama para pacientes con cuidados intermedios, en una habitación anexa a la unidad.
Todas las variables se han obtenido de la base de datos de nuestra unidad; habiéndose considerado: edad, sexo, situación funcional evaluada mediante la escala de Rankin modificada, el tipo de ictus según la siguiente clasificación:
- •
Isquémico: accidente isquémico transitorio (AIT), infarto parcial de la circulación anterior (PACI), infarto lacunar (LACI), infarto total de la circulación (TACI), infarto de la circulación posterior (POCI), ictus indeterminado.
- •
Por hemorragia: subaracnoidea o intraparenquimatosa.
Además, se recoge el lugar de residencia, los días de estancia en la unidad de ictus; y también se recogen los siguientes factores de riesgo cardiovascular: hipertensión arterial, diabetes mellitus, dislipemia, cardiopatía, tabaquismo activo, fibrilación auricular, claudicación intermitente, hábito roncador, etilismo (ingesta de 3-5 unidades de alcohol al día) y neoplasia.
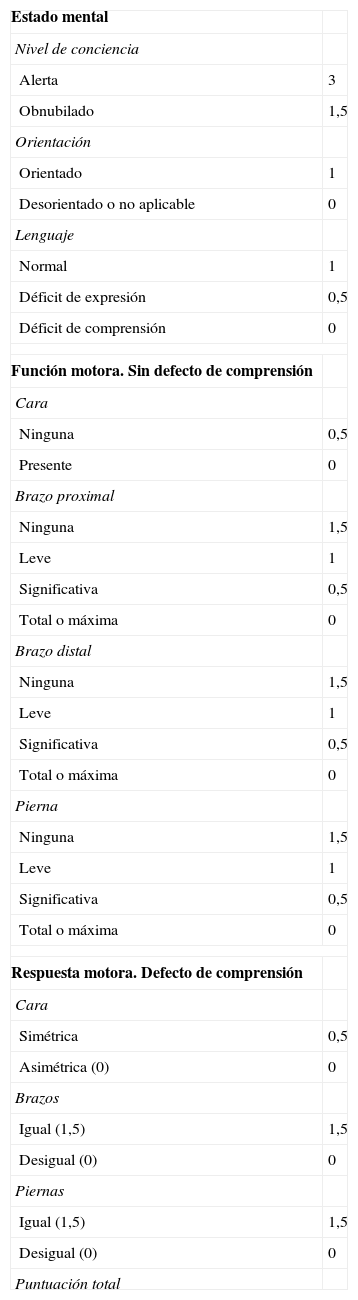
Una vez ingresado el paciente (tabla 1), durante su estancia, se siguen los protocolos de cuidados, diagnóstico y tratamiento, establecidos en el manual de procedimientos de la unidad19. Los planes de cuidados que se aplican se derivan del juicio diagnóstico de enfermería20, que incluye la valoración integral, la identificación de los problemas de salud, los objetivos que alcanzar y las intervenciones necesarias para ello. Se llevan a cabo cuidados dirigidos a asegurar la permeabilidad de la vía aérea, monitorizar de forma continua y no invasiva diferentes constantes y parámetros del paciente (la presión arterial, la frecuencia cardíaca, la frecuencia respiratoria, la saturación de oxígeno, el registro electrocardiográfico, la temperatura y la glucemia capilar, y control de diuresis), y el estado neurológico del paciente con la escala neurológica canadiense21 y la escala de coma de Glasgow22.
Criterios de ingreso en la unidad de ictus
| 1. Pacientes con ictus isquémico establecido |
| Paciente con ictus de territorio vertebrobasilar de hasta 72 h de evolución |
| Pacientes con ictus de territorio carotídeo de menos de 24 h de evolución |
| Pacientes con ictus de territorio carotídeo de 24-48 h de evolución si no están estables desde el punto de vista neurológico o hemodinámico a juicio del neurólogo de guardia |
| 2. Pacientes con ictus hemorrágico |
| Pacientes con ictus hemorrágicos de menos de 24 h de evolución |
| Pacientes con ictus hemorrágicos de 24-48 h de evolución si no están estables neurológica o hemodinamicamente a juicio del neurólogo de guardia |
| 3. Pacientes con AIT y una puntuación ≥ 5 en la escala ABCD2 |
Al alta del paciente de la unidad, se valora su estado funcional mediante las escalas de Rankin modificada23 y el índice de Barthel24, que mide el grado de dependencia en las actividades de la vida diaria.
Se llevó a cabo un análisis descriptivo de los resultados con el programa estadístico SPSS para Windows versión 13.0. Los resultados se expresan con un intervalo de confianza del 95%.
En cuanto a los aspectos éticos, todos los pacientes firmaron un consentimiento informado en el que se garantiza la confidencialidad de los datos.
ResultadosEn el periodo de estudio ingresaron 432 pacientes; de ellos, el 59,9% eran varones. En cuanto al lugar de residencia, el 58,3% de nuestros pacientes procedían de la zona rural.
La estancia media global en la UI fue de 2,81 días (DE, 1,75 días). Los ictus hemorrágicos tuvieron una estancia media superior a los isquémicos, situándose en 4,45 días (DE, 2,92); mientras que en los isquémicos se situó en 2,6 días (DE, 1,46) (los AIT tuvieron 2 días de estancia media (DE, 0,88).
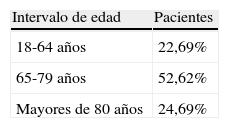
La media de edad de los pacientes ingresados fue de 71,27 años (DE, 12,11), el intervalo de edad se situó entre los 18 y 92 años. En la tabla 2 se recoge la distribución por edades, destacando que el 77,31% eran mayores de 65 años.
Teniendo en cuenta la variable acceso del paciente al centro hospitalario, el 32,8% de los pacientes fueron derivados desde los servicios de atención primaria; el 31,4% lo hicieron por propia iniciativa; un 17%, tras la activación del 112; un 9,4% derivados desde otras áreas de salud de la Comunidad de Extremadura, y un 9,4%, de otro origen.
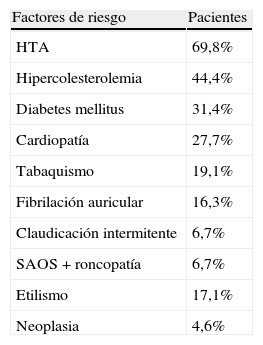
En cuanto a los factores de riesgo, los resultados se muestran en la tabla 3, destacando la presencia de HTA (69,8%), dislipemia (44,4%) y diabetes mellitus (31,4%).
La tabla 4 muestra la distribución de los pacientes según los diferentes tipos de ictus. Del total de los ictus isquémicos (86%) un 14,4% de ellos fueron accidente isquémico transitorio (AIT).
En la tabla 5 se muestra el tiempo que tarda el paciente en acudir al centro hospitalario desde el comienzo de los síntomas indicativos de enfermedad cerebrovascular. Podemos comprobar que sólo el 32,01% de todos los pacientes acuden en menos de 3h desde el inicio de la sintomatología, es decir, hay un alto porcentaje de pacientes que llegan al hospital fuera del periodo ventana para el uso de tratamiento fibrinolítico en caso de que el ictus sea isquémico. Destacar también que el 7,65% de los pacientes acuden al centro hospitalario pasadas las 24h desde el inicio de los síntomas.
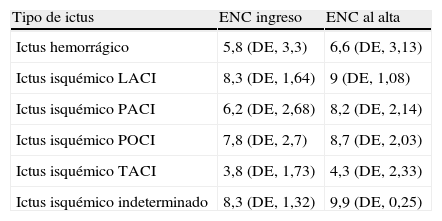
En la tabla 6 se presenta la gravedad del proceso al ingreso, medida por la escala neurológica canadiense (ENC), según los distintos subtipos de ictus, se excluyen los AIT que, por definición, cursan con recuperación del déficit neurológico. Los pacientes con hemorragia cerebral estaban más graves al ingreso que los pacientes con ictus isquémicos (media ENC, 5,8 frente a 6,8). Al alta de la unidad de ictus, la puntuación en esta escala en pacientes hemorrágicos fue de 6,6 y en isquémicos de 7.
Variación en la escala canadiense (ENC) al ingreso y al alta de la unidad según los tipos de ictus
| Tipo de ictus | ENC ingreso | ENC al alta |
| Ictus hemorrágico | 5,8 (DE, 3,3) | 6,6 (DE, 3,13) |
| Ictus isquémico LACI | 8,3 (DE, 1,64) | 9 (DE, 1,08) |
| Ictus isquémico PACI | 6,2 (DE, 2,68) | 8,2 (DE, 2,14) |
| Ictus isquémico POCI | 7,8 (DE, 2,7) | 8,7 (DE, 2,03) |
| Ictus isquémico TACI | 3,8 (DE, 1,73) | 4,3 (DE, 2,33) |
| Ictus isquémico indeterminado | 8,3 (DE, 1,32) | 9,9 (DE, 0,25) |
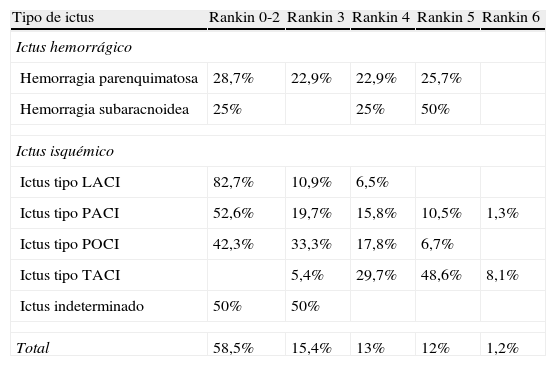
En la tabla 7 se muestra el grado de discapacidad al alta de la unidad según los distintos tipos de ictus, medida por la escala de Rankin modificada, destacar que el 58,5% de los pacientes estaban asintomáticos o con una discapacidad mínima, es decir, una puntuación ≤ 2 en dicha escala. El 40,4% presentaba una discapacidad de moderada a grave (Rankin entre 3 y 5). Y un 1,2% fallecieron en la unidad (Rankin, 6).
Distribución de la discapacidad al alta de la unidad de ictus, según el tipo de ictus (escala de Rankin modificada)
| Tipo de ictus | Rankin 0-2 | Rankin 3 | Rankin 4 | Rankin 5 | Rankin 6 |
| Ictus hemorrágico | |||||
| Hemorragia parenquimatosa | 28,7% | 22,9% | 22,9% | 25,7% | |
| Hemorragia subaracnoidea | 25% | 25% | 50% | ||
| Ictus isquémico | |||||
| Ictus tipo LACI | 82,7% | 10,9% | 6,5% | ||
| Ictus tipo PACI | 52,6% | 19,7% | 15,8% | 10,5% | 1,3% |
| Ictus tipo POCI | 42,3% | 33,3% | 17,8% | 6,7% | |
| Ictus tipo TACI | 5,4% | 29,7% | 48,6% | 8,1% | |
| Ictus indeterminado | 50% | 50% | |||
| Total | 58,5% | 15,4% | 13% | 12% | 1,2% |
Nuestros resultados son similares a otros estudios publicados13. La mayoría de los pacientes son mayores de 65 años. Cuando analizamos los subtipos de ictus, observamos que el ictus isquémico es el más frecuente. De los datos obtenidos, podemos comprobar que el 32,01% de todos los pacientes ingresan en la UI en menos de 3h desde el inicio de la sintomatología, es decir, hay un alto porcentaje de pacientes que están fuera del periodo ventana de seguridad para el uso de tratamiento fibrinolítico en la ECV isquémica. Posiblemente las características geográficas y de dispersión poblacional de nuestra comunidad hacen que este porcentaje sea menor que en otros estudio publicados, pensamos que con programas de educación sanitaria encaminados a la detección precoz de la clínica indicativa de un ictus y con programas de formación para profesionales sanitarios se podría aumentar el número de pacientes atendidos en la UI en menos de 3h desde el inicio de los síntomas. Tras la publicación del estudio ECASS III25, obtuvimos autorización para uso compasivo de esta ventana en agosto de 2009, por lo que durante el periodo de nuestro estudio coincidieron distintos intervalos de tiempo para realizar trombólisis, lo cual constituye un sesgo y debe considerarse una limitación en los resultados.
Se obtuvieron buenos resultados en la recuperación neurológica precoz de nuestros pacientes (medida por la escala canadiense), la media de la mejoría en la puntuación en esta escala fue 1. Analizando la evolución de los pacientes, según el subtipo de ictus, comprobamos que aquellos que sufren ictus hemorrágico tienen peor pronóstico que los que sufren infarto cerebral; nuestros hallazgos son acordes con los de la literatura, ya que la morbimortalidad para la enfermedad cerebrovascular hemorrágica en la fase aguda es mayor que para la isquémica. La ausencia de tratamientos específicos para la hemorragia cerebral, a diferencia del tratamiento fibrinolítico para el infarto cerebral, contribuye a esta peor evolución26.
Obtuvimos una baja tasa de mortalidad al alta de la UI (1,2%), que en la mayoría de las ocasiones se relacionó directamente con el ictus, estos valores pueden estar influidos por los criterios de ingreso existentes, los cuales no incluyen a los pacientes en quienes se estima un desenlace fatal inmediato como consecuencia del propio ictus o de la comorbilidad asociada.
ConclusionesTodo paciente con un ictus, con independencia de su gravedad, edad o sexo, debería ser ingresado en una UI a la luz de la evidencia actual.
Las unidades de ictus son un pilar imprescindible en la organización asistencial del paciente con enfermedad cerebrovascular en fase aguda.
A Irene y Jaime, por su paciencia y generosidad. Al Departamento de Neurología y sus residentes, por su profesionalidad y humanidad. Al equipo de enfermería (auxiliares y enfermeras) del Servicio de Neurología del Complejo Hospitalario de Cáceres, por su ilusión y calidad humana. Al Dr. Falcón, Dra. Serrano y Dr. Ramírez por su profesionalidad, y muy especialmente al Dr. Casado por sus consejos y su inestimable ayuda.
| Estado mental | |
| Nivel de conciencia | |
| Alerta | 3 |
| Obnubilado | 1,5 |
| Orientación | |
| Orientado | 1 |
| Desorientado o no aplicable | 0 |
| Lenguaje | |
| Normal | 1 |
| Déficit de expresión | 0,5 |
| Déficit de comprensión | 0 |
| Función motora. Sin defecto de comprensión | |
| Cara | |
| Ninguna | 0,5 |
| Presente | 0 |
| Brazo proximal | |
| Ninguna | 1,5 |
| Leve | 1 |
| Significativa | 0,5 |
| Total o máxima | 0 |
| Brazo distal | |
| Ninguna | 1,5 |
| Leve | 1 |
| Significativa | 0,5 |
| Total o máxima | 0 |
| Pierna | |
| Ninguna | 1,5 |
| Leve | 1 |
| Significativa | 0,5 |
| Total o máxima | 0 |
| Respuesta motora. Defecto de comprensión | |
| Cara | |
| Simétrica | 0,5 |
| Asimétrica (0) | 0 |
| Brazos | |
| Igual (1,5) | 1,5 |
| Desigual (0) | 0 |
| Piernas | |
| Igual (1,5) | 1,5 |
| Desigual (0) | 0 |
| Puntuación total | |
| Puntuación verbal (V) | |
| Paciente orientado que conversa | 5 |
| Desorientado que conversa | 4 |
| Palabras inteligibles, pero sujeto que no conversa | 3 |
| Sonidos ininteligibles, quejidos | 2 |
| No habla incluso con estímulos dolorosos intensos | 1 |
| Puntuaciones de apertura palpebral (O) | |
| Abertura palpebral espontánea | 4 |
| El sujeto abre los ojos sólo con estímulos verbales | 3 |
| La víctima abre los ojos sólo con estímulos dolorosos | 2 |
| No hay apertura palpebral | 1 |
| Puntuaciones motoras (M) | |
| Cumple órdenes | 6 |
| En respuesta a un estímulo doloroso | |
| Localiza e intenta retirar la zona corporal estimulada | 5 |
| Retira la zona corporal, del estímulo | 4 |
| Postura de flexión | 3 |
| Postura de extensión | 2 |
| Ningún movimiento de las extremidades | 1 |
| 0. | Sin síntomas | |
| 1. | Sin incapacidad importante | Capaz de realizar sus actividades y obligaciones habituales |
| 2. | Incapacidad leve | Incapaz de realizar algunas de sus actividades previas, pero capaz de velar por sus intereses y asuntos sin ayuda |
| 3. | Incapacidad moderada | Síntomas que restringen significativamente su estilo de vida o impiden su subsistencia totalmente autónoma (p. ej., necesitar alguna ayuda) |
| 4. | Incapacidad moderadamente severa | Síntomas que impiden claramente su subsistencia independiente aunque sin necesidad de atención continua (p. ej., incapaz para atender sus necesidades personales sin asistencia) |
| 5. | Incapacidad severa | Totalmente dependiente, necesita asistencia constante día y noche |
| 6. | Muerte |