En los últimos años hemos asistido a un incremento del uso de la ventilación no invasiva (VNI) en nuestras Unidades de Cuidados Intensivos (UCI). Su uso está indicado principalmente en casos de insuficiencia respiratoria aguda (IRA), con el objetivo de mejorar la oxigenación arterial, aumentar la ventilación alveolar, disminuir el trabajo respiratorio y evitar la intubación traqueal. Por este motivo, hemos diseñado un estudio con los objetivos de cuantificar el número de pacientes que se han beneficiado de la VNI durante su ingreso, saber el tipo de VNI utilizado en estos pacientes y verificar si la utilización de VNI ha evitado la intubación traqueal. Se realizó un estudio observacional descriptivo retrospectivo, en dos UCI polivalentes de un Hospital terciario, con 80 pacientes portadores de VNI durante su ingreso. Un 65% eran hombres y un 35% mujeres. Edad media: ±61 años (47-75). Estancia media: ±10 días (2-18). El modo de VNI utilizado fue el de doble presión positiva con Nellcor Puritan Bennett 840®. El 46% de los pacientes tratados con VNI precisó intubación, alargando su estancia en UCI ± 6 días. La mayoría de los pacientes tratados solo con VNI mostraban antecedentes de enfermedad pulmonar obstructiva crónica (EPOC) y/o eran portadores de VNI con presión positiva continua (CPAP) domiciliaria. Tras este análisis, se llegó a la conclusión de que el tratamiento con VNI no evitó la intubación traqueal en un número considerable de enfermos (37) diagnosticados de IRA y que la VNI resultó eficaz en enfermos con antecedentes de EPOC y/o CPAP domiciliaria.
In recent years we have witnessed an increased use of noninvasive ventilation (NIV) in our intensive care units (ICUs). Its use is intended mainly in cases of acute respiratory failure (ARF), in order to improve arterial oxygenation, increase alveolar ventilation, decrease work of breathing and avoid intubation. For this reason, we designed a study that has aimed to quantify the number of patients who have benefited from NIV during their admission, to know the type of NIV used in these patients and to determine whether the use of NIV has avoided tracheal intubation. We performed a retrospective, observational and descriptive study in two polyvalent ICUs of a tertiary hospital, with 80 patients with NIV during admission. 65% men and 35% women. Mean age: ±61 years (47-75). Average stay: ±10 days (2-18). NIV mode used was double positive pressure with Nellcor Puritan Bennett® 840. A total of 46% of patients treated with NIV required intubation, thus extending their stay in the ICU by ± 6 days. Most patients treated with NIV had a history of chronic obstructive pulmonary disease (COPD) and / or were carriers of VNI with continuous positive pressure (CPAP) at home. Following this analysis, we concluded that treatment with NIV did not prevent tracheal intubation in a considerable number of patients (37) diagnosed with ARF and the NIV was effective in patients with a history of COPD and / or CPAP at home.
Definimos la ventilación no invasiva (VNI) como el soporte ventilatorio aplicado sin colocación de tubo endotraqueal (TET) ni ningún otro dispositivo que cree una vía artificial para ventilar al paciente; es una modalidad de apoyo a la ventilación espontánea del paciente1,2.
Entre las ventajas de este sistema destaca su aplicación rápida y fácil, mayor flexibilidad y capacidad para proporcionar confort al paciente, la preservación de los mecanismos de defensa de la vía aérea, el habla y la deglución. Estos factores contribuyen a conservar la autonomía del paciente. Obviamente, la utilización de VNI evita las complicaciones asociadas a la ventilación mecánica invasiva (VI), lo que influye en la economía del sistema sanitario. Lo expuesto anteriormente, provoca el aumento de este tipo de modalidad ventilatoria en las Unidades de Cuidados Intensivos (UCI)3-6.
En los últimos años han aparecido multitud de estudios que apoyan su aplicación precoz en pacientes adecuadamente seleccionados, sobre todo tras los documentos de consenso de 2001 de la American Thoracic Society, y de 2002 de la British Thoracic Society en que consideraban la VNI como un elemento más en el manejo inicial de la insuficiencia respiratoria aguda (IRA)7.
Pero esta modalidad ventilatoria no está exenta de desventajas tales como la corrección más lenta de gases sanguíneos, el no poder acceder a la vía aérea inferior, mayor tiempo de vigilancia sobre el sistema de ventilación, la ansiedad, la distensión gástrica, las fugas aéreas, lesiones cutáneas en zonas de apoyo de la mascarilla, la irritación ocular y la neumonía por aspiración1, por lo que su indicación no puede ser indiscriminada.
El éxito de la técnica vendrá dado por una adecuada selección de los pacientes, la precocidad en la instauración del tratamiento, la aplicación de la interfase más adecuada, el control exhaustivo de las constantes, y el conocer el ventilador con el que se aplica la técnica7-9.
En este contexto es fundamental la asistencia de personal experto y entrenado en el manejo del paciente sometido a VNI, siendo enfermería y el personal auxiliar pilares imprescindibles en la valoración, seguimiento, monitorización constante y la detección precoz de complicaciones.
También será enfermería la encargada de la atención al paciente y la familia en la esfera psicológica, minimizando los factores estresantes, ansiedad y temor manifestados por el paciente, como es la sensación inminente de muerte, ahogo o falta de aire.
En definitiva, el éxito también dependerá de la formación y de la experiencia del personal, así como de la provisión de una serie de cuidados basados en las mejores evidencias disponibles10.
A causa del aumento de la utilización de la VNI en nuestras unidades de críticos, decidimos realizar este estudio, con los objetivos de cuantificar el número de pacientes que se han beneficiado de la VNI durante su ingreso, saber el tipo de VNI utilizado en estos pacientes y verificar si la utilización de VNI ha evitado la intubación traqueal.
Material y métodosSe trata de un estudio observacional descriptivo retrospectivo, realizado en dos UCI polivalentes con un total de 24 camas, del Hospital Universitario de Bellvitge, durante los meses de enero a junio de 2009.
Se realizó un filtro en la base de datos generales de los pacientes ingresados en intensivos durante los meses citados. Los pacientes incluidos en el estudio fueron todos aquellos que se beneficiaron de la VNI durante su ingreso, todos con el diagnóstico de entrada de IRA, independientemente de la causa de la misma.
Una vez detectada por primera vez esta terapia en el paciente, se procedía a la recogida de datos en una hoja informatizada diseñada por los miembros del equipo. En esta hoja se recogieron variables cuantitativas tales como la edad, la estancia en UCI, los días de VNI, los días de VI en su caso y la mortalidad. Las variables cualitativas registradas fueron el sexo, el diagnóstico, los antecedentes y la necesidad de intubación o no.
Los datos se trataron en base de datos estadística SPSS en su versión 15.0.
ResultadosLa muestra estudiada resultó de 80 pacientes críticos portadores de VNI. Un 65% (52) hombres y un 35% (28) mujeres.
La edad media fue de ±61 años (47-75). Los pacientes permanecieron una estancia media de ±10 días (2-18).
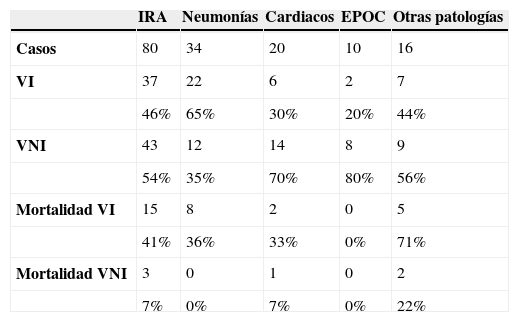
Las causas de la IRA resultaron así: un 43% (34) neumonías, un 25% (20) patología cardiaca (incluidos los edemas agudos de pulmón), el 12% (10) enfermedad pulmonar obstructiva crónica (EPOC) reagudizada y un 20% (16) otras patologías (tumorales, tromboembólicas) (fig. 1).
En todos los pacientes el modo de VNI utilizado fue el de doble presión positiva (BiPAP) con Nellcor Puritan Bennett 840®
Los 80 pacientes fueron tratados inicialmente con VNI independientemente del diagnóstico posterior. De ellos, el 46% (37) precisó intubación posteriormente y su estancia media fue de ±16 días (24-8), en cambio, los que evolucionaron favorablemente sin necesidad de VI (43) permanecieron ±5 (8-2) días de media ingresados.
Valorando la mortalidad y morbilidad según la terapia utilizada, los que requirieron VI (37) sufrieron un 41% de mortalidad (15), siendo de un 7% (3) en el grupo tratado sólo con VNI (43).
Del total de pacientes que murieron (18), el 44% (8) eran pacientes con neumonía, el 39% (7) del grupo de patologías tumorales y tromboembolismos, un 17% (3) enfermos con patologías cardiacas y no existió mortalidad en los pacientes con EPOC.
En los pacientes diagnosticados de neumonía, un 65% (22) precisó VI, y es destacable la mortalidad del 36% en este grupo.
En el grupo de pacientes con EPOC reagudizada, un 80% (8) fueron tratados unicamente con VNI.
En cuanto a la mortalidad en el grupo de otras patologías, los dos pacientes que murieron recibían cuidados paliativos (tabla 1).
Distribución de la muestra, según la patología, tipo de terapia utilizada y mortalidad
| IRA | Neumonías | Cardiacos | EPOC | Otras patologías | |
| Casos | 80 | 34 | 20 | 10 | 16 |
| VI | 37 | 22 | 6 | 2 | 7 |
| 46% | 65% | 30% | 20% | 44% | |
| VNI | 43 | 12 | 14 | 8 | 9 |
| 54% | 35% | 70% | 80% | 56% | |
| Mortalidad VI | 15 | 8 | 2 | 0 | 5 |
| 41% | 36% | 33% | 0% | 71% | |
| Mortalidad VNI | 3 | 0 | 1 | 0 | 2 |
| 7% | 0% | 7% | 0% | 22% |
EPOC: enfermedad pulmonar obstructiva crónica; IRA: insuficiencia respiratoria aguda; VI: ventilación invasiva; VNI: ventilación no invasiva.
Analizando los antecedentes, independientemente del motivo de ingreso, se observa que en los pacientes tratados sólo con VNI (43), el 55% (24) mostraban antecedentes de EPOC y eran portadores de VNI con presión positiva continua (CPAP) domiciliaria. La mortalidad de este grupo fue del 0%. De los pacientes con antecedentes de EPOC que se intubaron, un 40% murieron.
Otro antecedente estudiado fue la diabetes, de los 80 pacientes 13 eran diabéticos (16%), y casi la mitad (42%) presentaron hiperglucemias de difícil control; estos pacientes se encontraban en el grupo que precisó VI..
En el grupo de pacientes que precisaron VI (37), se diferenciaron dos tipos de fracaso de la VNI:
- -
Fracaso precoz: 12-48 primeras horas (67% [25] de los pacientes).
- -
Fracaso tardío: a partir de las 48 horas (33% [12] de los pacientes).
Por todo lo anteriormente expuesto, se considera que la VNI es una técnica alternativa a la intubación en la IRA que no responde al tratamiento conservador, y que disminuye la incidencia de complicaciones en comparación con la ventilación convencional, aunque no está exenta de ellas1.
Estudiando los resultados podemos constatar que la VNI reduce la estancia hospitalaria y, por tanto, el coste económico en casos muy concretos. En determinadas patologías como la neumonía, ha ocasionado la necesidad de VI posterior y un aumento de los días de estancia, en un número muy considerable de casos. Destaca la alta mortalidad de este grupo de pacientes. Esto nos hace plantearnos si se hubieran reducido los días de estancia y la mortalidad si se hubiera optado por la VI como primera opción de tratamiento. Por ello, en ningún caso, la aplicación prolongada o no indicada de la VNI debe retrasar la indicación de intubación ya que aumenta la morbimortalidad..
Todavía no se conocen con certeza los factores predictivos de éxito de la VNI, sin embargo, se han realizado diversos estudios que han determinado criterios predictores específicos. Estos criterios deberían tenerse presentes al instaurar esta modalidad, como el diagnóstico de neumonía o el síndrome de distress respiratorio del adulto, como factores predictivos independientemente asociados al fracaso de la VNI11,12. Según algunos estudios, en las patologías que conllevan presencia de secreciones, la VNI impide al paciente la expectoración, por lo que se favorece su acumulación a nivel bronquial11,13.
En la mayoría de los pacientes en los que la BiPAP fracasó, este se produjo de forma precoz en las primeras 48 horas; esto nos puede indicar que si el paciente supera este periodo de tiempo tiene más posibilidad de éxito y de evitar la VI.
La mortalidad también resultó elevada en pacientes con antecedentes de EPOC que se intubaron, por lo que en este tipo de pacientes se ha de poner especial empeño en la utilización de la VNI para su tratamiento.
Los pacientes que se beneficiaron solo de VNI tenían un perfil similar, ya que más de la mitad de ellos tenían antecedentes de EPOC. Es lícito comentar que los pacientes portadores de CPAP domiciliaria están entrenados y era predecible que la tolerancia a la VNI sería mejor.
Un número elevado de los que se intubaron presentaban hiperglucemias de difícil control, por lo que la hiperglucemia mantenida podría ser considerada como factor predictivo de la técnica ya que influye negativamente13.
Otros factores que hay que tener en cuenta para contraindicar la VNI son: pacientes que precisan intubación de manera inmediata, la imposibilidad de cooperación por parte del paciente para proteger la vía aérea o expectorar adecuadamente, anatomía facial o nasal que impida la adaptación de las mascarillas, ansiedad extrema, hipoxemia refractaria y lesiones de laringe, tráquea y esófago13.
Conclusiones- -
El modo de VNI utilizado en nuestras unidades es la BiPAP.
- -
El tratamiento con VNI no ha evitado la intubación traqueal en un número considerable de enfermos diagnosticados de IRA.
- -
La VNI ha resultado eficaz en enfermos con antecedentes de EPOC y/o CPAP domiciliaria.
Los autores declaran no tener ningún conflicto de intereses.