En el contexto de una investigación-acción participativa (IAP), con el objetivo general de promover un cambio para mejorar los cuidados que se ofertan a los familiares del paciente ingresado en la unidad de cuidados intensivos (UCI), se estableció un proceso en 4 fases: diagnóstico de situación, propuestas de cambio, diseño e implementación de las propuestas y evaluación. Este trabajo presenta las 2 primeras fases.
ObjetivosConocer las características de la atención a los familiares en la unidad. Alcanzar el consenso sobre las áreas de acción-intervención en esta unidad.
Material y métodoMetodología cualitativa. Diseño: IAP. Técnica de recogida de datos: 4 grupos focales y consenso con grupos de apoyo. Participaron 10 profesionales en los grupos focales y 30 en los grupos de apoyo. Se realizó análisis de contenido. Se alcanzó el punto de saturación teórica.
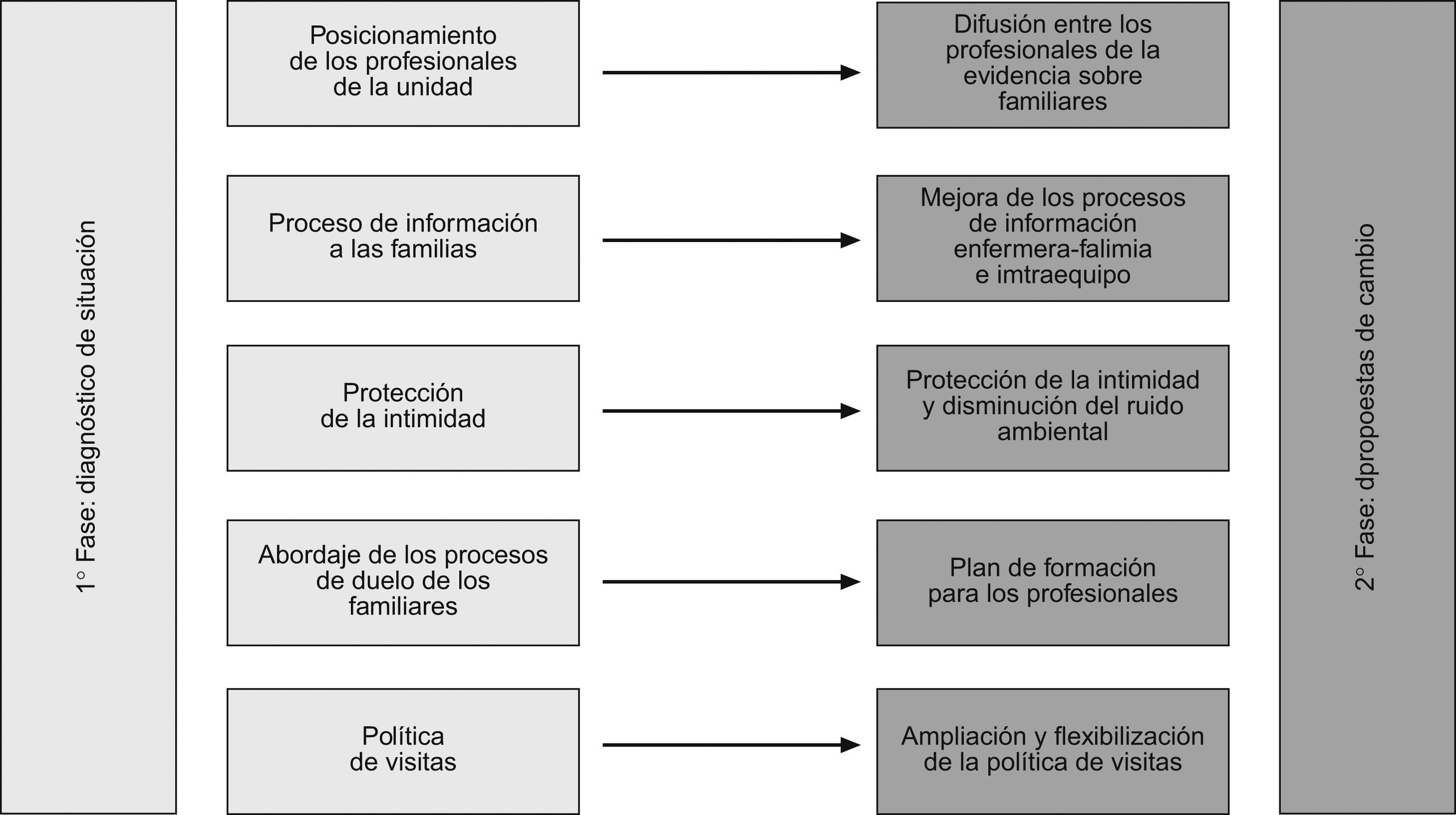
ResultadosSe elaboraron 2 documentos: 1) diagnóstico de situación en el que se describe la situación actual de la atención de los familiares y 2) 10 propuestas de cambio, de las que se priorizaron 5, que eran: difusión entre los profesionales de la evidencia sobre familiares en la UCI a través de una sesión y la entrega de trípticos informativos, mejora de los procesos de información (enfermera-familia e intraequipo), protección de la intimidad de los pacientes y disminución del ruido ambiental, plan de formación para los profesionales y cambio en la política de visitas.
ConclusiónEl uso de metodologías de consenso permiten priorizar y diseñar estrategias de cambio adecuadas al contexto en el que se van a aplicar.
Within the context of participatory action research (PAR), a 4-stage process was established with the general aim of promoting improvements in the care offered to families of patients in the Intensive Care Unit (ICU). The 4 stages consisted of a situational diagnosis, proposals for change, the design and implementation of the proposals, and an evaluation. This paper presents the first 2 stages.
ObjectivesTo define the attention given to families of patients in the Intensive Care Unit. To reach a consensus on areas for action/intervention in the unit.
Materials and methodA qualitative methodology. Design: PAR. Data-collection technique: 4 focus groups made up of 10 professionals, and consensus with support groups made up of 30 members. Content analysis was performed. The theoretical saturation point was reached.
ResultsTwo documents were drawn up: 1) A situational diagnosis, describing the current situation of the attention given to families and 2) 10 proposals for change, 5 of which were given priority. They were: a session to familiarize professionals with evidence concerning families of patients in the ICU and the handing out of informative leaflets, the improvement of (nurse-family and intra-team) informative procedures, more privacy for patients and a reduction in environmental noise, a training plan for professionals, and change in the visiting policy.
ConclusionBy using consensus-based methodologies, strategies for change can be prioritized and designed, adapted to the context in which they will be applied.
En las unidades de cuidados intensivos (UCI), tanto en España como en otros países, se evidencia que existe una discordancia entre las necesidades de los familiares del paciente crítico y el cuidado y la atención que reciben por parte de las enfermeras y del resto de los profesionales de la salud. La identificación de estas necesidades cuenta con un gran consenso por parte de los diferentes autores que han profundizado en este tema1–22.
A modo de resumen, las necesidades que destacan son las siguientes:
- •
Información veraz respecto del estado clínico del paciente, en términos que puedan comprender.
- •
Sentir que hay esperanza: la esperanza incluye varios aspectos. Esperanza de recuperación, de muerte digna y sin dolor o de posibilidades de disponer de tiempo para pasarlo junto a su ser querido.
- •
Proximidad con el paciente.
- •
Ser tranquilizados y aliviados de la ansiedad.
- •
Sentir que el paciente recibe cuidados de alta calidad.
- •
Confiar en la habilidad clínica del equipo de salud.
- •
Sentir que el equipo de la unidad se preocupa por el paciente.
- •
Poder tranquilizar y dar soporte a su ser querido.
- •
Poder proteger a su ser querido.
- •
Confort: disponer de algún grado de confort durante el proceso.
Con el propósito de conocer las causas de este desajuste, hemos detectado que el problema no radica en la inexistencia de evidencia, sino en otros factores relacionados con la cultura de las UCI. Los dos aspectos por destacar son el predominio del cuidado técnico del paciente23,24 y la organización centrada en el profesional25.
En primer lugar, el cuidado técnico del paciente provoca que otros aspectos del proceso, como puede ser la atención a los familiares, no se tengan en cuenta o no sean percibidos como una prioridad26. El cuidado se centra en los aspectos fisiológicos del proceso impregnado por una fuerte cultura biomédica. Por tanto, los profesionales de cuidados críticos asumen que el valor de su trabajo radica en la “efectividad tecnológica”23. Esto provoca que los profesionales subestimen la vivencia de los familiares.
Por otro lado, la organización de las UCI se basa en las decisiones de los profesionales sin la participación de los pacientes y sus familias, configurándose así desde una visión paternalista. Cabe destacar ámbitos como los procesos de información, la política de visitas, la distribución de cuidados y tareas o la participación de los familiares en los cuidados.
Las consecuencias de todas estas situaciones provoca que se perpetúe el statu quo actual y que los procesos de cambio de estas prácticas no sean vistos como necesarios y prioritarios en la mejora de la calidad de la atención de los familiares de los pacientes críticos, ocasionando así un daño colateral al sufrimiento que ya padecen.
Desde una postura crítica ante esta situación, pensamos que es necesario un cambio y que las metodologías cualitativas emergentes como los procesos colaborativos que propone la investigación-acción participativa (IAP) pueden ser un instrumento adecuado para propiciarlo27,28.
Desde el año 2007 estamos desarrollando el proyecto “Promoción de los cuidados dirigidos a los familiares del paciente crítico a través de una investigación-acción participativa” en dos UCI de nuestra comunidad autónoma. Su objetivo general es promover un cambio para mejorar los cuidados que se ofertan a los familiares del paciente.
En el año 2008, en los congresos de la Sociedad Española de Enfermería Intensiva y Unidades Coronarias (Valencia), la Asociación Nacional de Directivos de Enfermería (Valladolid) y la European Federation of Critical Care Nurses Associations (Florencia), presentamos algunos resultados obtenidos en una de las dos UCI participantes. Este año presentamos algunos resultados obtenidos en la segunda unidad.
Los objetivos específicos de esta parte de la investigación que presentamos son:
- •
Conocer las características de la atención a los familiares en la segunda unidad.
- •
Alcanzar el consenso sobre las áreas de acción-intervención en esta unidad.
Utilizamos metodología cualitativa con un diseño de IAP. Se utilizaron los enfoques teóricos de Kemmis y McTaggart28 y de Freire29,30 sobre el cambio social. La visión de estos tres autores sobre el cambio social es complementaria. Kemmis y McTaggart indican que sucesivos ciclos de reflexión-acción facilitan el cambio, y Freire propone la reflexión sobre la práctica como manera de provocar una conciencia crítica sobre ésta.
Para ambos hospitales diseñamos un proceso en cuatro fases: 1) diagnóstico de situación de los cuidados ofertados a los familiares; 2) propuestas de cambio; 3) diseño e implementación de las propuestas, y 4) evaluación de la implementación de las propuestas. Esta comunicación presenta las dos primeras fases de una de las dos unidades.
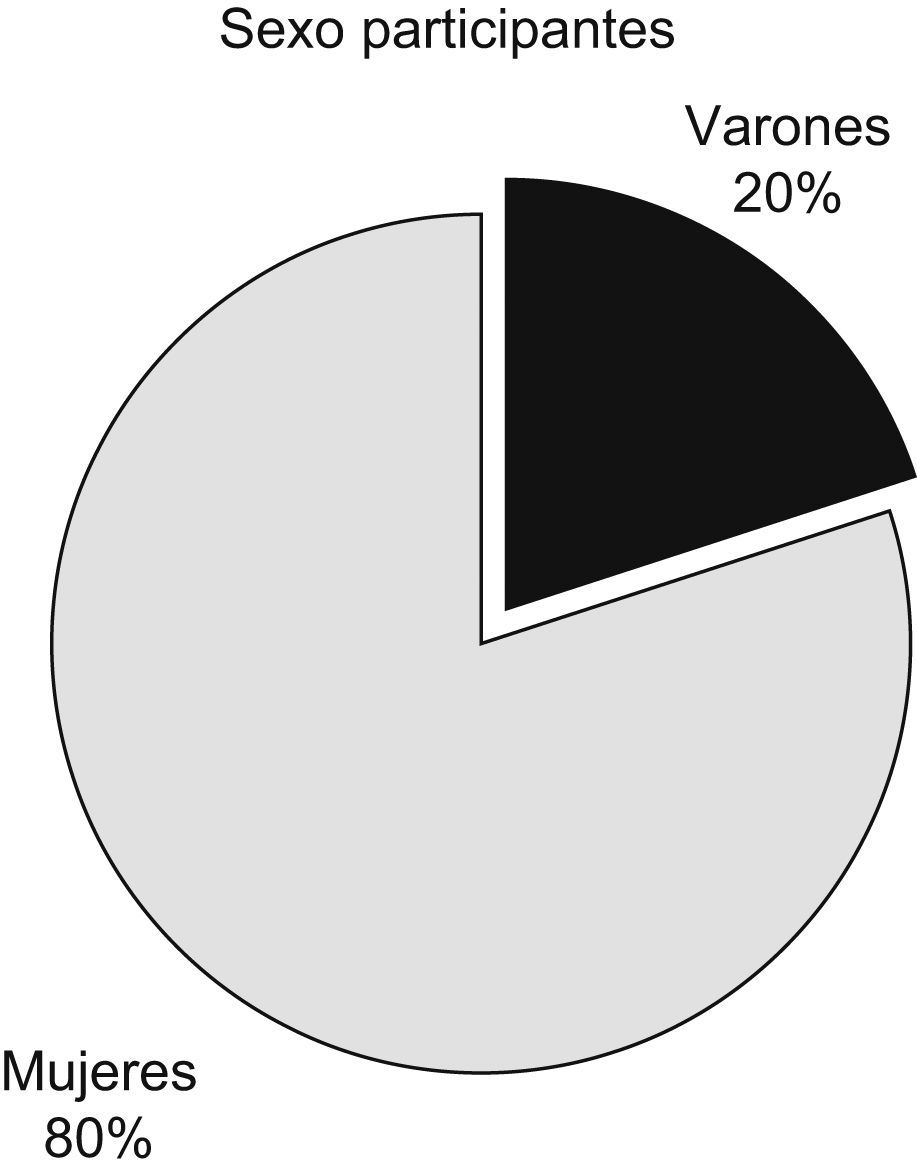
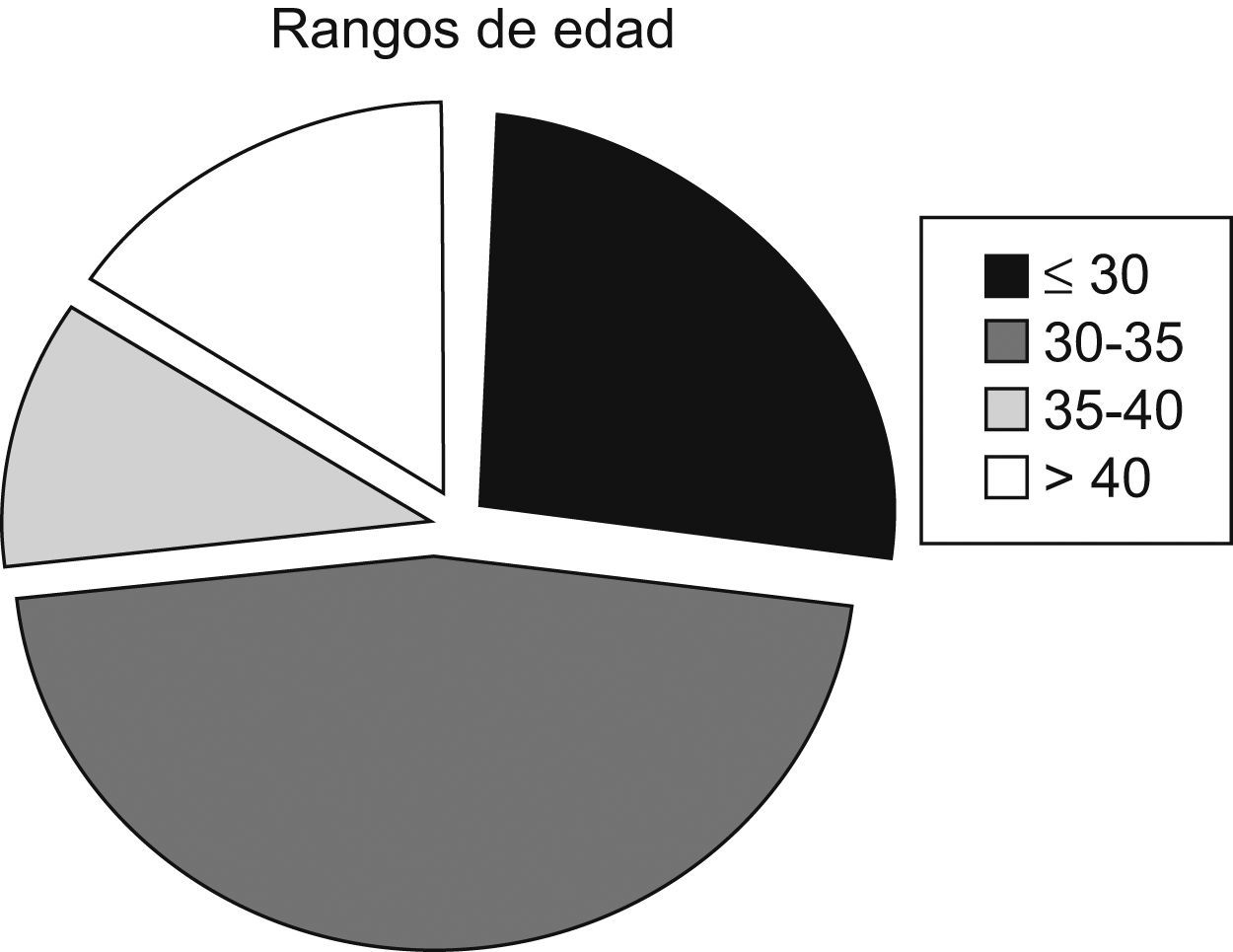
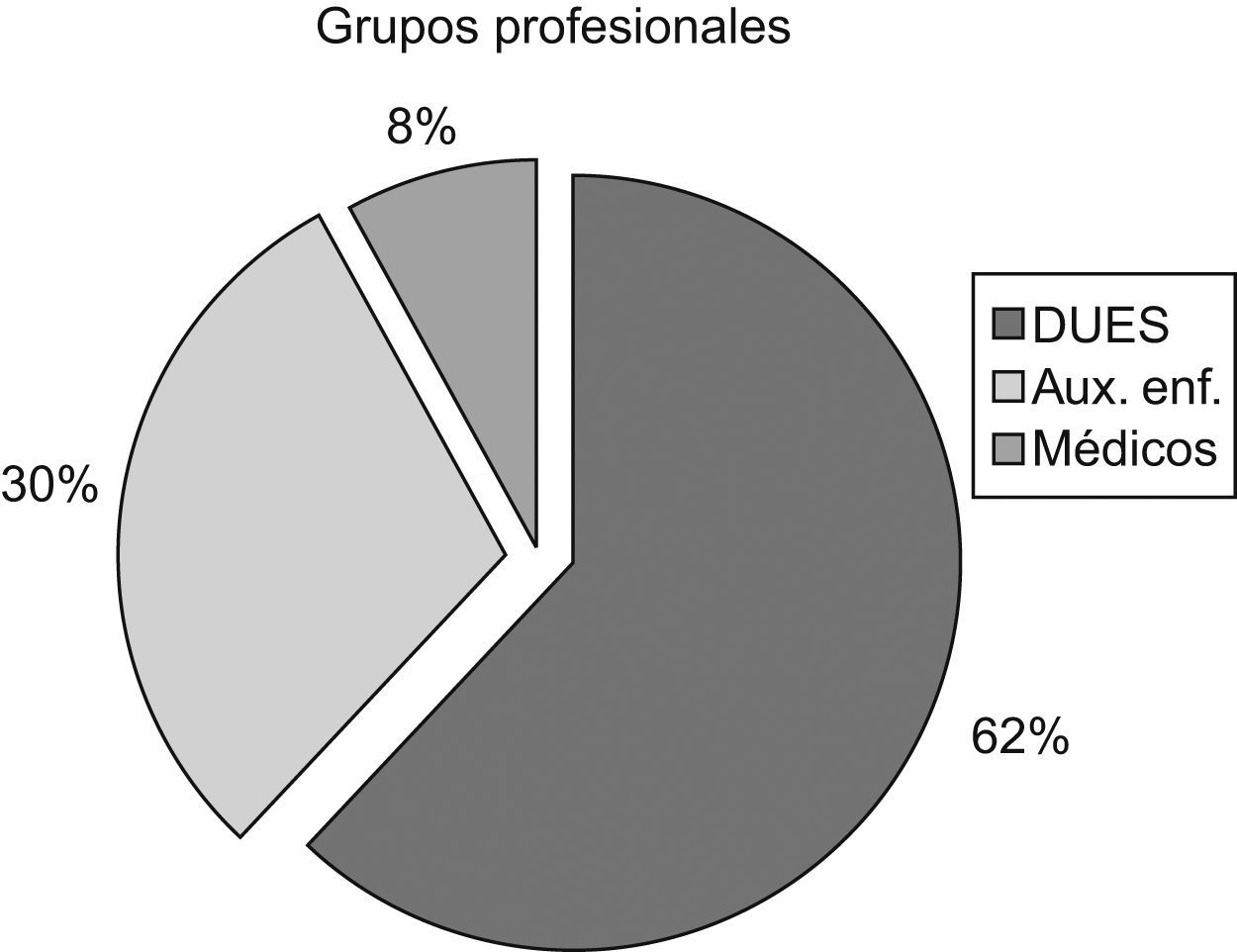
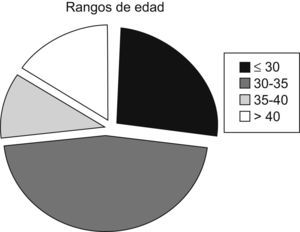
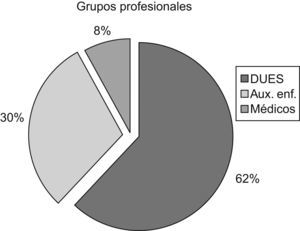
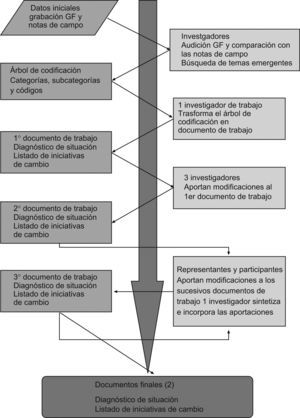
De la plantilla total de profesionales de la unidad, formada por 34 enfermeras, 1 coordinador de enfermería, 24 auxiliares, 10 intensivistas, 2 residentes y 1 jefe médico, participaron 40 personas. Las características de la muestra están reflejadas en las figuras 1–3 y tabla 1.
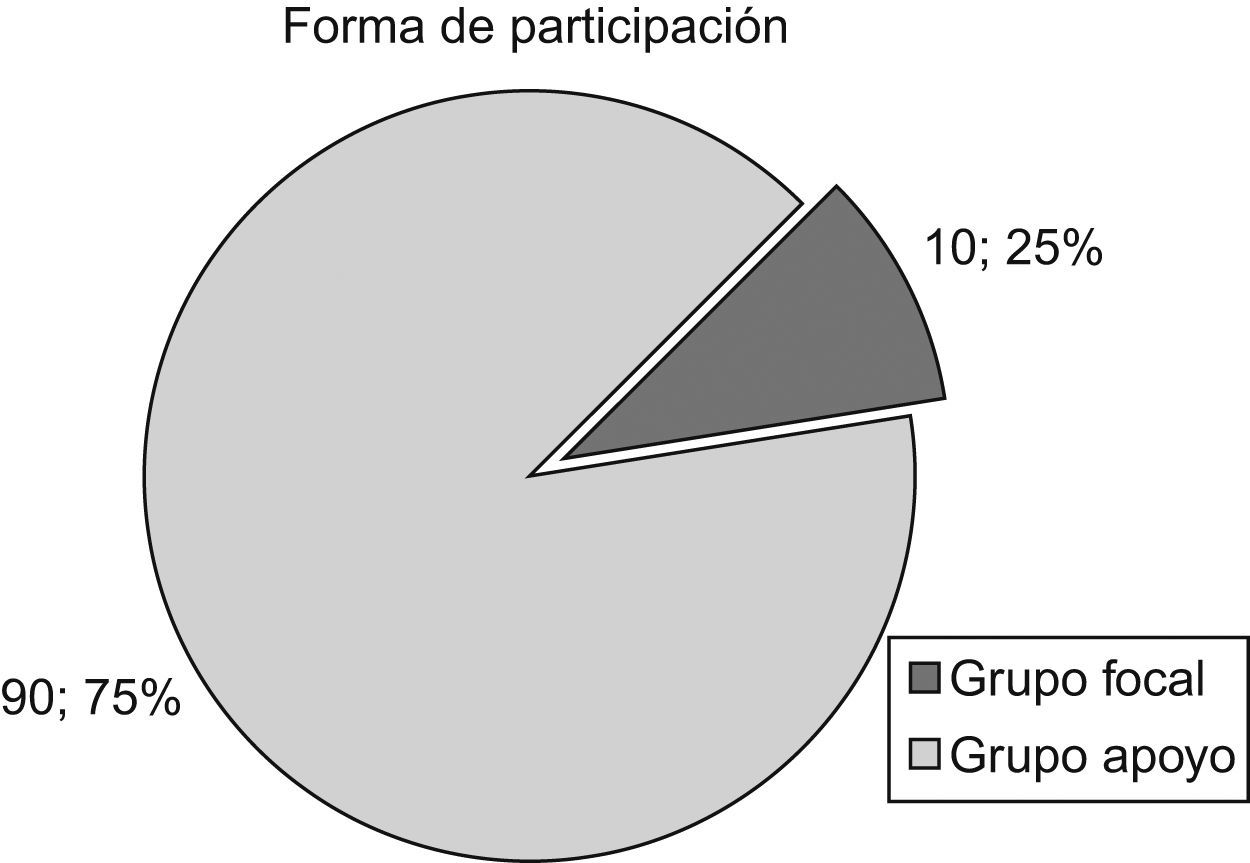
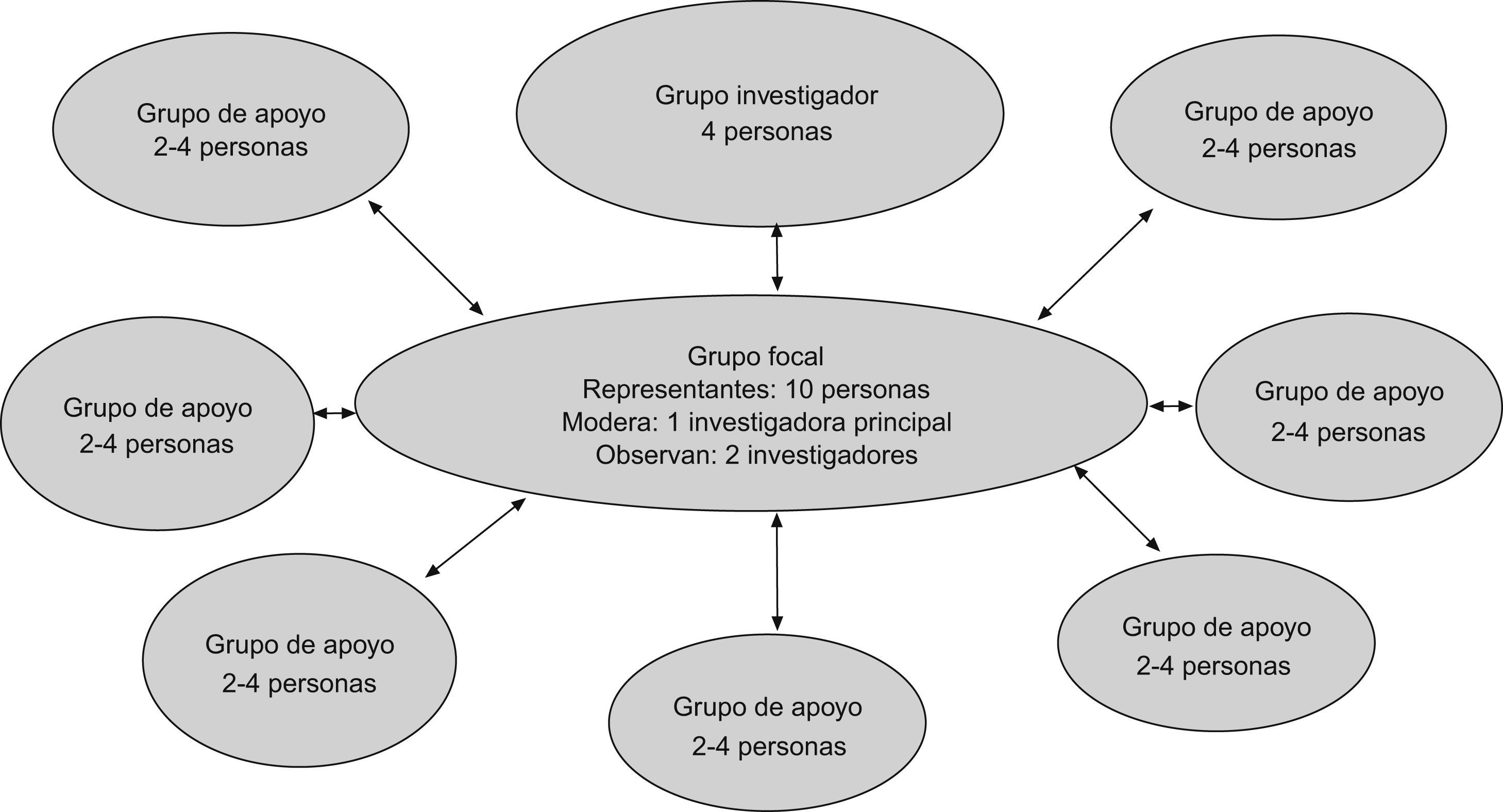
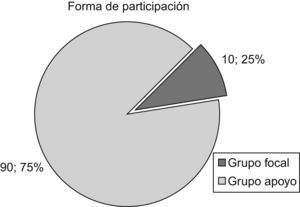
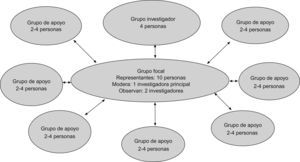
La técnica, tanto para la recogida de datos como para alcanzar el consenso, fueron cuatro grupos focales grabados (dos para la 1.a fase y dos para la 2.a fase), moderados por la investigadora principal y con la asistencia de otros dos miembros del equipo investigador en calidad de observadores. Las formas de participación fueron dos: miembro de grupo focal y miembro de grupo de apoyo. Como miembros de grupo focal participaron 10 profesionales de la unidad. Cada uno de ellos coordinaba, a su vez, a un pequeño grupo de compañeros al que llamamos “grupo de apoyo”. El número total de integrantes de estos grupos de apoyo fue de 30 personas (fig. 4).
La tarea de los 10 miembros del grupo focal era la de ser los “representantes” en las reuniones del grupo focal de los integrantes de su pequeño grupo de apoyo. A estos integrantes de los grupos de apoyo les llamamos “participantes”. Cada uno de los “representantes” estableció un sistema de comunicación con su grupo de apoyo, los mantenía informados de todos los pasos del proceso, les facilitaba todos los documentos que se iban produciendo y aportaba a las discusiones del grupo focal las ideas y las propuestas de sus colegas (fig. 5).
Los dos primeros grupos focales se diseñaron para buscar cuáles eran las características del cuidado que recibían los familiares del paciente en esa unidad. Una vez alcanzado el consenso y realizado el “diagnóstico de situación”, se pasó a la siguiente fase. Los dos grupos focales siguientes se diseñaron para consensuar y priorizar estrategias de cambio para mejorar los cuidados a los familiares.
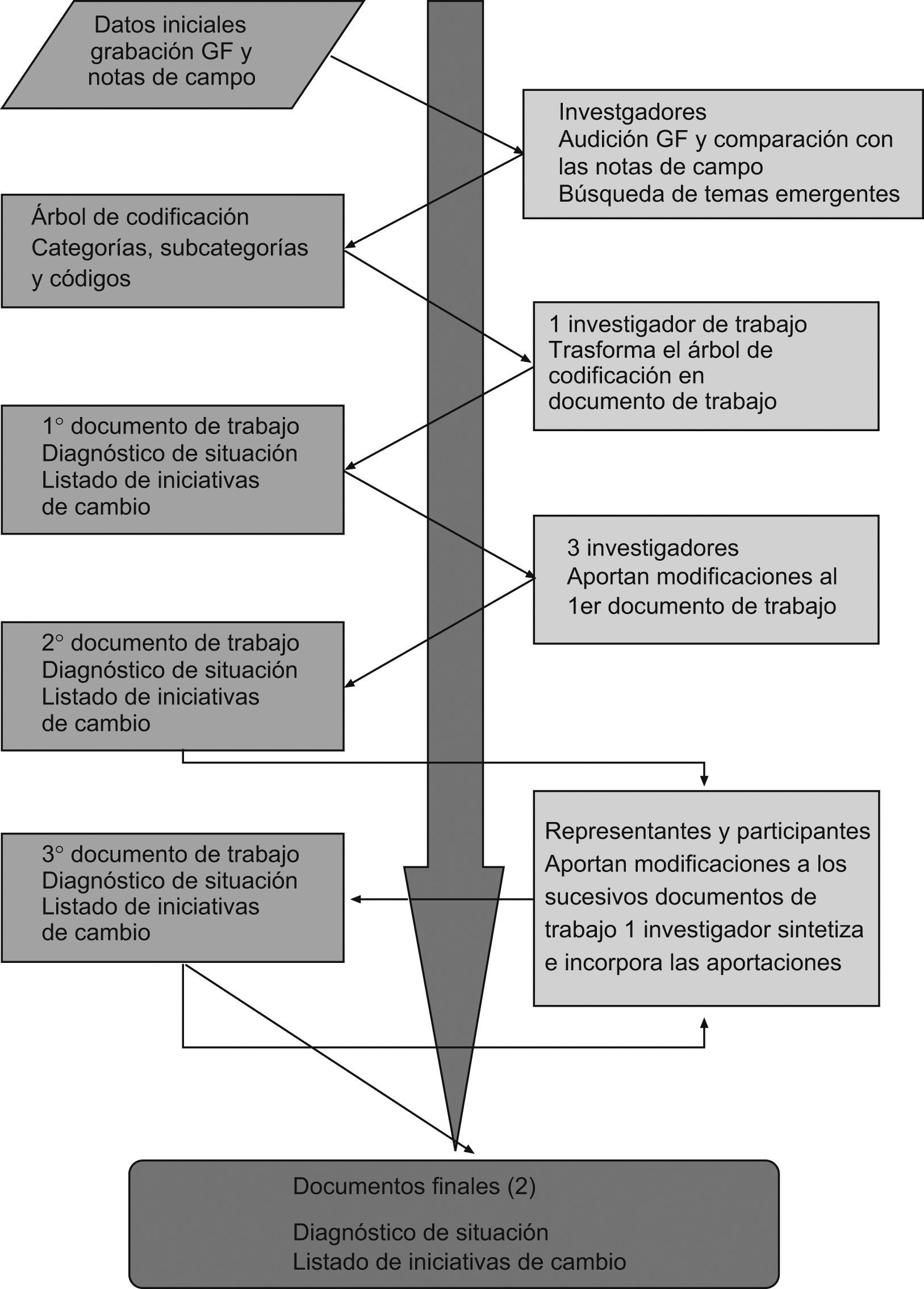
Teniendo en cuenta que el objeto de cada una de las fases era elaborar un documento de consenso (para la primera fase un diagnóstico de situación de los cuidados a los familiares del paciente crítico y para la segunda un listado de iniciativas de cambio), se siguió la siguiente dinámica de trabajo en la que intervinieron tanto investigadores como participantes: en primer lugar se realizó un análisis de contenido de los grupos focales, completado con las notas que los observadores tomaron durante su realización. Los cuatro investigadores se reunían al día siguiente del grupo focal, escuchaban la grabación e identificaban los temas emergentes. Desarrollaban un árbol de categorías, subcategorías y códigos. Después, uno de los investigadores, sobre la base del árbol, redactaba el documento inicial, lo sometía al consenso de los otros investigadores y después elaboraba un segundo documento que se presentaba a los participantes. Éstos realizaban las aportaciones que estimaban oportunas, las cuales se incorporaban. Un tercer documento corregido se volvía a presentar a los participantes. Este ciclo se repitió hasta que los participantes “aprobaban” la versión final como reflejo de la realidad percibida en la unidad (fig. 6).
El material analizado en este artículo, por tanto, han sido los “dos documentos finales” (uno de cada fase). Es importante remarcar que no presentamos aquí un análisis de discurso de las transcripciones de los grupos focales; presentamos los resultados de un proceso de consenso y analizamos sus implicaciones para el cambio y la práctica en esta unidad concreta. Pensamos que difundir este proceso puede ayudar a otras unidades a diseñar su propio proceso de cambio.
El equipo investigador, juntamente con los participantes, al opinar estos últimos que no era necesario continuar debatiendo sobre el mismo tema porque se había alcanzado el consenso, tomó la decisión de no realizar más número de grupos focales para cada fase y pasar a la siguiente.
Respecto a la ética del proceso, la totalidad del proyecto recibió la conformidad de la Comisión de Investigación del Hospital Son Llàtzer y del Comité Ètic d’Investigació Clínica de les Illes Balears. La participación de todos los integrantes del proceso ha sido voluntaria. Todos firmaron un documento de consentimiento informado en el que se explicaban las características generales del proyecto y sus objetivos, se les indicaba que su identidad no sería revelada en ningún caso en los documentos y comunicaciones derivados del proyecto, aunque se les advertía de la dificultad de mantener su anonimato dentro de su propia unidad dadas las característica participativas del diseño. También se les aclaró que podían abandonar el proyecto en el momento que lo desearan sin necesidad de dar explicaciones.
Finalmente, el proyecto ha sido financiado por el Instituto de Salud Carlos III, a través del Fondo de Investigación Sanitaria con el n.o de expediente 06/90156.
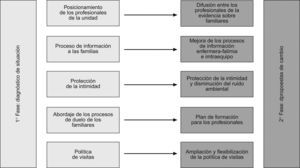
ResultadosCada una de las fases produjo sendos documentos de consenso. Un resumen de ambas puede verse en la figura 7.
Primera fase: “Diagnóstico de situación” en el que especifican 5 áreas temáticas que los participantes consideraron susceptibles de mejora.
- 1.
Proceso de información a las familias: la información a las familias se reconoce como algo positivo que ayuda a los familiares a disminuir el grado de estrés. Sin embargo, una parte de los profesionales de enfermería manifiesta incomodidad y desconcierto referidos a este proceso. Las causas de esto son:
Falta de consenso, dentro del equipo multidisciplinario, acerca de qué información proporcionar al familiar. Los enfermeros no saben qué ha dicho el médico a los familiares y existen diferentes criterios acerca de qué información puede ofrecer el profesional de enfermería. Existe temor a proporcionar información contradictoria al familiar. Existe temor a solaparse con información considerada “médica” y entrar en conflicto con el médico responsable del paciente.
Falta de habilidades sociales y de comunicación en situaciones de alto contenido emocional o en procesos de dar malas noticias. Los profesionales (de enfermería) no se sienten preparados para afrontar estos procesos.
Familia como cliente. Coexisten dos posturas entre los profesionales de enfermería: una parte considera a los familiares como diana de cuidados, otra parte considera que su labor se circunscribe exclusivamente al cuidado del paciente. Entre estos dos grupos emerge conflicto cuando unos ofertan cuidados que los otros no consideran de su competencia.
- 2.
Abordaje de los procesos de duelo de los familiares. Se identifican dos situaciones que generan dificultad: los procesos de duelo en los familiares y la limitación del esfuerzo terapéutico. Ambos se perciben como experiencias traumáticas que precisan tanto de cuidados especiales como de información adecuada y acompañamiento. A pesar de reconocer esta situación, muchos profesionales de enfermería desarrollan conductas de evitación porque no saben qué hacer o cómo comportarse. La causas que describen son:
Falta de competencia de los profesionales de enfermería para manejar estos procesos. Por una parte, falta de experiencia y formación específica, lo cual genera mucha inseguridad y miedo. Se relaciona también con la carencia percibida de habilidades sociales y de comunicación. Por otra parte, falta de conciencia, entre algunos profesionales, de cuál es el impacto de estos procesos en el familiar. Estos dos factores dificultan detectar y dar respuesta a las necesidades emocionales que generan el duelo y los procesos de limitación del esfuerzo terapéutico.
Existen dificultades para crear un entorno cómodo y de intimidad alrededor de pacientes y familias en proceso de duelo.
- 3.
Protección de la intimidad de los pacientes ingresados en la unidad. La intimidad se concibe como la preservación del pudor corporal y como la capacidad de mantener un entorno en el que los procesos emocionales, que ponen a las personas en situación de vulnerabilidad, queden circunscritos a su entorno cercano y no tengan testigos externos o intromisiones. Los profesionales perciben que no respetar la intimidad de paciente y su familia disminuye la calidad de la relación terapéutica y, además, atenta contra el derecho fundamental del paciente a decidir acerca de quién penetra en su espacio inmediato. Se describen dos grandes ejes de dificultad:
Estructura abierta de la unidad: se percibe como una importante amenaza a la intimidad porque dificulta preservar el cuerpo de los pacientes de miradas ajenas y porque resulta complicado establecer ambientes diferenciados para pacientes y familias en procesos complicados.
La estructura abierta se percibe como una barrera para ampliar el horario de visitas, para individualizar el número de visitantes por paciente (en esos momentos, la norma explícita vigente en la unidad era permitir el paso únicamente a 2 familiares cada vez, los participantes debatieron acerca de la pertinencia de basar el número de familiares simultáneos más en las necesidades de paciente y familia que en una norma estándar) o para permitir la visita de niños en la unidad (existe una tendencia a proteger a los niños de menos de 12 años de un potencial impacto derivado de “ver” a los pacientes de la unidad).
Alto ruido ambiental: los profesionales conciben como inaceptables los altos niveles de ruido en la unidad, que interfieren con el descanso de los pacientes y con los procesos de comunicación paciente-familia, profesionales-familia.
- 4.
Política de visitas: la visita se concibe como el espacio en que se produce el contacto entre profesionales y familiares, y entre familiares y pacientes. Los profesionales juegan un papel importante en el alivio de la ansiedad de los familiares a través de su presencia, de la información o del toque terapéutico. También se concibe como un momento complejo porque confluyen algunas de las fuentes de conflicto y las carencias formativas que también afectan a las tres áreas previas.
La mayor dificultad es la falta de consenso entre los profesionales. Esta falta de consenso genera inseguridad y conflictos cuando unos profesionales aplican unos criterios de cuidado y otros no están de acuerdo con ellos. Se producen posturas enfrentadas. La falta de consenso se concreta entorno a contenidos de información de la enfermera a los familiares, al número máximo simultáneo de familiares por paciente, al grado de flexibilización de la política de visitas, a las visitas de niños en la unidad y a la forma de favorecer el vínculo materno-filial en los casos de puérperas ingresadas en la UCI; ¿se debe hacer salir a los familiares en caso de urgencia vital?
La falta de competencias para el manejo de situaciones de estrés emocional. Este factor es trasversal en algunas de las áreas de mejora. Es una fuente de tensión para los profesionales de enfermería.
- 5.
Posicionamiento de los profesionales de la unidad respecto de los familiares. Los profesionales de enfermería presentan posiciones heterogéneas. Esta diversidad se sitúa en un contexto que se caracteriza por la existencia de dos grupos: un grupo de profesionales no motivado para considerar a los familiares como diana de atención, bien porque no los reconocen como clientes, bien porque no desean entrar en conflictos derivados de la falta de consenso o bien porque desconocen cuál es la experiencia de los familiares; y de un grupo con una potente actitud autocrítica en el que los profesionales se cuestionan la idoneidad de la atención que prestan a las familias.
Estas posiciones se articulan en tres ejes y se refieren a la gestión de las visitas. Alguna de estas posiciones implica no tener en cuenta las necesidades de los familiares:
- a.
Los profesionales deben respetar las decisiones de los compañeros aunque no las compartan, tanto si la decisión flexibiliza como si restringe la entrada de familiares a la unidad. Prevalece la opinión personal/creencias de los profesionales y la evitación del conflicto entre ellos.
- b.
Se debe consensuar una norma clara y poco flexible y que prevalezca por encima de las preferencias de cada uno. Prevalece la norma. Un grupo se muestra totalmente en desacuerdo con esta opción.
- c.
Se debe consensuar una norma como acuerdo de mínimos, pero los profesionales deben ser capaces de valorar al paciente y a su familia e individualizar la atención. Prevalecen las necesidades de los usuarios. Un grupo considera que ésta es la única opción válida para dar respuesta a las necesidades de los familiares.
- a.
Segunda fase: “Propuestas de cambio”: se realizó un listado inicial de 10 propuestas posibles de intervención para dar respuesta al diagnóstico de situación. A partir de la reflexión conjunta se priorizaron 5 de ellas, que gozaron de un alto grado de consenso y se consideraron más factibles, necesarias y adecuadas para la unidad.
- 1.
Difusión entre los profesionales de la evidencia sobre familiares en la UCI: el equipo decide que ésta sea una intervención previa a las demás con el objeto de propiciar en la unidad un clima de debate y concienciación sobre las necesidades de los familiares.
Objetivo: dar a conocer la evidencia disponible sobre las necesidades de los familiares del paciente crítico a todos los profesionales de la unidad. Disminuir la incidencia de cuidados basados en creencias y establecer a la familia como diana de cuidado de los profesionales de enfermería.
Estrategias: sesión clínica preparada por los participantes a partir de una exhaustiva revisión bibliográfica (aproximadamente 50 citas), la cual se transformó en un tríptico con una tirada de 120 ejemplares. Se repartió un ejemplar a cada profesional y se reservó el resto en la unidad para su entrega a profesionales de nueva incorporación.
- 2.
Mejora de los procesos de información enfermera-familia e intraequipo: los participantes detectaron áreas de mejora en torno a los procesos de comunicación dentro del equipo multidisciplinario y una necesidad de consensuar el tipo de información que la enfermera ofrece a los familiares. Algunas enfermeras expresaron que, en ocasiones, no conocían cuál era el plan terapéutico del paciente, lo que les ocasionaba cierto grado de ansiedad e incertidumbre en el momento de informar a las familias.
Objetivos: aumentar la calidad y la eficacia comunicativa entre el equipo multidisciplinario y enfermera-familia. Disminuir las posibilidades de contradicción entre los profesionales.
Estrategias:
- a.
Información conjunta médico-enfermera: establecer que enfermera y médico informen juntos a los familiares. Para ello, se buscarían espacios de consenso previo entre ambos profesionales (sesiones matinales conjuntas de todo el equipo, establecimiento de un espacio fijo de diálogo médico-enfermera a lo largo del turno para acordar la información que se proporcionará a la familia y compartir información clínica de última hora).
- b.
Mejorar la información que proporciona la enfermera a los familiares: hubo consenso en que se debía establecer un acuerdo de mínimos de información enfermera y potenciar que este colectivo informe de aspectos de su competencia. Existe un cierto grado de incertidumbre respecto a estos contenidos, ya que los médicos consideran que la información sobre pronóstico y tratamiento debe ser comunicada por ellos.
- a.
- 3.
Protección de la intimidad de los pacientes y disminución del ruido ambiental. Los participantes identificaron, de forma unánime, la necesidad de mejorar aspectos de la unidad que afectaran a la intimidad de los pacientes y sus familiares.
Objetivos: concienciar a los profesionales de la unidad de la importancia de proteger la intimidad de los pacientes. Potenciar aquellos aspectos del cuidado susceptibles de mejora, además de favorecer un ambiente tranquilo.
Estrategias:
- a.
Mejorar el aislamiento de los boxes: se plantea incentivar y potenciar el uso de diferentes dispositivos móviles: cortinas, biombos, etc. Se discutió la posibilidad de elevar una petición a la dirección para aislar de una forma más estable la unidad (estores, paneles, etc.). Excepto los boxes aislados, el resto de la unidad posee una estructura abierta.
- b.
Disminuir el ruido y favorecer un ambiente tranquilo dentro de la unidad: hubo amplio consenso sobre la importancia de disminuir el ruido ambiental. Al ser una unidad amplia de espacio único se propuso la colocación de un cristal que la dividiera en dos zonas y sirviera de barrera acústica entre ambas. También se comentó la necesidad de mejorar la iluminación nocturna para que interfiriera lo menos posible en el descanso de los pacientes y garantizara, simultáneamente, la actividad de los profesionales.
- a.
- 4.
Plan de formación para los profesionales. El tema de la falta de formación o habilidades comunicativas con los familiares se repitió en diferentes ámbitos, por lo que parece razonable realizar una serie de cursos o actividades dirigidas a los profesionales de la unidad.
Objetivos: reforzar la confianza de los profesionales a la hora de establecer una comunicación efectiva con la familia. Mejorar sus competencias en la comunicación y atención a los familiares del paciente crítico.
Estrategias: elaborar un plan de formación que contenga temas que se han identificado como prioritarios: actuación durante los procesos de duelo y final de la vida, habilidades de comunicación y relaciones humanas.
- 5.
Ampliación y flexibilización de la política de visitas. Existió consenso entre los participantes sobre la posibilidad de ampliar el horario de visitas, a pesar de que se reconoció que podía suponer una fuente de conflicto.
Objetivos: favorecer el contacto entre el paciente y sus familiares y disminuir la ansiedad del paciente y la familia secundaria al ingreso.
Estrategias:
- a.
Ampliar la política de visitas de la unidad: la opción más viable fue ampliar el horario durante el turno de la tarde y ampliar de dos a tres las personas que de forma simultánea puedan permanecer con el paciente en el box.
- b.
Decidir un criterio general para la flexibilización y la individualización de las visitas: se planteó que era necesario realizar una valoración individual de las necesidades del paciente y/o su familia para diseñar los cuidados de forma adecuada. La decisión de esta flexibilización debe ser consensuada por el médico y la enfermera responsable. Se plantea preguntarles a las familias el horario que mejor se adapta a ellos. Se consideró necesario que la flexibilización quedara registrada en la historia para conocimiento de todo el equipo. Se discutió la necesidad de protocolizar las acciones para llevar a cabo en casos de situaciones de emergencia o extraordinarias durante la visita.
- a.
Existe una preocupación generalizada por la búsqueda de consenso para ofrecer atención de salud a los familiares. Esta búsqueda se caracteriza por la voluntad de establecer estándares de cuidado y por mejorar la comunicación entre grupos profesionales.
Por tanto, se revela que esta unidad “no tiene establecido o difundido un acuerdo de mínimos para el cuidado al familiar”. La falta de acuerdo dificulta que los profesionales apliquen cuidados a los familiares sobre la base de las necesidades de estos últimos. De hecho, a la falta de una exigencia formal de cuidado, se le añade otro factor que dificulta la atención al familiar: los profesionales presentan actitudes heterogéneas con respecto a cómo cuidar de los familiares. Algunos consideran que las decisiones deben tomarse según el criterio personal de cada profesional, otros que debe prevalecer la norma como acuerdo de máximos y otros que se debe establecer un acuerdo de mínimos flexible para adaptarse a las circunstancias y a las necesidades de cada paciente-familia.
La falta de esta exigencia formal y la existencia de estas actitudes tan diferentes generan un contexto en el que los profesionales “escogen qué atención desean proporcionar” según sus conocimientos, estado de ánimo o creencias acerca de lo que es adecuado-inadecuado. Además, al menos en apariencia, existen áreas de mejora en las dinámicas de comunicación entre profesionales de la enfermería y de la medicina. La voluntad de mejorarlos, en esta unidad concreta, tiene como objetivo “optimizar la información que se proporciona a los familiares”. Ya detectamos ambos factores en trabajos previos desarrollados en la UCI de nuestra comunidad autónoma31,32, en las UCI de otras comunidades autónomas24 y otros países33,34. De momento, con los datos de que disponemos, podemos corroborar que esto es así, pero no podemos afirmar si existen otras causas subyacentes a este problema y sería objeto de futuros análisis de discurso del contenido de los grupos focales.
Aparece una marcada preocupación por la preservación de la intimidad de los pacientes y familias, y una conciencia de que la estructura de la unidad es una barrera para ello, en especial para mantener la intimidad corporal y la de los diferentes procesos que vive cada grupo familiar. Esto es compartido por otros profesionales de intensivos en nuestro contexto35,36. Sin embargo, en nuestras notas de campo hemos recogido una novedad muy particular de los profesionales de esta unidad: proponen una serie de soluciones para paliar el exceso de ruido o luminosidad dirigidas a “modificar el comportamiento de los profesionales”. Los participantes de esta unidad son conscientes de que una de las fuentes de estímulos molestos para el usuario son ellos mismos y desarrollan una actitud crítica hacia ello.
Los contenidos, tanto del documento de diagnóstico como de las propuestas de cambio, se articulan en torno a la mejora de los procesos de información, de atención al duelo y de la intimidad, y en adecuar la política de visitas a las necesidades de pacientes y familiares. Esto confirma el predominio de una cultura centrada en la tecnificación37 en la que, tradicionalmente, los aspectos del cuidado emocional no se han tenido en cuenta23.
A la vez, ambos documentos confirman que los procesos de reflexión-acción conjunta permiten tomar conciencia de esta cultura que, debido a lo fuertemente arraigada que está, no suele ser objeto de crítica. En nuestro caso, los participantes son críticos y autocríticos con su propia práctica clínica y toman conciencia de que “desean cambiar” la política de cuidado al familiar. En este contexto, los profesionales han sido capaces de establecer causas que, en el día a día cotidiano, dificultan la mejora de estas áreas de atención. Estas causas se refieren a la falta de consenso para el cuidado de los familiares, a la falta de competencias para manejar el proceso que atraviesan los familiares, a la estructura de la unidad y a la heterogeneidad en el concepto de cliente.
El proceso de reflexión conjunta, por tanto, ha permitido que los profesionales conozcan cuáles son sus áreas de mejora y algunas de sus causas. Al hilo de este conocimiento han consensuado y seleccionado soluciones muy operativas y “pegadas” a su realidad cotidiana. Se observa una coherencia muy potente entre los problemas identificados y sus causas y las soluciones. Esto indica que un proceso reflexivo como éste es adecuado para la identificación de soluciones realistas para contextos específicos. Es lo que Freire llama el “inédito-viable”38: iniciativas enraizadas en el contexto al que van dirigidas, que tienen en cuenta los obstáculos que deben superar y que permanecen fieles a la “utopía” de mejorar la realidad.
El proceso, ya lo hemos apuntado, también revela una tensión entre las distintas posiciones que sostienen los profesionales respecto a qué es “(in)adecuado” en la atención a los familiares. Aparece la palabra “conflicto” ligada a estas diferencias. Nuestras notas de campo indican que los profesionales desean evitar este conflicto entre colegas39,40 y que éste es el motivo principal por el cual los más inseguros, ante la falta de consenso, escogen inhibirse del cuidado. Por tanto, se reafirma la necesidad percibida por los participantes de alcanzar un consenso compartido por la mayoría de los profesionales, que asegure el éxito de las intervenciones que se deseen poner en marcha.
Por último, en estos momentos ya hemos iniciado la fase 3 de nuestro proceso de IAP (diseño e implementación de las propuestas). Para ello, los participantes y otros profesionales que han querido incorporarse al proyecto se han estructurado en cinco equipos de trabajo para diseñar e implementar cada una de las cinco intervenciones seleccionadas. Preveemos que esta fase dure 6 meses. Inmediatamente después iniciaremos la fase 4: evaluación de la implementación de las propuestas y su impacto.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
FinanciaciónEste estudio ha sido financiado por el Fondo de Investigación Sanitaria (FIS PI06/90156).
Nuestro más profundo agradecimiento es para los profesionales de nuestra UCI que, en mayor o menor medida, han participado en el proyecto. A todos ellos, gracias por compartir su tiempo, su entusiasmo y sus aportaciones y propuestas.
Segundo premio Hospira-SEEIUC a la mejor comunicación presentada al XXXV Congreso Nacional de la Sociedad Española de Enfermería Intensiva y Unidades Coronarias. Valladolid, 7–10 de junio de 2009.