En el contexto de un proyecto de investigación-acción participativa (IAP) en una unidad de cuidados intensivos (UCI), se consensuaron 4 propuestas de cambio para mejorar los cuidados a los familiares del paciente crítico. Una de ellas fue la elaboración de una guía de cuidados a los familiares, derivada de la voluntad de los participantes de mejorar la atención a este grupo de usuarios.
Objetivos1) Diseñar una guía de atención adaptada a las necesidades de profesionales y usuarios. 2) Establecer un acuerdo de mínimos en la atención a los familiares.
Material y métodosMetodología cualitativa, diseño IAP. Para cada una de las iniciativas se creó un grupo de trabajo integrado mayoritariamente por profesionales de la UCI y coordinado por un investigador. En el caso de la guía se creó, además, una comunidad virtual como herramienta de trabajo para agilizar la comunicación entre los participantes, disminuyendo las reuniones presenciales. La participación fue voluntaria. Para su elaboración se dispuso de una guía de práctica clínica traducida al castellano y una revisión bibliográfica actualizada.
ResultadosSe han implicado 24 profesionales. Desarrollamos una guía con los siguientes apartados: introducción, objetivos, experiencias y necesidades de los familiares en UCI, estrategias de actuación, procedimientos específicos y recursos del hospital. Diseñamos las estrategias para su difusión e implantación.
ConclusionesLa guía es una herramienta útil para dar seguridad al profesional y unificar criterios de actuación. Las siguientes fases del proyecto de IAP evaluarán el impacto en profesionales y usuarios.
Within the context of participatory action research (PAR) at an Intensive Care Unit (ICU), 4 proposals for change were agreed by consensus to improve the attention given to families of critical patients. One proposal was the creation of a guideline for attending to family members, inspired by the participants’ desire to improve the attention given to this group of users.
Objectives1) To design a guide that would meet the needs of professionals and users. 2) To reach an agreement on the minimum requirements for attention given to families of critical patients.
Materials and methodsQualitative methodology, based on PAR. For each of the initiatives, a working group was created, composed mainly of professionals from the ICU coordinated by a researcher. In the case of the guide, an online community was also created as a working tool to speed up communications among the participants, reducing the number of face-to-face sessions. Participation was voluntary. To draft the guideline, a Clinical Practice Guideline for support the family was made available, which had been translated into Spanish, together with an up-to-date bibliography.
ResultsTwenty four professionals were involved. We developed a guide that contained the following sections: introduction, objectives, the experiences and needs of families of patients in the ICU, strategies for action, specific procedures, and hospital resources. We designed strategies for the diffusion and implementation of the guide.
ConclusionsThe guide is a useful tool that offers the professionals greater assurances and unifying criteria for action. During subsequent stages of the PAR project, an assessment will be made of the impact on professionals and users.
Hace algunos años que en Baleares los profesionales de la unidad de cuidados intensivos (UCI) del Hospital Universitario Son Dureta trabajamos para aumentar y mejorar la atención que actualmente reciben los familiares del paciente crítico. Nuestra impresión es que el familiar del paciente de la UCI se encuentra en una situación que sobrepasa su capacidad de afrontamiento1 y que, por tanto, precisa de cuidados que lo ayuden a sobrellevarla.
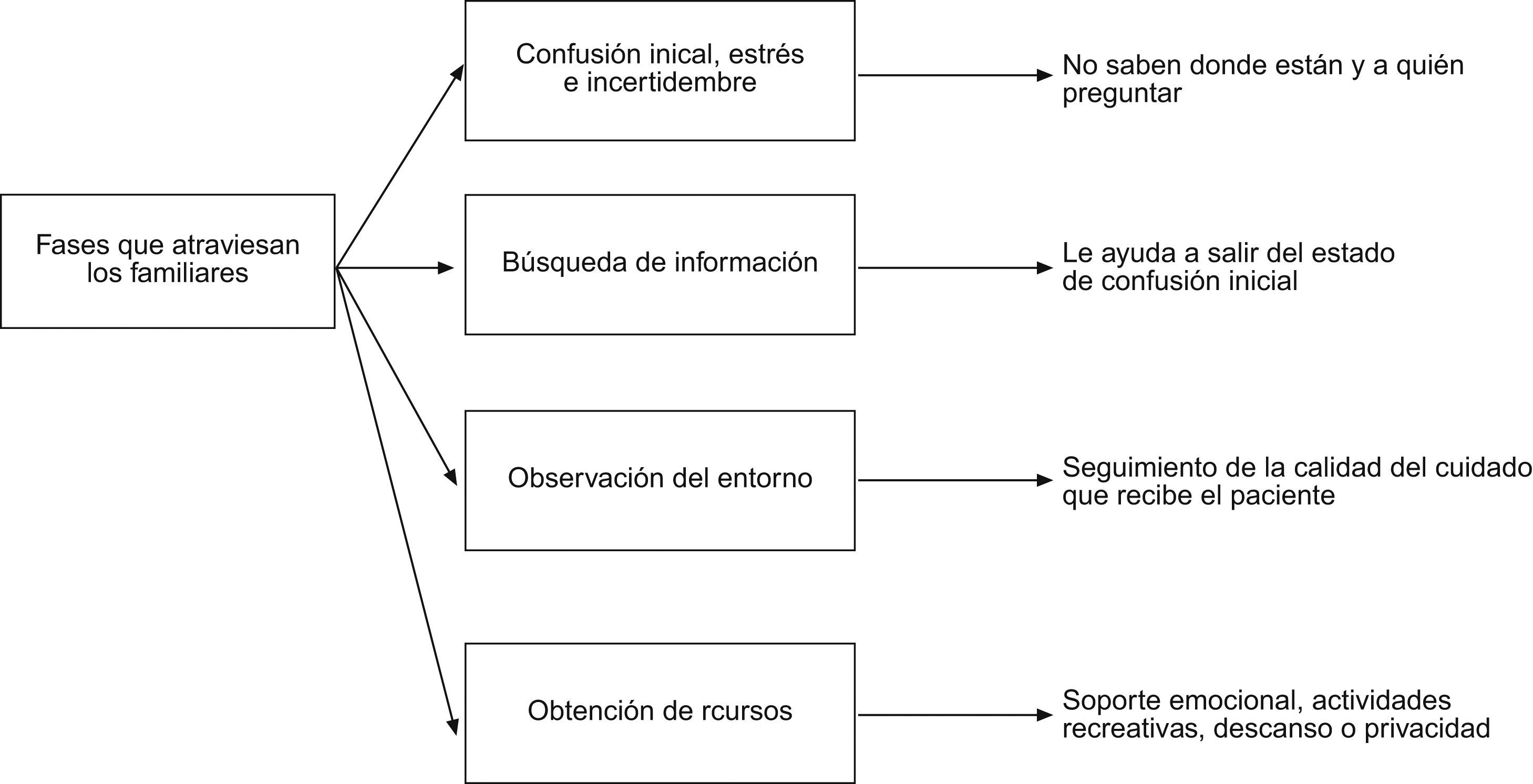
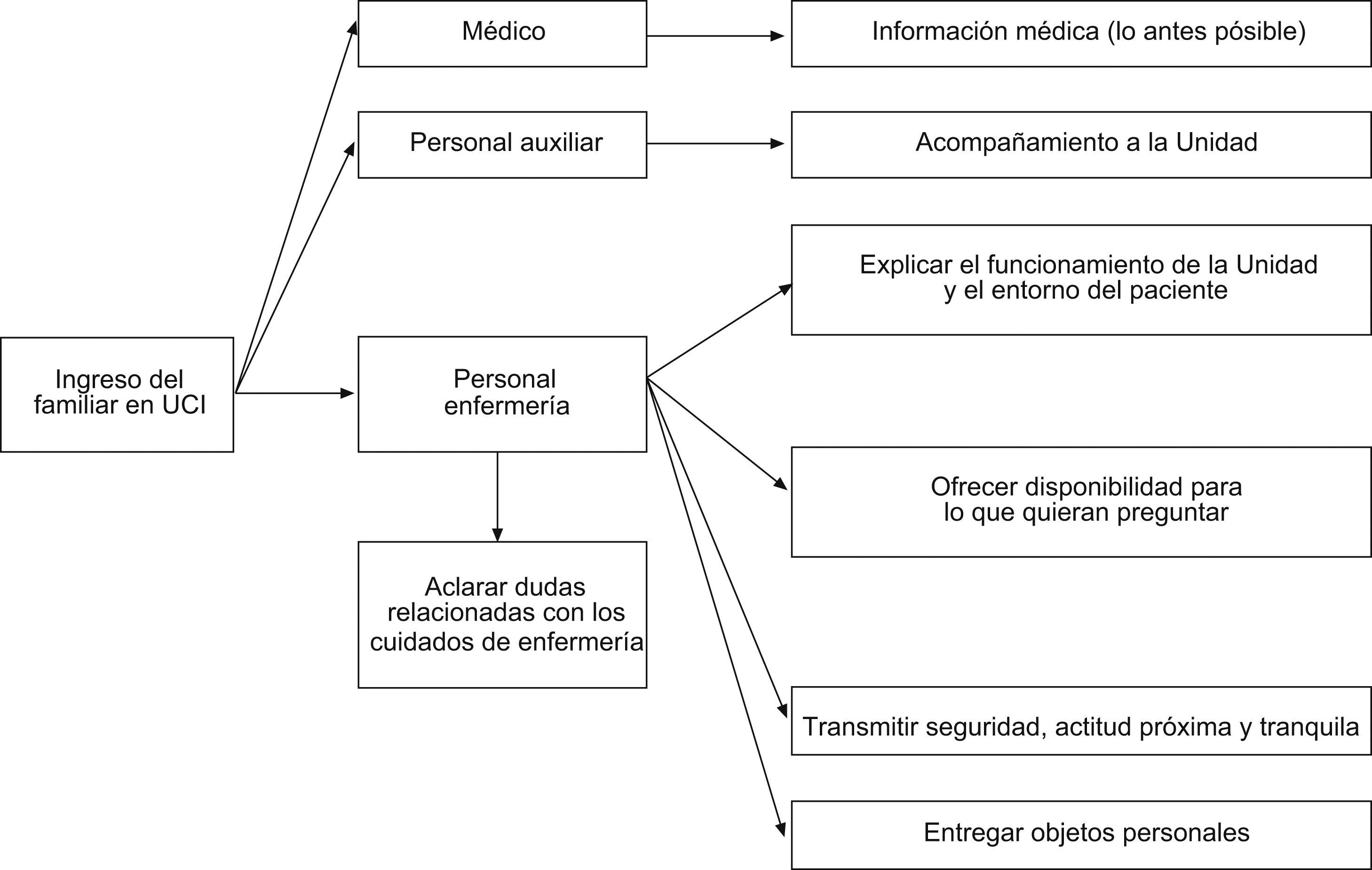
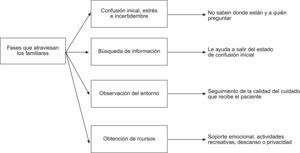
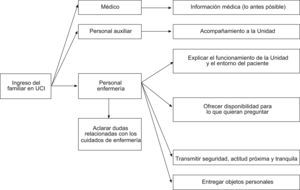
Este proceso está suficientemente descrito en la literatura científica internacional desde finales de la década de 1970. Existe amplio consenso acerca de cuáles son las necesidades de los familiares2–21 (tabla 1), se conocen cuáles son los factores que les generan estrés20,22–26,28 (tabla 2) y las fases que experimentan29 (fig. 1). También existe conocimiento acerca de qué les proporciona ayuda20–24,28–32 (tabla 3) y se han identificado intervenciones que han mejorado su experiencia acerca de la estancia de su ser querido en esta unidad20,22,28,33,34 (fig. 2).
Necesidades de los familiares2–21
|
Factores que generan estrés en los familiares
| Referidos a las características de la unidad | Referidos a los familiares |
|
|
UCI: unidad de cuidados intensivos.
Fases que atraviesan los familiares29.
Estrategias de apoyo y soporte a los familiares
|
Sin embargo, a pesar de la gran cantidad y calidad de la literatura científica en este campo, sus recomendaciones no se están llevando al terreno de la asistencia. En nuestro país, generalmente las UCI se construyen, física y socialmente, sin tener en cuenta a los familiares. Éstos permanecen ajenos a las dinámicas de la unidad y no se incluyen en la agenda de cuidados de las enfermeras. Por citar un ejemplo que ilustra estas deficiencias, en España se perpetúan regímenes de visita altamente restringidos35, a pesar de que existen estudios que muestran mejoras en los resultados de salud de los pacientes que reciben un régimen de visitas abierto30 y de que el contacto con el paciente es uno de los pilares de soporte para pacientes y familiares20,28,31.
A la luz de este desajuste entre lo que los familiares necesitan y los cuidados que reciben, y teniendo en cuenta que existen indicios de que los profesionales de enfermería desean modificar este estado de cosas13,36,37, pensamos que era el momento de proponer el cambio.
Sabemos que modificar la práctica clínica en entornos asistenciales complejos no es sencillo, incluso cuando se trata de implementar las recomendaciones que surgen de la evidencia38–43. Se reconoce que la mera existencia y la difusión de la evidencia no son estrategias que por sí solas conduzcan al cambio39,40,43, por ejemplo, cuando lo que se propone no coincide con los valores preexistentes en el entorno clínico40. La investigación sobre cómo fomentar los procesos de cambio en entornos de salud no ofrece resultados concluyentes acerca de cuál es la mejor estrategia (cognitiva, motivacional, liderazgo, organizacional o sobre los recursos), aunque se apunta a que la aplicación de intervenciones de diferente naturaleza, cercanas al contexto donde se va a conducir el cambio, puede ser la clave del éxito40,43.
A nuestro entender, las organizaciones de salud en general y las UCI en particular son entornos complejos con culturas informales que dan forma a los cuidados y en las que el desafío está en sustituir “lo establecido” por “lo novedoso”. Por este motivo, a partir del año 2006, el equipo se planteó buscar el cambio a través de un proyecto de investigación-acción participativa (IAP)44–46, enraizado en la evidencia y en el consenso de los profesionales a pie de cama. Éstos, a través de ciclos de reflexión-acción, diseñaron su proceso de cambio, seleccionando estrategias adaptadas a su contexto. Su objetivo general era promover un cambio para mejorar los cuidados que se ofrecen a los familiares del paciente. El proceso se estableció en 4 fases: 1) diagnóstico de la situación de cuidado a los familiares; 2) selección y diseño de iniciativas para el cambio; 3) implementación de las iniciativas, y 4) evaluación del impacto de las iniciativas y grado de implementación. Participaron aproximadamente 60 profesionales. Las técnicas de recogida de datos han sido principalmente el grupo focal y el diario de campo de los investigadores en todas las fases y el diario de campo de los participantes en alguna de ellas.
A lo largo de las dos primeras fases y a través de 6 grupos focales se priorizaron cuatro propuestas para mejorar los cuidados a los familiares: elaboración de un póster informativo para familias (con el objeto de mejorar las condiciones de espera al ingreso), desarrollo de un plan específico de formación continuada sobre habilidades sociales, estrategias de comunicación y manejo de situaciones de contenido emocional (con el propósito de dotar a los profesionales de herramientas de manejo del estrés y de los procesos de comunicación), ampliación de los horarios de visita (con el fin de facilitar la cercanía familia-paciente) y elaboración de una guía de atención a las familias (con el objeto de establecer un “acuerdo de mínimos” de atención a los familiares).
En 2008, en los congresos de la Sociedad Española de Enfermería Intensiva y Unidades Coronarias (Valencia), la Asociación Nacional de Directivos de Enfermería (Valladolid) y la European Federation of Critical Care Nurses Associations (Florencia), presentamos los resultados referidos a las tres primeras propuestas de cambio. Este año presentamos el diseño de la cuarta propuesta: la Guía de atención a los familiares del paciente crítico.
Los objetivos específicos de esta parte del proyecto son:
- •
Diseñar una guía de atención adaptada a las necesidades de profesionales y usuarios.
- •
Establecer un acuerdo de mínimos en la atención a los familiares.
Metodología cualitativa con diseño de IAP. Para cada una de las iniciativas que hemos mencionado se creó un grupo de trabajo integrado mayoritariamente por profesionales de la UCI y coordinado por un investigador.
En el caso de la Guía de atención a los familiares del paciente crítico hubo 24 profesionales de distintas categorías que manifestaron interés en participar en su desarrollo, de los cuales participaron activamente 14. Se creó un entorno virtual para agilizar la comunicación, asegurar la difusión de los documentos de trabajo a todos los participantes y disminuir las reuniones presenciales. Asimismo, se puso en funcionamiento una página web (actualmente en pruebas) para compartir nuestra experiencia con otros profesionales (http://familiaresuci.uib.es).
El método de trabajo ha sido de ciclos de reflexión a través de la siguiente sistemática:
- 1.
Noviembre 2008: reunión del equipo investigador para diseñar el proceso. Uno de los investigadores fue nombrado coordinador del equipo y otro investigador responsable de mantener actualizado el entorno virtual y de editar los diferentes documentos que se fueran generando.
Reclutamiento de profesionales interesados voluntariamente en participar.
- 2.
Diciembre de 2008: selección de los contenidos generales de la guía. Para ello nos basamos en el análisis de contenido de los 6 grupos focales (no exponemos aquí el proceso de este análisis) que se llevaron a cabo en las dos primeras fases del proyecto. El objeto era diseñar una guía adaptada a las carencias específicas de la unidad, tal como las identificaron los profesionales. Esto es especialmente importante porque no se trata de una guía exhaustiva, sino de una guía “a medida” de la unidad a la que va dirigida. Este primer borrador junto con la selección bibliográfica se “colgó” en el entorno virtual.
- 3.
Enero-marzo de 2009: en sucesivas reuniones los participantes confeccionaron los contenidos de la guía sobre la base de la evidencia1–34,47,48, seleccionando las recomendaciones con mayores posibilidades de ser implantadas con éxito en su unidad y que dieran respuesta a las carencias percibidas. En la última reunión se establecieron las estrategias de edición y difusión de la guía. Se generaron diferentes versiones y cada participante trabajó sobre la última disponible. Otros documentos en el entorno virtual fueron las actas de las sucesivas reuniones a fin de que todos los participantes tuvieran acceso a los acuerdos tomados. También se creó una agenda con el objeto de anunciar con tiempo suficiente la fecha de la siguiente reunión.
La creación de la guía surgió dentro del proyecto de investigación Promoción de los cuidados dirigidos a los familiares del paciente crítico. Se reflexionó y se discutió acerca de lo que exponía la bibliografía y la realidad que se vivía en el servicio.
Inicialmente, de manera individual, cada participante extrajo la información y las recomendaciones que consideró importantes para la elaboración de la guía y las redactó en un documento. Cada uno de ellos se “colgó” en la comunidad virtual para que todos los miembros del equipo tuvieran acceso a las aportaciones del resto, facilitar el trabajo y tener en cuenta las opiniones de aquellas personas ausentes en las reuniones. A continuación se revisaron y se consensuaron los contenidos de cada apartado de la guía de forma conjunta por medio de varias reuniones hasta llegar a un acuerdo.
Se han elaborado 9 borradores, y el 10.o y definitivo, ya ha sido editado y distribuido a los profesionales de la unidad.
La guía consta de las siguientes partes:
Una pequeña introducción en la que se explica cómo surgió la idea de su creación, a quién va dirigida y cuáles son los objetivos que queremos alcanzar con ella: aumentar el conocimiento de los profesionales de la unidad acerca de la experiencia que atraviesan los familiares, establecer las bases del cuidado a éstos, elaborar protocolos de actuación específicos y su difusión en la unidad.
En los siguientes apartados se explica la experiencia tan compleja y abrumadora por la que pasan los familiares, las necesidades que presentan, los factores que les pueden crear estrés, así como las fases que atraviesan. Se describen las manifestaciones y los síntomas que pueden expresar (tabla 4) y que podemos identificar para el manejo y la detección precoz de las necesidades alteradas.
Manifestaciones y síntomas de la ansiedad
|
A continuación, se proporcionan unas pautas generales de actuación sobre cómo debe ser la información que se da a la familia y cómo flexibilizar el horario de visitas adecuándolo a la situación del paciente y del entorno. También se detallan actuaciones con las que podemos dar soporte a los familiares, cómo ayudarlos a identificar recursos cognitivos y sociales que les puedan ser útiles, animarlos a explicar sus dudas y temores, así como fomentar el contacto paciente-familia.
Otro punto trata sobre los procedimientos específicos, es decir, cómo actuar en situaciones más concretas, como son el ingreso en la unidad (fig. 2), las largas estancias, la muerte inminente o el donante de órganos y el alta o el traslado a otra unidad o institución.
Para finalizar, se nombran los recursos que el hospital dispone, explicando sus funciones y detallando su ubicación, horarios y teléfonos de contacto.
La guía ha sido creada con la intención real de ser implantada en la UCI del Hospital Universitario Son Dureta de Palma de Mallorca.
Se diseñaron y se han implantado diversas estrategias para la difusión de la guía:
- •
Presentación y exposición de la guía en sesiones que se realicen en la unidad, reforzando especialmente el período vacacional para el personal de nueva incorporación.
- •
Edición bilingüe (castellano/catalán) de una guía de bolsillo que está disponible en todas las unidades asistenciales y en la biblioteca.
- •
Entrega de un ejemplar a cada uno de los profesionales del servicio.
- •
La versión digital de la guía está disponible en la Intranet del hospital, pudiendo ser consultada por todos los profesionales desde cualquier ordenador del centro.
- •
Buzón de sugerencias para recoger las opiniones del personal y aportaciones para tener en cuenta en la siguiente revisión.
La guía es una herramienta que sirve para unificar criterios de actuación, dar seguridad al profesional e información al personal de nueva incorporación, ya que el contacto con los familiares es una situación que se vive continuamente en la UCI y que, en ocasiones, es complicado abordar. Las recomendaciones que se recogen están encaminadas a proporcionar unos cuidados de calidad, de una forma humanizada y con el máximo respeto, abordando al paciente desde la perspectiva holística paciente-familia como una unidad por tratar.
Esta guía no pretende simplemente una recopilación de evidencias y su aplicación lineal a la práctica clínica, intervención que sabemos no tiene el éxito esperado39,40,43. En los entornos de salud operan otros factores que no se relacionan con el conocimiento científico, sino con la cultura de los diferentes servicios que actúan como barreras al cambio. Entre estas barreras se encuentran las normas tácitas, las relaciones sociales y de poder o las creencias sobre cuál es el objeto de cuidados49. Conocerlas y ser conscientes de su importancia debería ayudarnos a establecer estrategias más efectivas para incorporar los cambios.
La novedad de nuestra propuesta radica en que se inserta en una estrategia de cambio muy amplia, a través de un proceso de IAP. Su punto fuerte es que son los profesionales del servicio los que previamente han detectado la necesidad de la guía y la han desarrollado centrándose en aquellos temas que ellos consideraban como prioritarios, bien porque su indefinición generaba malestar en el equipo, bien porque existía una falta de conocimientos al respecto o porque se tratara de satisfacer las necesidades del usuario. Es una guía pensada para un contexto determinado, que busca superar algunas de las barreras descritas anteriormente a través del consenso. Es una guía que, además de basarse en la evidencia, maneja el conocimiento y la experiencia de aquellos que proveen directamente los cuidados49.
Por tanto, estamos dando importancia al conocimiento contextual del entorno clínico que tienen los profesionales que trabajan en él. En esta línea, Rycroft-Malone et al50 proponen ampliar el concepto de evidencia para la provisión de cuidados de salud. Además de la investigación tradicional, incluyen la experiencia clínica, la experiencia de los usuarios y la información acerca del contexto. Nosotros asumimos esta idea y pensamos que estos cuatro tipos de conocimiento podrían formar parte de una “caja de herramientas” para la construcción de guías, especialmente cuando el tema abordado esté fuertemente impregnado por factores culturales o relaciones de poder, ajenos al conocimiento científico.
La metodología IAP ha facilitado la elaboración de una guía “desde dentro”, es decir, partiendo de las propias necesidades detectadas en los grupos focales y creada por los propios profesionales, entre los que ha habido una comunicación fluida y dinámica que ha permitido expresar sus opiniones libremente. Este aspecto es importante, ya que no significa una imposición, que podría ser rechazada, sino el resultado de un trabajo en equipo. Creemos que esto facilitará su implantación y difusión en la unidad al ser una estrategia ligada al contexto de dicha unidad40,43. A pesar de ello, en las reuniones surgieron algunas dudas sobre su aceptación por parte de todos los profesionales del servicio y se discutió acerca de las carencias que se debían mejorar en el futuro.
Al aceptar el reto de mejorar la calidad de los cuidados hacia las familias, se pone de manifiesto en muchas ocasiones la falta de formación que tenemos los profesionales de la salud de las UCI en el manejo de situaciones de alto contenido emocional, como por ejemplo los procesos de duelo51, quedando la atención a estos problemas a merced de los recursos emocionales y de relación propios de cada individuo. Con esta guía, no sólo pretendemos ayudar a cubrir estas carencias, sino también intentamos sensibilizar a quienes todavía no lo consideran como parte de nuestro trabajo diario. Somos conscientes de que conseguir un cambio que implica componentes de conducta personales mediante una guía no es fácil, pero pensamos que puede ayudar a reflexionar a una parte del personal que quizás desbordado por la complejidad del paciente de la UCI y su tecnicismo25,26 no había tomado conciencia de la importancia del tema.
La bibliografía científica nos habla también de la importancia de la interacción dentro del equipo multidisciplinario20,22. Una buena comunicación proporciona más seguridad al personal y trasmite confianza a la familia. Quizás nuestro próximo reto sea la búsqueda de estrategias que la fomenten, como por ejemplo el pase de visita, las sesiones conjuntas o la toma de decisiones en equipo.
Por último, hay que resaltar que nuestra guía va dirigida a los profesionales de nuestra UCI y su contexto. Es un documento sencillo, práctico y adaptado a las características de las distintas unidades asistenciales y de su estructura física (cirugía cardíaca, cirugía coronaria, UCI médica, trauma y neurotrauma). Esto es una limitación: los contenidos de esta guía se deben aplicar con cautela en otras unidades, aunque pensamos que sí podrán ser tenidos en cuenta como referencia para iniciativas similares.
ConclusionesEn esta guía destinada a los profesionales de nuestra UCI se dan pautas sobre la información a la familia del paciente crítico y la flexibilización de los horarios de visita adecuándolos a las necesidades de éste. Se detallan actuaciones para dar soporte a los familiares haciendo especial hincapié en situaciones más concretas del paciente, como son el ingreso y el alta, la larga estancia, la muerte inminente o el donante de órganos. Como ayuda se ofrece al profesional información sobre recursos del hospital que pueden ser útiles a los familiares.
Durante la elaboración de la guía y con el ejercicio de reflexión por parte de los profesionales implicados, no sólo se toma conciencia de la realidad que se vive en nuestra unidad, sino que se nota un cambio que, a nuestro juicio, supone una mejora en la calidad asistencial.
El análisis de la bibliografía científica relacionada con el tema es ya por sí mismo una herramienta, dado que aumenta nuestros conocimientos, aporta seguridad al personal y con ello transmitimos confianza a la familia. Durante el mismo proceso, ya estamos obteniendo resultados.
Pensamos que la implantación no conllevará grandes problemas porque son actuaciones que ya se vienen realizando en alguna medida en nuestra unidad. Con la creación de la guía iremos detectando nuevas necesidades. Somos conscientes de que algunos aspectos como la educación sanitaria a la familia y su implicación en los cuidados del paciente pueden generar discrepancias en el personal.
Para la futura evaluación de la guía contamos con el análisis previo sobre la percepción de la atención a la familia, que se hizo dentro del proyecto Promoción de los Cuidados dirigidos a los familiares del paciente crítico. Tras la divulgación y la implantación de la guía, estaremos en disposición de valorar en qué medida se ha producido un cambio, tanto en la práctica diaria como en las actitudes de los profesionales. Hay que tener en cuenta que los resultados que obtengamos no se deben relacionar exclusivamente con la aplicación de esta guía; debemos recordar que se trata de la puesta en práctica de la cuarta propuesta del proyecto inicial.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
FinanciaciónFondo de Investigación Sanitaria (PI 06/90156). Instituto de Salud Carlos III.
A todos los compañeros que han mostrado su interés y nos han proporcionado su apoyo y su colaboración en este proyecto.
Tercer premio SEEIUC a la mejor comunicación presentada al XXXV Congreso Nacional de la Sociedad Española de Enfermería Intensiva y Unidades Coronarias. Valladolid, 7–10 de junio de 2009.