Artículo original
Valoración al ingreso del paciente crítico. Un indicador de calidad asistencial
Assessment of the critical patient at admission. An indicator of quality of care
M. Miró Bonet1
S. M. Amorós Cerdá2
S. De Juan Sánchez1
E. Fortea Cabo2
J. Frau Morro2
J. Moragues Mas2
C. I. Pastor Picornell2
1 Diplomada en Enfermería. Unidad de Reanimación y Anestesia.
2 Diplomada en Enfermería. Unidad de Cuidados Intensivos. Hospital Universitario Son Dureta. Palma de Mallorca.
Correspondencia:
Sylvia M. Amorós Cerdá
Es Barranc 16, 1º 6ª C''as Català Nou.
07181 Calvià
E-mail: margalida@altavista.net
RESUMEN
Los objetivos de este trabajo han sido describir el tipo de información que registran los profesionales de enfermería al ingreso del paciente crítico en la Unidad de Cuidados Intensivos y determinar si existe relación entre el tipo de información registrada y el hecho de que el paciente ingrese con o sin intubación endotraqueal.
Se estudió una muestra formada por 214 registros de ingreso realizados en nuestra unidad durante el año 1998, mediante una hoja de recogida de datos elaborada para este estudio, basada en los cuestionarios de valoración del modelo de Virginia Henderson. Se analizaron la presencia o ausencia de 71 variables clasificadas en cuatro bloques: datos de filiación, datos generales, necesidades básicas de Virginia Henderson y otros datos de valoración.
La mayoría de los datos recogidos al ingreso son datos objetivos procedentes de la observación y/o exploración física del paciente. Estos datos se recogen en dos bloques: el de «necesidades básicas de Virginia Henderson» (respirar normalmente, alimentarse e hidratarse, eliminar, moverse y mantener postura, mantener la temperatura corporal, higiene e integridad de la piel y evitar peligros) y el bloque de «otros datos de valoración» (tratamiento médico, pruebas diagnósticas y terapéuticas y monitorización hemodinámica).
La información sobre los antecedentes del paciente recogidos en el bloque de «datos generales» se recoge en menor frecuencia.
Los datos subjetivos obtenidos mediante la entrevista aparecen en una clara minoría. Estos datos se recogen en el bloque de «necesidades básicas de Virginia Henderson» (dormir y descansar, vestirse y desvestirse, comunicarse, valores y creencias, sentirse realizado, entretenerse y aprender).
PALABRAS CLAVE
Registros de enfermería. Calidad asistencial. Valoración. Virginia Henderson.
SUMMARY
The type of information recorded by nurses at admission of critical patients to the Intensive Care Unit was described and the relation between the information recorded and the presence of absence of endotracheal intubation in the patient admitted was analyzed.
A sample of 214 admission records of patients admitted to our unit in 1998 was studied using a data sheet based on Virgina Henderson assessment questionnaires. The presence or absence of 71 variables classified into four sections was analyzed: personal data, general data, Virginia Henderson basic needs, and other assessment data.
Most data collected at admission were objective data obtained by observation and/or physical examination of the patient. These data were contained in two sections: «Virginia Henderson basic needs» (normal breathing, food and water intake, excretion, mobility, maintaining posture, conserving body temperature, skin hygiene and integrity, and avoiding danger) and «other assessment data» (medical treatment, diagnostic and therapeutic tests, and hemodynamic monitoring).
Information about the patient''s background in the section «general data» was obtained less frequently.
Subjective data obtained from interviews was clearly limited. These data are included in the «Virginia Henderson basic needs» (sleep, rest, dressing and undressing, communicationg, values and beliefs, feeling of satisfaction, absence of boredom, and intellectual stimulation).
KEY WORDS
Nursing records. Quality of care. Assessment. Virginia Henderson.
INTRODUCCION
Continuando la línea iniciada por Virginia Henderson, una de las características definitorias de una disciplina profesional es utilizar una metodología propia para resolver los problemas de su competencia (1). La enfermería, como cualquier otra profesión, también debe cumplir este requisito si quiere ser admitida como miembro de pleno derecho en la comunidad científica (2).
En nuestra profesión esta metodología es la que se conoce con el nombre de proceso enfermero, que consta de una serie de etapas correlativas e interrelacionadas, ya por todas/os conocidas.
Los registros de enfermería son, hoy en día, un instrumento imprescindible para avalar la calidad, garantizar la continuidad y posterior evaluación de los cuidados, para así optimizar la asistencia al paciente (3-5). Por otra parte, proporcionan una homogeneidad en la práctica profesional, mejoran la comunicación entre los profesionales y constituyen una valiosa fuente de información para la investigación, a la vez que dan una cobertura legal a nuestras actuaciones profesionales (6,7). De ahí la importancia de que la enfermería lleve a cabo unos registros claros, precisos y sistemáticos; algo particularmente importante en el contexto de las unidades de cuidados intensivos debido a la complejidad de los cuidados que precisan los enfermos ingresados en estas unidades, donde una completa y perfecta comunicación entre los profesionales que atienden a estos enfermos es fundamental.
Creemos que el modelo de Virginia Henderson es el que más se ajusta a nuestras necesidades, ya que es uno de los modelos conceptuales más conocidos por nosotros, resulta coherente con nuestros valores culturales y explica los conceptos mediante una terminología de fácil comprensión (2); incluye también como parte de la actuación de la enfermería el papel de colaboración con otros profesionales de la salud, que resulta imprescindible sobre todo en unidades de cuidados intensivos; propone el proceso enfermero como metodología adecuada para llevarlo a la práctica y finalmente permite utilizar la taxonomía diagnóstica de la North American Nursing Diagnosis Association (NANDA) para formular los problemas identificados, aunque consideramos que este modelo debe ser adaptado al paciente crítico y a la dinámica de una unidad de cuidados intensivos.
En la actualidad en nuestra Unidad de Cuidados Intensivos (coronarias, médica y traumatología) no existe un registro de valoración al ingreso para los pacientes a los cuales prestamos cuidados. Ante esta situación, los miembros del equipo investigador se propusieron como objetivo describir qué tipo de información registran los profesionales de enfermería de la unidad cuando ingresa el paciente crítico y si es factor determinante el hecho de que el paciente ingrese con intubación endotraqueal o no.
La razón por la cual se consideró que la presencia de intubación endotraqueal era un factor determinante fue que la comunicación entre paciente-profesional de enfermería se veía muy afectada por este hecho. Como consecuencia, el profesional reducía la valoración a la información obtenida de la exploración física, sin obtener la información procedente de otras fuentes como el propio paciente y su familia.
MATERIAL Y MÉTODO
Estudio descriptivo transversal de los registros de enfermería al ingreso (N= 1.121) realizados desde el 1 de enero de 1998 hasta el 31 de diciembre de 1998 en la UCI del Hospital Universitario de Son Dureta de Palma de Mallorca. Se obtuvo una muestra de 214 registros por muestreo aleatorio sistemático. Para el cálculo de tamaño de la muestra se asume P= Q= 50%, *= 5% y precisión de 5%, haciéndose finalmente la corrección para poblaciones finitas.
Los datos fueron recogidos únicamente por las enfermeras, las cuales eran parte integrante del equipo que llevaba a cabo el trabajo de investigación. Los miembros del equipo realizaron unas sesiones de formación sobre la valoración de enfermería según el modelo de Virginia Henderson, con el objetivo de unificar criterios en la utilización de la metodología propuesta y, por tanto, conocer la información recogida en cada una de las catorce necesidades fundamentales. Mediante grupos de dos personas se consultaron únicamente los registros de «evolución de enfermería» u «observaciones de enfermería» pertenecientes a cada uno de los ingresos que formaron parte de la muestra.
Los datos se recogieron mediante una hoja de recogida de datos elaborada para este estudio. La elaboración del registro se basó en los cuestionarios de valoración del modelo de Virginia Henderson, donde se analizaron la presencia o ausencia de 71 variables de estudio que podrían formar parte de un registro de valoración al ingreso para el paciente crítico siguiendo este modelo. Las variables estudiadas fueron clasificadas en cuatro bloques principales: datos de filiación, datos generales, datos sobre las catorce necesidades básicas de Virginia Henderson y otros datos de valoración.
Para el análisis estadístico se han utilizado en la descripción univariante, medidas de tendencia central y de dispersión cuando son variables cuantitativas y frecuencias relativas para variables cualitativas. En el análisis bivariante se ha utilizado el test de la chi cuadrado o el test Exacto de Fisher. Se ha trabajado con un nivel de significación de p< 0,05. El análisis se ha realizado con el paquete estadístico SPSS v.8.0.
RESULTADOS
De los 214 ingresos estudiados un 48% (103) ingresaron en la unidad de coronarias, un 21% (45) en la unidad médica y un 31% (66) en la unidad de trauma. Del total, un 22% (48) fueron mujeres y el 78% (166) hombres; la edad media fue de 54 años (DE 17,91) y al ingreso, el 31,30% estaban intubados.
La procedencia de los ingresos fue: un 36% (76) procedían de urgencias, un 21% (45) procedentes de quirófano, un 19% (41) de traslado de otro centro o de otro servicio especial (gabinete de hemodinámica...), un 10% (22) procedentes de unidad de hospitalización y finalmente en un 14% (30) no constaba su procedencia.
Los diagnósticos de ingreso más frecuentes fueron: un 27,10% (58) infarto agudo de miocardio, un 11,21% (24) angina inestable, un 8,9% (19) neoplasias, un 7,94% (17) insuficiencia respiratoria, un 7% (15) politraumatismo, un 5,6% (12) traumatismo craneoencefálico, un 2,3% (5) peritonitis, un 1,9% (4) shock séptico, en un 28,05% (60) otros diagnósticos que se presentan con una frecuencia inferior a tres casos, como aneurismas, cetoacidosis metabólica, insuficiencia cardíaca, shock hemorrágico, etc. (tabla 1).
Tabla 1Diagnósticos de ingreso de los pacientes que formaron parte de la muestra | ||
| Causas de ingreso en UCI (n= 214) | N.º historias | % |
| Infarto agudo de miocardio | 58 | 27 |
| Angina inestable | 24 | 11 |
| Neoplasias | 19 | 9 |
| Insufiencia respiratoria | 17 | 8 |
| Politraumatismo | 15 | 7 |
| Traumatismo craneoencefálico | 12 | 6 |
| Peritonitis | 5 | 2 |
| Shock séptico | 4 | 2 |
| Otros | 60 | 28 |
Los resultados obtenidos indican que el nivel de cumplimentación de las variables estudiadas fue el siguiente:
En el bloque de datos generales (tabla 2): El motivo de ingreso en un 77,6% (166), la información sobre los antecedentes del paciente en un 8,4% (18), el tratamiento farmacológico anterior en un 2,3% (5), las alergias en un 2,3% (5), hábitos tóxicos en un 0,5% (1).
| Tabla 2Índices de cumplimentación del bloque de datos generales | ||
| Causas de ingreso en UCI (n= 214) | N.º historias | % |
| Motivo de ingreso | 166 | 78 |
| Antecedentes | 18 | 8 |
| Tratamiento farmacológico | 5 | 2 |
| Alergias | 5 | 2 |
| Hábitos tóxicos | 1 | 1 |
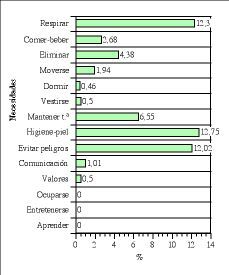
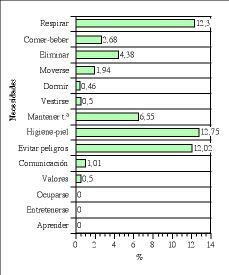
En el bloque necesidades básicas (Fig. 1):
Figura 1.Bloque de necesidades básicas. Índices de cumplimentación.
* La necesidad de respirar normalmente consta en el 12,3%. La información sobre el patrón respiratorio se recoge en un 11,2% (24), la expectoración y/o tos en un 5,1% (11) y las características de las secreciones en un 20,6% (44).
* La necesidad de alimentarse e hidratarse consta en el 2,68%: la información que más se registra es la relacionada con la tolerancia a la dieta en un 5,1% (11), la presencia de náuseas y/o vómitos en un 6,1% (13) y el tipo de dieta en un 8,4% (18); la información relacionada con el nivel de dependencia del paciente en este área, el peso-talla, la valoración de la masticación-deglución, la preferencia de alimentos y la presencia de prótesis dentales se registra entre un 0% y un 0,9% (0-2) de la muestra.
* La necesidad de eliminar por todas las vías corporales consta en un 4,38% la información sobre el aspecto de las deposiciones y diuresis en un 23,4% (50), la información relacionada con el patrón urinario habitual en un 1,9% (4) y fecal en un 0,5% (1), la información sobre hematemesis en un 0,5% (1), la valoración del peristaltismo y la presencia de menstruación no se registran en ningún caso.
* La necesidad de moverse y mantener posturas adecuadas consta en el 1,94%, la información sobre la movilidad y fuerza en el 4,7% (10), la presencia de aparatos restrictivos del movimiento en el 3,3% (7) y la posición tolerada o adoptada por el paciente en el 2,3% (5), la información sobre el nivel de dependencia en la movilización en el 0,5% (1), el equilibrio y la marcha en el 0,5% (1) y la presencia de rigidez, deformaciones... son valoradas en un 1,4% (3) y la dificultad para mantener la posición en el 0,9% (2).
* La necesidad de dormir y descansar consta en el 0,46%, la dificultad para dormir en un 0,9% (2), la información sobre el patrón habitual de sueño no aparece y la utilización de medios inductores se registra en un 0,5% (1).
* La necesidad de vestirse y desvestirse, el nivel de dependencia se registra en el 0,5% (1)
* La necesidad de mantener la temperatura corporal consta en un 6,55, la situación que afecta al mantenimiento de la temperatura en un 8,4% (18) y los medios utilizados para mantenerla en un 4,7% (10).
* La necesidad de mantener la higiene corporal y la integridad de la piel consta en el 12,75%, la información sobre la presencia y aspecto de los accesos vasculares en un 46,3% (99), la presencia de drenajes en un 26,2% (56), la valoración de las ostomías o heridas quirúrgicas en un 8,9% (19); la información relacionada con el nivel de dependencia en la higiene no se recoge, el estado de la piel en un 4,2% (9), el estado de la boca en un 2,3% (5) y la valoración de úlceras por presión aparece en un 1,4% (3).
* La necesidad de evitar los peligros ambientales y lesionar a otras personas consta en el 12,02%, la información sobre la orientación del paciente en un 32,2% (69) y la información sobre la valoración del dolor en un 37,9% (81); la información relacionada con el riesgo de caídas y alteraciones en la sensibilidad no aparece, valoración del dolor mediante escala analógica en un 0,5% (1), la presencia de preocupaciones e inquietudes en un 4,7% (10) y la información sobre el estado de conciencia o sedación mediante las escalas de Glasgow o Ramsay en un 8,9% (19).
* La necesidad de comunicarse con los demás expresando emociones, necesidades, opiniones o temores consta en el 1,01%, la información a las familias o la información sobre las visitas en un 4,7% (10), la información relacionada con la presencia de déficits audiovisuales no se recoge en ningún caso, la presencia de barreras idiomáticas en un 0,5% (1), alteraciones de la memoria en un 0,5% (1), medios que faciliten la comunicación y expresión de problemas sexuales tampoco se recogen e información sobre sentimientos o emociones aparecen en un 0,5% (1).
* La necesidad de vivir de acuerdo con sus propios valores y creencias la información sobre el soporte religioso aparece en un 0,5% (1).
* La necesidad de ocuparse en algo de tal forma que su labor tenga un sentido de realización personal, la necesidad de participar en actividades recreativas y la necesidad de aprender, descubrir o satisfacer la curiosidad no se registraron en ningún caso.
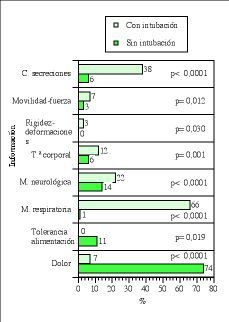
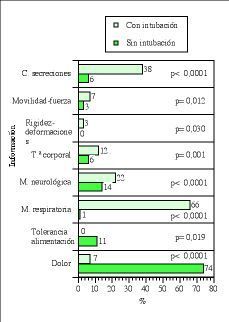
En el bloque de otros datos de valoración (tabla 3) se registra la información relacionada sobre pruebas diagnósticas en un 97,2% (208) e información sobre la monitorización hemodinámica cardiológica en un 76,2% (163), oxigenoterapia y/o ventilación mecánica en un 75,7% (162), monitorización neurológica en un 16,8% (36) y el tratamiento farmacológico del paciente en un 88,8% (190). La formulación de diagnósticos de enfermería aparecen en el 0,9% (2) de los registros al igual que la formulación de objetivos. La planificación de actividades o intervenciones de enfermería se registran en un 1,9% (4) de la muestra estudiada. Si el paciente presenta intubación endotraqueal al ingreso, el profesional registra más información sobre las características de las secreciones con una p< 0,0001, la valoración de la movilidad y/o fuerza con una p= 0,012, la valoración de rigidez, deformaciones o amputaciones con una p= 0,030, la información relacionada con la situación que afecta a la temperatura corporal con una p= 0,001, la información sobre la monitorización neurológica y respiratoria con una p< 0,0001 (Fig. 2).
| Tabla 3Índices de cumplimentación del bloque otros datos de valoración | |||
| Causas de ingreso en UCI (n= 214) | N.º historias | % | |
| Pruebas diagnósticas | 208 | 97 | |
| Monitorización hemodinámica | 163 | 76 | |
| Oxigenoterapia | 162 | 76 | |
| Monitorización neurológica | 36 | 17 | |
| Tratamiento farmacológico | 190 | 89 | |
| Diagnósticos de enfermería | 2 | 1 | |
| Formulación de objetivos | 2 | 1 | |
| Planificación de actividades | 4 | 2 | |
Figura 2. Relación estadísticamente significativa entre «tipo de paciente» y variables de la valoración.
Si el paciente no presenta intubación endotraqueal al ingreso, el profesional registra más información sobre la tolerancia a la alimentación o dieta con una p= 0,019 y la valoración del dolor con una p< 0,0001. (Fig. 2)
DISCUSION
En casi la totalidad de los registros aparece la información relacionada con el tratamiento médico, pruebas diagnósticas y terapéuticas, al igual que los datos de la monitorización hemodinámica, con un índice de cumplimentación significativamente mayor que las actividades propias de enfermería. Al recoger este tipo de información en el registro de observaciones de enfermería, el profesional está duplicando información, ya que se anotan en otro registro como las hojas de constantes diarias. Los autores Herrero et al en 1998 (8,9), en un estudio sobre el control de calidad de los registros de enfermería, ya evidenciaban la existencia de duplicación de información, algo que no sólo representa una contradicción con la esencia del modelo de Enfermería, sino también una pérdida de tiempo.
En nuestro estudio queda demostrado que no existe relación entre «tipo de paciente», es decir, ingresar en la unidad con o sin intubación endotraqueal, con el resto de variables de estudio.
La mayoría de los pacientes que ingresan en la unidad con intubación endotraqueal presentan bajo nivel de conciencia, por lo que se dificulta la comunicación, por tanto, casi toda la información procede del examen físico o de la entrevista con la familia. En este caso, como es lógico, se registran mayor cantidad de datos objetivos obtenidos mediante la observación y exploración física e instrumental, tales como los relacionados con la monitorización respiratoria y neurológica. También se registra más información sobre las características de las secreciones.
Cuando el paciente ingresa en la unidad sin intubación endotraqueal se registra más información sobre el dolor; este hecho puede ser debido a que la mayoría de los pacientes ingresados sin intubación son enfermos coronarios y a la importancia que tiene la vigilancia y valoración del dolor en este tipo de pacientes. Estos pacientes pueden comunicarse verbalmente y permiten al profesional realizar una valoración basada en la entrevista y obtener información de las necesidades alteradas del paciente.
Sin embargo, el profesional de enfermería no deja constancia de algo muy importante: su propio rol. La formulación de diagnósticos de enfermería y la planificación de actividades o intervenciones propias de enfermería es prácticamente inexistente, creemos que no por una mala praxis profesional sino por la inexistencia de un instrumento que permita el registro y la recogida sistemática de dicha información.
También se observa que no se hacen constar, o aparecen en clara minoría, todos aquellos datos subjetivos obtenidos mediante la entrevista con el usuario y familia, que pueden ser de vital importancia para el cuidado del paciente y de gran significación clínica, tales como la necesidad de comunicación (problemas personales, familiares, laborales, sexuales, sentimientos o emociones) y la necesidad de creencias (soporte religioso). Por nuestra experiencia profesional, sabemos que sólo se transmiten estos datos oralmente, pero sin dejar constancia por escrito, por lo que se dificulta la planificación de los cuidados de enfermería y, por tanto, su continuidad.
En este estudio se reafirma la importancia de unificar criterios para la valoración de los pacientes y de la necesidad de adoptar un modelo de enfermería para disponer de un marco de actuación profesional (10-12).
Un buen registro de valoración de enfermería debería ser aquel que recogiese la información necesaria, pudiendo determinar en cada caso los datos relevantes, cuáles apuntan a la presencia de un problema propio y cuáles señalan la posible existencia de un problema que debe ser tratado en colaboración o bien derivarse a otro profesional. En esta discusión coincidimos con Amezcua M, que en 1995 (13,14) analizaba la utilidad de los registros, llegando a la conclusión de que un buen registro de enfermería debería ser aquel que recogiese la información suficiente como para permitir que otro profesional de similar cualificación asumiera sin dificultad la responsabilidad del cuidado del paciente.
Consideramos que es necesaria la existencia de un registro de valoración al ingreso, que permita su posterior programación y continuidad (15), hay que tener en cuenta que en las UCIs, una de las dificultades es la cambiante situación de los pacientes, lo que requiere una valoración y registro continuados. Además, el registro debe facilitar la comunicación entre los profesionales, dirigir los cuidados, permitir la evaluación, la investigación, y finalmente proporcionar documentación sobre los cuidados de salud necesarios que más tarde pueden usarse para cuantificar su coste (7).
Creemos oportuno destacar que en los registros estudiados, a pesar de la baja prevalencia de alguna de las necesidades, el registro de valoración al ingreso debe contemplar todas y cada una de las catorce necesidades del modelo, ya que debe permitir individualizar la valoración para cada paciente, destacando la necesidad de que siempre se contemple si el paciente ingresa con o sin intubación endotraqueal.
Finalmente, y compartiendo la opinión de García y colaboradores (15), creemos que cada unidad de enfermería debe elaborar su propio sistema de registro de acuerdo con sus necesidades.
Piense que al escribir deja constancia de su estilo personal de entender el quehacer profesional y a la historia le da la oportunidad de que otros estudien la época de la enfermería que le ha tocado vivir.
AGRADECIMIENTOS
Deseamos agradecer al Dr. Antonio Pareja, del servicio de Medicina Preventiva, la colaboración prestada en el aspecto metodológico y en el análisis estadístico de los datos, y al Dr. Fernando Barturen, de la unidad de Reanimación, por su paciencia con las bases de datos.
BIBLIOGRAFIA
1. Fernández Ferrín C, Garrido Abejar M, Santo Tomas Pérez M, Serrano Parra M. Enfermería Fundamental. Barcelona: Masson; 1995.
2. Luis Rodrigo MT, Fernández Ferrín C, Navarro Gómez MV. De la teoría a la práctica. El pensamiento de Virginia Henderson en el siglo XXI. 1ª ed. Barcelona: Masson; 1998.
3. López Coig ML, Perpiñá Galvañ J, Cabrero García J, Richart Martínez M. Categorización de los registros escritos de enfermería en la UCI del Hospital General de Alicante. Enferm Intensiva 1995;6:59-62.
4. Mandell M. Si no se ha registrado, es que no se ha hecho. Nursing 1995;13:48-9.
5. Blanco Rodríguez JM, Rodríguez Jiménez A, De Luis Lozano I, Rodríguez Pita D, Gómez Auñon J, Fernández Martínez A, Giménez Fernández P. Control de calidad del registro de valoración de enfermería al ingreso. Enferm Científ 1997;(184-185):31-3.
6. Gutiérrez de Terán Moreno G. Aspectos legales de los registros de enfermería. Enfermería Clínica 1996;3:21-32.
7. Cornejo JA, Pagán P, Rubio MI, Ruiz I, Vera J. Evaluación de calidad. Registros de enfermería. Index Enferm 1995;IV:71-2.
8. Herrero García T, Cabrero Cabrero A, Burgos Martín MR. Control de calidad en los registros de enfermería. Enferm Intensiva 1998;9:10-5.
9. Castro Meza AN, Álvarez Estrella V, Arias Vázquez R, Botello Zúñiga MG, Niehus Verdugo ED, Vázquez Armendariz G. Calidad de los registros clínicos de enfermería: bajo una estrategia de asesoría y supervisión. Desarrollo Científ Enferm 1998;6:41-4.
10. García Martín M, Gutiérrez MP, Sanz C, Varez E. Registros de enfermería. Enferm Intensiva 1995;6(1):14-9.
11. Dura Jiménez MJ. Registro de enfermería como continuidad de cuidados. Metodología de mejora continua. Index Enferm 1995;IV:72.
12. Kérouac S, Pepín J, Ducharme F, Duquette A, Major F. El pensamiento Enfermero. Barcelona: Masson; 1996.
13. Amezcua Martínez M. Documentación profesional y calidad de cuidados. Index Enferm 1995;IV:70.
14. Amezcua Martínez M. La calidad en la documentación clínica de enfermería. Index Enferm 1995;IV:15-20.
15. García MP, Azcona MA, Labiano J, Herce A, Margall MA, Asiaín MC. Registro del plan de cuidados de enfermería en una Unidad de Cuidados Intensivos. Enferm Intensiva 1993;4: 111-21.