INTRODUCCIÓN
El soporte respiratorio mecánico ha sido una técnica habitualmente específica de las Unidades de Cuidados Intensivos, utilizándose en pacientes con insuficiencia respiratoria aguda (IRA) de distinta etiología. Para ello, se aplica un flujo de gas sobre el sistema respiratorio, entregado por un respirador a través de un tubo orotraqueal que invade la vía aérea; es la ventilación mecánica convencional (VMC).
Sin embargo, en el ámbito domiciliario, en la insuficiencia respiratoria crónica (IRC) (especialmente en pacientes neuromusculares y con apnea del sueño) se ha utilizado un método de soporte no invasor, entregando el flujo a través de una interfase o mascarilla, que hace de puente entre el paciente y el respirador, sin invadir la vía aérea, manteniendo intactos los mecanismos de defensa de la misma; se trata de la ventilación no invasiva (VNI). En los últimos años este método no invasor se ha filtrado al tratamiento de los pacientes agudos, siendo práctica habitual en muchas unidades de pacientes críticos, urgencias y emergencias, estando avalada por la evidencia científica en patologías específicas (IRC reagudizada1-4, edema agudo de pulmón5-13, inmunodeprimidos14-19 y atelectasias).
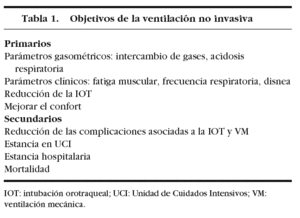
Por tanto, los objetivos de la VNI, al igual que la VMC, son (tabla 1):
1. Mejorar el intercambio de gases (hipoxemia e hipercapnia aguda).
2. Disminuir el trabajo respiratorio y el consumo de oxígeno asociado.
3. Poner en reposo los músculos respiratorios y corregir la fatiga muscular.
Aunque los objetivos sean similares, la técnica es distinta, especialmente por algunos aspectos que no debemos olvidar:
1. La VNI puede utilizarse de forma intermitente de acuerdo con las necesidades y tolerancia del paciente.
2. El paciente debe mantener un buen nivel de conciencia.
3. No se necesita intubación orotraqueal, evitando sus complicaciones (tabla 2).
4. Pueden utilizarse diferentes modos ventilatorios adaptados a la patología, al paciente y al respirador.
5. Permite comer, tragar, hablar, toser y expectorar.
6. Mantiene los mecanismos de defensa intactos: tos, humidificación y calentamiento de los gases.
7. El weaning/destete es fácil.
8. Siempre existe la posibilidad de intubación orotraqueal.
La decisión de instaurar VNI en un paciente con IRA o IRC sigue una secuencia de 5 pasos:
1. Identificar al paciente con insuficiencia respiratoria que necesita soporte ventilatorio, pero no tiene indicación de intubación endotraqueal inminente o inevitable (presencia de taquipnea, disnea, movimientos abdominales paradójicos y acidosis respiratoria aguda; presión parcial de anhídrido carbónico(PCO2) > 55 mmHg o pH < 7,35).
2. Descartar causas de exclusión o contraindicaciones (tabla 3).
3. Determinar si el tipo de insuficiencia respiratoria del paciente es tratable con VNI y subsidiaria de beneficiarse con su aplicación (tabla 4).
4. Examinar si el enfermo reúne criterios clínicos o gasométricos de inclusión o de iniciación de la VNI (tabla 5).
5. Vigilar las variables denominadas habitualmente como indicadoras de éxito o fracaso de la VNI (tabla 6).
CONSIDERACIONES
Antes de iniciar la aplicación de la técnica debemos tener en cuenta unas consideraciones que nos ayudarán a conseguir el éxito:
1. Aspectos fisiopatológicos: la metodología será distinta si el paciente presenta una IRA hipoxémica y/o hipercápnica; hay que tener en cuenta el grado de fatiga o debilidad muscular para determinar las presiones aplicadas.
2. Elementos técnicos o recursos materiales disponibles: mascarillas (nasales, faciales, total face y helmet), tipo de ventilador (convencional o específico para VNI), aspectos de interfase (características anatómicas, interfase compatible con el respirador, etc.).
3. Valoración de una correcta indicación.
4. Tipo de comorbilidad asociada que pueda hacer fracasar la técnica.
Los aspectos fundamentales para conseguir el éxito de la VNI son, en primer lugar, un personal entrenado, motivado y entregado, y en segundo lugar una interfase perfecta: los resultados de los ensayos clínicos dependen del entrenamiento del personal y la variabilidad en la interfase20,21, aunque no debemos olvidar al paciente y el respirador. En este número se hará especial mención a los factores relacionados con el paciente y la interfase.
FACTORES DETERMINADOS POR EL PACIENTE
En primer lugar hay que conocer la anatomía de la vía aérea superior; la distribución del flujo aéreo y la resistencia de las vías aéreas van a ser determinantes en el éxito o fracaso de la técnica22.
Una vez que el flujo aéreo entra en la vía aérea superior, por las fosas nasales, hace que el paladar blando baje y cierre la parte posterior de la cavidad bucal en su desplazamiento anterior, evitando así las fugas cuando se usa una mascarilla nasal. Si el flujo entra por la boca el paladar blando se desplaza de forma craneal, para tapar las coanas, evitando la fuga por las fosas nasales.
Por lo tanto, no sólo la anatomía facial, también la anatomía de la vía aérea superior pueden influir en la adaptabilidad de la interfase, ya que pueden existir alteraciones adquiridas o congénitas que impidan la interfase perfecta, por ejemplo, adenoides hipertróficas, macroglosia, desviaciones del tabique nasal, nariz prominente o hipoplásica, retromicrognatia, mentón prominente, etc., alteraciones adquiridas (traumáticas, postquirúrgicas, etc.), ausencia congénita o adquirida de dientes, etc.23.
Además de los factores anatómicos (generalmente no modificables) existen factores psicológicos asociados al paciente y a su enfermedad. Una explicación exhaustiva y detallada de la técnica antes de iniciarla puede ayudar al paciente a comprender los objetivos y la importancia del papel que tiene que desempeñar, mejorando su colaboración.
FACTORES DEPENDIENTES DE LA INTERFASE
El elemento clave en el éxito de la VNI es conseguir que la interfase, o dispositivo que conecta al respirador con el paciente, sea perfecta. En este sentido trabajan las casas comerciales, a fin de conseguir una adaptabilidad perfecta con materiales que no sólo permitan un sello adecuado, sino también comodidad y tolerancia por parte del paciente.
Elección de la mascarilla
Merece la pena perder unos minutos en elegir la mascarilla más adecuada a cada paciente antes de iniciar el soporte, teniendo en cuenta:
1. Tipo de patología (aguda, crónica, grave, etc.).
2. Características de la cara y de los distintos planos anatómicos.
3. Compatibilidad de la mascarilla con el respirador y sus tubuladuras.
4. Sistema de eliminación del aire espirado.
Las mascarillas pueden ser nasales (cubren la nariz), orofaciales o faciales (cubren la boca y la nariz), total face o máscara facial total (cubre toda la cara) y helmet o casco (fig. 1). Los pacientes con patología crónica y tratamiento domiciliario habitualmente utilizan una mascarilla nasal; aquellos con IRA respiran habitualmente por la boca y la nariz simultáneamente, necesitando una máscara (en los primeros momentos del tratamiento) que cubra ambas. Es fundamental disponer de diferentes modelos (forma, tamaño y material) de mascarillas para poder adaptarlos a las distintas situaciones anatómicas que podemos encontrar.
Figura 1. Tipos de mascarillas. A) Mascarilla nasal; B) mascarilla oronasal o facial; C) mascarilla total o total face; D) casco o helmet.
A la hora de elegir la mascarilla hay que considerar el tipo de respirador que se va a utilizar. El respirador específico de VNI necesita una mascarilla con fugas para evitar la reinhalación. El respirador de VMC necesita dos tubuladuras, una inspiratoria y otra espiratoria, con lo cual la reinhalación difícilmente ocurre, pero no permite que existan fugas en la mascarilla. Por lo tanto, debe utilizarse una mascarilla sin puertos exhalatorios accesorios, o al menos deben estar cerrados.
La fuga de gas alrededor de la máscara, o por la boca, limita la eficacia del dispositivo, impide medir el volumen tidal y es una causa importante de fracaso.
Las máscaras grandes aumentan el espacio muerto; no deben ser empleados circuitos de una sola vía para evitar la reinhalación del anhídrido carbónico espirado y que queda en la tubuladura.
Medición de la mascarilla
Puntos de medición (fig. 2)
Figura 2. Medida del tamaño de mascarilla.
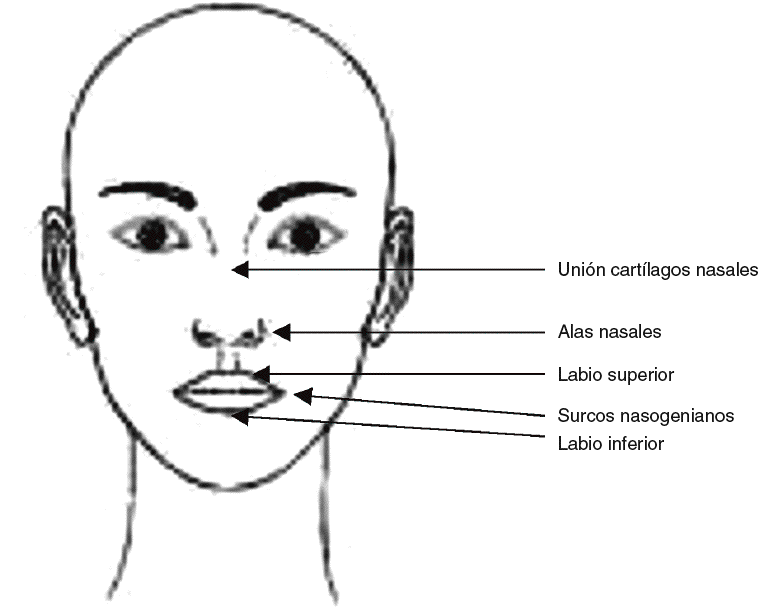
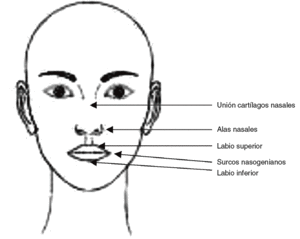
Debemos medir el tamaño de la mascarilla más adecuado al paciente, ante la duda elegiremos siempre el más pequeño. Los puntos de referencia son24:
1. Parte superior: unión de los cartílagos con huesos nasales.
2. Por los extremos laterales: a) mascarilla nasal: cara externa de las alas nasales; b) mascarilla oronasal: surcos nasogenianos.
3. En su porción inferior: a) mascarilla nasal: debajo del punto inferior nasal, pero encima del labio superior; b) mascarilla oronasal: parte inferior del labio inferior.
Características de la mascarilla
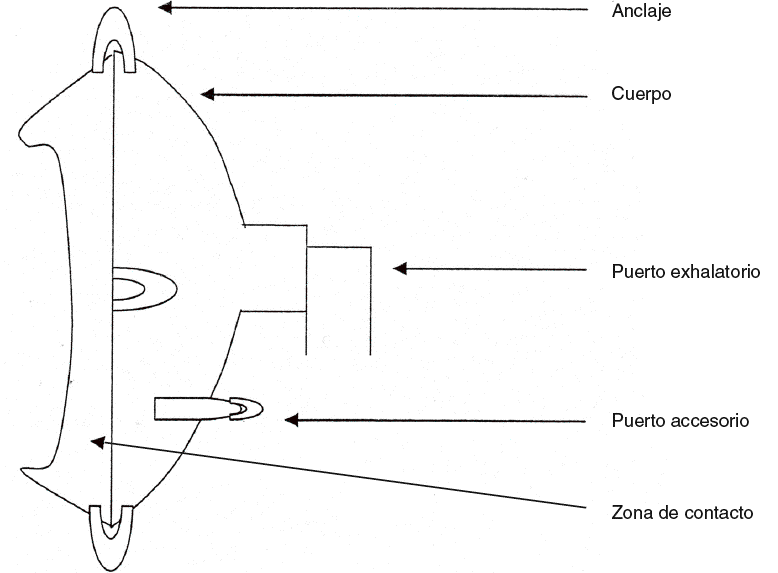
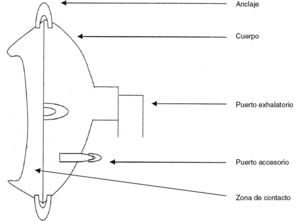
Aunque los autores buscan la «mascarilla ideal»21 que se adapte perfectamente al paciente, sin incomodidades y sin fugas, aún no se ha encontrado. Si bien, las casas comerciales se esfuerzan en conseguir la máxima adaptabilidad. Toda mascarilla debe tener las siguientes partes (fig. 3): cuerpo, zona de contacto, puertos exhalatorios, puertos antirreinhalación, válvula antiasfixia, anclajes y puertos accesorios.
Figura 3. Partes de la mascarilla.
La mascarilla debe ser ligera, de poco peso, fácil de poner y rápida de quitar. El cuerpo de la mascarilla debe ser transparente para poder controlar el vómito, las secreciones abundantes, etc. Suele estar fabricado por un material duro, por ejemplo, PVC.
La zona de contacto con el paciente puede ser de diferentes materiales, siempre blandos y de fácil adaptación a la anatomía facial: PVC, silicona, material hinchable, geles termosensibles y adaptables a cada paciente, etc.
La válvula antiasfixia es un mecanismo de seguridad que permite al paciente respirar aire ambiente si se produce una despresurización del sistema. Cuando el sistema está presurizado se mantiene cerrada evitando fugas, pero cuando la presión cae se abre para evitar problemas. Evita la asfixia en caso de acodamiento de la tubuladura (fig. 4).
Figura 4. Válvula antiasfixia y puertos exhalatorios; detalle de la máscara total o total face o de Criner. A: puerto exhalatorio (conexión de la tubuladura); B: válvula antiasfixia; C: puerto accesorio: exhalatorio antirreinhalación; D: puerto accesorio: medir presiones, conexión de una fuente de oxígeno, crear una fuga.
Figura 5. Puertos exhalatorios en mascarilla nasal.
Los puertos exhalatorios se utilizan para conectar la/s tubuladura/s del respirador y para permitir fugas que eviten la reinhalación (fig. 5). Cuando el ventilador es específico de VNI sólo hay una tubuladura por la que entra el flujo inspiratorio y sale el espiratorio; tras la espiración la tubuladura queda cargada de gas rico en anhídrido carbónico, una nueva inspiración introduce ese gas en la vía aérea, reinhalando el carbónico que quedaba en la tubuladura tras la espiración. El riesgo de reinhalación de carbónico se disminuye con estos puertos; en caso de que la mascarilla no tenga puertos exhalatorios accesorios habrá que crear una fuga en el sistema o agregar una válvula antirreinhalación (válvula plateau). Los puertos accesorios sirven para administrar suplementos de oxígeno, gases (helio), medir presiones, crear fugas, etc.
Los anclajes son las zonas donde se sujeta el arnés; a más puntos de anclajes menos lesiones cutáneas: puede haber de 2 a 8 puntos de anclaje, siendo menos lesiva a mayor número. Fundamental para conseguir el éxito es el sistema de anclaje, su confortabilidad, comodidad y rapidez en retirada en caso de vómito. La tensión del arnés debe vigilarse y tener en cuenta que mayor fijación no significa menos fugas y mejor adaptabilidad; siempre se debe poder introducir dos dedos a través del arnés; no es cuestión de apretar, sino de buscar la mascarilla adecuada y más cómoda para el paciente. Cada fabricante facilita el arnés adecuado a su mascarilla.
Cuidados de enfermería de la interfase
Las complicaciones más frecuentes asociadas a la interfase son fundamentalmente las lesiones cutáneas, la intolerancia y las fugas25,26.
Respecto de las lesiones cutáneas, dentro del cuidado y prevención de las mismas, hay que individualizar la elección de la interfase. Antes de iniciar la técnica la piel debe estar limpia, hay que protegerla con almohadillado y generalmente se utilizan apósitos hidrocoloides sobre las zonas de máxima presión. Hay que evitar las presiones excesivas del arnés y asegurar una posición correcta, vigilando los movimientos inadecuados de la mascarilla que provoquen desplazamiento y malposición de la misma. Una buena práctica clínica es utilizar diferentes mascarillas con el mismo paciente, evitando así la presión sobre el mismo punto; es el concepto «interfase dinámica».
Las fugas son la complicación más frecuente de la VNI, porque aparecen en el 100% de los casos. Pueden inducir hipoventilación e hipoxia secundaria, por pérdida del volumen minuto efectivo. La utilización de respiradores que compensen las fugas permite una mayor adaptabilidad a la interfase, porque no precisan un ajuste perfecto de la interfase. Suele ser causa de fugas la utilización de sonda nasogástrica (SNG) (cuando no puede evitarse hay dispositivos adaptadores), la colocación de apósitos de gel hidrocoloide fijando la SNG a la piel o cambiar de interfase pueden ser una buena opción.
En relación con la intolerancia la técnica se aplica generalmente con el paciente consciente, y puede ocurrir que aparezca rechazo por su parte, que se evitará en la mayoría de los casos con una explicación sencilla de lo que se va a hacer, permitiéndole explorar la mascarilla e incluso que se la coloque él mismo. Pueden conducir también a la intolerancia la aparición de lesiones cutáneas, fugas que produzcan irritación ocular por inyección de un flujo de aire directamente sobre el ojo, una mala colocación del paciente e inseguridad y falta de entrenamiento del personal.
Por tanto, la actuación de enfermería es básica y fundamental a la hora de conseguir el éxito de la VNI, actuando sobre la confortabilidad y la confianza del paciente, evitando o aliviando las incomodidades de la técnica y detectado precozmente los factores asociados al fracaso.