Valorar la eficacia de los cuidados enfermeros frente al estreñimiento e identificar, analizar y evaluar sus causas y consecuencias.
MetodologíaEstudio observacional, descriptivo y prospectivo, en UCI polivalentes de un hospital de tercer nivel (2013-2015). Criterios de inclusión: >18 años, estancia >7 días, con ventilación mecánica, portadores de sonda nasogástrica y nutrición enteral o mixta. Se excluyeron pacientes con enfermedad digestiva, encefalopáticos y con yeyunostomía/ileostomía. Las variables estudiadas (edad, sexo, peso, talla, enfermedad, tratamiento médico, tipo de nutrición y volumen, características deposicionales, cantidad y frecuencia, medidas correctoras y complicaciones) se recogieron mediante parrilla ad hoc. Dispone de autorización CEIC.
ResultadosSe analizaron 139 pacientes con edad media de 62 años y estancia media de 11 días; un 63% padecieron estreñimiento. Opiáceos y antiácidos fueron los fármacos más administrados (99%), aunque los relajantes musculares, suplementos de hierro y/o calcio y antihipertensivos fueron los que dieron más estreñimiento (77, 75 y 70%). La dieta sin fibra fue la más utilizada (60% estreñidos), seguida de dieta con fibra (51% estreñidos) y la combinación de ambas (85% estreñidos) Un 56% usó laxantes como medida correctora, siendo el hidróxido de magnesio el más utilizado; un 54% las iniciaron el primer día. La retención gástrica fue la complicación más relevante (49%).
ConclusiónEl estreñimiento es un problema real multifactorial. Recomendamos:
• Intensificar la vigilancia en pacientes con fármacos que favorecen el estreñimiento.
• Utilizar dietas con fibra desde el inicio.
• Aplicar de forma precoz y combinada procinéticos y laxantes. Creemos necesario crear un protocolo para la profilaxis y manejo del estreñimiento.
To evaluate the effectiveness of nursing care against constipation and to identify, analyze and evaluate causes and consequences.
MethodologyObservational, descriptive and prospective study in polyvalent ICU tertiary hospital (2013-2015). Inclusion criteria: >18 years, stay >7 days, connected to respiratory support, with nasogastric tube and enteral or mixed nutrition. Patients with gastrointestinal pathology, encephalopathic and jejunostomy/ileostomy were excluded. The studied variables (age, sex, weight, height, pathology, medical treatment, nutrition and volume type, depositional characteristics, quantity and frequency, corrective measures and complications) were collected by ad hoc grill. It is authorized by the CEIC.
Results139 patients with a mean age of 62 years and average stay of 11 days were analyzed; 63% suffered from constipation. Opiates and antacid were the drugs administered most frequently (99%), even though patients who took muscle relaxants, iron supplements and/or calcium and anti-hypertensive were the ones who suffered most from constipation (77%; 75%; 70%) The fiber free diet was the most widely used (60% constipated), followed by dietary fiber (51% constipated), and the combination of both (85% constipated). 56% used laxatives as a corrective measure, Magnesium Hydroxide being the most widely used; 54% began the first day. Gastric retention was the most relevant complication (49%).
ConclusionConstipation is a real multifactorial problem. We recommend:
• Intensified surveillance in patients with drugs that promote constipation.
• Use high-fiber diets from the outset.
• Apply laxatives and prokinetics early and in combination. We need to create a protocol for prophylaxis and management of constipation.
El paciente crítico durante su estancia en UCI sufre modificaciones fisiológicas importantes a causa de su proceso patológico. El estreñimiento es una de las complicaciones comunes, pero la que ha recibido menos atención; pocos estudios lo abordan como un problema específico. No existe una definición consensuada sobre el estreñimiento en el paciente crítico, por este motivo su incidencia es muy variable en función del estudio, del 5-83%. Varios estudios demuestran que el estreñimiento puede estar asociado a un mal pronóstico, ya que tiene efectos negativos sobre la mucosa del colon, la tolerancia a la dieta enteral, y puede estar relacionado con el fracaso del destete o alargar la estancia en UCI, entre otras muchas complicaciones gastrointestinales.
Desde la vertiente enfermera se detectan a diario complicaciones derivadas o relacionadas con el proceso patológico que sufren los pacientes críticos. Es este colectivo quien desempeña el rol de cuidar, por lo tanto, quien detecta en primera instancia, y da la alarma de una complicación ya instaurada. Ser conocedor de las causas y medidas correctoras óptimas frente al estreñimiento es de vital importancia para el buen manejo del patrón deposicional.
Implicaciones del estudioCon este estudio contribuiremos a dar a conocer cuáles son los principales causantes del estreñimiento en el paciente crítico, así como analizar qué medidas correctoras se llevan a cabo para su prevención y su manejo, para poder evaluarlo, y consensuar a partir de los resultados unas medidas comunes y fundamentadas de las acciones a llevar a cabo. Un cambio en el manejo terapéutico actual frente al estreñimiento puede ser clave para disminuir su incidencia, y por lo tanto, sus complicaciones a corto y largo plazo.
El profesional de enfermería tiene un papel relevante en la vigilancia y control de la eliminación intestinal que, aunque no es prioritaria en la atención inicial, resulta un aspecto importante a tener en cuenta para evitar el desarrollo y la aparición de complicaciones, que difieren del motivo de ingreso inicial1,2.
El problema que se nos plantea a la hora de realizar el estudio radica en la dificultad de consenso entre los expertos en definir el estreñimiento3. Consideramos, tras el análisis de diferentes definiciones, que el estreñimiento se podría definir como la evacuación retardada e infrecuente de las heces (menos de 3 deposiciones a la semana), excesivamente secas, o la sensación de evacuación incompleta4.
Desde nuestra perspectiva como profesionales en el ámbito del cuidado del paciente crítico, hay que tener en cuenta que la definición de estreñimiento no se puede extrapolar al contexto de una unidad de cuidados intensivos (UCI), por lo tanto, tras la revisión bibliográfica, definimos el estreñimiento como la ausencia de deposición después de 3 días del inicio de la nutrición enteral (NE)5,6.
El estreñimiento es un problema poco tratado, sin embargo, es una complicación común en los pacientes críticos7. Según varios estudios, la prevalencia del estreñimiento en el paciente crítico varía del 5-83%8,9. Esta disparidad entre datos es consecuencia, además de por la falta de una definición consensuada, de la inexistencia de un protocolo para su prevención y tratamiento2. Sus causas no han sido aclaradas en estudios controlados; se puede asociar con factores como: alteraciones en la motilidad intestinal secundarias al proceso patológico, cambios inducidos por diferentes fármacos de empleo habitual, y un aporte de fibra dietética insuficiente en relación con el contenido de la alimentación normal2,5,8,10. Hay causas, como la inmovilidad o la restricción en la actividad física del paciente, en las cuales no podemos intervenir debido al proceso patológico, pero otras, como son la dieta o la medicación administrada, pueden revisarse y modificarse para así evitar que se produzca el estreñimiento3,5.
Existen varios estudios que afirman que fármacos como los mórficos, benzodiacepinas y miorrelajantes, entre otros, disminuyen la motilidad intestinal, por lo que aumentan la necesidad de administrar laxantes11. Por ese motivo, y según respaldan algunos autores como Masri et al.9, la profilaxis laxante puede ser utilizada con seguridad y eficacia para el inicio del movimiento intestinal en los pacientes críticos. Rodríguez Fuentes et al.3, en su publicación, abordan el problema de que el vaciamiento artificial del intestino puede ocasionar, a su vez, un nuevo episodio de estreñimiento.
Por otra parte, el inicio precoz de la NE en el paciente crítico es beneficioso, ya que, según varios estudios, se relaciona con el descenso de los días de ingreso, la ventilación mecánica (VM), las infecciones e incluso con la mortalidad5,7,9,11,12, además de prevenir la desnutrición secundaria al ingreso hospitalario13.
Montejo et al.5 y Montejo González y Estébanez Montiel11 hablan del estreñimiento como la segunda complicación más frecuente de la NE, junto con el aumento del residuo gástrico, la diarrea, los vómitos, la regurgitación de la dieta y la distensión abdominal2,5,7. Estas complicaciones gastrointestinales pueden ser responsables, en muchos casos, de que el aporte de dieta se encuentre por debajo de los requerimientos nutricionales de los pacientes5,6,8. Esto es reafirmado por Serón Arbeloa et al. en su estudio12, ya que mencionan que el aporte calórico real en el paciente crítico es mucho menor que el deseable, recomendado o medido. Además, apoyan la nutrición parenteral como opción suplementaria a la NE para conseguir los requerimientos nutritivos óptimos.
Después de consultar varios estudios, llegamos a la conclusión de que no existe una dieta única que pueda ser considerada «ideal» para el paciente crítico, sino que las diferentes situaciones por las que puede pasar el paciente en el curso de su evolución obligarán a la selección de la dieta más idónea en cada momento6.
En varios estudios, Montejo et al.5, Montejo González y Estébanez Montiel11, y García de Lorenzo y Mateos y Montejo González6 afirman el importante papel que la fibra dietética muestra para la prevención del estreñimiento en pacientes que reciben NE de manera prolongada. Si no existe ninguna contraindicación, la elección de una dieta con fibra sería lo idóneo. En pacientes estreñidos, «la fibra dietética insoluble […] mejora el comportamiento del tránsito intestinal incrementando el bolo fecal y disminuyendo la necesidad de laxantes»5. Para prevenir la aparición del estreñimiento, García de Lorenzo y Mateos y Montejo González 6 proponen una dieta enteral que contenga mezcla de fibra soluble e insoluble, aportando de 20-30g/día de fibra total o 10-13g/1.000kcal.
Los estudios publicados en la última década7 han demostrado que el estreñimiento puede estar asociado a un mal pronóstico. Por ese motivo, la mayoría de los autores2,7 hablan de la importancia de crear un protocolo universal para la identificación, prevención y tratamiento del estreñimiento.
Lewis y Heaton14, ya en 1997, propusieron una escala de valoración visual de las heces según la consistencia y forma. Esta, conocida como Escala de Bristol, clasifica las heces en 7 tipos, donde el primero y el segundo se relacionan con el estreñimiento, y el sexto y séptimo con la diarrea. En 2009, Mínguez Pérez y Benages Martínez15 revisaron esta escala y valoraron su eficacia; aunque los resultados fueron positivos, existe una dificultad logística para poner en práctica esta herramienta en nuestro trabajo diario, debido al carácter subjetivo de la misma y a la variabilidad interprofesional que valoran y atienden a diario a estos pacientes críticos.
La valoración y cuidados ante el estreñimiento recaen principalmente en la enfermera, ya que es quien pasa la mayor parte del tiempo con los pacientes, y quien desempeña el rol de cuidar. No hay estudios que demuestren que una enfermera experta detecte y actúe antes ante este problema que una profesional con poca experiencia3.
En un estudio realizado en la Unidad Intensiva del Hospital de San Jorge (Huesca), Serón Arbeloa et al.12 publican que de los pacientes que recibieron NE o mixta, en un periodo de un año, el 93, 5% presentaron complicaciones gastrointestinales y que, de este porcentaje, el 82% tuvo estreñimiento. Montejo González y Estébanez Montiel11, por su parte, en un estudio realizado en 37 UCI, tomando como muestra a 400 pacientes en un periodo de 30 días, evidencian que, de estos, el 56, 25% presentó complicaciones gastrointestinales y que el 15, 7% de ellos, evidenció estreñimiento como complicación real. Además, Martínez et al.1, en una investigación llevada a cabo en una unidad de pacientes sometidos a cirugía cardíaca, concluyeron que la aplicación de un protocolo del patrón intestinal disminuyó un 60% la incidencia del estreñimiento en este tipo de pacientes, minimizando también el uso de técnicas invasivas para restablecer el patrón.
Varios estudios realizados en unidades de medicina intensiva confirman que el estreñimiento es una complicación real en pacientes críticos y que el uso de un protocolo consensuado minimiza la incidencia1,3,16. En el Hospital Universitari de Bellvitge (HUB) no existe actualmente un protocolo de actuación ante el estreñimiento. Desde la vertiente de enfermería detectamos a diario este problema y creemos necesario, para poder prevenirlo, estudiar primero la incidencia, las posibles causas y las acciones llevadas a cabo ante este, pudiendo, de esta forma, corregirlo y así garantizar un mejor cuidado a nuestros pacientes.
Por ese motivo el objetivo del presente estudio fue valorar la eficacia de los cuidados enfermeros frente al estreñimiento e identificar, analizar y evaluar sus causas y consecuencias, en los pacientes ingresados en el servicio de medicina intensiva del HUB.
Material y métodoEstudioSe realizó un estudio cuantitativo observacional, descriptivo y prospectivo, que se llevó a cabo durante los años 2013-2015 en 2 UCI polivalentes; el Servicio de Medicina Intensiva del HUB consta de 59 camas repartidas entre 6 unidades, de las cuales 24 camas (2 unidades) son destinadas a pacientes críticos agudos polivalentes.
Criterios de inclusiónSe incluyeron los pacientes mayores de 18 años, con estancia en la unidad superior a 7 días, conectados a VM y nutridos mediante dieta enteral o mixta (enteral y parenteral). Tras revisión bibliográfica y consenso del equipo investigador, se consideró que 7 días de estancia en UCI era el margen necesario para valorar el patrón intestinal, ya que en un paciente crítico agudo no es inmediato el inicio de NE tras el ingreso. Los pacientes con respiración espontánea son capaces de expresar por sí solos la necesidad de eliminación; por ese motivo se decidió acotar nuestro estudio a pacientes con VM, ya que son incapaces de expresarse casi en su totalidad.
Criterios de exclusiónSe excluyeron de la investigación todos aquellos pacientes con enfermedad digestiva como motivo de ingreso, incluidas todo tipo de cirugías y complicaciones que pudieran aparecer de dicha especialidad (no relacionadas con la NE y/o estreñimiento), además de los pacientes encefalopáticos en tratamiento con lactulosa. Aquellos que fueron portadores de sonda nasogástrica de poliuretano de calibre estrecho, sonda nasoyeyunal, gastrostomía endoscópica percutánea, yeyunostomía, ileostomía o colostomía, debido a la dificultad para valorar el residuo gástrico, también fueron excluidos. No se consideró un criterio de exclusión que los pacientes fuesen portadores de sonda rectal.
MuestraLa población a estudio fueron todos aquellos pacientes que ingresaron en el Servicio de Medicina Intensiva del HUB, entre noviembre del 2013 y noviembre de 2014; 140 pacientes cumplieron los criterios de inclusión, formando la muestra a estudio. La selección de los sujetos se realizó mediante un muestreo no probabilístico accidental.
VariablesLas variables contempladas fueron las siguientes:
- •
Universales: edad, sexo, peso, talla y especialidad médica.
- •
De exposición: tratamiento médico, tipo de fibra que contenía la NE y volumen de esta.
- •
Del patrón deposicional: características de las heces, la cantidad y la frecuencia deposicional.
- •
De la eficacia de los cuidados enfermeros: medidas correctoras frente al estreñimiento, tolerancia a la diera y/o complicaciones.
La recogida de los datos se realizó mediante una parrilla ad hoc; estos se extrajeron mediante la consulta diaria de gráficas de enfermería, tratamientos médicos y el historial del paciente. Se utilizó el programa informático SAP ASISTENCIAL® para conocer los ingresos diarios en el servicio de medicina intensiva. Se comenzó a recoger datos a partir del inicio de la NE (siendo el día 1 el que se introdujo la dieta) y finalizó en el caso de incumplimiento de los criterios de inclusión o en el caso de cambio de unidad, exitus, desconexión de la VM durante un periodo mayor a 48h, retirada de la NE durante más de 48h o extubación.
Análisis estadísticoEl análisis de los datos fue de tipo descriptivo: las variables cualitativas fueron expresadas mediante frecuencias y porcentajes, y las variables cuantitativas, como media±desviación estándar.
Para analizar las relaciones entre las variables se utilizó: Ji al cuadrado (si había relación entre la aplicación o no de medidas correctoras y la aparición de complicaciones), Anova (si existía relación entre el tipo de fármaco administrado y el estreñimiento, o si había relación entre el tipo de medidas correctoras y si existía estreñimiento), t de Student de grupos independientes (si existía relación entre el tipo de enfermedad médica y estreñimiento) y t de student de medidas repetitivas (si la administración de laxantes era efectiva para prevenir el estreñimiento). El programa estadístico utilizado fue Microsoft Office Excel.
Antes de la puesta en marcha del estudio se solicitaron los permisos a la Dirección del Centro y su aprobación por parte del Comité de Ética e Investigación Clínica. Una vez aprobado se inició el estudio. El tratamiento, la comunicación y la cesión de los datos de carácter personal de todos los sujetos participantes se ajustó a lo dispuesto en la Ley Orgánica 15/1999, de 13 de diciembre de protección de datos de carácter personal.
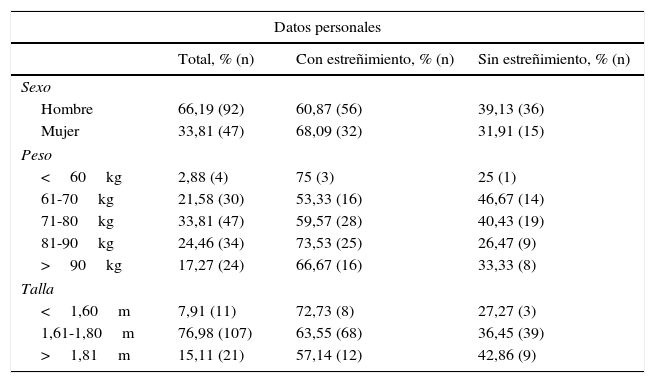
ResultadosDurante el periodo de estudio se incluyeron inicialmente 140 pacientes, descartando finalmente a uno por fallos en el registro de los datos. Del total, 92 fueron hombres (66,19%) y 47 mujeres (33,81%), con una edad media de 62,69 y una desviación estándar ±13,05. En la tabla 1 se reflejan los valores antropométricos de los sujetos estudiados. El tiempo medio de recogida de datos fue de 11,24±6,32días.
Valores antropométricos
| Datos personales | |||
|---|---|---|---|
| Total, % (n) | Con estreñimiento, % (n) | Sin estreñimiento, % (n) | |
| Sexo | |||
| Hombre | 66,19 (92) | 60,87 (56) | 39,13 (36) |
| Mujer | 33,81 (47) | 68,09 (32) | 31,91 (15) |
| Peso | |||
| <60kg | 2,88 (4) | 75 (3) | 25 (1) |
| 61-70kg | 21,58 (30) | 53,33 (16) | 46,67 (14) |
| 71-80kg | 33,81 (47) | 59,57 (28) | 40,43 (19) |
| 81-90kg | 24,46 (34) | 73,53 (25) | 26,47 (9) |
| >90kg | 17,27 (24) | 66,67 (16) | 33,33 (8) |
| Talla | |||
| <1,60m | 7,91 (11) | 72,73 (8) | 27,27 (3) |
| 1,61-1,80m | 76,98 (107) | 63,55 (68) | 36,45 (39) |
| >1,81m | 15,11 (21) | 57,14 (12) | 42,86 (9) |
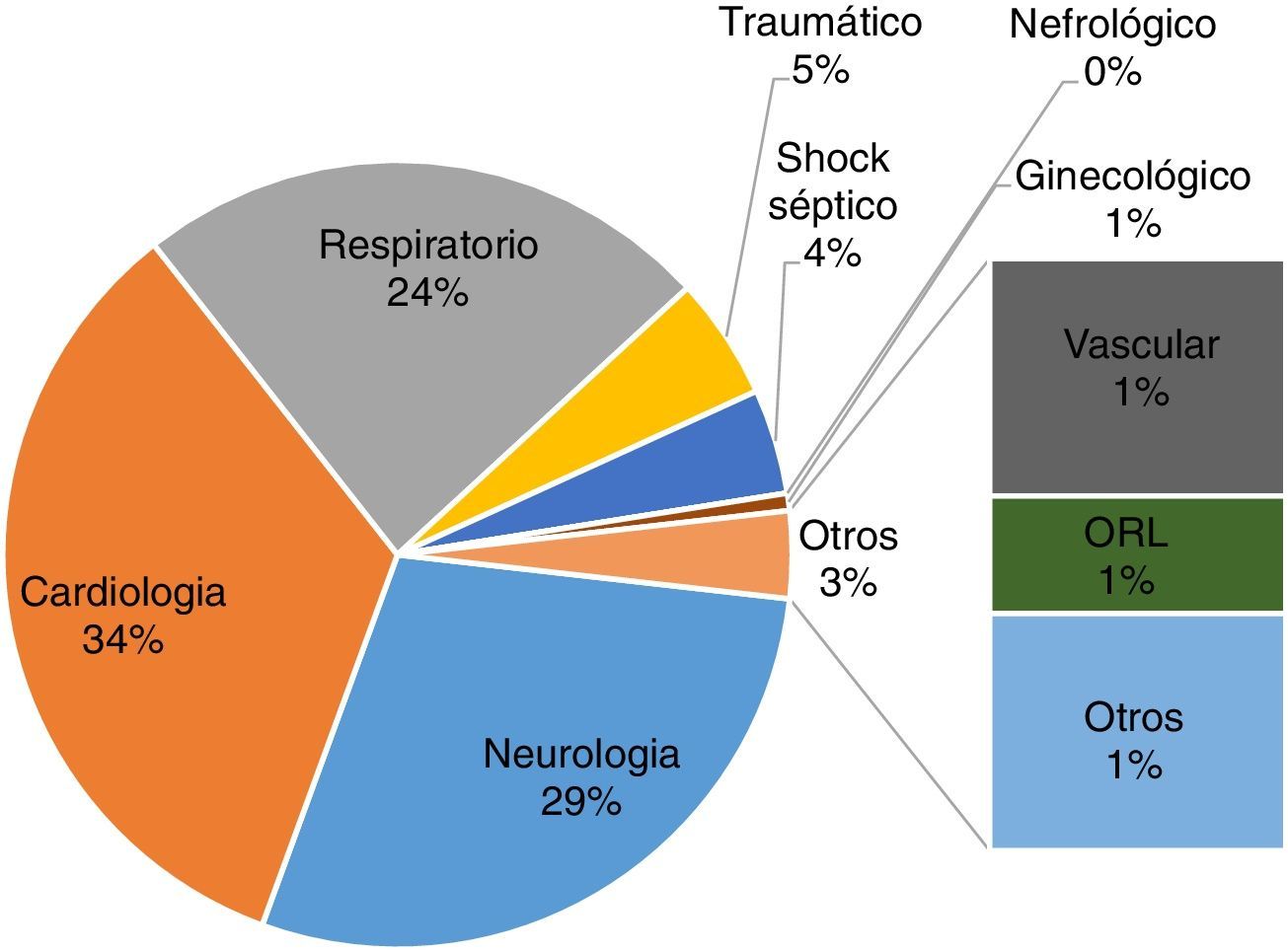
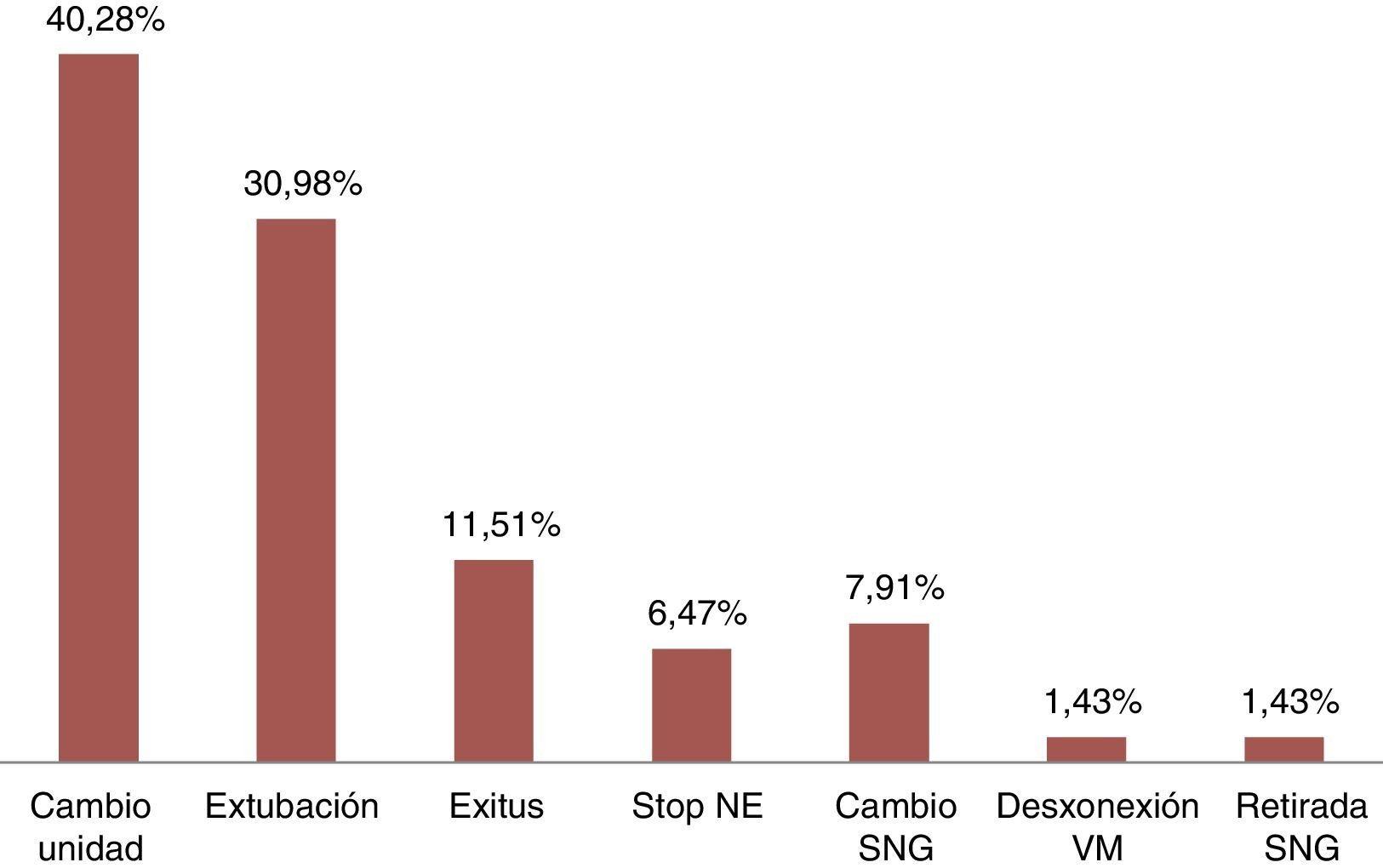
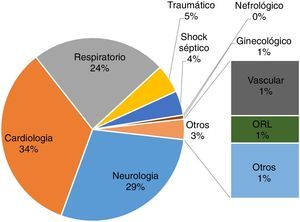
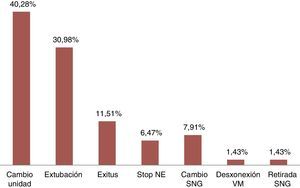
Las enfermedades más comunes (fig. 1) fueron cardiológicas con un 33,81% (47 pacientes), neurológicas con un 28,77% (40 casos) y respiratorias con un 23,74% (33), con diagnóstico más frecuente, prótesis aórtica, hemorragia subaracnoidea e insuficiencia respiratoria, respectivamente. Los principales motivos de fin de estudio, representados en la figura 2, fueron cambio de unidad (40,28%; 56 pacientes) y extubación (30,93%; 43 casos).
Un 63,31% (88 enfermos) padecieron estreñimiento en algún momento durante el tiempo que estuvieron incluidos en nuestro estudio. Cabe destacar que los pacientes estreñidos tuvieron una estancia media superior respecto a los no estreñidos (13,33±6,41 días; 8,11±4,31 días respectivamente).
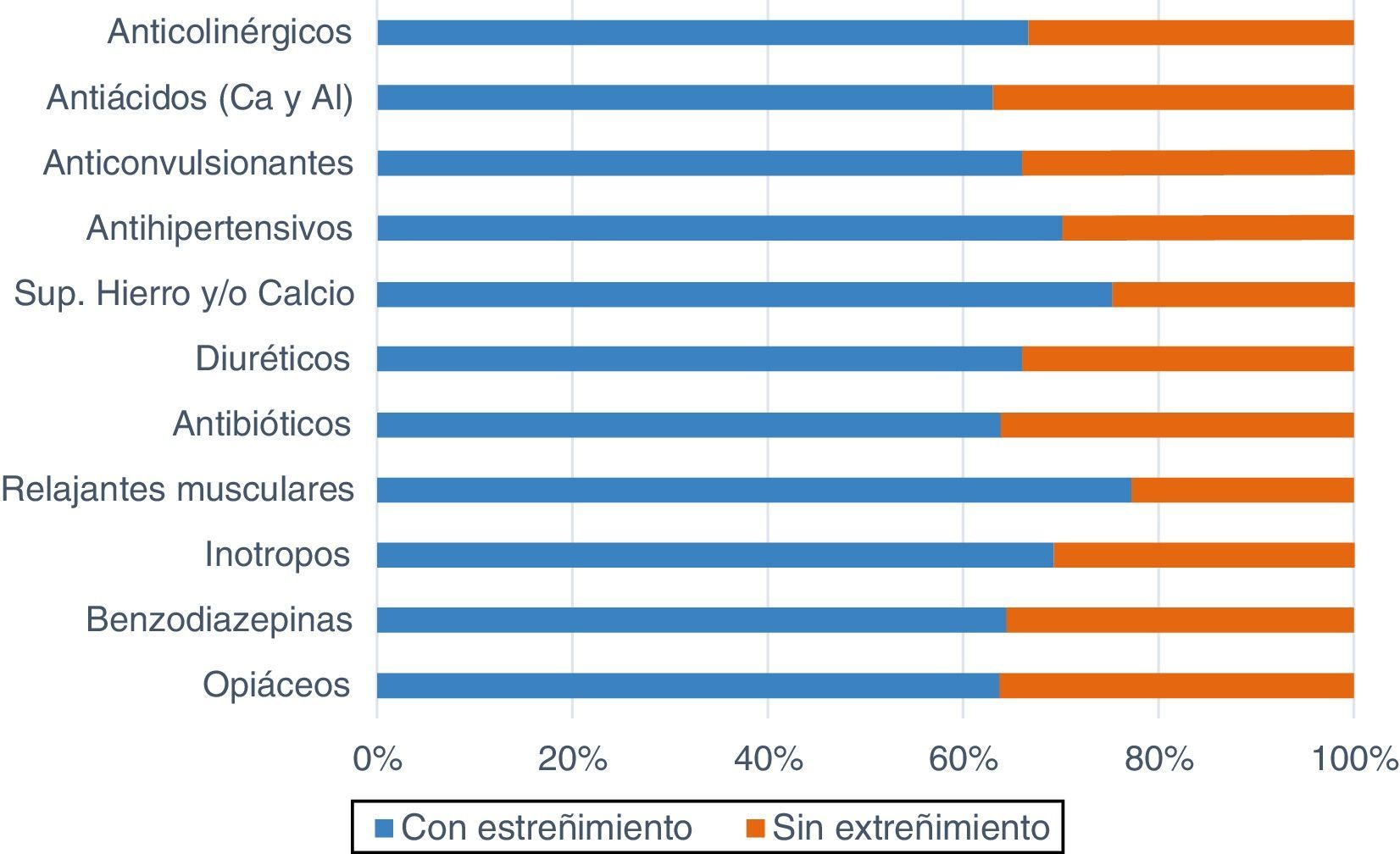
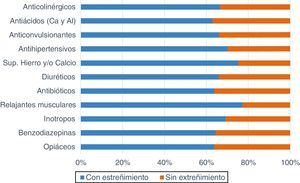
Con relación al tratamiento farmacológico (fig. 3), los opiáceos y los antiácidos (99,28%; 138 pacientes en cada grupo) fueron los más administrados; 88 y 87 pacientes (63,76; 63,04%) respectivamente, sufrieron estreñimiento. La mayor incidencia de estreñimiento la tuvieron aquellos que tomaron relajantes musculares (77,19%; 44 pacientes), suplementos de hierro y/o calcio (75,34%; 55) y/o antihipertensivos (70,21%; 33).
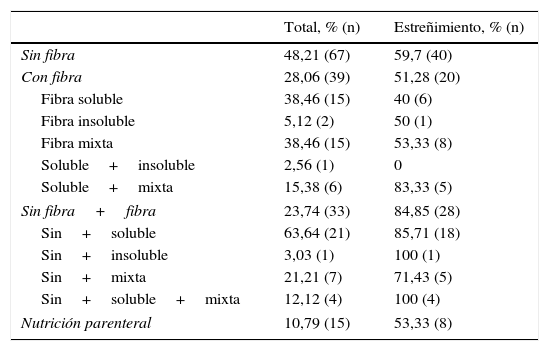
El tipo de NE más utilizada fue la dieta sin fibra con un 48,2% (67 pacientes); el 59,7% de esos pacientes (40 casos) padecieron estreñimiento. Solo un 29,05% (39 enfermos) recibió dieta con fibra, con una incidencia de estreñimiento de un 51,28% (20 casos). A un 23,74% (33 pacientes) se les modificó el tipo de NE de sin fibra a fibra; el 84,84% (28 enfermos) estuvieron estreñidos (tabla 2).
Tipos de nutrición enteral empleada y en relación con el estreñimiento
| Total, % (n) | Estreñimiento, % (n) | |
|---|---|---|
| Sin fibra | 48,21 (67) | 59,7 (40) |
| Con fibra | 28,06 (39) | 51,28 (20) |
| Fibra soluble | 38,46 (15) | 40 (6) |
| Fibra insoluble | 5,12 (2) | 50 (1) |
| Fibra mixta | 38,46 (15) | 53,33 (8) |
| Soluble+insoluble | 2,56 (1) | 0 |
| Soluble+mixta | 15,38 (6) | 83,33 (5) |
| Sin fibra+fibra | 23,74 (33) | 84,85 (28) |
| Sin+soluble | 63,64 (21) | 85,71 (18) |
| Sin+insoluble | 3,03 (1) | 100 (1) |
| Sin+mixta | 21,21 (7) | 71,43 (5) |
| Sin+soluble+mixta | 12,12 (4) | 100 (4) |
| Nutrición parenteral | 10,79 (15) | 53,33 (8) |
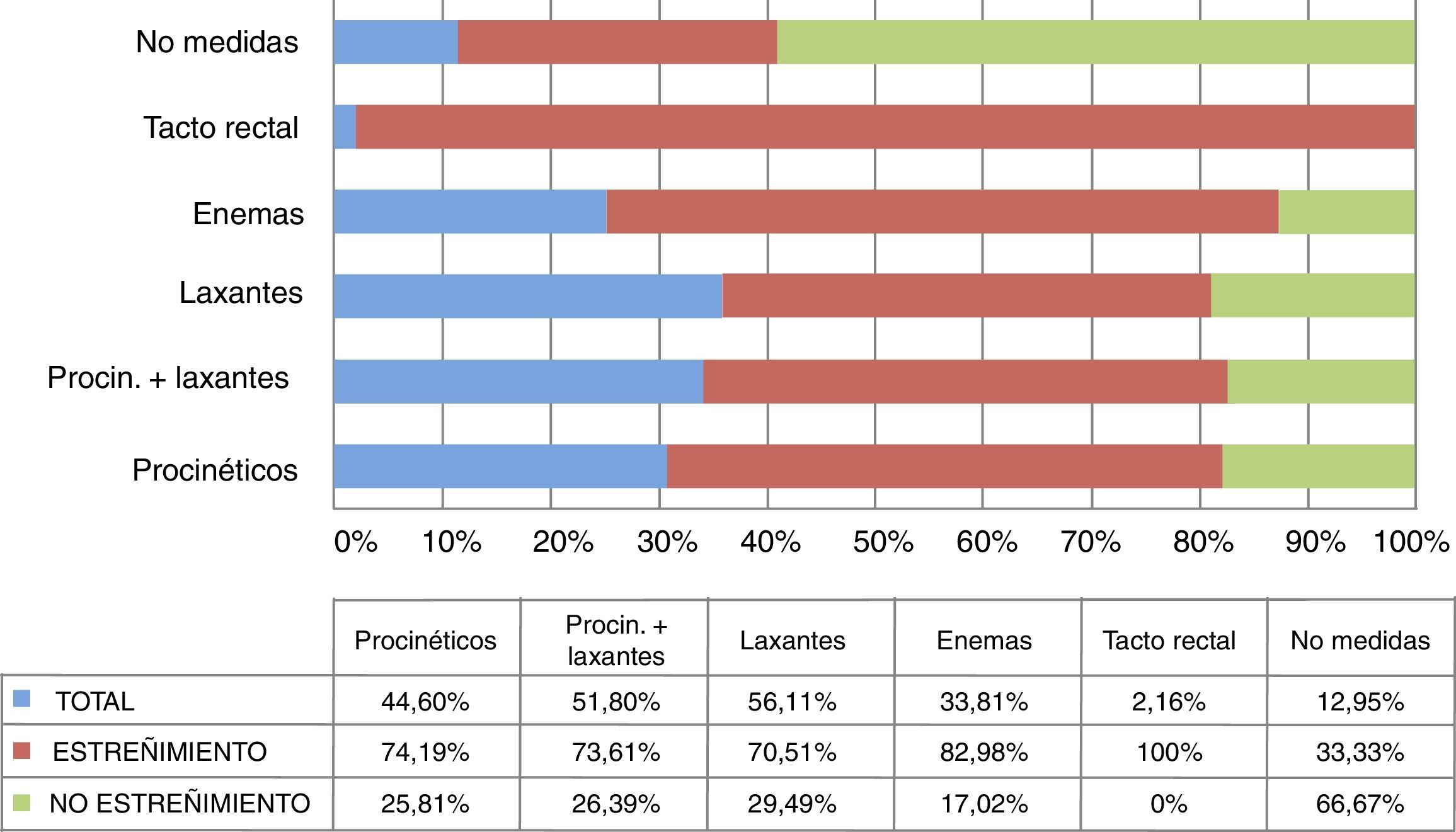
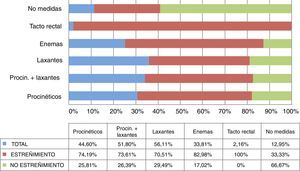
Respecto a las medidas correctoras (fig. 4), los laxantes (56,11%; 78 pacientes), seguidos de los laxantes en combinación con procinéticos (51,79%) fueron los más usados. El estreñimiento fue elevado en ambos grupos (70,51; 73,61%) Solo a un 33,81% (47 pacientes) se les administró enemas (82,97% con estreñimiento) y a un 12,94% (18 enfermos) no se les aplicó ninguna intervención (33,33% con estreñimiento).
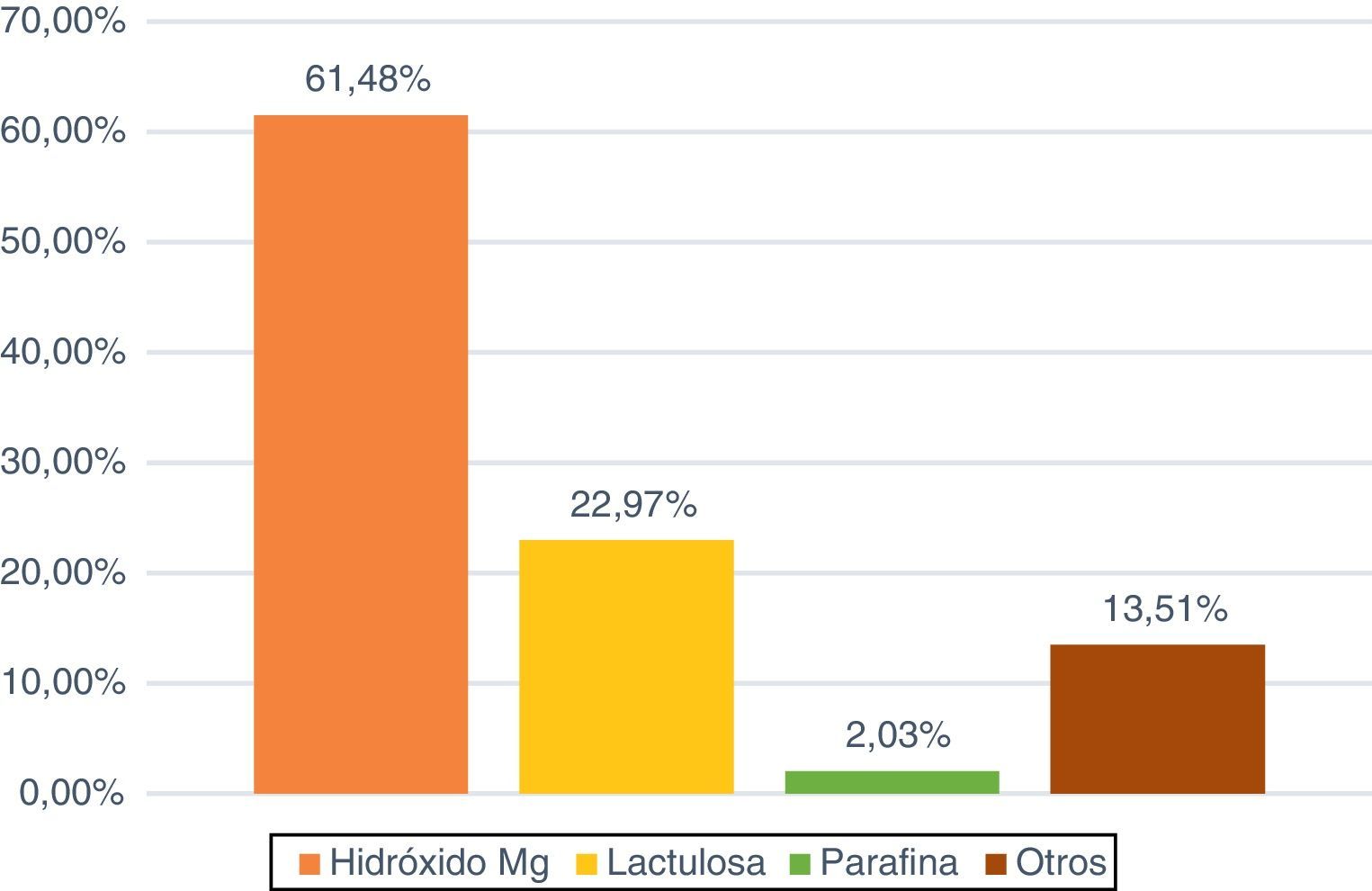
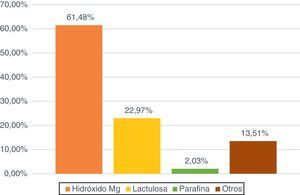
El laxante que más se utilizó (fig. 5) fue el hidróxido de magnesio en un 61,48% de los pacientes, seguido de la lactulosa con un 22,97% (34 enfermos). En el caso de los enemas, fue el de limpieza (1-1,5L de agua templada con solución jabonosa o 2-3 microenemas de citrato trisodio/lauril sulfacetato) el más usado (51,66%; 31) seguido del Casen® (31,66%; 19).
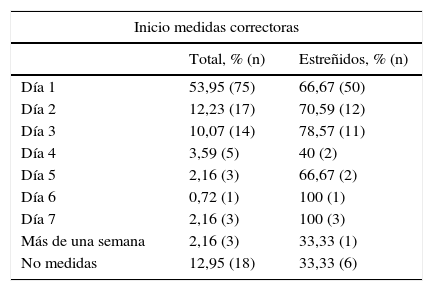
De los 139 participantes en el estudio, 75 de ellos (53,95%) iniciaron el primer día de NE alguna medida correctora; el 66,67% (50 pacientes) padecieron estreñimiento (tabla 3). De estos 75, tomaron procinéticos 55 (39,56%) y laxantes 40 (28,77%).
Relación estreñimiento con día de inicio de medidas correctoras
| Inicio medidas correctoras | ||
|---|---|---|
| Total, % (n) | Estreñidos, % (n) | |
| Día 1 | 53,95 (75) | 66,67 (50) |
| Día 2 | 12,23 (17) | 70,59 (12) |
| Día 3 | 10,07 (14) | 78,57 (11) |
| Día 4 | 3,59 (5) | 40 (2) |
| Día 5 | 2,16 (3) | 66,67 (2) |
| Día 6 | 0,72 (1) | 100 (1) |
| Día 7 | 2,16 (3) | 100 (3) |
| Más de una semana | 2,16 (3) | 33,33 (1) |
| No medidas | 12,95 (18) | 33,33 (6) |
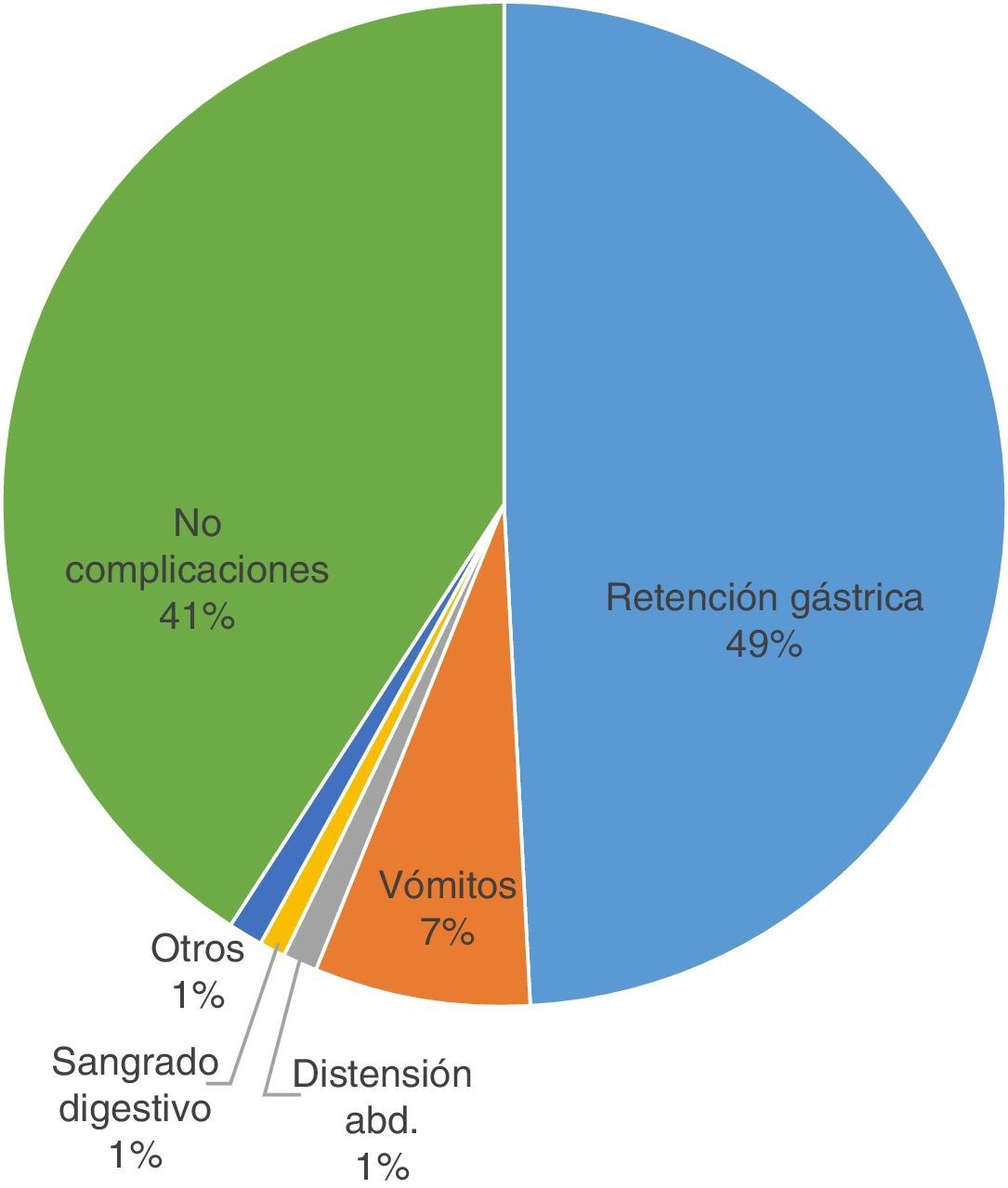
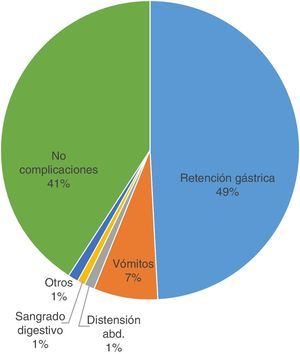
En la figura 6 se observan las complicaciones. Del total de la muestra, el 58,76% presentaron alguna complicación, y la más relevante fue la retención gástrica con un 49,32% (69,86% con estreñimiento). Por otro lado, el 41,21% no evidenció ninguna complicación (55,7% con estreñimiento).
DiscusiónDel análisis de los resultados del estudio se destaca que hay una incidencia de estreñimiento significativa. Teniendo en cuenta que entendemos el estreñimiento como la ausencia de deposición después de 3 días del inicio de la NE5,6, el 63% de la muestra presentó estreñimiento. Con características similares Martínez et al.1 muestran una incidencia del 73,9%, Mostafa et al.2 nos hablan del 83% y Martín Orejana et al.18 del 84,06%.
Tras recoger y analizar datos sobre la frecuencia, cantidad y características de las deposiciones, no hemos podido establecer un patrón intestinal común debido a la disparidad de resultados obtenidos. Cabe destacar que la cantidad y las características de las deposiciones son unos datos subjetivos en cuanto al registro enfermero y que en varias ocasiones estos datos no quedan reflejados.
Tratamiento farmacológicoSegún el estudio de Lerga et al.16Valoración del patrón intestinal en pacientes de UCI mediante los registros de enfermería, se observa que los pacientes que recibieron mórficos, benzodiacepinas y miorrelajantes presentaron una mayor alteración del ritmo y características de las heces. En nuestro estudio, en el cual hemos analizado un abanico más amplio de medicación, observamos que opiáceos, antiácidos, benzodiacepinas y antibióticos son los más utilizados, mientras que el índice más alto de estreñimiento lo presentaron los pacientes que recibieron miorrelajantes (77%), suplementos de hierro y/o calcio (75%) o antihipertensivos (70%). Cabe destacar que gran parte de la medicación utilizada en el paciente crítico puede alterar el vaciamiento gástrico y enlentecer el tránsito intestinal por una disminución del peristaltismo. Por este motivo no podemos concluir que un único fármaco sea el causante del estreñimiento, sino que puede deberse a la combinación de varios de ellos. Debido a la complejidad de estos pacientes, los fármacos utilizados son vitales e indispensables para su recuperación.
NutriciónSegún los resultados del estudio se puede observar la variedad de dietas administradas a los pacientes, incluso se han dado algunos casos en que se administraron diferentes dietas a un solo sujeto.
Tal y como destacan Montejo González y Estébanez Montiel11, entre otros autores, el uso de dietas con fibra mejora el tránsito intestinal incrementando el bolo fecal y disminuyendo la necesidad de laxantes. Únicamente un 28% de nuestros pacientes recibieron dieta con fibra, de los cuales, el menor índice de estreñimiento lo presentaron los pacientes con fibra soluble. Por otro lado, un 48% de la muestra recibió dieta sin fibra, alrededor de un 60% padecieron estreñimiento. El 23% de los sujetos durante su estancia fueron nutridos con dieta sin fibra que posteriormente se cambió a dieta con fibra. Cabe destacar que este grupo fue el que más estreñimiento padeció (85%), probablemente este hecho fue debido a que el estreñimiento ya estaba presente en el cambio a una dieta con fibra.
Teniendo en cuenta el tamaño relativamente pequeño de la muestra, coincidimos con varios estudios6 en que no existe una dieta única ideal, sino que el contexto en el que se encuentra el paciente y su evolución determinarán el tipo de dieta más adecuada en cada momento. En nuestras unidades disponemos de dietas específicas adaptadas a enfermedades concretas, pero muchas de ellas no contienen el aporte de fibra necesario, por ello, un gran número de pacientes reciben dietas sin fibra.
Medidas correctorasEn las UCI, se emplean diversos métodos tanto farmacológicos como no farmacológicos, para prevenir o resolver el estreñimiento. Se utilizan principalmente los procinéticos, laxantes y enemas3,9–11,17.
Los procinéticos favorecen la tolerancia de la NE aumentando la motilidad intestinal, por lo tanto, minimizan el enlentecimiento gastrointestinal, uno de los efectos secundarios de muchos de los fármacos empleados en el paciente crítico11. Según los resultados de nuestro estudio, solo el 40% de los pacientes reciben, desde el primer día del inicio de la NE, procinéticos.
En el caso de los laxantes, los más utilizados en nuestras UCI son los de tipo lubricante (parafina líquida) y los osmóticos (hidróxido de magnesio y lactulosa), siendo el hidróxido de magnesio el más usado. Un 54% del total de la muestra recibieron laxantes en las primeras 72h tras el inicio de la NE, mientras que un 22% fue a posteriori. Consideramos que administrar laxantes en las primeras 72h puede ser una medida preventiva frente al estreñimiento, mientras que pasado este periodo sería para resolver el problema ya instaurado.
Pese que un número significativo de pacientes iniciaron alguna medida correctora en los primeros días tras el comienzo de la NE, la tasa de estreñimiento fue muy elevada (73% procinéticos; 68% laxantes) En un estudio similar, donde se administraron laxantes de forma tardía y procinéticos según protocolo de la unidad, hubo una incidencia de estreñimiento mayor (84,06%)18 Por lo tanto, creemos que el inicio precoz de la combinación de procinéticos junto con laxantes podría ser la medida por excelencia para prevenir el estreñimiento en los pacientes críticos.
Por otra parte, los enemas suelen ser aplicados como medida resolutiva ante el estreñimiento1,3,6,10,18 Un 34% los recibieron, siendo el más utilizado, el de limpieza. Normalmente, su administración se lleva a cabo cuando el uso de laxantes no es efectivo; cabe destacar que no es un método infalible ya que, debido a su inicio tardío, suelen ser necesarios varios enemas para resolver el problema18.
ComplicacionesLos datos indican que las principales complicaciones gastrointestinales se relacionan con la NE, siendo la retención gástrica, en un 49%, la más común entre nuestros pacientes y habiendo causado en algunos casos la suspensión de la dieta. Mentucci8, en su estudio, habla de un 63% de complicaciones, de las cuales el aumento del residuo gástrico fue la más frecuente (42,1% de casos).
Un 70% de estos pacientes padecieron estreñimiento, que puede verse justificado a causa de la alteración del patrón gastrointestinal, que disminuye tanto el vaciamiento gástrico como la motilidad intestinal. Un 41% del total no presentó ninguna complicación asociada.
LimitacionesUna de las limitaciones del estudio fue que los resultados no son extrapolables a todos los pacientes que ingresan en el HUB.
Son pocas las investigaciones realizadas acerca del tema de estudio, por tanto, la búsqueda bibliográfica representó una dificultad añadida pero compensada a la vez, ya que los resultados podrán ser de interés científico.
La pérdida de casos que se produjeron durante la investigación (pacientes que se marcharon de alta antes del séptimo día o la defunción de estos), también representaron una dificultad ya que disminuyeron el número de sujetos incluidos en el estudio.
Otra limitación fue el desconocimiento del patrón intestinal del paciente previo al ingreso.
Por último, cabe destacar la dificultad de la obtención de datos debido a un registro incompleto por parte del equipo de enfermería, tanto de las deposiciones (aspecto y cantidad) como del tipo de enema administrado.
ConclusionesConcluimos que el estreñimiento es un problema real en los pacientes ingresados en las UCI del HUB, con una incidencia del 63%, aunque no hay un solo causante, sino que hay una serie de factores que intervienen en ello: alteraciones en la motilidad intestinal secundarias al proceso patológico, aporte de fibra insuficiente y cambios inducidos por diversos fármacos de empleo en el paciente crítico (sedantes, relajantes…), por ello realizamos una serie de recomendaciones como son:
- •
Intensificar la vigilancia del estreñimiento en aquellos pacientes tratados con fármacos como relajantes musculares, suplementos de hierro y/o calcio y antihipertensivos.
- •
Utilizar dietas con fibra desde el inicio, ya que la fibra favorece la normalización y frecuencia de las deposiciones.
- •
Aplicar de forma precoz y combinada procinéticos y laxantes, ya que mejora la motilidad gastrointestinal y evita la instauración del estreñimiento.
Por último, creemos necesario crear un protocolo de enfermería para la profilaxis y manejo del estreñimiento, puesto que evitaría, en muchos casos, su instauración, y habría una mayor sensibilización por parte del equipo de enfermería para mejorar este cuidado.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Referencias no citadas19,20,21,22,23,24,25,26.
Queremos agradecer a la Unidad de Formación Continuada del HUB su apoyo y confianza. Dar las gracias, también, a nuestros familiares por su paciencia a lo largo de este proyecto. Por último agradecer a Víctor López Balcells y Jaume Tejero Ambrosio su colaboración en estadística y traducción.