El cáncer es una enfermedad grave, en donde la supervivencia del paciente dependerá del tipo de diagnóstico, etapa de la enfermedad, pronóstico y tratamiento, produciendo un impacto físico, psicológico y social entre el paciente y su familia.
Los factores emocionales son de suma importancia, de ellos dependerá el apego al tratamiento, la sensibilización a la enfermedad y la calidad de vida.
En el siguiente trabajo se aborda el insomnio como un factor común en los pacientes con cáncer, del cual poco se ha estudiado y cuya incidencia repercute en el bienestar de estos pacientes, asimismo se abordarán las alternativas de evaluación y tratamiento.
Cancer is a serious disease where the patient's survival depends on the type of diagnosis, disease stage, prognosis and treatment, impacting physical, psychological and social cooperation between the patient and his family.
Emotional factors are of paramount importance, they depend on adherence to treatment, disease awareness and quality of life.
The following paper deals with insomnia as a common factor in patients with cancer, of which little has been studied and the incidence of which affects the welfare of these patients also will address the evaluation and treatment alternatives.
Pagina nueva 1
Introducción
El cáncer es un conjunto de enfermedades en las cuales el organismo produce un exceso de células malignas (conocidas como cancerígenas o cancerosas), con crecimiento y división más allá de los límites normales (invasión del tejido circundante y, a veces metástasis). La metástasis es la propagación a distancia, por vía fundamentalmente linfática o sanguínea de las células originarias del cáncer, y el crecimiento de nuevos tumores en los lugares de destino de dicha metástasis1.
El cáncer puede afectar a todas las edades, es la segunda causa principal de muerte, detrás de las enfermedades cardíacas, incluso los más comunes se incrementa con la edad. El cáncer causa cerca del 13% de todas las muertes. De acuerdo con la Sociedad Americana del cáncer, 7.6 millones de personas murieron de cáncer en el mundo durante 2007. A pesar de esto, se ha producido un aumento en la supervivencia de los pacientes con cáncer1.
El cáncer es una enfermedad que afecta y se ve afectada por las esferas físicas, psicológicas y sociales, siendo abordada cada vez desde una aproximación multi, inter y transdisciplinar. En esta perspectiva, es importante que la psicología de la salud, valore los aspectos éticos y psicosociales del paciente y así, se señalen las repercusiones que existirán en su persona, en la familia y en el equipo terapéutico2.
El impacto del diagnóstico y tratamiento del cáncer provoca una serie de respuestas psiconeuroinmunológicas, psicobiológicas y psicosociales, que afectan la calidad de vida del paciente.
La enfermedad oncológica está asociada a una experiencia de sufrimiento y vulnerabilidad, lo que conlleva altos niveles de estrés, pudiendo afectar no sólo a la calidad de vida sino también, en algunos casos, la supervivencia del paciente. Con el objetivo de aumentar la calidad de vida y disminuir los efectos secundarios derivados del estrés, cada vez son más las voces que provienen del mundo científico, que defienden la necesidad de proporcionar apoyo psicológico a los enfermos de cáncer y sus familiares que lo necesiten.
la intervención que ofrece la Psicología en el ámbito de la Oncología: la Psicooncología, es en términos generales, el estudio de los factores psicológicos que afectan a la morbimortalidad por cáncer y las respuestas emocionales de los enfermos, allegados y profesionales. En términos más específicos, la Psicooncología promueve la educación, habilidades de afrontamiento, apoyo emocional a los pacientes, sus familias y profesionales que los cuidan, adhesión terapéutica, adaptación a la enfermedad, apoyo social, el control de síntomas psíquicos y físicos -vómito, dolor...-, y en definitiva, aquellas áreas que fomenten la calidad de vida del paciente y sus allegados, en las distintas fases de la enfermedad, que disminuyan la experiencia de sufrimiento y que faciliten las labores asistenciales del equipo terapéutico. Por todo ello, resulta actualmente inexcusable, tanto desde un punto de vista profesional como ético, no integrar la intervención psicológica en el tratamiento del enfermo que padece cáncer3.
Una vez alcanzado el perfil de competencia necesario, el psicólogo debería ser capaz de realizar actividades preventivas, asistenciales, evaluación, diagnóstico y tratamiento de aspectos psicológicos en las distintas localizaciones tumorales, docentes y de investigación.
La asistencia psicológica a pacientes con cáncer y a sus familiares, está indicada en los distintos momentos de la evolución de la enfermedad. Cada una de las fases de ésta se caracteriza por estresores específicos, y las estrategias a utilizar pueden variar. Los objetivos de la intervención en cada fase son generales y será necesario dar un abordaje personalizado en cada caso, teniendo en cuenta la situación personal de cada paciente.
Dentro de las fases críticas destacan las siguientes: fase de diagnóstico, fase de tratamiento, fase de intervalo libre de enfermedad, fase de recidiva, fase de tratamientos específicos (cirugía, quimioterapia, radioterapia, trasplante de médula ósea, inmunoterapia, etc.), fase terminal, cuidados paliativos, supervivencia, fase de agonía, muerte.
Trastornos del sueño
Los trastornos primarios del sueño según el DSM-IV-TR, son aquellos que no tienen como etiología, ninguno de los siguientes trastornos: otra enfermedad mental, una enfermedad médica o una sustancia. Estos trastornos del sueño aparecen presumiblemente como consecuencia de alteraciones endógenas en los mecanismos del ciclo sueño-vigilia, que a menudo se ven agravadas por factores de condicionamiento. A su vez, estos trastornos se subdividen en disomnias (caracterizadas por trastornos de la cantidad, calidad y horario del sueño), y en parasomnias (caracterizadas por acontecimientos o conductas anormales asociadas al sueño, a sus fases específicas o a los momentos de transición sueño-vigilia)4.
Las parasomnias se caracterizan por un comportamiento inusual o por acontecimientos que se producen durante el sueño, y que algunas veces conducen a despertares intermitentes. Sin embargo, son estos comportamientos, y no el insomnio, las que predominan en el cuadro clínico de las parasomnias.
Entre las disomnias se encuentra el insomnio primario, su característica esencial es la dificultad para iniciar o mantener el sueño, o la sensación de no haber tenido un sueño reparador durante al menos un mes, que provoca un malestar clínicamente significativo o un deterioro laboral, social o de otras áreas importantes de la actividad del individuo. Los individuos con insomnio primario presentan muy a menudo una combinación de dificultades para dormir y despertares frecuentes durante la noche. Con menos frecuencia se quejan únicamente de no tener un sueño reparador, es decir, tienen la sensación de que su sueño ha sido inquieto, poco profundo y de poca calidad. Este trastorno se suele asociar con un aumento del nivel de alerta fisiológica y psicológica durante la noche, junto a un condicionamiento negativo para dormir. La preocupación intensa y el malestar por la imposibilidad de dormir bien pueden generar un círculo vicioso: cuanto más intenta el individuo dormir, más frustrado y molesto se encuentra, y menos duerme.
El insomnio crónico puede provocar una disminución de la sensación de bienestar durante el día, alteración del estado de ánimo y de la motivación, atención, energía y concentración disminuidas, y un aumento de la sensación de fatiga y malestar. A pesar de que los individuos presentan a menudo la queja subjetiva de fatiga diurna, no se ha demostrado la presencia de un aumento de los signos fisiológicos de somnolencia.
El trastorno del sueño relacionado con otro trastorno mental consiste en alteraciones del sueño debidas a un trastorno mental diagnosticable (a menudo trastornos del estado de ánimo o trastornos de ansiedad), que es de suficiente gravedad como para merecer atención clínica independiente. Probablemente, los mecanismos fisiopatológicos responsables del trastorno mental también afectan la regulación del ciclo sueño-vigilia.
El trastorno del sueño debido a una enfermedad médica, consiste en alteraciones del sueño como consecuencia de los efectos fisiológicos directos, de una enfermedad médica sobre el sistema sueño-vigilia.
El trastorno del sueño inducido por sustancias, consiste en alteraciones del sueño como consecuencia del consumo o abandono de una sustancia en particular (fármacos incluidos). El estudio sistemático de los individuos que presentan alteraciones del sueño importantes, supone una evaluación del tipo específico de alteración y de los trastornos mentales, médicos o relacionados con sustancias (fármacos incluidos), que pudieran ser responsables del trastorno del sueño4.
Trastornos del sueño y cáncer
Los trastornos del sueño pueden afectar seriamente al bienestar físico y mental, así como a la calidad de vida del paciente, y más pronunciado es en aquellos pacientes con enfermedades que amenazan la vida, como el cáncer.
Causas
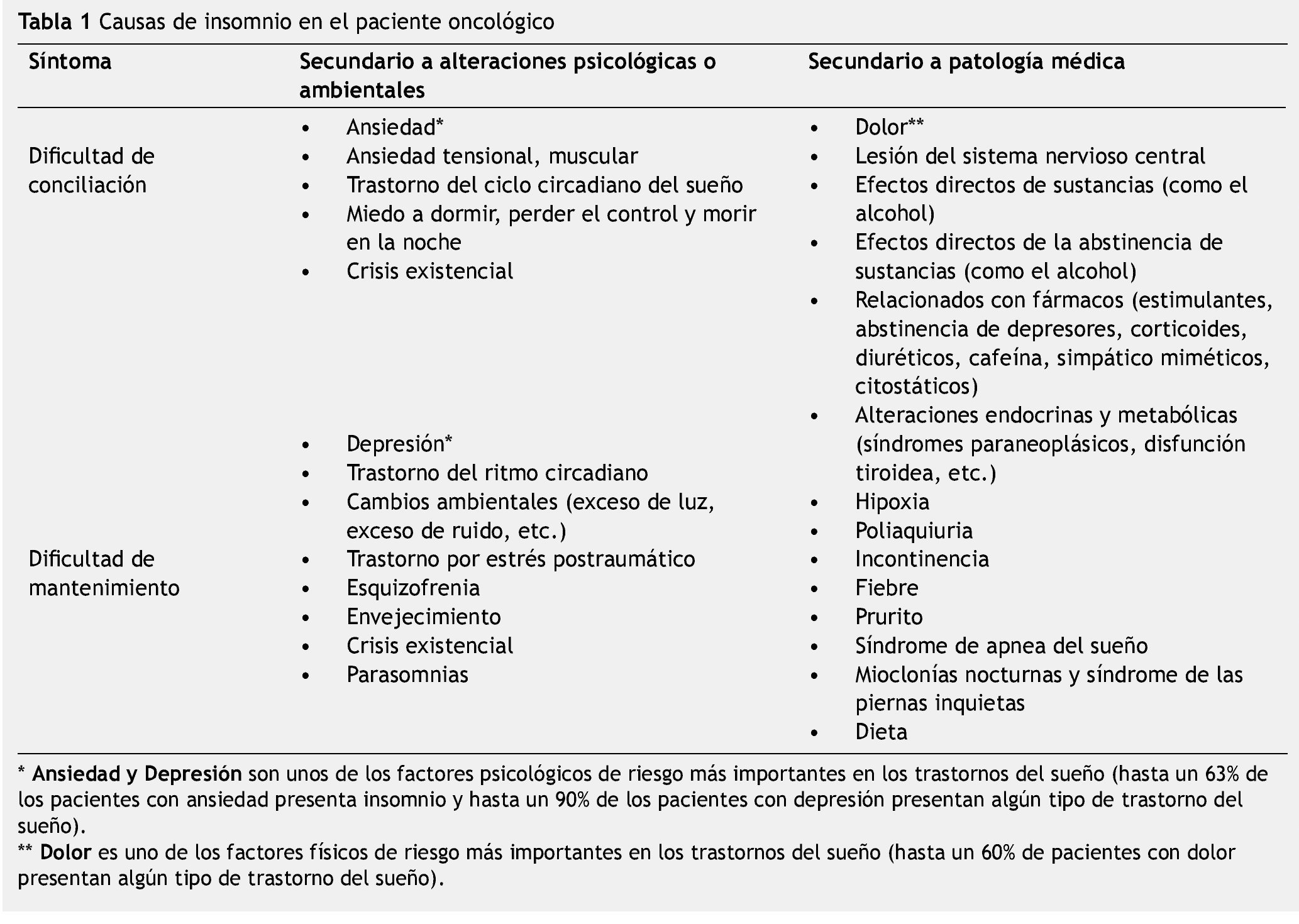
Da etiología de los trastornos del sueño en el paciente oncológico es multidimensional por naturaleza. Existen factores que predisponen, precipitan y mantienen los trastornos del sueño, tal como indican Savard y Morin5.
• Factores que predisponen: el género, la edad y una historia previa de trastornos del sueño, siendo mayor la prevalencia de insomnio en mujeres y en personas de edad avanzada.
• Factores que precipitan: incluye no sólo el tipo y estadio del cáncer sino también, el dolor y los efectos secundarios de los tratamientos, como la náusea y vómito, disnea, frecuencia urinaria. la propia hospitalización y un contexto inusual para dormir, también pueden alterar el descanso nocturno.
• Factores que mantienen: incluye no sólo una pobre higiene del sueño sino también, una deficiente nutrición, vida sedentaria, fumar, deprivación alcohólica y consumo de cafeína. En general, el insomnio en el paciente con cáncer puede ser secundario a factores físicos y psicológicos (según el modelo biopsico-socio-espiritual)6 (tabla 1).
Diagnóstico diferencial
Atendiendo a los criterios diagnósticos DSM-IV-TR:
1. Los trastornos primarios del sueño, son aquellos que no tienen como etiología ninguno de los siguientes trastornos: otra enfermedad mental, una enfermedad médica o relacionado con uso de sustancias.
2. El insomnio, que se debe a los efectos fisiológicos directos de una sustancia, debe ser diagnosticado como trastorno del sueño inducido por sustancias, tipo insomnio. La característica esencial de este trastorno es la presencia de alteraciones prominentes del sueño de suficiente gravedad, como para merecer una atención clínica independiente.
3. Tipo insomnio: este subtipo hace referencia a motivos de consulta que insisten de modo especial en la dificultad para conciliar o mantener el sueño, o en la sensación al despertarse de sueño no reparador.
4. Trastorno del sueño debido a enfermedad médica, tipo insomnio, la característica esencial de este trastorno es la presencia de alteraciones prominentes del sueño que revisten la suficiente gravedad como para merecer una atención clínica independiente, y que se consideran secundarias a los efectos fisiológicos directos de una enfermedad médica.
5. Tipo insomnio: este subtipo se refiere a motivos de consulta que hacen especial hincapié en la dificultad para conciliar o mantener el sueño, o en la sensación al despertarse de sueño no reparador. Cabe destacar, por tanto, que en el contexto de pacientes oncológicos en general, y con enfermedad avanzada y terminal en particular, la etiología del insomnio será difícil de especificar, así como de origen multicausal (por enfermedad y/o inducido por sustancias), aunque en una primera valoración, también sería necesario tener en cuenta la existencia de antecedentes de trastornos primarios del sueño, que facilite el abordamiento terapéutico adecuado4.
El Sleep Disorders ClassificationCommittee de la AmericanAcademy of Sleep Medicine, definió 4 categorías principales de trastornos del sueño en pacientes con cáncer:
1. Trastornos para iniciar y mantener el sueño (insomnio).
2. Trastornos del ciclo sueño-vigilia.
3. Disfunciones relacionadas con el sueño, las etapas de sueño o las vigilias parciales (parasomnias).
4. Trastornos de somnolencia excesiva7.
El insomnio es la dificultad para conciliar (dificultad en dormirse o insomnio de conciliación) o mantener el sueño (frecuentes despertares durante la noche y/o despertar temprano o insomnio de mantenimiento). Además, éste puede ser transitorio (días de duración), de duración corta (1 a 3 semanas) o duración larga (más de 3 semanas). Sueño no reparador, define aquella queja habitual y subjetiva del paciente cuando el insomnio no ha facilitado el descanso nocturno.
Los pacientes oncológicos presentan más trastornos del sueño que las personas sanas, tanto en la dificultad para conciliar como para mantener el sueño. Es el trastorno del sueño más frecuente y de mayor prevalencia con consecuencias negativas sobre la actividad cotidiana y la calidad de vida del paciente, por lo que una valoración y un tratamiento temprano son prioritarios.
La dificultad para dormir satisfactoriamente durante la noche es uno de los síntomas más prevalentes en los pacientes con cáncer, y aunque son muchas las causas que pueden alterar el descanso nocturno, podemos destacar la ansiedad asociada a la propia enfermedad y a los efectos secundarios de los tratamientos recibidos.
Comparado con otros problemas que los pacientes con cáncer sufren, tales como náusea, dolor y depresión, el insomnio no ha recibido mucha atención, a pesar de ser uno de los síntomas más comunes y que genera mayor distrés en los pacientes oncológicos.
Mientras que la relación entre fatiga y cáncer es bien conocida, apenas se conoce cómo ésta empeora el sueño. La deprivación del sueño puede afectar físicamente con un aumento de fatiga, mayor intolerancia al dolor y depresión del sistema inmune, así como a nivel emocional con aumento de irritabilidad, depresión y anhedonia.
Maté et al. (2004), refieren que el insomnio no ha recibido mucha atención, a pesar de ser uno de los síntomas más comunes y que genera mayor distrés en los pacientes oncológicos, afectando al 40% a 60% de los enfermos.
La deprivación del sueño puede afectar físicamente con un aumento de fatiga, mayor intolerancia al dolor y depresión del sistema inmune, así como a nivel emocional; aumento de irritabilidad, depresión y anhedonia.
Un 50% o más de los pacientes oncológicos presentan trastornos del sueño, y entre el 30% y 50% de los pacientes recién diagnosticados de cáncer, refieren dificultades para dormir. En comparación con otros tipos de cáncer, el de mama se asocia con mayores niveles de insomnio con una prevalencia entre el 38% y 61%. En este sentido, contribuyen los síntomas vasomotores de la menopausia, como sensación de calor intenso, sudoración, palpitaciones, dolor de cabeza, afecto negativo y en especial los sofocos, referidos por el 40% a 70% de las supervivientes de cáncer de mama, más frecuentes y más severos que en mujeres sanas de la misma edad. Poco se sabe de la calidad del sueño en los pacientes con cáncer, pero parece que el distrés emocional y físico sí se relaciona con los problemas para dormir, siendo éstos uno de los principales síntomas en esta población.
Savard y Morin (2001) afirman, que más del 50% de los pacientes oncológicos presentan problemas de sueño que perduran en el tiempo años después de finalizar el tratamiento, siendo un problema crónico para los pacientes y la familia.
En un estudio sobre 982 pacientes, Davidson et al. (2002), demostraron que aquellos que manifestaron insomnio (300), atribuyeron el mismo a los pensamientos (52%), dolor o disconfort (45%), aspectos acerca de la salud (38.7%), aspectos relacionados con la familia y los amigos (33%), diagnóstico de cáncer (32%), efectos físicos de la enfermedad (27.7%), aspectos económicos (22.7%) y el 7% no supieron a qué atribuirlo.
Conocer la naturaleza y la prevalencia de los trastornos del sueño en el paciente oncológico es esencial para el manejo total de los síntomas, ya que muchos de ellos pueden tratarse efectivamente. Los pacientes oncológicos necesitan ser atendidos para revertir el insomnio crónico y/o prevenirlo; la intervención psicológica se ha mostrado efectiva para tratar algunos aspectos del insomnio.
Alternativas de evaluación
La evaluación es el paso inicial de las estrategias de tratamiento. Los datos de la evaluación deben incluir documentación sobre factores predisponentes, patrones de sueño, estado emocional, ejercicio y grado de actividad, régimen alimentario, síntomas, medicamentos y rutina de las personas a cargo del cuidado del paciente. Los datos se pueden obtener de múltiples fuentes: el informe subjetivo del paciente sobre su dificultad para dormir, observaciones objetivas de manifestaciones fisiológicas y de comportamiento de las perturbaciones del sueño, e informes de parientes del paciente sobre la calidad del sueño de este7.
El diagnóstico de insomnio se basa principalmente en antecedentes médicos y psiquiátricos cuidadosos y detallados. La American Academy of Sleep Medicine estableció pautas para el uso de la polisomnografía, como instrumento objetivo para evaluar el insomnio. La polisomnografía de rutina incluye la vigilancia de la electroencefalografía, electrooculografía, electromiografía, esfuerzo al respirar y flujo de aire, saturación de oxígeno, electrocardiografía y posición del cuerpo.
La polisomnografía es el instrumento principal de diagnóstico de los trastornos del sueño, se indica para evaluar los trastornos de la respiración que se sospecha se relacionan con el sueño y el trastorno de los movimientos periódicos de las extremidades; así como, cuando la causa del insomnio es incierta o cuando la terapia conductual o el tratamiento farmacológico no tienen éxito.
Factores de riesgo de los trastornos del sueño:
• Factores de enfermedad, incluso síndromes paraneoplásicos con mayor producción de esteroides, y síntomas relacionados con la invasión tumoral (por ejemplo, obstrucción, dolor, fiebre, disnea, prurito y fatiga).
• Factores de tratamiento, incluso síntomas relacionados con la cirugía (por ejemplo, dolor, vigilancia frecuente y uso de opioides); quimioterapia (por ejemplo, corticoesteroides exógenos), y síntomas relacionados con la quimioterapia.
• Fármacos tales como opioides, sedantes o hipnóticos, esteroides, cafeína o nicotina, algunos antidepresivos, vitaminas y suplementos dietéticos como pastillas para adelgazar y otros productos, que se promocionan como medios para estimular la pérdida de peso y suprimir el apetito.
• Factores ambientales.
• Factores físicos o psicológicos que producen tensión.
• Depresión.
• Ansiedad.
• Delirio.
• Convulsiones diurnas, ronquido y dolores de cabeza7.
Características del sueño:
• Patrones habituales de sueño, incluso la hora habitual de acostarse, la rutina antes de retirarse (por ejemplo, alimentos, baño y medicamentos), tiempo transcurrido antes de dormirse y duración del sueño (episodios de vigilia nocturna, capacidad de reanudar el sueño y hora acostumbrada de despertar).
• Características de un sueño perturbado (cambios después del diagnóstico, tratamiento u hospitalización).
• Percepción de las personas significativas para el paciente sobre la cantidad y la calidad del sueño de este.
• Antecedentes familiares de trastornos del sueño.
Alternativas de tratamiento
El manejo de las perturbaciones del sueño se debe enfocar en el tratamiento de los síntomas relacionados con el cáncer y su tratamiento, y en la identificación y manejo de los factores ambientales y psicológicos. El tratamiento de la neoplasia maligna puede resolver las perturbaciones del sueño. Cuando las perturbaciones del sueño son causadas por los síntomas del cáncer o su tratamiento, las medidas para controlar o aliviar los síntomas suelen ser la clave para resolver las perturbaciones del sueño. Para el manejo de las perturbaciones del sueño, se combinan enfoques no farmacológicos y farmacológicos individualizados para el paciente:
• Manejo no farmacológico.
• Manejo farmacológico.
Manejo no farmacológico de las perturbaciones del sueño El medio ambiente se puede modificar para reducir la alteración del sueño. Minimizar el ruido, atenuar o apagar las luces, ajustar la temperatura de la habitación y consolidar las tareas de asistencia al enfermo para disminuir el número de las interrupciones; esto pueden aumentar la duración de sueño ininterrumpido.
Otras acciones o intervenciones que pueden promover el descanso son las siguientes:
• Mantener la piel del paciente limpia y seca.
• Dar fricciones de espalda o masajear las áreas del cuerpo para brindar bienestar al paciente (por ejemplo, masajes en las prominencias óseas, la cabeza y el cuero cabelludo, los hombros, las manos y los pies).
• Mantener la cama o las superficies de los dispositivos de soporte (sillas y almohadas) limpias, secas y sin arrugas.
• Asegurarse de que haya suficientes frazadas para mantener el calor.
• Regular la ingestión de líquidos para evitar que el paciente se despierte frecuentemente para evacuar.
• Promover que el paciente vacíe el intestino y la vejiga antes de dormir.
• Fomentar una función intestinal óptima (mayor cantidad de líquidos, fibras alimenticias, y uso de suavizantes de heces y laxantes).
• Emplear un catéter condón para la incontinencia nocturna.
• Suministrar un bocadillo de alto contenido proteico 2 horas antes del momento de acostarse, por ejemplo: leche tibia, ya que la temperatura libera mayor precursor de melatonina y ayuda a conciliar el sueño, pavo u otros alimentos de alto contenido de triptófano.
• Evitar bebidas con cafeína u otros estimulantes, incluso suplementos alimentarios que promuevan cambios en el metabolismo y supriman el apetito.
• instar al paciente a usar ropa holgada y suave.
• Facilitar la comodidad a través de cambios de posición y apoyo con almohadas, según sea necesario.
• Alentar al paciente a que haga ejercicio o actividades a más tardar 2 horas, antes de acostarse.
• Alentar al paciente a mantener horarios regulares para acostarse y para levantarse.
• Reducir y coordinar los contactos necesarios del personal de cabecera, para los enfermos hospitalizados.
Las intervenciones psicológicas se dirigen a ayudar al paciente a enfrentar situaciones difíciles mediante educación, apoyo y reafirmación. A medida que el paciente aprende a enfrentar la tensión que provocan la enfermedad, la hospitalización y el tratamiento, el sueño puede mejorar. Se debe promover la comunicación, la expresión verbal de preocupaciones y la franqueza entre el paciente, la familia y el equipo de atención de la salud. Los ejercicios de relajación y de autohipnosis efectuados a la hora de acostarse, pueden ayudar a fomentar la calma y el sueño. Las intervenciones cognitivo conductuales que disminuyen el sufrimiento relacionado con el insomnio temprano, y el cambio de la meta de "necesidad de dormir" a "tan sólo relajamiento", pueden disminuir la ansiedad y fomentar el sueño.
La terapia cognitivo conductual (TCC) administrada por psicólogos ha mostrado ser prometedora, para el tratamiento del insomnio en los pacientes de cáncer. La TCC se relacionó con mejoras considerables y sostenidas en varios aspectos del sueño. Estas mejoras se evaluaron tanto subjetivamente (diario de sueño), como objetivas (actigrafía). Además, los pacientes del grupo de TCC mostraron mejoras considerables en relación con la fatiga, la ansiedad y los síntomas depresivos, y notificaron una mejor calidad de vida que los pacientes que recibieron el tratamiento habitual.
Se ha encontrado que muchas de las personas que sufren de insomnio tienen malos hábitos de higiene del sueño (como fumar y tomar alcohol antes de irse a dormir), que pueden agravar o perpetuar este trastorno. Por lo tanto, una evaluación completa sobre la higiene del sueño (por ejemplo, tiempo que se permanece en la cama, siestas durante el día, consumo de cafeína, alcohol o comidas pesadas, picantes o dulces, ejercicio y ambiente para dormir) y el uso de estrategias de manejo conductual (por ejemplo, hora fija para acostarse, restricción de los hábitos de fumar, comer y consumir alcohol por lo menos de 4 a 6 horas antes de acostarse y mucho ejercicio), pueden resultar eficaces para reducir la perturbación del sueño.
Manejo farmacológico de las perturbaciones del sueño National Cancer Institute, www.cancer.gov/espanol cuando las perturbaciones del sueño no se resuelven con otras medidas de cuidados médicos de apoyo, puede resultar útil el uso a corto plazo o intermitente, de medicamentos para dormir (hipnóticos). Sin embargo, el uso prolongado de éstos, para controlar el insomnio persistente puede perjudicar los patrones naturales del sueño (es decir, privación del sueño de movimientos oculares rápidos [sueño MOR]) y alteración de las funciones fisiológicas. El uso prolongado (> 1 a 2 semanas) de estos medicamentos puede generar tolerancia, dependencia psicológica y física, intoxicación y resaca por medicamentos.
El zolpidem (un fármaco más nuevo), supuestamente no se relacionó con tolerancia, dependencia, alteraciones de los ciclos de sueño o retorno del insomnio. El tartrato de zolpidem se recomienda a una dosis para ser administrada entre 5 a 10 mg, dependiendo de la edad, condición física y médica u otros factores asociados medioambientales; unos 30 minutos antes de acostarse, sin exceder 4 semanas, se recomiendan 2 semanas con retirada gradual. Con este medicamento no existen estudios de su uso específico en pacientes con cáncer.
Las benzodiazepinas se utilizan ampliamente para el control de las perturbaciones del sueño. Cuando se usan como complemento de otro tratamiento durante periodos cortos de tiempo, estos fármacos son seguros y eficaces para producir un sueño natural, ya que perturban menos el sueño MOR, que otros hipnóticos. En dosis bajas, las benzodiazepinas tienen un efecto ansiolítico; en dosis elevadas, el efecto es hipnótico. Las sustancias que se utilizan con frecuencia como ayuda para conciliar el sueño no se han estudiado para pacientes de cáncer, se realizó un ensayo clínico aleatorio doble ciego de triazolam controlado por placebo, en el que participaron mujeres con cáncer de mama sometidas a cirugía inicial del seno. El fármaco resultó ser superior al placebo para mejorar el sueño y el descanso. El resto de la literatura médica en relación con estudios empíricos y ensayos aleatorios controlados de sustancias para el tratamiento de los trastornos del sueño, es escasa y principalmente de carácter anecdótico.
Las benzodiazepinas difieren entre ellas por la duración de su acción y su farmacocinética. La enfermedad hepática tiene menos efecto en el metabolismo del lorazepam, oxazepam y temazepam, que en el metabolismo de otras benzodiazepinas. Mientras que las sustancias de acción prolongada pueden producir malestar durante el día, las sustancias de acción a corto plazo se relacionan con mayor frecuencia con dependencia, retorno del insomnio, insomnio de las primeras horas de la mañana, ansiedad durante el día y efectos serios de abstinencia, por ejemplo, convulsiones. Se puede hacer las siguientes caracterizaciones generales:
• Las benzodiazepinas de acción intermedia y de corto plazo, se caracterizan por periodos de semidesintegración de 4 a 24 horas.
• Las benzodiazepinas de acción a corto plazo se caracterizan por los siguientes efectos:
1. Pocos metabolitos activos.
2. Con poca frecuencia, acumulación con dosis múltiples.
3. Efecto mínimo en la eliminación del fármaco por edad y hepatopatía.
• Las benzodiazepinas de acción prolongada se caracterizan por los siguientes efectos:
1. Periodos de semidesintegración de más de 24 horas.
2. Metabolitos farmacológicamente activos.
3. Acumulación con dosis múltiples.
4. Deterioro de la eliminación del fármaco en pacientes de edad avanzada y en aquellos con hepatopatía.
El clonazepam ha sido utilizado en población infantil con diagnóstico de cáncer en apoyo para conciliar el sueño cuando existe dificultad en iniciar, mantener o finalizar de manera satisfactoria el mismo, se observa reducción significativa en los síntomas de ansiedad que acompañan a la mayoría de esta población, que presenta el diagnóstico de cáncer en alguna de sus modalidades de presentación, incluso en síntomas depresivos, aunque cuando la afectación emocional es catalogada como depresión con características de moderada a grave suele indicarse concomitante un antidepresivo del tipo inhibidor selectivo de la recaptura de serotonina con buenos resultados, por ejemplo, la fluoxetina.
Esta combinación ha resultado efectiva, segura, tolerable y, cabe mencionar que económica, tomando en cuenta el costo que conlleva el tratamiento del cáncer. El uso del clonazepam en esta edad se facilita por la presentación en solución gotas, que es cómoda para el graduar dosis pequeñas en cuanto a respuesta. No se recomienda el uso prolongado del mismo, coincide con la mayoría de las benzodiazepinas en un uso de máximo 4 semanas, valorando a las 2 semanas su disminución gradual hasta suspender; en algunos casos especiales revalorar uso-beneficio por un especialista.
Los medicamentos sin benzodiazepinas para ayudar el sueño incluyen antidepresivos, antihistamínicos y antipsicóticos. Los antihistamínicos han sido fármacos populares para el control de trastornos del sueño entre los pacientes de cáncer. Las propiedades anticolinérgicas de los antihistamínicos alivian la náusea y el vómito, además del insomnio. Estos fármacos se deben emplear con cuidado porque se pueden presentar sedación diurna y delirio, especialmente en los pacientes de edad más avanzada. Los antidepresivos tricíclicos, como la amitriptilina o la doxepina, pueden ser eficaces tanto para pacientes que no están deprimidos como para aquellos que lo estén. Cuando se administran a la hora de acostarse, estos sedantes pueden eliminar la necesidad de un hipnótico adicional.
Las dosis bajas de antidepresivos tricíclicos pueden servir como sustancias eficaces para promover el sueño, y se pueden convertir en el tratamiento preferido para el insomnio de los pacientes, que tienen dolor neuropático y pérdida de apetito (por ejemplo, doxepina 50 a 100 mg al acostarse, amitriptilina 25 a 100 mg al acostarse). En dosis bajas, la trazodona (50 a 150 mg) puede fomentar el sueño y, con frecuencia, se combina con otros antidepresivos (por ejemplo, 20 mg de fluoxetina en la mañana) para los pacientes con insomnio que están deprimidos. Un antidepresivo muy singular, la mirtazapina, se utilizó clínicamente para tratar la depresión e inducir el sueño, también para estimular el apetito y reducir la náusea, al usarse en dosis bajas a la hora de acostarse.
Los efectos hipnóticos de la marihuana (tetrahidrocanabinol [THc]) son similares a los efectos de los hipnóticos convencionales en la reducción del sueño de REM. Sin embargo, los efectos secundarios que se experimentan antes de la inducción del sueño y la resaca, hacen que el uso de THc sea menos aceptable que el de las benzodiazepinas.
Los neurolépticos de baja potencia son útiles para fomentar el sueño en pacientes con insomnio relacionado con síndromes orgánicos mentales y delirio.
Los barbitúricos por lo general, no se recomiendan para el control de las perturbaciones del sueño de los pacientes de cáncer. Los barbitúricos tienen varios efectos adversos, incluso la tolerancia a los mismos y además, tienen un margen estrecho de inocuidad.
La mayoría de los hipnóticos son inicialmente efectivos, pero pierden eficacia cuando se usan con regularidad y se pueden convertir en una causa principal de las perturbaciones del sueño7.
Conclusión
Los pacientes con cáncer sufren de alteraciones en su estado emocional lo que repercute en el diagnóstico de un trastorno mental, los mismos medicamentos aplicados para el tratamiento de cáncer causan cambios a nivel orgánico y emocional, es por esto, que es necesario encontrar la sintomatología correcta y ofrecerles un tratamiento psicológico que les ayude a sobrellevar la enfermedad.
Los trastornos del sueño son comunes en los pacientes con cáncer y no hay suficiente literatura que nos hable de ello, por lo cual se hace necesario platear un proyecto de investigación con la población que contamos en el instituto nacional de cancerología, para tener una idea de qué factor emocional causa dicho trastorno y a su vez, capacitar al personal de salud para la detección temprana e intervención oportuna con un equipo multidisciplinario en el beneficio del paciente.
Financiamiento
No se recibió ningún patrocinio para llevar a cabo este artículo.
Conflicto de intereses
Los autores declaran no tener conflicto de intereses.
* Autor para correspondencia:
Sánchez Magallanes n° 732, Colonia centro,
C.P. 8600, Villahermosa, Tab., México.
Teléfono: (01) 9933 12 31 57, 9931 66 93 64.
Correo electrónico:nata_mollinedo@yahoo.com.mx (N. Contreras-Mollinedo).