Los cuidados paliativos son un componente de la terapia integral de niños y adolescentes con cáncer. Algunos expertos en cuidados paliativos recomiendan que este tipo de medidas se ofrezcan a todos los niños con cáncer y que se introduzcan al momento del diagnóstico, particularmente en aquellos casos con pocas posibilidades de curación. De hecho, el modelo que ha sido más exitoso en cuidados paliativos para pacientes pediátricos con cáncer, se basa en la integración temprana del tratamiento paliativo independientemente del resultado de la enfermedad. Antes de iniciar los cuidados paliativos en niños con un cáncer en fase terminal, se debe realizar una evaluación integral del caso, con el fin de definir la condición médica, psicológica y social, y así poder ofrecer al paciente y a su familia el máximo beneficio posible. Idealmente los cuidados paliativos deben ser proporcionados por un equipo multidisciplinario, sin embargo, esta no es una condición necesaria para asegurar cuidados paliativos a los pacientes que los necesitan. Son diversas las intervenciones de tipo paliativo, pero siempre es importante distinguir entre un medida paliativa y un exceso terapéutico, tomando en cuenta que los cuidados paliativos se caracterizan por dar prioridad al bienestar del paciente.
Palliative Care is a component of the integral therapy of children and adolescents with cancer. Some experts in Palliative Care Medicine, recommend the introduction of such measures when cancer diagnosis is established, especially in those cases with little prospect of cure. In fact, the model that has been more successful for pediatric cancer patients, is based on the early introduction of palliative therapy, regardless the outcome. Before starting Palliative Care for children with terminal cancer, a comprehensive assessment is mandatory in order to define the medical, psychological and social condition and provide maximum benefit to the patient and family. Ideally, Palliative Care should be provided by an interdisciplinary team; however this is not a necessary condition to ensure palliative care for those patients who need them. Palliative care interventions are diverse, but it is always important to distinguish between the practice of palliative care and a therapeutic excess, taking into account that palliative care give priority to the welfare of the patient.
Introducción
Los cuidados paliativos previenen o alivian los síntomas causados por condiciones médicas que ponen en peligro la vida. El cáncer representa la primera causa de muerte debida a enfermedad en pacientes pediátricos y por definición, es una condición que pone en peligro la vida.
En 1990, la Organización Mundial de la Salud (OMS) definió los cuidados paliativos como "El cuidado integral de los pacientes cuya enfermedad no responde al tratamiento curativo. El control del dolor y otros síntomas además de los problemas psicológicos, sociales y espirituales es primordial. La meta de los cuidados paliativos es lograr la mejor calidad de vida posible para pacientes y familias".
Algunos expertos en cuidados paliativos recomiendan que este tipo de mediadas se ofrezcan a todos los niños con diagnóstico de cáncer y que se introduzcan al momento del diagnóstico, particularmente en aquellos casos con pocas posibilidades de curación1.
A pesar de que aún existe controversia entre los oncólogos pediatras acerca de cuándo y a quien debe darse cuidado paliativo, en general se acepta que estas medidas ayudan a aliviar los síntomas en los niños con neoplasias malignas incurables, ya sea al diagnóstico o durante la recaída2-4.
Dado que los tratamientos curativos y paliativos no son mutuamente excluyentes, el modelo que parece haber tenido más éxito en cuidados paliativos para pacientes pediátricos, es el que se basa en la integración temprana del tratamiento paliativo independientemente del resultado de la enfermedad5, y de hecho la gran mayoría de los oncólogos pediatras estamos conscientes de ello, y hacemos de los cuidados paliativos parte del manejo integral del niño y el adolescente con cáncer.
Principios fundamentales de la bioética
Todo ser humano posee valor, dignidad y tiene derechos humanos intransferibles, por lo que el actuar médico debe siempre apegarse a los 4 principios fundamentales de la Bioética6: autonomía, beneficencia, no maleficencia (Primum non nocere) y justicia, principios que constituyen el mejor marco ético de referencia para los cuidados paliativos.
Características de los cuidados paliativos
Mientras que para la terapia curativa la prioridad es la supervivencia, para los cuidados paliativos la prioridad es la calidad de vida y de este principio derivan las características que a continuación se enlistan7:
1. Exaltan la dignidad del ser humano, afirman la vida y asumen la muerte como un proceso normal.
2. Su objetivo es asegurar la mejor calidad de vida posible en el individuo que porta una enfermedad potencialmente mortal, o en el que no tiene opciones curativas para su enfermedad.
3. Intentan habilitar a los individuos enfermos para llevar una vida plena, útil, activa y disfrutable hasta el momento de la muerte.
4. No promueven en los médicos el empleo de tratamientos inútiles.
5. No contemplan la eutanasia ni el suicidio asistido.
6. No pretenden acelerar o retrasar la muerte.
7. No están dirigidos a prolongar la vida de manera artificial.
8. No son el resultado de imperfecciones médicas.
9. No se limitan al control del dolor.
10. El cuidado es proporcionado no sólo al paciente, sino también a la familia.
Equipo multidisciplinario para cuidados paliativos
En condiciones ideales el niño y el adolescente con necesidad de cuidados paliativos debe ser tratado por un equipo multidisciplinario que incluya oncólogos pediatras médicos y quirúrgicos, además de un grupo de especialistas pediatras anestesiólogos, algólogos, neurólogos, psiquíatras, psicólogos, enfermeras, trabajadoras sociales, paliativistas y tanatólogos.
Es muy importante enfatizar en el hecho de que el no contar con un equipo completo no significa que el paciente no deba y pueda recibir los cuidados paliativos que requiere, pero es fundamental que en todas las Unidades Hospitalarias que atiendan pacientes pediátricos con cáncer, sea integrado un equipo de profesionales para cuidados paliativos, aunque éste no incluya a todos los especialistas mencionados.
Evaluación inicial del paciente y su familia
En el momento en que se determina que un paciente cursa con una condición médica que no tiene opciones curativas, es muy importante que la condición terminal de su enfermedad quede claramente expresada por escrito en el expediente clínico del paciente, para que pueda ser del conocimiento de todo el personal médico y paramédico involucrado en el tratamiento del caso.
Antes de iniciar los cuidados paliativos "intensivos" que requieren los pacientes con un cáncer en fase terminal, se debe realizar una evaluación integral del caso, con el fin de definir la condición médica, psicológica y social, y así poder ofrecer al paciente y su familia el máximo beneficio posible.
I. Estimación de la esperanza de vida
Esta es una estimación imprecisa, basada en el juicio clínico, que además puede cambiar de manera impredecible y debe ser reconsiderada a lo largo de la evolución del paciente, pero en la que se fundamentan muchas de las intervenciones de cuidados paliativos.
El tiempo estimado de vida puede ser: a) de un año a varios meses, b) de pocos meses a semanas, c) de semanas a días o, c) de minutos a horas (muerte inminente), y esta apreciación da la pauta para el manejo del paciente.
Por ejemplo, a pesar de su mal pronóstico, la resección de metástasis pulmonares bilaterales recurrentes en un paciente con osteosarcoma puede estar indicada si la condición clínica es buena, ya que esta intervención puede contribuir a que el paciente esté mejor por más tiempo. Pero la misma cirugía no estaría justificada en un enfermo que presenta dificultad respiratoria grave debida a la progresión de las metástasis, en quien la intubación tal vez sea la única alternativa que puede limitar su sufrimiento.
Identificar que un paciente está muriendo puede ser una destreza clínica compleja. El proceso de morir puede presentarse súbitamente o ser de instalación gradual, pero este diagnóstico es esencial para la atención adecuada de estos pacientes, que viven un tiempo extremadamente valioso. La mayoría de las veces la muerte va precedida de deterioro gradual en el estado funcional y existen algunos signos frecuentemente asociados con el "estar muriendo": el paciente no se levanta de la cama, la ingesta, si es que la hay, se limita a pequeños tragos de líquidos y con frecuencia la muerte es antecedida por un estado semicomatoso.
II. Definición de la condición clínica del paciente al inicio de los cuidados paliativos
La definición de la condición clínica es parte fundamental e indispensable para establecer un plan racional de cuidados paliativos e implica la evaluación de la neoplasia misma, del estado funcional y nutricional, la identificación de los síntomas, el diagnóstico de urgencias oncológicas y de la comorbilidad, aspectos que a continuación se detallan.
Condición de la neoplasia
Al determinar que un paciente con cáncer se encuentra en fase terminal, se pueden presentar 3 situaciones, que además representan la pauta para el posible uso de tratamientos oncológicos paliativos.
a. Neoplasia en remisión, acompañada de complicaciones o comorbilidad grave e incurable o con mínimas posibilidades de tratamiento (miocardiopatía dilatada grave, falla hepática grave, estado neurovegetativo persistente, etc.).
b. Neoplasia refractaria a tratamiento, pero estable.
c. Neoplasia refractaria y progresiva (que casi siempre se acompaña de repercusión orgánica).
Estado funcional del paciente
La medición del nivel de actividad del paciente y de su necesidad de requerimientos médicos, se determina mediante escalas que forman parte de la evaluación del paciente con cáncer. Las escalas de Karnofsky o Lansky8,9 son ampliamente utilizadas para este fin en niños y adolescentes con cáncer.
Estado nutricional
La evaluación basal debe incluir historia dietética para precisar el ingreso calórico y proteico, conocer aversiones dietéticas, alergias o intolerancia a alimentos.
La valoración clínica consiste en mediciones antropométricas apropiadas y en algunos casos estudios de laboratorio (biometría hemática, albúmina y transferrina).
La antropometría deben incluir el peso y la talla, que evalúan el crecimiento de la masa corporal en su conjunto, el pliegue tricipital (estima los depósitos de grasa) y la circunferencia media del brazo (estima la reserva muscular), empleando técnicas de medición estándar. Los resultados obtenidos de las mediciones deben ser graficados en las curvas de crecimiento de la CDC (peso para la edad, talla para la edad y peso para la talla e IMC) y de Frisancho (pliegue tricipital y circunferencia media del brazo), con el fin de obtener los percentiles del paciente para cada uno. Existen varias escalas para la estimación del estado nutricional, sin embargo una de las más recomendables es la de Waterlow, ya que cuenta con tablas para todas las edades (curvas de la CDC)10,11.
Identificación y evaluación inicial de los síntomas
Es importante distinguir entre los síntomas causados por la enfermedad y aquellos ocasionados por el tratamiento, esto principalmente debido a lo transitorio de muchas de las manifestaciones relacionadas con la terapia.
Los síntomas más comunes incluyen fatiga, dolor, disnea, anorexia, náusea o vómito, somnolencia o insomnio, tos, estreñimiento o diarrea y síntomas psicológicos como tristeza, ansiedad, irritabilidad y preocupación.
No existe una escala universal para la medición de todos estos síntomas. Se han desarrollado instrumentos para medir sufrimiento psicológico, ansiedad o fatiga en niños12, la mayoría de ellos sólo han sido validados en otro tipo de población y sólo algunos están validados en México13. Estos instrumentos pueden ser de utilidad para contar con una evaluación objetiva, particularmente en los casos en que se desee estimar de manera más precisa la respuesta a algún tratamiento. Sin embargo, el no contar con estos instrumentos no elimina la necesidad de dar seguimiento a cada uno de los síntomas y una forma sencilla de hacerlo es preguntar diariamente al paciente y/o a su familia, y registrar si el síntoma se encuentra mejor, igual o peor. La medición del dolor se detalla más adelante.
Evaluación del dolor
El dolor es uno de los aspectos cardinales de los cuidados paliativos, y debe ser cuidadosamente evaluado. Desafortunadamente, los médicos que trabajan con niños tienden a emitir un juicio objetivo, lo que conduce a una infravaloración del dolor con sobreestimación de la efectividad terapéutica14.
Antes de iniciar el tratamiento analgésico deben investigarse las causas del dolor y para ello, son fundamentales la anamnesis y una exploración física detalladas. Siempre que sea posible la valoración se basará en la información proporcionada por el paciente y su familia, en la observación de su comportamiento y en los signos físicos.
En la evaluación del dolor deben considerarse los siguientes aspectos:
• Temporalidad del dolor: agudo, crónico o incidental (con determinadas actividades).
• Mecanismo fisiopatológico: dolor nociceptivo (superficial, visceral u óseo), neuropático o mixto.
• Síndromes de dolor oncológico:
- Provocado directa o indirectamente por el tumor.
- Derivado del tratamiento.
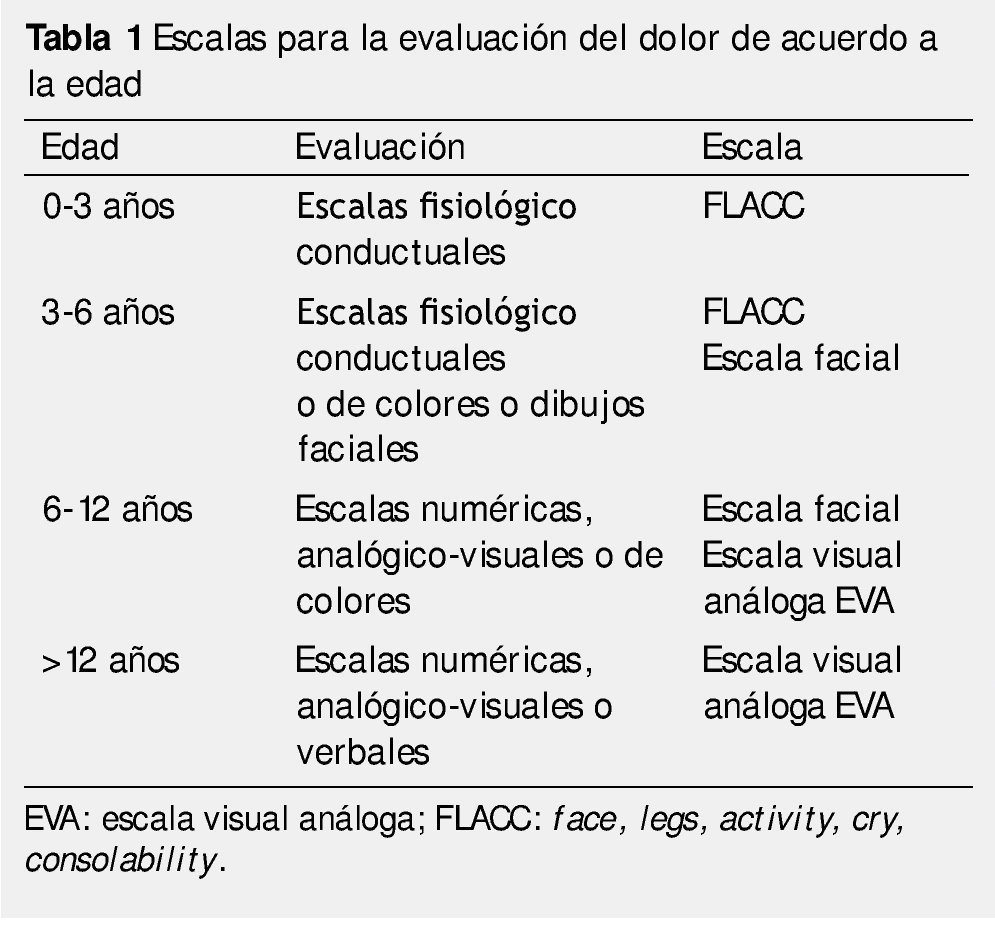
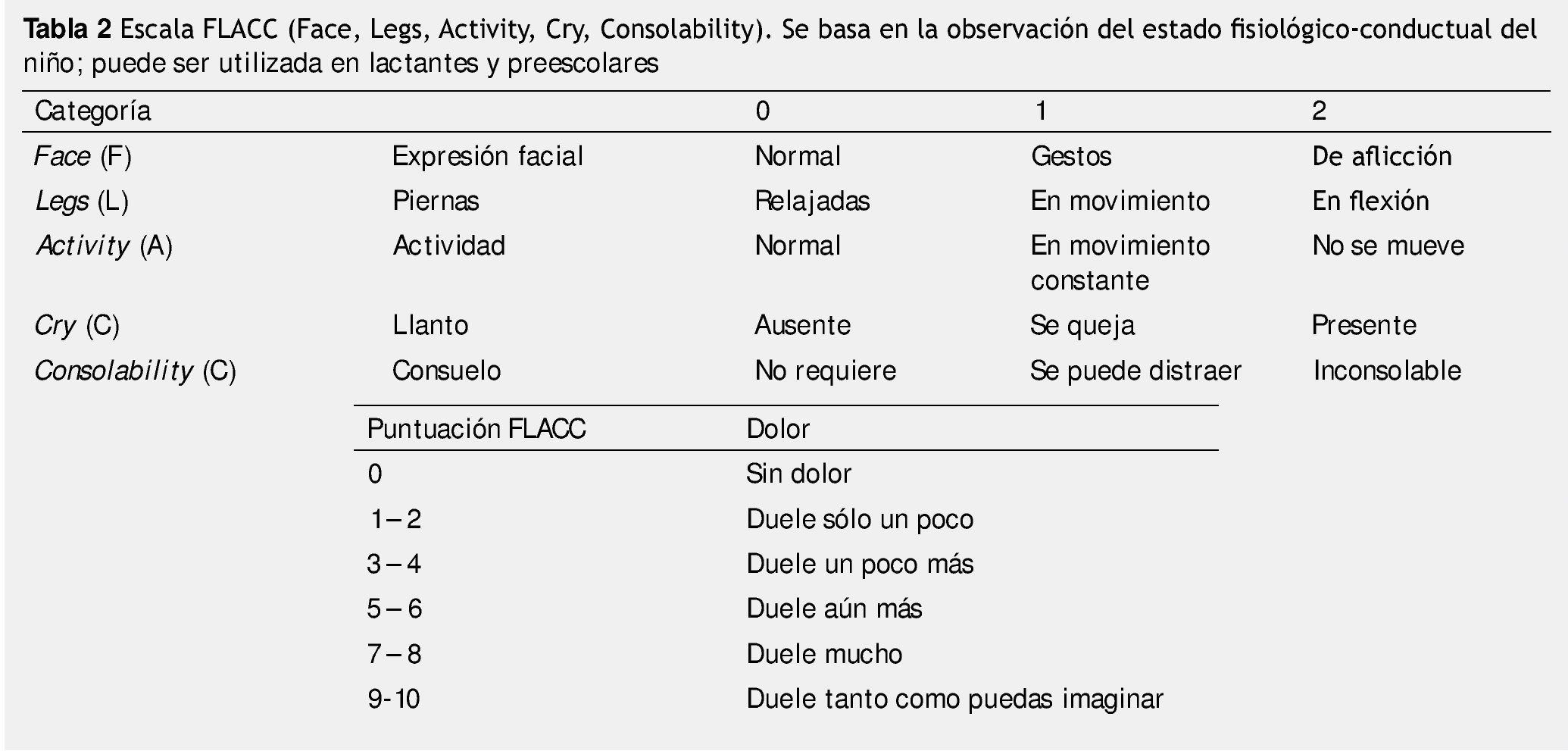
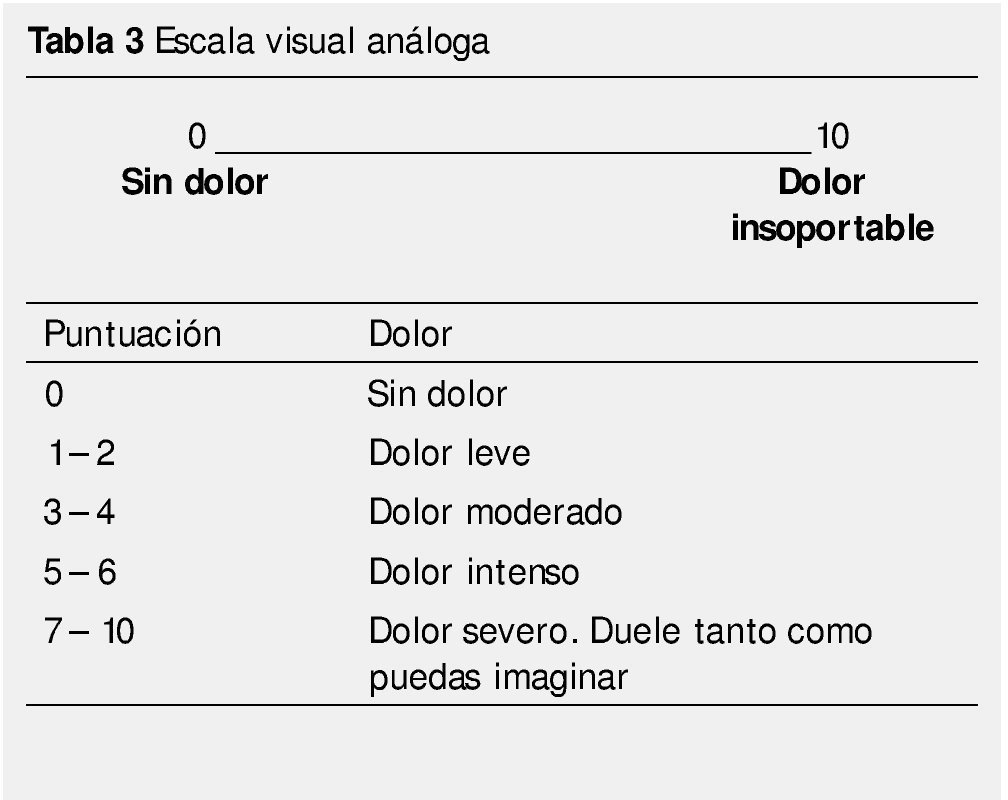
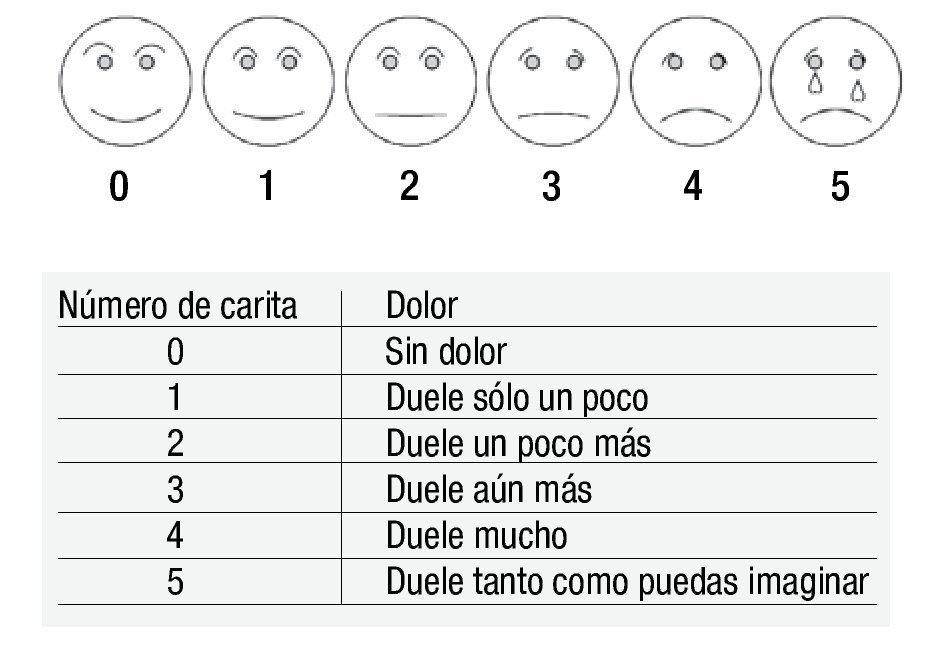
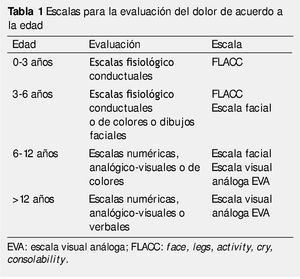
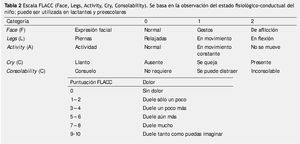
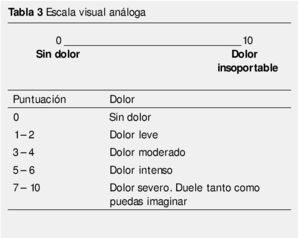
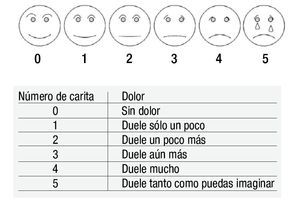
Esta experiencia es esencialmente subjetiva y debe ser identificada y definida de la manera que el paciente la describe. Su valoración cuantitativa permitirá una planificación terapéutica más exacta. Sin embargo, en los niños pequeños la descripción del dolor puede resultar difícil, por ello se han diseñado escalas para medir dolor en diferentes edades15. Las tablas 1, 2 y 3 muestran el tipo de escala recomendada para cada edad; en la figura 1 se muestra la escala de dolor utilizada en pacientes pediátricos.
Figura 1. Escala facial. Es una escala de tipo analógico-visual muy utilizada en pacientes pediátricos, particularmente en escolares.
Al medir el dolor siempre hay que tomar en cuenta que puede ser influido por diversos factores que lo modifican de manera individual, éstos incluyen factores cognitivos (entendimiento, expectativas, relevancia y estrategias propias para el control del dolor), conductuales (limitaciones físicas, práctica de actividades físicas y actividades sociales) y emocionales (ansiedad, miedo, frustración, enojo, sentimientos de culpa y aislamiento).
Identificación de urgencias oncológicas
La progresión de una neoplasia maligna, ya sea leucemia o tumor sólido, casi invariablemente derivará en situaciones de extrema gravedad, como el síndrome de lisis tumoral, síndrome de vena cava o de mediastino superior, de compresión medular, en hipertensión intracraneana o en una hemorragia masiva. En el caso de los pacientes que cursan con un cáncer en fase terminal, son muchas veces la causa directa del fallecimiento, pero con frecuencia es posible tomar medidas que permitan mejorar los síntomas y las condiciones del niño.
Identificación de comorbilidad
En muchos de los pacientes que tienen un cáncer en fase terminal es frecuente que exista comorbilidad previamente identificada, sin embargo la condición del niño en esta fase favorece el desarrollo de otra patología que puede ser infecciosa, cardiaca, pulmonar, renal, hepática, neurológica, metabólica, etc., cuyo diagnóstico puede ser clave en las decisiones terapéuticas y en la posibilidad de mejorar la calidad de vida. Es importante enfatizar en el hecho de que ningún síntoma debe ser minimizado.
III. Evaluación de la familia
Siempre se deben investigar los aspectos relacionados con la estructura de la familia y con la percepción que ésta tiene acerca de la enfermedad del niño. Es necesario identificar a los responsables legales del paciente, conocer los objetivos, expectativas y prioridades de la familia con respecto a la enfermedad e identificar problemas familiares como desintegración, psicopatología, discapacidades o adicciones.
IV. Necesidades especiales
Cada paciente es único y siempre existen en él y su familia una gran diversidad de situaciones, que deben ser manejadas de manera individual. Estas necesidades pueden ser culturales (lenguaje, nivel educativo), físicas, psicológicas, socioeconómicas, religiosas, legales, de hospedaje, etc.
Intervenciones de cuidados paliativos
Son diversas las intervenciones de tipo paliativo, sin embargo y aunque puede ser difícil, siempre hay que distinguir entre una medida paliativa y un exceso terapéutico. Hay que tener presente también que una misma intervención puede tener efecto contrario de un paciente a otro. Las intervenciones de cuidados paliativos se caracterizan por dar prioridad al bienestar del paciente.
I. Medidas básicas de confort
Son cuidados encaminados a mantener el bienestar en todo momento. Pueden ser proporcionados en casa o en el hospital, pero muchas veces se omiten debido a las rutinas hospitalarias o a la falta de condiciones para proporcionarlas.
Incluyen medidas tales como procurar un ambiente tranquilo, sin ruido o estímulos estresantes; proporcionar compañía el mayor tiempo posible; mantener eutermia dentro de lo razonable, optando por el uso de medicamentos y no medios físicos que pueden generar sufrimiento; promover el juego y la distracción, tratando de respetar siempre las preferencias del niño (comida, tipo de actividades, quien lo acompañe, etc.).
II. Soporte nutricional
Los pacientes con neoplasias malignas en fase terminal, cursan con frecuencia con estados de desnutrición y son pacientes de alto riesgo para la pérdida de peso.
Tradicionalmente, el problema de la pérdida de peso relacionada con cáncer en niños se maneja con suplementos dietéticos y estimulantes del apetito, sondas para alimentación enteral o con alimentación parenteral. Sin embargo, en el paciente cuya neoplasia se encuentra en fase terminal, el objetivo primario no es recuperar el estado nutricional, sino evitar que se siga perdiendo peso y que la progresión de la enfermedad lleve al paciente a un estado de caquexia, tratando al mismo tiempo de proporcionarle placer y bienestar con la comida. Por ello, no se recomienda una terapia nutricional agresiva, sino dieta a complacencia.
La elección del método de alimentación debe individualizarse tomando en cuenta el grado de desnutrición, el estado neurológico (conciencia, mecanismo de la deglución), las condiciones de la cavidad oral y funcionalidad del tracto digestivo (mucositis, abscesos periodontales, esofagitis, gastritis, colitis neutropénica, oclusión intestinal), la cantidad real de alimento ingerida por el paciente y el comportamiento de la curva ponderal.
Siempre que el tubo digestivo sea funcional hay que intentar la alimentación por boca ofreciendo dieta a complacencia, fraccionada en varias tomas de cantidades pequeñas y servida en platos pequeños, hay que ofrecer alimentos favoritos y alimentos acordes con la sintomatología del paciente. Así, los pacientes que presentan náusea aceptan mejor alimentos frescos y crocantes; en casos de diarrea en recomendable emplear dieta blanda, sin lactosa, baja en lácteos y baja en fibra; para el estreñimiento se sugieren abundantes líquidos, jugos y dieta alta en fibra; los líquidos son mejor aceptados con popote y en todos los casos se recomienda rotar sabores.
La falta de apetito es a veces un síntoma persistente y muchas veces se requieren otras intervenciones nutricionales como el empleo de sondas de alimentación o alimentación parenteral, esta última sólo en casos muy especiales.
Si la ingesta del paciente es limitada y particularmente si persiste la pérdida ponderal, se puede colocar una sonda para alimentación. Las sondas de alimentación deben ser preferentemente de silicón y de instalación nasogástrica para permitir que el paciente mastique y disfrute los alimentos. La elección del calibre depende de la edad y tamaño del niño, y si bien las sondas conllevan riesgos, pueden permanecer hasta por 6 meses. En los casos en que el estado neurológico esté severamente comprometido y no permita una deglución adecuada o se proyecte una permanencia muy prolongada, es conveniente colocar sondas de gastrostomía y en las raras situaciones en que exista obstrucción gástrica la sonda se coloca por yeyunostomía.
La alimentación parenteral se reserva para un limitado grupo de pacientes en los que es imposible la alimentación enteral debido a mucositis grave, esofagitis, obstrucción gástrica o intestinal, pancreatitis, colitis neutropénica, entre otros.
III. Manejo de los síntomas más comunes
De acuerdo con diferentes estudios, 35% a 100% de los pacientes18-20 experimentan algún síntoma. Al mismo tiempo que se inicia el tratamiento del síntoma es conveniente investigar la causa, pues esto facilita las decisiones terapéuticas, ya que en algunos casos, ésta puede ser resuelta.
Náusea y vómito
Cuando no se emplea quimioterapia, estos síntomas pueden deberse al empleo de opioides, gastritis medicamentosa, estrés, reflujo o úlceras gástricas, distensión gástrica, compresión extrínseca (tumores abdominales, hepatomegalia) o a una nueva complicación (infección gastrointestinal, pancreatitis, oclusión intestinal, insuficiencia renal, hipertensión intracraneana).
La terapia antiemética generalmente incluye el uso de antagonistas de receptores de serotonina, de los cuales el más utilizado es el ondansetrón, que son bien tolerados y tienen muy pocos efectos adversos y que combinados con dexametasona constituyen la terapia estándar. El ondansetrón se emplea a dosis de 4 mg/m2/dosis cada 8 horas, la dexametasona a 2 mg/m2/dosis. Se administran juntos a intervalos de 8 horas, aunque una sola dosis al día podría ser igualmente efectiva. Generalmente se logra control de la náusea y el vómito con el esquema anterior, sin embargo hay casos de difícil control en los que pueden agregarse medicamentos con otros mecanismos de acción, como el aprepitant, un inhibidor del receptor de neurokinina-1 (NK-1), cuyo uso ha sido aprobado para pacientes mayores de 12 años, y aunque no ha sido completamente estudiado en niños pequeños, hay reportes que muestran su beneficio21. El régimen recomendado para la administración de aprepitant es de 125 mg (día 1) y 80 mg (días 2-5) por vía oral (vO). no se recomienda emplear metoclopramida como antiemético en niños, debido a sus efectos adversos.
La gastritis medicamentosa debe prevenirse, por lo que es conveniente agregar medicamentos protectores de la mucosa gástrica, particularmente cuando se emplean esteroides. Dentro de los más usados están el omeprazol, que se emplea a dosis de 0.7-3.5 mg/Kg/dosis (máximo 80 mg) cada 24 horas VO, y el sucralfato, cuya dosis depende de la edad: 0-2 años: 0.25 g, 3-12 años 0.5 g y > 12 años; 1 g y se administra cada 6 horas VO.
Disnea
Se presenta hasta en 65% de los pacientes con enfermedad terminal, sin embargo menos de 20% de los casos se benefician del tratamiento otorgado22.
Es la sensación subjetiva de falta de aire y no necesariamente se acompaña de dificultad respiratoria, la causas son diversas y pueden estar directamente relacionadas con la neoplasia (metástasis, derrame pleural, tumores torácicos) o tener otro origen (neumonía, estado de choque, edema agudo pulmonar, anemia grave, causas psicógenas, etc.).
En los casos de que la disnea de un paciente con enfermedad terminal se deba a metástasis, no es recomendable la resección de las lesiones, pues generalmente los síntomas son debidos a su gran tamaño o número y la cirugía lejos de ofrecer beneficio aumentará la morbilidad y el sufrimiento.
En casos en que la causa sea derrame pleural, la punción evacuadora puede ser benéfica, teniendo presente que los procedimientos invasivos en este tipo de pacientes deben realizarse bajo sedación o anestesia general, si esto último no implica un alto riesgo de muerte.
El soporte ventilatorio puede ser necesario, pero siempre hay que tratar de evitar la intubación en la medida de lo posible.
IV. Terapia transfusional
La administración de hemoderivados es una necesidad frecuente en los pacientes con cáncer en etapa terminal, particularmente en aquellos con leucemia.
No se deben restringir las transfusiones de concentrado globular o plaquetas, siempre que conlleven un beneficio para el paciente y estén indicadas de acuerdo con los mismos criterios utilizados para transfundir a pacientes pediátricos con cáncer.
V. Control del dolor
Se ha documentado que los niños que mueren por cáncer, frecuentemente reciben un tratamiento agresivo al final de su vida23. Una analgesia individualizada y adaptada a las necesidades de cada paciente es un aspecto prioritario para garantizar el bienestar y la tranquilidad del paciente y sus familiares.
Recomendaciones generales para el control del dolor:
1. Identificar la causa.
2. Siempre es preferible prevenir su aparición que tratarlo.
3. Intentar eliminar el recuerdo del dolor.
4. Los analgésicos deben ser adecuados a la intensidad y fisiopatología del dolor.
5. Evaluar la evolución del dolor y la terapéutica empleada en intervalos regulares.
6. La vía de administración debe ser la más sencilla y siempre que sea posible utilizar la VO, evitando siempre la vía intramuscular.
7. Los analgésicos deben ser administrados a las dosis e intervalos prescritos.
8. Evitar la sedación excesiva.
9. Complementar con soporte psicológico para disminuir los factores emocionales.
10. La dosis se deben escalar de forma progresiva y adecuada a la tolerancia del paciente, evitando efectos secundarios.
11. Para evitar el síndrome de abstinencia se deben suprimir las drogas de forma gradual, una vez controlado el dolor.
12. Jamás usar un placebo.
Manejo farmacológico
Existen algunos conceptos emitidos por la OMS y la IASP, que son básicos para el manejo farmacológico efectivo del dolor por cáncer14,23.
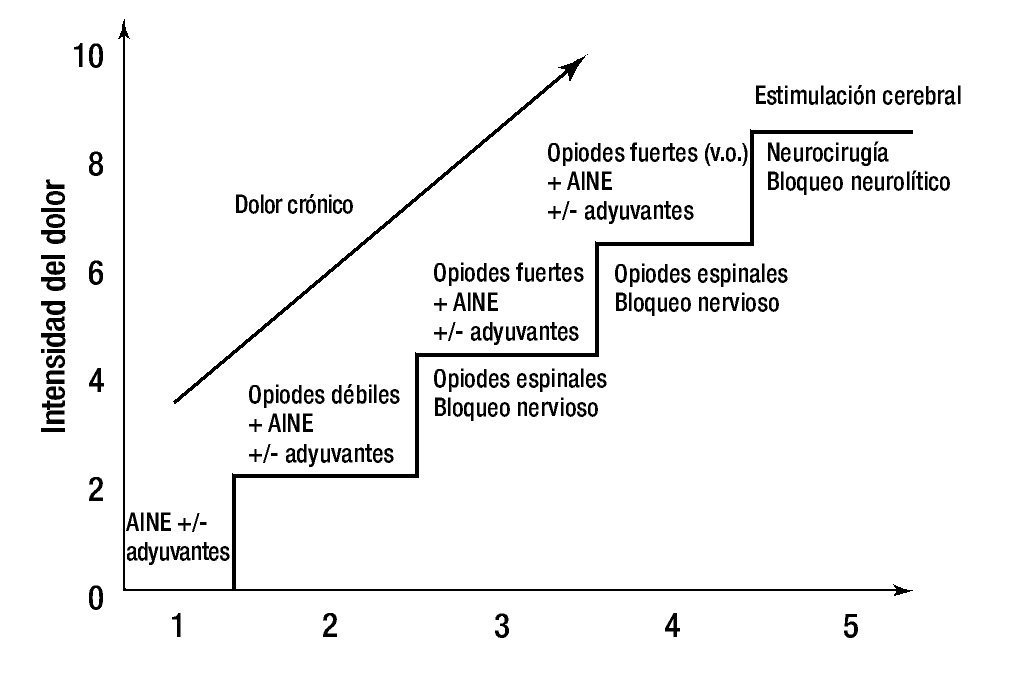
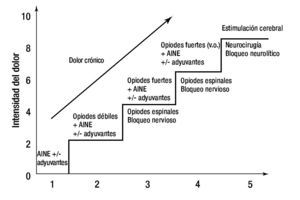
La escalera analgésica (fig. 2), consiste en un plan de tratamiento ascendente, partiendo de los analgésicos más débiles a los más potentes. Es una escala de 3 peldaños, en donde el primer escalón marca el manejo del dolor leve y en el que se deben utilizar analgésicos no opioides como el paracetamol, los antiinflamatorios no esteroideos (AINEs) o los inhibidores COX2, que pueden asociarse con medicamentos adyuvantes. Si el dolor persiste o se agrava, se debe pasar al siguiente peldaño de la escalera, en donde se indican medicamentos opioides débiles como la codeína o el tramadol, a este nivel también se pueden asociar adyuvantes. Si aun así no se alcanza analgesia, se procede a subir al tercer peldaño de la escalera, en donde se sugiere el uso de opioides más potentes con la morfina, buprenorfina o fentanilo14,23-25. No se debe dudar al prescribir medicamentos más potentes para sustituir un esquema analgésico ineficaz, ya que esta situación causa el grave problema de subtratamiento y no se admite el uso concomitante de medicamentos de la misma clase farmacológica, pues ocasiona efectos secundarios indeseables graves, además de la ineficacia analgésica.
Figura 2. Escalera analgésica del dolor.
En la actualidad se le han adicionado otros peldaños a la escalera, para sugerir técnicas analgésicas invasivas y potencialmente más eficaces, como los bloqueos analgésicos terapéuticos, la neurocirugía ablativa e incluso la cirugía paliativa.
El horario de administración del analgésico debe ser fijo y sin omisiones, ya que de lo contrario sus concentraciones plasmáticas pueden fluctuar y alternarán concentraciones bajas con concentraciones pico, lo cual se traducirá en periodos de dolor alternados con periodos en que ocurren efectos secundarios. Deben evitarse los esquemas "por razón necesaria" o "en caso de dolor", ya que contribuyen al uso de dosis excesivas. Los periodos de titulación deben prescribirse en intervalos regulares y si hay dolor incidental o intermitente, se debe ofrecer dosis de rescate.
Se debe elegir la vía de administración que favorezca la eficacia analgésica, pues a pesar de que se puede usar cualquiera, la vía oral se destaca por su efectividad. Otras vías también efectivas, como la subcutánea, endovenosa y raquídea son incómodas, causan dolor, su mantenimiento no es fácil, aumentan la probabilidad de contaminación y exigen de un personal técnicamente entrenado en su instalación y vigilancia. Las vías rectal e intramuscular son poco aceptadas y no deben ser utilizadas de rutina en tratamientos de dolor crónico.
Es necesaria la individualización del manejo para cada paciente, pues las dosis pueden ser totalmente distintas entre 2 individuos con la misma enfermedad y estadio, así como con edad y peso iguales, lo mismo ocurre con los efectos adversos, que son absolutamente individuales.
Medicamentos
Paracetamol (acetaminofén)
Es el analgésico y antipirético más utilizado en Pediatría, ya que no presenta efectos gastrointestinales ni hematológicos importantes. Su biodisponibilidad por VO va de 63% a 89%, puede también administrarse por vía rectal o endovenosa.
Su mecanismo de acción no está claro aún, pero se cree que inhibe la isoenzima ciclooxigenasa (COX3) a nivel central y actúa como inhibidor de la sustancia P a nivel espinal y central. En contraste con los opioides, no tiene sitios de unión periféricos, ni actividad inhibitoria periférica de la ciclooxigenasa, como los AINEs23.
La combinación de paracetamol con algún AINE es claramente más efectiva que la administración de paracetamol solo. Del mismo modo, reduce los requerimientos de opioides de un 20% a un 30% y con esto disminuye los efectos adversos de estos. Por su parte, el paracetamol presenta menos efectos adversos que los AINEs, sin embargo debe ser usado con precaución en pacientes con patología hepática y en deficiencia de glucosa-6-fosfato deshidrogenasa. La dosis recomendada es de 20 mg/Kg dosis inicial, seguida de 15 a 20 mg/Kg cada 4 a 6 horas. La dosis diaria no debe exceder los 100 mg/Kg/día y 60 mg/Kg/día en los neonatos23,24,26,27.
Metamizol (dipirona)
Es un inhibidor de la ciclooxigenasa a nivel central, también es antipirético y a diferencia de los otros AINEs, carece de acción antiinflamatoria, además de tener efectos espasmolíticos al inhibir la liberación de calcio dentro de la célula. El metamizol se puede utilizar en pacientes con falla renal o hepática, pudiendo ser una buena alternativa al paracetamol o a los otros AINEs. Sin embargo puede producir agranulocitosis, por lo que en algunos países no está disponible, mientras que en Alemania, España y la mayoría de los países de Latinoamérica se considera que es de bajo riesgo, comparado este, con los efectos secundarios de los AINEs. Está contraindicado en porfiria y en deficiencia de glucosa-6-fosfato deshidrogenada24, 26,27.
Antiinflamatorios no esteroideos (AINEs)
Este grupo incluye una gama de medicamentos farmacológicamente heterogéneos, que poseen 3 acciones principales: antiinflamatoria, antipirética y analgésica.
Actúan por inhibición de las isoenzimas prostaglandinasintetasa, bloqueando las ciclooxigenasas: COX1, COX2 y COX3. La inhibición de COX1 determina una producción reducida de prostaglandinas, prostaciclinas y tromboxanos, resultando en la ocurrencia de efectos adversos en varias funciones de órganos, en donde la presencia de estos es fundamental (disminución de la protección gástrica, de la agregación plaquetaria y de la actividad del endotelio vascular). La inhibición de COX2, inducida por la presencia de inflamación, trae como consecuencia el alivio del dolor, restableciendo la fisiología del órgano y la estructura afectada14,25. Tienen buena absorción gastrointestinal, la concentración plasmática se alcanza rápidamente y la biodisponibilidad oral es elevada14,24,25.
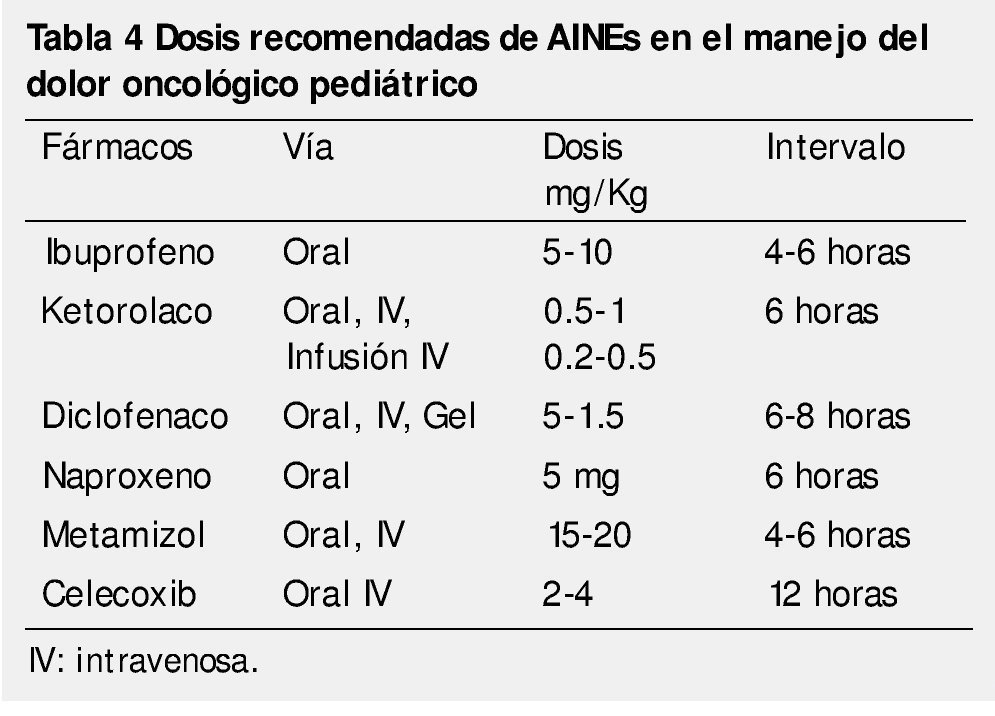
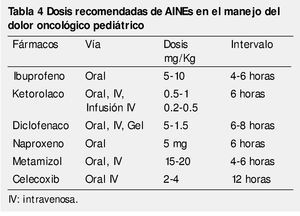
Su eficacia es baja en dolor de muy intenso; además de presentar "efecto techo", en el que las concentraciones plasmáticas por encima de las terapéuticas no resultan en aumento del efecto analgésico, pero sí de los efectos adversos. En teoría puede emplearse cualquier AINE, sin embargo se le debe dar prioridad al estado clínico del paciente y al fármaco con menores efectos gastrointestinales, con menor disfunción plaquetaria y el mínimo riesgo de agranulocitosis. Por sus efectos adversos, no se deben utilizar por tiempo prolongado y es conveniente limitar su uso a las crisis agudas de dolor o cuando éste tenga un componente inflamatorio14,26. La tabla 4 muestra las dosis de AINEs recomendadas para pacientes pediátricos. La falla renal aguda es la complicación más frecuente y está asociada al uso de AINEs de manera prolongada, especialmente en pacientes con deterioro renal e hipovolemia24,26. Un efecto adverso que es poco común pero grave, es la reacción anafiláctica.
Opioides
Son el grupo de fármacos más utilizados para tratar el dolor moderado a severo. Se emplean ampliamente para el manejo del dolor durante los cuidados paliativos pediátricos, se estima que 60% a 90% de estos niños reciben opioides al final de su vida28. Producen analgesia al actuar sobre los receptores específicos de membrana (mu, d, y k) localizados en el cerebro y en la médula espinal, disminuyendo los estímulos nociceptivos aferentes y la liberación de neurotransmisores excitatorios involucrados en las vías del dolor29.
Se clasifican en débiles y potentes, se ubican en los peldaños 2 y 3 de la escalera analgésica de la OMS. El tramadol y la codeína son considerados opioides débiles, son más útiles asociados a algún AINE o paracetamol. El tramadol además de tener afinidad al receptor opioide Mu, tiene efectos agonistas sobre el receptor NMDA e inhibe también la recaptura postsináptica de norepinefrina y serotonina, lo que le da propiedades valiosas en el manejo del dolor crónico neuropático24,26,29. Ambos son considerados seguros, ya que el riesgo de depresión respiratoria es bajo. A las dosis máximas presentan los mismos efectos adversos que los opioides más potentes, sin incremento de la analgesia24,30; opioides potentes son los analgésicos de primera elección en el dolor severo por cáncer y no hay que subestimar su uso al inicio del dolor intenso, ya que pueden mejorar la calidad de vida significativamente. El paciente puede requerir incremento de la dosis, lo cual no significa tolerancia o adicción, sino progresión de la lesión tisular.
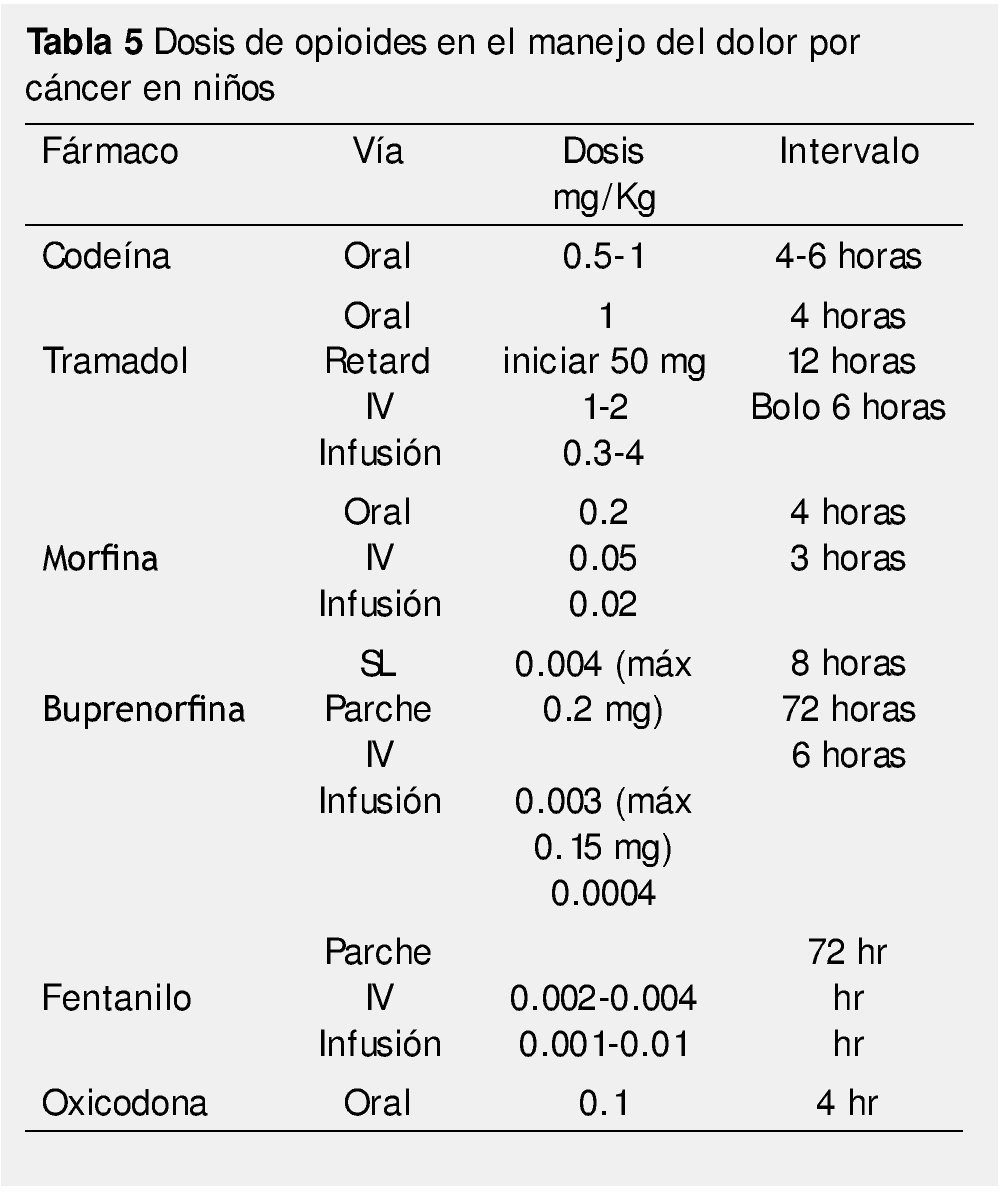
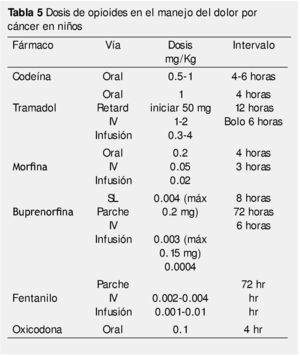
Náusea, vómito, somnolencia, boca seca, miosis y constipación, son los efectos adversos más comunes de los opioides potentes y se deben de tratar de manera profiláctica. La tabla 5 muestra las dosis recomendadas de opioides en el manejo del dolor oncológico pediátrico24,28,29.
Hay parches comercialmente disponibles para la administración transdérmica de fentanil y buprenorfina. Ambos fármacos son altamente lipofílicos, lo que permite que penetren desde la piel a la circulación, evitando el metabolismo de primer paso hepático.
Esta vía está indicada sólo para pacientes con requerimientos estables de opioides, o en aquellos que presentan vómito recurrente o alteraciones para la deglución. Sin embargo, sus efectos adversos son los mismos que se presentan para los opioides administrados por otras vías. Se ha observado un apego al tratamiento más efectivo con el uso de esta vía, aunque hay que tomar en cuenta que es significativamente más costosa29,30.
Medicamentos adyuvantes
Los adyuvantes o co-analgésicos fueron originalmente diseñados para un propósito diferente a la analgesia, sin embargo se encontró que eran útiles en ciertos estados de dolor. Su uso es común en dolor neuropático, donde la mayoría de los AINEs son inefectivos, y cuando el manejo con opioides puede no dar los resultados esperados.
Existe una amplia variedad de fármacos con propiedades "co-analgésicas" y se requiere del conocimiento de sus beneficios y del riesgo de sus efectos secundarios.
Anticonvulsivantes: reducen la excitabilidad neuronal y suprimen las descargas paroxísticas de las neuronas, estabilizando su membrana. Actúan bloqueando los canales de sodio dependientes de voltaje y su acción analgésica se debe a un efecto sinérgico con los opioides. Frecuentemente producen somnolencia, desorientación ataxia y alteraciones del tránsito intestinal14,24.
Antidepresivos: fueron los primeros "co-analgésicos" utilizados, inducen analgesia al incrementar los neurotransmisores serotonina y norepinefrina en el sistema inhibidor descendente, además de modular el sistema opioideo. Algunos de sus efectos secundarios como la sedación y ansiolisis pueden ser beneficiosos para el paciente. Como regla general, los antidepresivos tricíclicos clásicos son los más efectivos para el manejo del dolor, la mejor evidencia es la amitriptilina y a excepción de la venlafaxina y la duloxetina, los nuevos y selectivos tricíclicos son menos potentes y efectivos14,24.
Benzodiacepinas: presentan propiedades sedantes, ansiolíticas, anticonvulsivantes y de relajación muscular. Están indicadas ampliamente en el manejo del dolor y en los cuidados paliativos para disminuir la ansiedad, los ataques de pánico y el insomnio. Durante la terapia con benzodiacepinas se puede presentar la tolerancia al efecto sedante, pero no al efecto ansiolítico14,24.
Esteroides: ampliamente utilizados en la terapia de dolor por cáncer, en especial en etapas avanzadas de la enfermedad, en el alivio del dolor inflamatorio asociado a compresión nerviosa, en el dolor por hipertensión intracraneal y en las metástasis óseas. Reducen el edema perineural producido por infiltración con daño al nervio o por compresión. La dexametasona se considera el de elección por tener sólo propiedades glucocorticoideas, limitando la retención hídrica y la pérdida de potasio. Los efectos secundarios como la euforia, el incremento del apetito y el bienestar físico pueden ser beneficiosos.
Sedación paliativa
Es una medida terapéutica muy útil en los casos en que existe un síntoma refractario, que no es controlable mediante fármacos y en donde la disminución del nivel de conciencia resulta ser la única terapia efectiva. Puede estar indicada en casos de dolor incontrolable con dosis tope de opioides, o en casos de sufrimiento psicológico grave no tratable con medicamentos y psicoterapia, y su uso se justifica casi exclusivamente los casos cuya expectativa de vida sea de horas a días.
Los últimos días u horas de vida son un tiempo muy valioso para la comunicación de la familia con el paciente y lo deseable es no tener que emplear la sedación, por ello la decisión de utilizar esta maniobra debe ser evaluada en forma conjunta con la familia y estar fundamentada en el bienestar del paciente.
Los fármacos empleados para proporcionar sedación en estos casos son el midazolam, que se administra a dosis de 50 mcg/Kg/hora en infusión continua y el propofol, cuya dosis es de 25 mcg/Kg/hora en infusión continua. La levomepromacina y el fenobarbital no se recomiendan.
Manejo de comorbilidad
La comorbilidad en el paciente con enfermedad terminal puede ser muy diversa y el tratamiento debe ser individualizado en cada caso. Los problemas más comunes incluyen procesos infecciosos, crisis convulsivas y la disfunción orgánica secundaria al uso previo de quimioterapia (renal, hepática, cardiaca, pulmonar, neurológica, etc.).
Las medidas terapéuticas pueden ser específicas, ya sean necesarias (administración de oxígeno, empleo de anticonvulsivantes, etc.) u opcionales (diálisis peritoneal, colocación de catéteres), aunque hay consideraciones generales a tomar en cuenta para el diagnóstico y tratamiento de estos problemas médicos:
1. Evitar la instalación de terapias que lejos de aliviar los síntomas prolonguen la agonía o tengan alto riesgo de agregar morbilidad al paciente, o acelerar su muerte, esto incluye quimioterapia intensa, intervenciones extraordinarias (como ventilación artificial, alimentación parenteral) y procedimientos dolorosos, que de ser absolutamente necesarios deberán hacerse siempre bajo sedación o anestesia general.
2. Preferir la terapia ambulatoria y promover el egreso hospitalario en la medida de lo posible.
3. Establecer prioridades de manejo. Es conveniente priorizar el control de los síntomas al manejo de la enfermedad en sí misma, específicamente cuando esto último no implica el rápido control de los síntomas. En algunos casos es necesario establecer una secuencia (por ejemplo, controlar la ansiedad antes de iniciar psicoterapia o controlar el vómito para la administración de medicamentos orales).
4. Como vía parenteral utilizar la vía subcutánea siempre que sea posible.
5. Evitar la realización de estudios de laboratorio y gabinete cuando se anticipa que el resultado no modificará significativamente el tratamiento.
Tratamiento de infecciones
Las infecciones deben ser siempre tratadas con antimicrobianos, aunque en general no se recomienda el empleo de antibióticos de amplio espectro en el paciente con enfermedad terminal. Sin embargo, los esquemas deben ser individualizados tomando en cuenta el tipo de proceso infeccioso y el beneficio potencial, pues una infección no controlada puede dar lugar a dolor y fiebre refractarios y ocasionar mayor sufrimiento. La elección del esquema depende del foco infeccioso, germen aislado y flora individual de cada hospital.
Los antibióticos pueden proporcionar beneficios a pacientes con procesos infecciosos que ocasionan dolor, pero también pueden implicar un mayor número de punciones venosas, lo cual no está justificado en pacientes con expectativas de vida muy corta.
Crisis convulsivas
Las crisis convulsivas representan una de las formas más frecuentes de comorbilidad neurológica en el paciente con enfermedad en fase terminal, y muchas veces el manejo debe enfocarse más al control de las crisis que al tratamiento de la causa (tumores cerebrales irresecables y refractarios a tratamiento o metástasis cerebrales múltiples).
Pueden ser generalizadas o focales, dependiendo de la causa (hemorragia, tumores, trastornos metabólicos, etc.). En términos generales, su tratamiento es el mismo que el de las crisis convulsivas que se presentan en otro contexto y el manejo farmacológico comprende el control de la fase aguda (crisis descontroladas) y fase crónica (crisis controladas), pero en el paciente con cáncer en fase terminal habrá que considerar su mayor riesgo de intoxicación debida a disfunción orgánica y tomar en cuenta la vía de eliminación de los fármacos cuando exista falla renal o hepática.
Tratamiento oncológico durante los cuidados paliativos
Quimioterapia paliativa
Aunque hay muy poco escrito al respecto, la quimioterapia puede ser un recurso de gran valor durante la fase terminal de la enfermedad, ya que al reducir el tamaño del tumor o la carga leucémica, o al menos limitar la progresión de la neoplasia se mejorarán los síntomas.
Frecuentemente se incurre en el error de pensar que toda quimioterapia administrada en esta fase es paliativa, y no es así, pues un esquema intenso agregará morbilidad y puede acelerar la muerte, contraponiéndose a los objetivos de la terapia paliativa.
No es tan raro que se empleen esquemas de quimioterapia estándar o de segunda línea, en pacientes que se encuentran en la fase terminal de la enfermedad, una de las razones es la dificultad del médico para aceptar la falla al tratamiento y finalmente la muerte.
Su empleo nunca está justificado en casos de muerte inminente (horas a días), por lo que el reconocimiento de esta situación es una destreza muy importante en el equipo de cuidados paliativos.
Radioterapia paliativa
La radioterapia es componente esencial de un programa de cuidados paliativos, dado su papel en el tratamiento de algunos síntomas relacionados con el efecto compresivo del tumor, incluyendo el dolor, pero a pesar de ello se considera que es subutilizada en los niños31.
Una neoplasia refractaria puede mostrar algún grado de respuesta a radioterapia y esto contribuir a que mejoren los síntomas, por lo que su uso debe ser considerado aún en pacientes menores de 3 años o cuyo tumor haya sido previamente radiado, estimando siempre riesgo-beneficio.
Puede estar indicada en cualquier tumor primario o metastásico, llegando a ser de particular beneficio en el manejo del dolor ocasionado por metástasis a huesos y en casos de obstrucción (por ejemplo, gastrointestinal).
En lesiones óseas únicas, la radioterapia puede darse en una sola fracción y con ello es posible obtener alivio completo. En lesiones óseas múltiples puede ser apropiada la radiación de varias lesiones en sesiones múltiples.
Para determinar la dosis de radioterapia paliativa se sugiere estimar primero la esperanza de vida, si ésta es menor a 6 meses se prefiere una dosis baja y se pueden dar 10Gy en 2 sesiones (5Gy por sesión), con intervalos de un día. Si es mayor a 6 meses, se pueden aplicar 30Gy en 10 fracciones (3Gy por fracción), administrando una fracción diaria de lunes a viernes.
Cirugía paliativa
Se ha mencionado la importancia de clasificar los procedimientos quirúrgicos en curativos, no curativos y paliativos32.
La información disponible con respecto al uso de cirugía paliativa en la población pediátrica es limitada, pero sí parece haber un incremento en la necesidad de intervenciones quirúrgicas durante el manejo paliativo.
Durante los cuidados paliativos pueden presentarse situaciones de urgencia en donde la necesidad de cirugía es muy clara aún para el paciente y su familia, pero también es cierto que algunos procedimientos de tipo electivo contribuyen a mejorar la calidad de vida.
Las intervenciones quirúrgicas más comunes durante los cuidados paliativos incluyen la colocación de accesos vasculares, el tratamiento de complicaciones debidas a quimioterapia, radioterapia o a cirugías previas, el drenaje de abscesos, la punción para el drenaje de tumores quísticos o la resección paliativa de tumores recurrentes/refractarios o de metástasis, y en ocasiones la colocación de sistemas de derivación ventricular para resolver la hipertensión intracraneana causada por hidrocefalia.
La cirugía paliativa de tipo electivo, puede ser la mejor opción en una determinada situación, pero conlleva riesgos que incluyen la posibilidad de muerte o mayor morbilidad. Por ello, las decisiones son con frecuencia complejas y deben ser tomadas conjuntamente con la familia, considerando la opinión del paciente y verificando siempre que la familia ha entendido el riesgo-beneficio del procedimiento.
Urgencias oncológicas
Las urgencias Oncológicas son situaciones relacionadas con el cáncer y su tratamiento, que ponen en peligro la vida del paciente o conllevan alto riesgo de secuelas.
Cuando un paciente que es portador de una neoplasia refractaria a tratamiento oncológico desarrolla una condición de este tipo, es porque se encuentra en las fases finales de su enfermedad terminal y probablemente en las últimas horas o días de vida, por ello, las intervenciones deben ser muy prudentes y consensuadas con la familia.
En términos generales, el manejo debe estar dirigido principalmente al control de los síntomas que causen cualquier tipo de sufrimiento (manejo del dolor, de la ansiedad, transfusiones, uso de esteroides, hidratación, etc.) y no necesariamente a corregir la causa, menos aún en casos con esperanza de vida muy corta. no es recomendable la intervención quirúrgica para descompresión medular, ni el empleo de quimioterapia intensa para una leucemia refractaria que ocasiona lisis tumoral, aunque la quimioterapia o radioterapia paliativas si pueden ser de utilidad en algunos casos. Muchas de las intervenciones que están indicadas para pacientes no refractarios, en pacientes con enfermedad terminal sólo tendrán un beneficio transitorio y no eliminarán el problema (procedimientos dialíticos, leucoféresis, colocación de catéteres, etc.), aunque otras si pueden proporcionar alivio y mejorar el problema (instalación de un sistema de derivación peritoneal en casos de hipertensión intracraneana debida a hidrocefalia).
Cuidados de enfermería
El papel de la enfermera es de suma importancia en el paciente pediátrico con una neoplasia en fase terminal, no sólo por ser la que ejecuta directamente gran parte del tratamiento, sino por su papel para influir positivamente en cada una de las áreas del cuidado del paciente. Por todo esto, es importante incluir siempre al personal de enfermería en el equipo de cuidados paliativos.
Cuidados psicológicos/psiquiátricos
Las emociones del paciente y su familia que se relacionan con la condición de su enfermedad deben ser siempre exploradas de manera apropiada y con sensibilidad.
Cuando un miembro de la familia enfrenta una enfermedad terminal, el sistema familiar se desestabiliza y con frecuencia la familia entra en crisis.
La comunicación con la familia acerca de la condición incurable debe ser honesta y precisa, y dejar claro que el paciente está muriendo y va a morir, pues el lenguaje ambiguo que emplea frases como "puede no mejorar" o "tal vez no se cure" da lugar a malinterpretación, confusión y falsas expectativas. La comunicación clara permite a la familia despedirse del paciente, aclarar dudas y expresar sentimientos, además de prevenir la frustración y enojo en la familia, derivados de la falta de comunicación con el niño.
El enojo en los pacientes y sus familias es un problema común y de hecho es entendible, una reacción de este tipo cuando un ser querido, niño o adolescente está muriendo, sin embargo en la práctica, esta situación puede dar lugar a conflictos e interferir con el tratamiento paliativo, por ello la intervención psicológica es de gran relevancia y en este caso tiene el objetivo de transformar el enojo en un sentimiento más positivo y en una relación que facilite el tratamiento.
En lo que respecta a la información que debe proporcionarse al niño, hay muchos dilemas éticos, y está en parte sujeta a la edad y a la capacidad de entendimiento del niño. Pero diversos estudios han demostrado que los niños saben más, de lo que creemos que saben.
En algunos casos y sólo por indicación del paidopsiquíatra, puede estar indicado el uso de medicamentos antidepresivos y ansiolíticos. Dentro de los medicamentos recomendados en niños se encuentra fluoxetina, cuya dosis recomendada es de 5 mg/día para menores de 8 años inicial y de 10 a 20 mg/día (aumentar 10 mg después de una semana); la sertralina, indicada cuando hay mayor componente de ansiedad y cuya dosis es de 12.5 a 25 mg una vez al día (ajustar en forma ascendente 25 a 50 mg con intervalos de por lo menos una semana, en caso de no obtener respuesta clínica); y la venlafaxina, que en niños de 8 a 12 años se administra a dosis inicial e 12.5 mg/día por 3 días, después 12.5 mg 2 veces al día por 3 días y 12.5 mg 3 veces al día, y en pacientes de 13 a 17 años se da a dosis de 25 mg por toma (mismo esquema anterior).
Cuidado social
La condición social, cultural y económica del paciente con cáncer en fase terminal siempre debe ser evaluada, pues en nuestro medio este tipo de problemas son causa frecuente de falla en otorgar bienestar y buena calidad de vida en el paciente con cáncer que está muriendo. En ocasiones son necesarias las visitas domiciliarias para evaluar las condiciones de la familia, la vivienda y su entorno, particularmente en los casos en que se decide dar cuidados en casa.
Cuidado espiritual
Las creencias, doctrinas y prácticas relacionadas con el ámbito espiritual son aspectos generalmente descuidados durante el manejo médico de los pacientes con enfermedades en fase terminal, y aunque algunos centros están mostrando un interés creciente al respecto, hasta el momento no existen estrategias o instrumentos para evaluar las necesidades espirituales de los pacientes pediátricos con cáncer.
Lo cierto es que estas creencias son con frecuencia un elemento que hace menos difícil la fase terminal y facilita la aceptación de la muerte, tanto para el paciente como para su familia. Durante la comunicación, el equipo de cuidados paliativos debe ser siempre respetuoso e imparcial ante todos los aspectos espirituales del paciente y su familia, es importante escuchar y evitar imponer las propias creencias.
Cuidados en casa
Algunos países cuentan con programas de cuidados en casa y disponen de personal entrenado para la atención domiciliaria y de centros para atender llamadas "call centers". La implementación de estos recursos contribuye a mejorar la calidad del manejo médico del paciente en su domicilio a la vez que aumenta su calidad de vida, además de que reduce los altos costos que implica la hospitalización prolongada.
A pesar de no contar con un programa sistematizado para ofrecer cuidados profesionales en casa, sí es posible ofrecer el beneficio de manejo domiciliario a la mayoría de los pacientes pediátricos con cáncer.
Los requisitos para un manejo domiciliario efectivo incluyen:
• Haber obtenido un control suficiente del dolor y de otros síntomas, asegurar disponibilidad de los medicamentos indicados y una vía apropiada para su administración.
• Que el paciente no curse con una condición que implique la necesidad de manejo hospitalario para aliviar o prevenir el sufrimiento (dificultad respiratoria grave, oclusión intestinal, anuria, etc.).
• Contar con alternativas para la alimentación en casa.
• Que la situación de la familia garantice que el paciente estará mejor en su casa que en el hospital.
Algunos casos pueden tener necesidades adicionales que actualmente pueden ser resueltas a relativamente bajo costo o a menor costo, que el que conlleva la hospitalización prolongada:
• Infusión intravenosa continúa de narcóticos y para ello, existen bombas de infusión portátiles de pequeño tamaño que pueden ser alquiladas o compradas, o proporcionadas temporalmente por la institución.
• Oxígeno suplementario, para lo cual se dispone de concentradores de oxígeno que pueden ser rentados.
• Intubación por tiempo indefinido para pacientes con estado neurovegetativo persistente sin automatismo respiratorio, que requieren parámetros mínimos de ventilación, en cuyo caso existe la opción del uso de ventiladores portátiles.
Cuidados después de la muerte
Estos cuidados están dirigidos a la familia e incluyen aspectos médicos, legales, psicológicos y sociales.
1. El informe médico de la muerte cuando ésta ocurre en el hospital.
2. Elaboración de documentos médico-legales.
3. El estudio post-mortem cuando sea autorizado.
4. La preparación del paciente para su traslado.
5. Apoyo en trámites funerarios.
6. Psicoterapia a corto y largo plazo para la elaboración del duelo en los familiares cercanos.
7. Entrevista para el informe del estudio post-mortem.
8. Estudio genético a familiares en algunos casos.
Hay factores que pueden interferir con la posibilidad de proporcionar cuidados paliativos en esta etapa, como son el sitio en que ocurre la muerte, el lugar de residencia de la familia, características culturales individuales de cada familia e incluso, el grado de satisfacción con el tratamiento.
Una de las intervenciones más importantes después de que el paciente muere es el apoyo psicológico durante el duelo.
El duelo es un proceso de adaptación emocional a una pérdida, en este caso la muerte de un ser querido, que termina en la aceptación de dicha pérdida. Es un proceso gradual, de duración variable y ocurre de manera distinta en cada individuo.
Hay varias clasificaciones para describir las fases del duelo, una de las más utilizadas pertenece a la Dra. Ross, ésta incluye 5 etapas que no siempre ocurren en la misma secuencia y tienen duración muy variable: 1) negación y aislamiento, 2) ira, 3) acto o negociación, 4) depresión y 5) aceptación.
Principales obstáculos para otorgar cuidados paliativos efectivos
Atender a un niño o adolescente que muere es una situación particularmente difícil, requiere destrezas para el manejo de los síntomas y para la comunicación con paciente y su familia. A continuación se enlistan los principales obstáculos que pueden interferir con los cuidados paliativos:
1. Discrepancias entre el personal médico acerca de la condición terminal del paciente.
2. Excesos terapéuticos derivados de la buena intención de controlar la enfermedad.
3. Falla en reconocer los síntomas clave que generan sufrimiento al paciente.
4. Falta de conocimiento para prescribir ciertos medicamentos (por ejemplo, opioides o sedantes).
5. Inaccesibilidad a medicamentos opioides.
6. Prejuicios relacionados con el uso de opioides debido a la preocupación de la familia, y en ocasiones del personal médico del desarrollo de farmacodependencia o sedación excesiva
7. Interrupción de los fármacos indicados para el control de los síntomas, cuando aún son necesarios.
8. Falta de recursos hospitalarios (Servicio de Medicina del Dolor, anestesiólogos para proporcionar anestesia en procedimientos dolorosos, Servicio de Radioterapia).
9. Subestimación del beneficio de las intervenciones con el argumento de la corta esperanza de vida de los pacientes o de la toxicidad potencial del tratamiento.
10. Falta de guías de tratamiento.
11. Fallas al comunicar de manera sensible al paciente y su familia, la información relacionada con la muerte.
12. Falsas expectativas del paciente o su familia de que la enfermedad mejorará, con la consecuente negación de la condición terminal del caso.
13. Pérdida de confianza de la familia o el paciente en el médico o médicos tratantes.
14. Conflictos familiares.
15. Limitaciones económicas por parte de la familia.
16. Limitaciones sociales o culturales que afectan el apego al tratamiento.
La tabla 6 enlista los recursos hospitalarios mínimos para proporcionar cuidados paliativos adecuados, a un paciente pediátrico con cáncer en fase terminal.
Los cuidados paliativos son un componente indispensable del tratamiento integral del paciente pediátrico con cáncer, desafortunadamente, todavía no son una realidad para todos los pacientes que los necesitan.
Para la implementación de programas nacionales de cuidados paliativos efectivos es necesario un amplio enfoque multidisciplinario y multiinstitucional, en donde participen unidades médicas de primer, segundo y tercer nivel, pues sólo así será posible otorgar cuidados paliativos a todos los niños y adolescentes con cáncer, independientemente de su lugar de origen, afiliación o recursos.
Financiamiento
No se recibió ningún patrocinio para llevar a cabo este artículo.
Conflicto de intereses
Los autores declaran no tener conflicto de intereses.
* Autor para correspondencia:
Departamento de Hemato-Oncología, Hospital Infantil de México Federico Gómez.
Dr. Márquez N° 162, Colonia Doctores, Delegación Cuauhtémoc, C.P. 06720, México D. F., México.
Teléfono: 5228 9917, ext. 9015 y 2124.
Correos electrónicos: amedina@himfg.edu.mx, auroramedina@aol.com.mx (Aurora Medina-Sanson).