¿ INTRODUCCIÓN
El cáncer cervicouterino representa el segundo lugar en frecuencia a nivel mundial entre los tumores malignos de la mujer y constituye un problema de salud en países en vías de desarrollo, donde se diagnostican 75% de los casos.1-4
En México, de acuerdo con el Registro Histopatológico de Neoplasias, dos terceras partes de los cánceres del tracto genital corresponden a cáncer cervicouterino5 y en Instituciones que atienden población abierta como el Hospital General de México OD,6 más de 50% de los ingresos por esta enfermedad corresponden a lesiones avanzadas en las que el seguimiento a cinco años, sin evidencia de enfermedad, no rebasa el 50%.2-4
El tratamiento de base para el cáncer avanzado del cuello uterino cuyo tamaño excede la posibilidad de control por cirugía,7 es la radioterapia en sus modalidades de teleterapia más braquiterapia, procedimiento terapéutico al que se ha agregado en años recientes el manejo simultaneo con quimioterapia y esquemas a base de platino.3,7-10
Si bien algunos autores han publicado experiencias alentadoras utilizando esquemas de quimioterapia neoadyuvante seguida de cirugía al lograr reducir el volumen tumoral en las respectivas pacientes,11,12 y otros han publicado mejores controles locorregionales y a distancia al combinar la radioterapia-quimioterapia con histerectomías complementarias, sobre todo para pacientes con lesiones voluminosas limitadas al cuello del útero;8,13,14 es conocido que la cirugía para pacientes que han recibido previamente radioterapia, debe ser empleada electivamente como un procedimiento de rescate para un grupo seleccionado de pacientes con persistencia o recurrencia tumoral, en las que además de contar con una óptima reserva funcional, el tumor permanece limitado a la pelvis.3,4,15
En los primeros años de la presente década, la Unidad de radioterapia del Servicio de oncología del Hospital General de México, OD, sufrió un proceso de remodelación, durante el cual no fue posible administrar braquiterapia al término de la teleterapia en pacientes con cáncer cervicouterino, por lo que algunas fueron canalizadas a otras instituciones para completar su tratamiento y otras que no tuvieron esta oportunidad, debieron ser consideradas para cirugía como alternativa complementaria de radioterapia externa.
En esta época aún no se había implementado en nuestro país el programa de gastos catastróficos, en el que las pacientes con cáncer cervicouterino recibirían en forma gratuita su tratamiento, que incluiría en los casos de enfermedad avanzada el empleo de platino como agente radiosensibilizador.7,9,10
En esta publicación se muestra la experiencia obtenida con un grupo de pacientes sometidas a cirugía entre la cuarta .y octava semana posteriores al término de la teleterapia.
¿ MATERIAL Y MÉTODOS
De enero de 2003 a marzo de 2004, fueron seleccionadas para cirugía en la Unidad de tumores ginecológicos del Servicio de oncología del Hospital General de México, OD, aquellas pacientes canalizadas del Servicio de radioterapia con diagnóstico de cáncer cervicouterino invasor que habían terminado su tratamiento de radioterapia externa (teleterapia) y que no recibieron braquiterapia por no disponer de espacio físico para su administración.
Como requisitos para ser evaluadas para cirugía se consideró lo siguiente: que las pacientes tuvieran adecuada reserva funcional para ser llevadas al quirófano; que la cirugía pudiese llevarse a cabo durante las primeras cuatro u ocho semanas posteriores al término de la radioterapia y que el tumor permaneciera limitado a la pelvis.
De los expedientes del grupo de pacientes seleccionadas para cirugía se analizaron las siguientes variables: edad, variedades histopatológicas, clasificación clínica de la International Federation of Gynecology and Obstetrics (FIGO),2,4 esquema de radioterapia utilizada con sus complicaciones en caso de haberse presentado; procedimientos quirúrgicos realizados y complicaciones derivadas de los mismos; información de los especimenes quirúrgicos e información respecto a la evolución de las pacientes.
Los equipos empleados para la radioterapia fueron bomba de cobalto 60 o acelerador lineal con técnica de cuatro campos, a una dosis de 1.8 Gy de lunes a viernes durante cinco semanas hasta completar un total de 50 Gy. A pacientes con persistencia tumoral franca, se dio un incremento de 10 Gy. En algunas pacientes que desarrollaron complicaciones se suspendió temporalmente el tratamiento para completarse después.
Las complicaciones relacionadas con la radioterapia fueron englobadas en categorías de 1 a 4 de acuerdo a su gravedad y siguiendo los criterios establecidos internacionalmente.16,17
Las pacientes elegibles para cirugía fueron sometidas a laparotomía exploratoria con revisión cuidadosa de cavidad abdominal y pélvica así como de la región paraaórtica. En presencia de ganglios paraórticos palpables se efectuó estudio transoperatorio y ante la evidencia de metástasis se abortó el procedimiento. Si se encontraban ganglios pélvicos sospechosos se realizó linfadenectomía pélvica sin resección de las ramas anteriores del plexo hipogástrico y ante ausencia de éstos, se llevó a cabo histerectomía ampliada clase II de Piver y Rutledge con extirpación de la porción medial de ambos parametrios.2,4
Con invasión parametrial franca o dificultad para separar la vejiga y/o el recto se realizó exenteración pélvica con la técnica quirúrgica descrita por autores en publicaciones previas.18,19
Debe mencionarse que en las pacientes con sospecha de infiltración parametrial previo a la cirugía, se obtuvo consentimiento informado por parte de la paciente y de su familia para realizar en caso necesario, exenteración pélvica
Los resultados obtenidos fueron sometidos a análisis univariado con significancia estadística cuando el valor p < 0.05.
¿ RESULTADOS
Durante el período analizado se llevaron a cabo 62 intervenciones quirúrgicas en pacientes que cubrieron los criterios de inclusión, las que fueron operadas seis semanas después en promedio al término de la radioterapia.
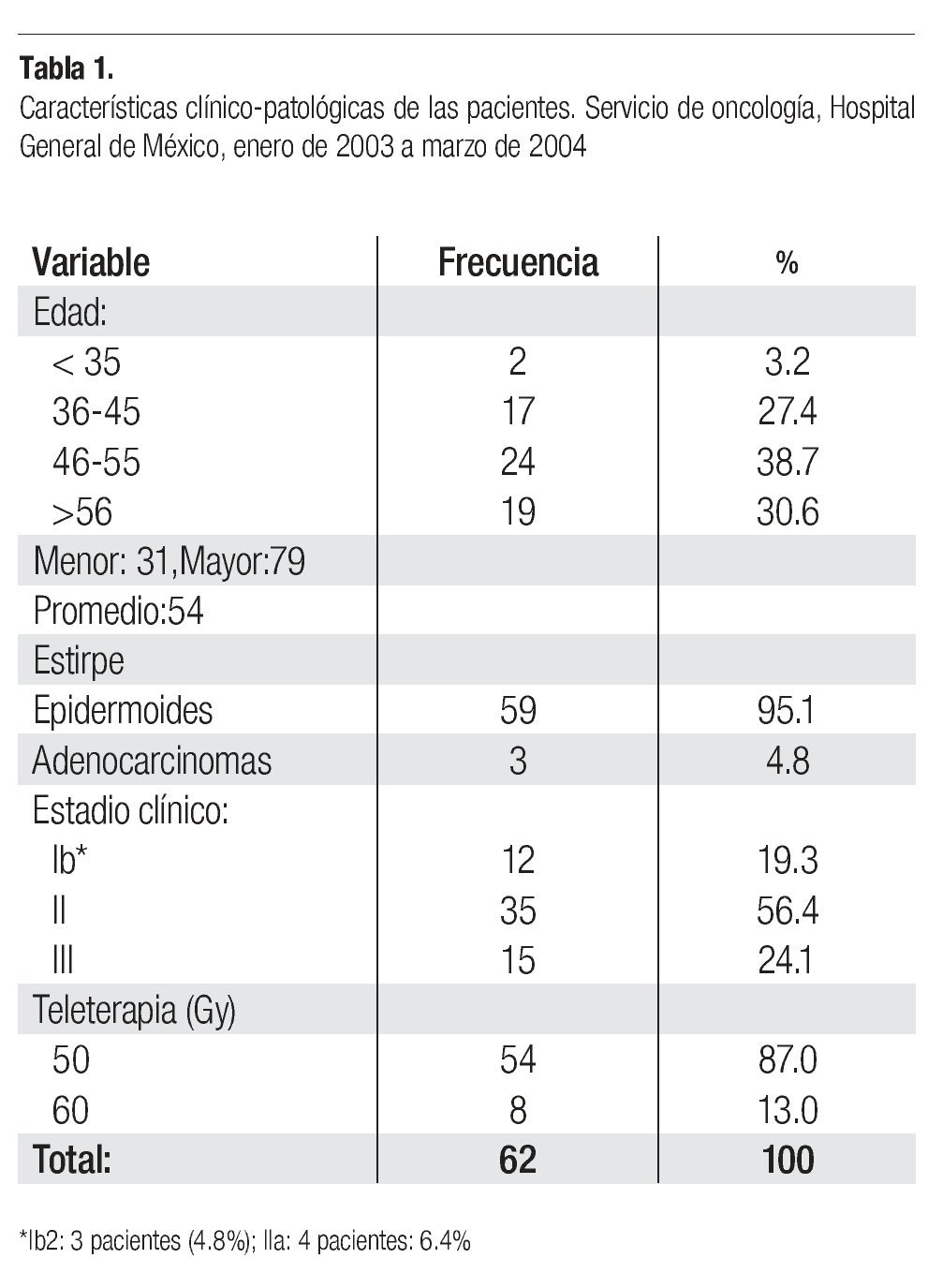
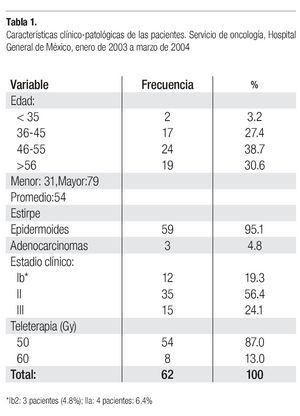
1. Aspectos clínico patológicos: los aspectos clínico patológicos relevantes del grupo en estudio se muestran en la Tabla 1, en la que se aprecia que la más joven tenía 31 años de edad y la mayor 79 años con una media de 54 años y 85.3% de las pacientes cursaba con neoplasias Ib2 o más avanzadas. El 95.1% de las lesiones correspondieron a carcinomas epidermoides y la radioterapia administrada fue de 50 Gy en 87% de los casos y de 60 Gy en 13% restante.
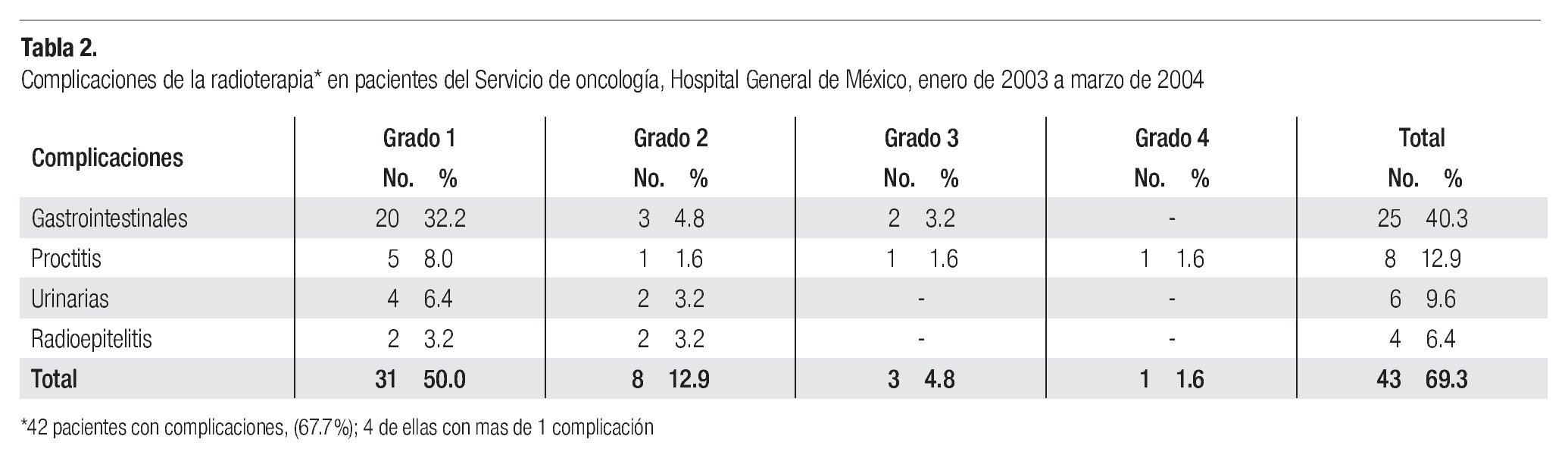
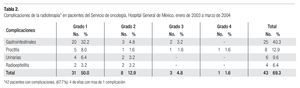
2. Morbilidad de la radioterapia: cuarenta y dos pacientes (67.7%), presentaron algún tipo de morbilidad a la radioterapia y solo cuatro (6.4%), se consideraron severas (Tabla 2). Las complicaciones más registradas fueron las gastrointestinales en 25 casos (40.3%), caracterizadas por náusea, diarrea, vómito, dolor abdominal e hiporexia. Seis pacientes (9.6%), presentaron sintomatología urinaria baja; cuatro (6.4%) presentaron radioepitelitis, y dos (3.2%), desequilibrio electrolítico que ameritó hospitalización. En ocho pacientes (12.9%) se presentó proctitis, dos de las cuales (3.2%) se consideraron severas, ameritando en una de ellas, durante su seguimiento, colostomía definitiva por sangrado transrectal abundante y anemia.
3. Evaluación previa a la cirugía: veintiún pacientes (33.8%), terminaron su tratamiento sin que se reportara actividad tumoral en la evaluación clínica y por imagen. En 29 pacientes (46.7%) se reportó tumor residual menor de 2 cm y en 12 (19.3%), tumor residual mayor de 4 cm.
4. Cirugías realizadas y morbilidad: se llevaron a cabo 47 histerectomías clase II sin linfadenectomía, (75.8%); nueve histerectomías clase II con linfadenectomía pélvica (14.5%); tres laparotomías con biopsia positiva de ganglios paraórticos y tres exenteraciones pélvicas (4.8%).
El tiempo quirúrgico promedio para las histerectomías fue de 190 minutos con intervalos entre 90 a 210 minutos y 240 minutos para exenteraciones pélvicas con intervalos entre 180 y 300 minutos. El promedio de sangrado transoperatorio fue 400 cm3.con rangos entre 100 y 2000 cm3. la estancia hospitalaria para las histerectomías sin linfadenectomía fue de cuatro días, de seis días para histerectomías con linfadenectomía y 14 días para exenteraciones pélvicas.
En esta serie no se registraron muertes en el posoperatorio y 12 pacientes (19.3%), desarrollaron complicaciones inherentes a la cirugía: cinco (8.0%), con infección de la herida quirúrgica; tres (4.8%), con íleo metabólico y desequilibrio hidroelectrolítico que se corrigieron con tratamiento médico; uno (1.6%), con fístula vesicovaginal que ameritó ulteriormente de exenteración pélvica por recurrencia tumoral; una (1.6%), con fístula ureterovaginal que se corrigió con una nueva cirugía y una con disfunción vesical que se corrigió cuatro meses después de la cirugía.
5. Correlación clínico-patológica: en 40/59 casos sometidos a cirugía complementaria (67.7%), el espécimen quirúrgico reportó ausencia de actividad tumoral; en 13 pacientes (22.0%), se reportó tumor residual mayor de 4 cm y en cinco, (10.2%), tumor residual menor de 4 cm. En un caso (1.6%), no se tuvo información.
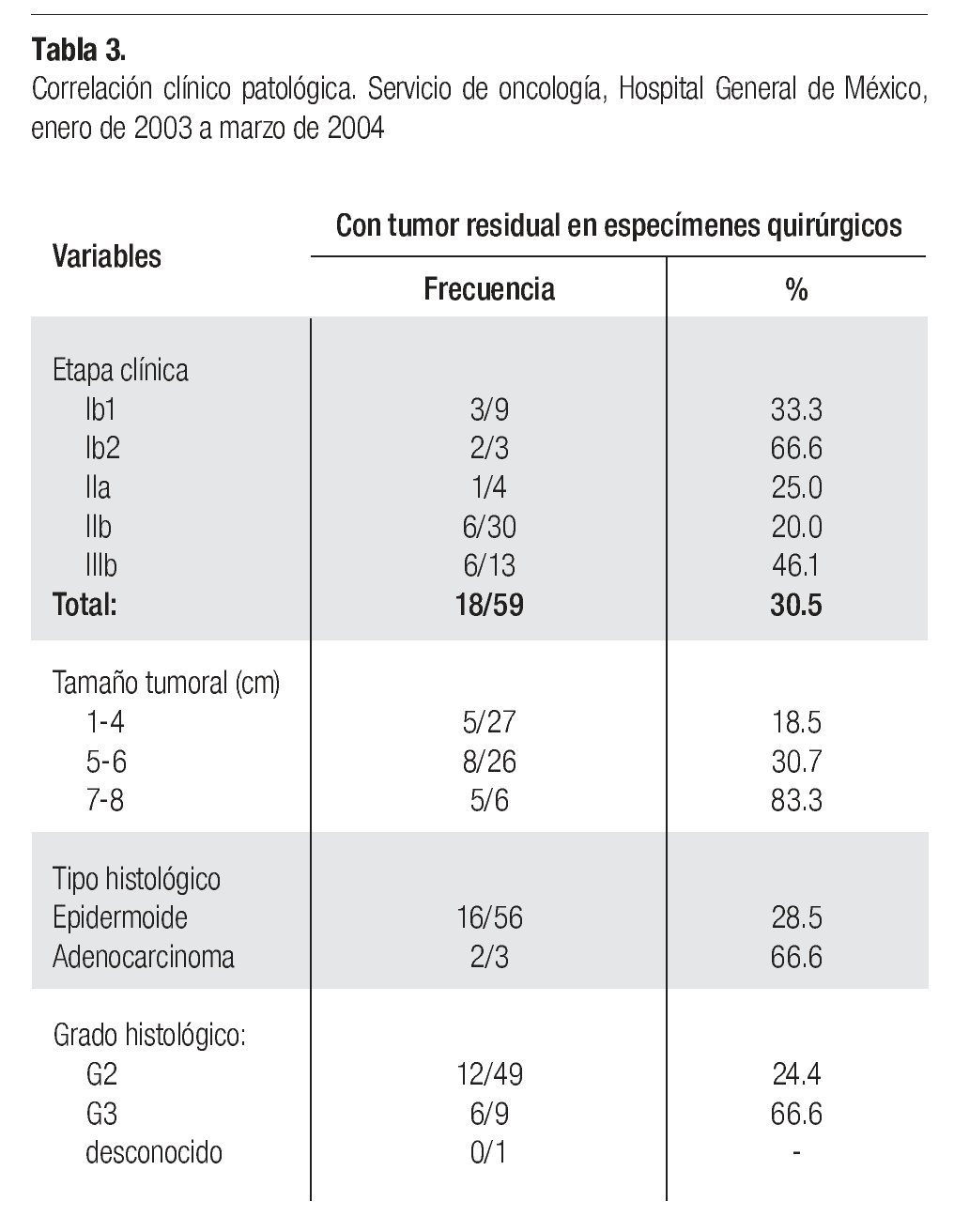
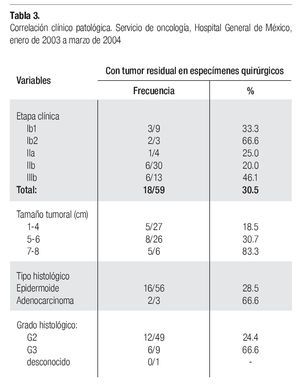
En 55 casos (93.2%) se reportaron transoperatoriamente bordes quirúrgicos negativos y en cuatro casos (6.7%), los bordes fueron positivos debiéndose ampliar en estas pacientes el margen quirúrgico. La relación estadio clínico y presencia de tumor residual en los especímenes quirúrgicos fue la siguiente: 3/9 en estadio Ib1(33.3%), 2/3 en estadio Ib2,(66.6%), 1/4 (25%) en estadio IIa, 6/30 en estadio IIb (30.0%), y 6/13 (46.1%), en estadio IIIb. Se documentó actividad tumoral parametrial en 1 /30 pacientes en estadio IIb (3.3%) y 4/13 (30.7%), en estadio IIIb.
La relación estadio clínico con la presencia de tumor residual en los especimenes quirúrgicos, al igual que el tamaño tumoral previo, el tipo histológico y graduación histológica, se observan en la Tabla 3.
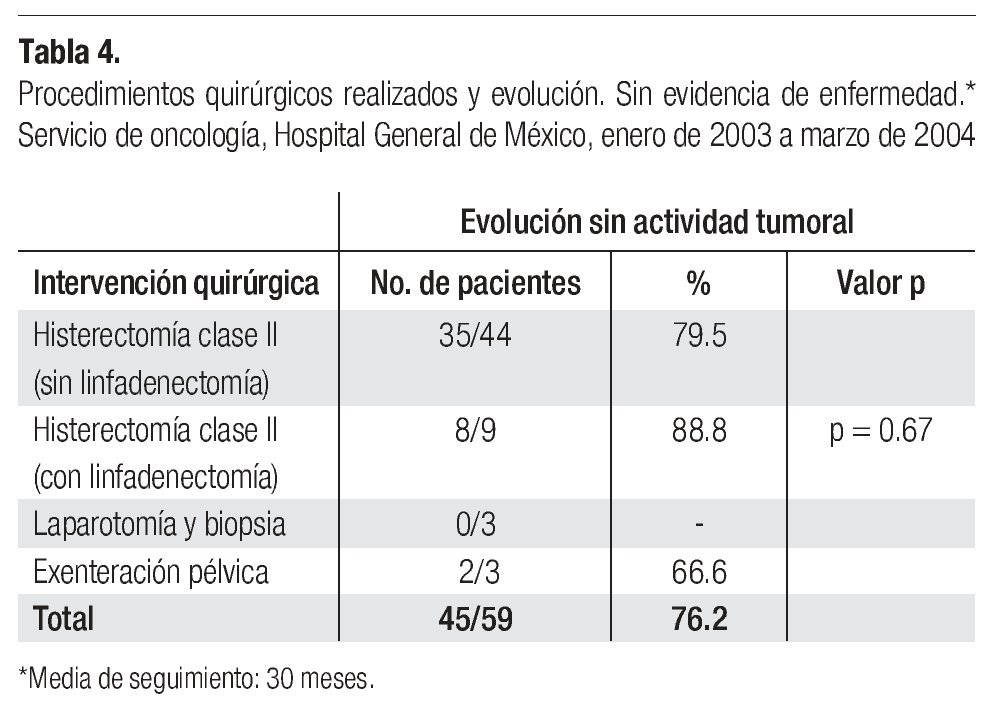
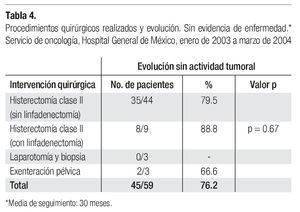
6. Resultados del tratamiento quirúrgico: en esta serie, tres pacientes (6.3%) de las 47 sometidas a histerectomía clase III sin linfadenectomía abandonaron su seguimiento sin actividad tumoral durante los primeros meses posteriores a la cirugía y no fueron consideradas para los resultados finales. Dos de ellas estaban clasificadas en estadio IIb y la restante, en etapa IIIb. Cuarenta y cinco de las 59 restantes (76.2%). evolucionaron sin evidencia de enfermedad de 1 a 5 años (30 meses como promedio)., La cifra incluye 35/44 (79.5%) de las pacientes tratadas con histerectomía radical modificada sin linfadenectomía; 8/9 histerectomías con linfadenectomía (88.8%), p = 0.6727; 2/3 tratadas con exenteraciones pélvicas y 0/3 en las que se llevó a cabo únicamente laparotomía y biopsia (Tabla 4).
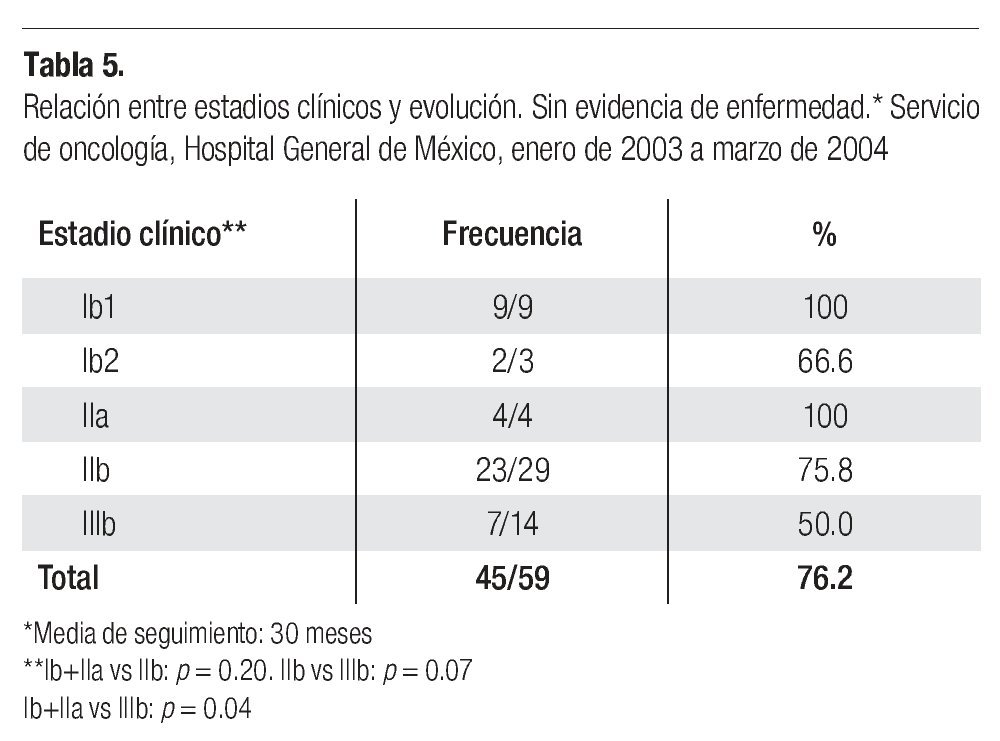
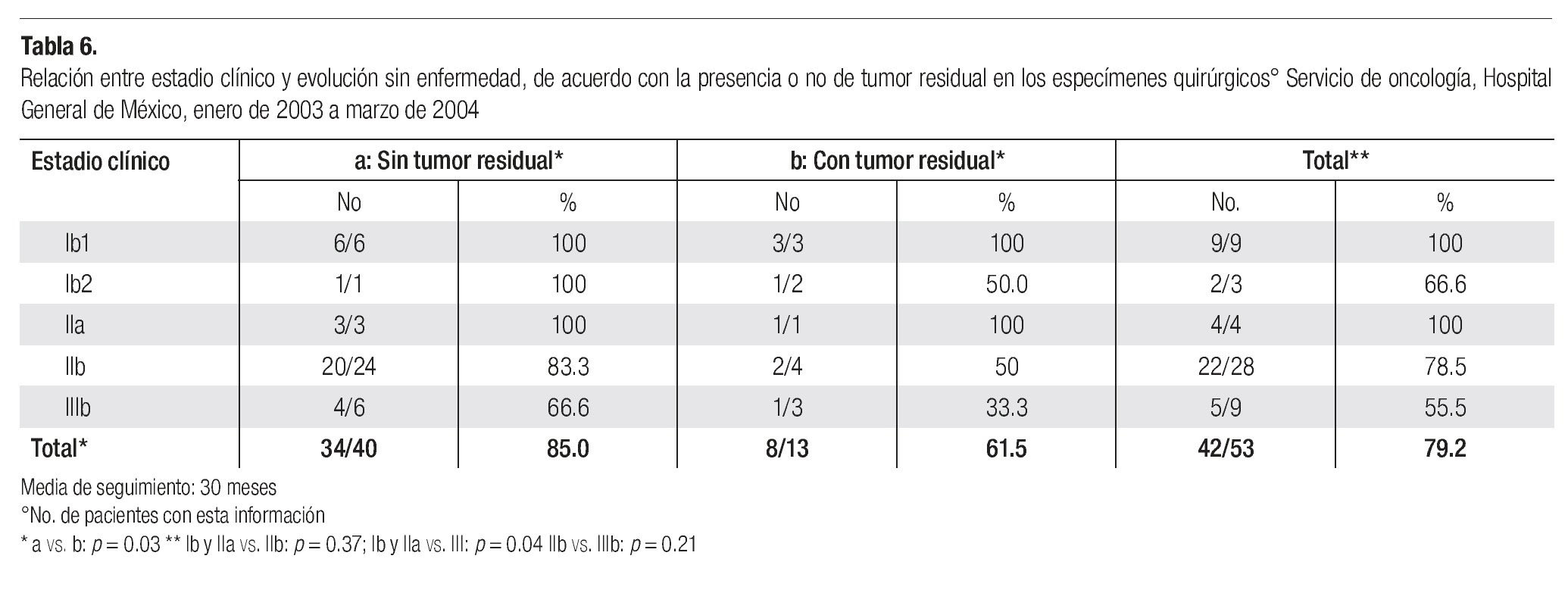
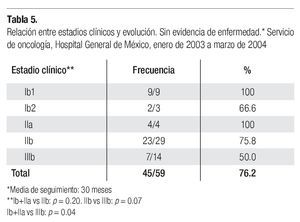
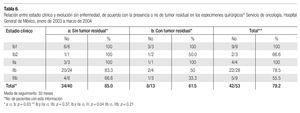
En la Tabla 5 se muestra la evolución a 30 meses como promedio de acuerdo al estadio clínico y en la Tabla 6, la evolución según el reporte de tumor residual o no en los especímenes quirúrgicos en aquellas pacientes en quienes se obtuvo esta información. En esta serie evolucionaron sin evidencia de enfermedad, por el lapso mencionado, 34/40 pacientes (85%), en quienes el espécimen quirúrgico reportó ausencia de tumor residual y 8/13 (61.5%), en las que se observó este hallazgo, p = 0.0306.
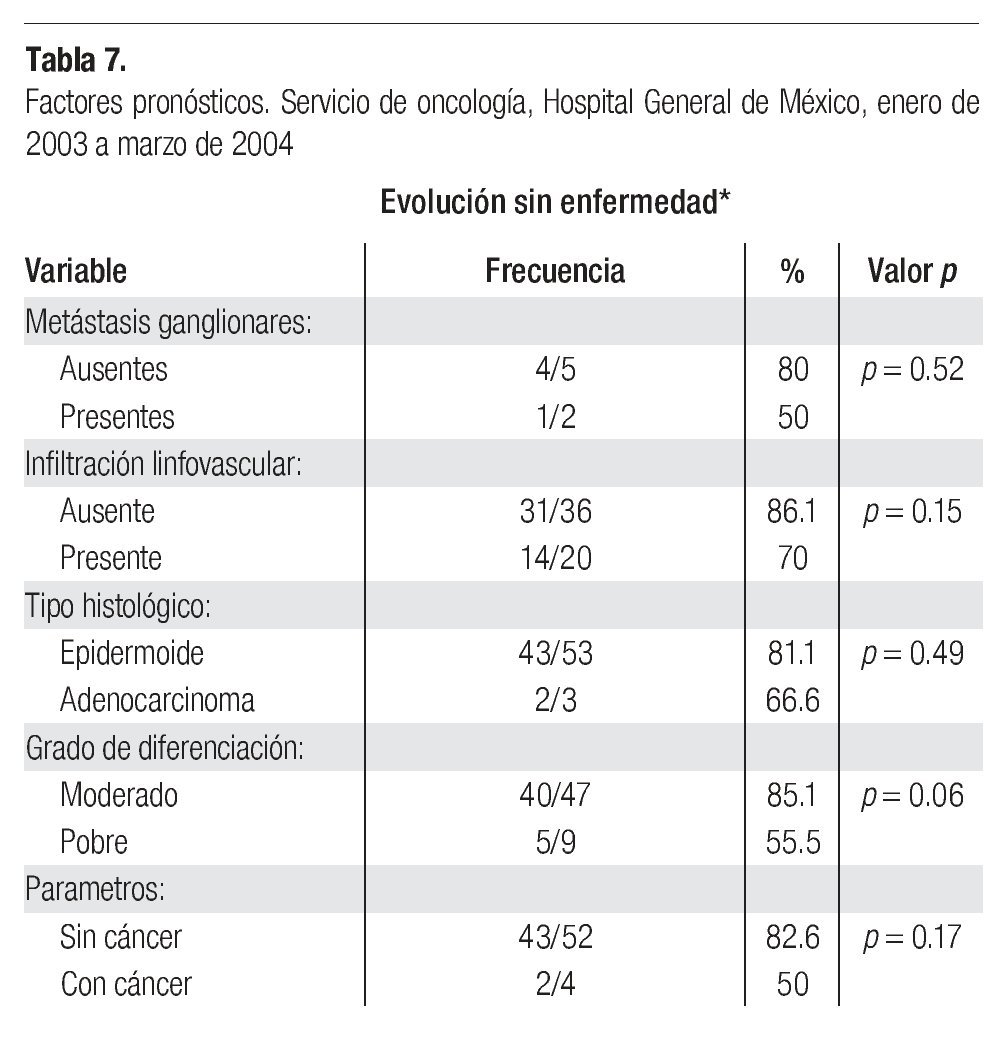
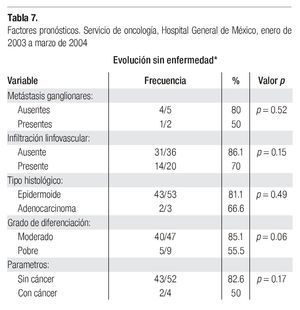
Los factores pronósticos relacionados con la presencia o no de metástasis ganglionares, infiltración linfovascular, tipos histológicos, grado de diferenciación celular y la presencia o no de invasión parametrial, se muestran en la Tabla 7. La comparación de los resultados obtenidos en las diferentes variables analizadas, no mostró diferencias estadísticamente significativas.
7. Recurrencias tumorales: once pacientes (18.6%) desarrollaron recurrencias tumorales durante su seguimiento. Estas se presentaron entre 13 y 39 meses posteriores a la cirugía con una media de 26 meses incluyéndose 1/3 pacientes en estadio Ib2; 5/29 (17.2%), en estadio IIb y 5/12 (41.6%), en estadio IIIb. Asimismo 9/44, (20.4%), histerectomías clase II sin linfadenectomía; 1/9 (11.1%), histerectomías clase II con linfadenectomía pélvica y 1/3 exenteraciones pélvicas.
En cuatro pacientes las recurrencias fueron locorregionales sometiéndose tres de ellas a exenteraciones pélvicas como cirugía de rescate. Solo una de estas pacientes se mantuvo en control durante 16 meses sin evidencia de enfermedad; las dos restantes desarrollaron nuevas recurrencias tumorales locorregionales y abandonaron en estas condiciones su seguimiento.
Cuatro pacientes desarrollaron metástasis a distancia perdiéndose con actividad tumoral. Los sitios de representación fueron, dos casos al sistema óseo, uno a pulmón e hígado, y a hígado el restante. Finalmente, tres pacientes desarrollaron metástasis locorregionales y a distancia perdiéndose con actividad tumoral. Una de ellas con carcinomatosis y las dos restantes a zonas inguinales.
¿ DISCUSIÓN
La necesidad de ofrecer radioterapia en la institución a pacientes con cáncer de cuello uterino invasor, con algún otro procedimiento terapéutico que compensara la ausencia de braquiterapia, llevó a considerar la cirugía como complemento de teleterapia en el grupo de pacientes seleccionadas.
Se tenía en el Servicio de oncología del Hospital General de México una experiencia previa en 1983.20 En pacientes con etapas III y IV, con sospecha, posradioterapia, de tumor residual fueron llevadas al quirófano ocho semanas después de haber completado este tratamiento, con el objeto de mejorar su pronóstico realizándoles cirugías complementarias consistentes en histerectomía radical (en pacientes con estadio III) o exenteración pélvica para ambas etapas. De un grupo de 44 pacientes, a 57% se les realizó exenteraciones pélvicas, a 11% histerectomías radicales y a 32% laparotomías que demostraron tumores irresecables por condiciones locales o por metástasis paraórticas. El 4.5% de las pacientes tratadas con cirugía radical fallecieron por complicaciones posoperatorias y 50% manejadas con cirugía radical se mantuvieron en control sin evidencia de recurrencia de 1 a 5 años, concluyéndose que esta combinación de tratamientos mejoraba en 15% los resultados obtenidos en el Servicio con radioterapia sola para etapa III y en 10% para etapa IV.
Con base en la experiencia previa se aceptó llevar a cirugía complementaria, a pacientes que cumplieran el requisito de haber terminado teleterapia seis semanas promedio previo a la intervención quirúrgica, realizándose en 90.3% de ellas histerectomía con resección del tercio interno de ambos parametrios, (histerectomía clase II) no obstante 24.1% de ellas estaba en etapa III. El Servicio de patología informó la presencia de tumor parametrial, en 1/30 pacientes clasificada en estadio IIb, (3.3%); y en 4/13 (30.7%), en etapa IIIb. En 67.7% de los casos resueltos con cirugías complementarias, los especimenes demostraron ausencia de actividad tumoral, lo que demostró la efectividad de la radioterapia para disminuir el volumen tumoral en estas pacientes.
En 1969, Durrance YF y Fletcher HG, en el Hospital MD Anderson,21 recomendaron realizar histerectomía complementaria a pacientes con estadios I y II portadoras de lesiones endocervicales voluminosas, o en el cuerpo uterino; esta situación se derivó de no distribuir adecuadamente la radioterapia con la técnica convencional. Esta combinación de procedimientos disminuyó las recurrencias locales y mejoró 11% la supervivencia a tres años sin evidencia de recaídas.21
Keys HM y colaboradores14 publicaron en 2003 una experiencia similar al comparar, en 256 pacientes con estadio Ib con lesiones mayores a 4 cm, el uso de radioterapia externa más braquiterapia en 124 casos, y en 132 pacientes, radioterapia, que ellos llamaron atenuada, seguida de histerectomía extrafascial. En esta serie la cirugía no aumentó los efectos adversos, apreciándose recurrencias locales 13% más bajas en el grupo sometido a histerectomía complementaria.
Otra publicación con algunos de los autores previos,8 con 374 pacientes con tumores Ib2 sin evidencia de diseminación paraórtica, comparó el uso de radioterapia externa y braquiterapia más quimioterapia simultánea con base en cisplatino seguido de histerectomía, con el mismo esquema de radioterapia seguida de histerectomía complementaria. Las pacientes que recibieron platino tuvieron 52% especimenes libres de tumor vs 41% de quienes recibieron únicamente radioterapia; apreciándose 21% de recurrencias locales en el primer grupo vs 37% en el segundo. Estas pacientes se siguieron durante tres años sin evidencia de enfermedad en 83% de las del primer grupo vs 74% de las tratadas sólo con radioterapia. En esta serie se documentaron como factores de riesgo el tamaño tumoral y el grado de diferenciación celular.
Los autores del artículo informaron que 35% de las pacientes que recibieron tratamiento combinado presentaron complicaciones grado 3 o 4 comparado con 13% de las que recibieron exclusivamente radioterapia.
Estudios del grupo de Ginecología oncológica de Estados Unidos de América concluyeron que si la histerectomía complementaria disminuye el porcentaje de recurrencias locales, en pacientes con tumores 1b2, el procedimiento no incide en la supervivencia global, por lo que puede ser omitida, debido a que estas pacientes, al igual que las que cursan con lesiones más avanzadas, y en la actualidad reciben regímenes de quimioterapia, mejoran su pronóstico.8
En la presente investigación, cuatro pacientes (6.4%), desarrollaron complicaciones inherentes a la radioterapia consideradas como severas, (grados 3 y 4) siendo las gastrointestinales las más frecuentes. Una paciente con proctitis, requirió colostomía definitiva. Otros autores han publicado experiencias similares.8,21
En cuanto a la morbilidad inherente a la cirugía, doce pacientes (19.3%), desarrollaron complicaciones posoperatorias, dos,(3.3%) se consideraron severas, una de ellas con fístula vesicovaginal requirió exenteración pélvica y otra con fístula ureterovaginal, necesitó corrección quirúrgica. No hubo muertes posoperatorias por lo que se consideró que la cirugía en estos casos fue bien tolerada.
El 81.1% de las pacientes sometidas a histerectomía clase II evolucionaron sin evidencia de recurrencia y en 2/3 tratadas con exenteraciones pélvicas. Las cifras incluyeron 34/40,(85%), en las que el espécimen reportó ausencia de tumor residual y 8/13 (61.5%), en las que este hallazgo estuvo presente; estos resultados mostraron diferencias estadísticamente significativas (p = 0.03); asimismo, 15/16 (93.5%), de las pacientes clasificadas en estadios I y IIa, 23/29 (79.3%), de las IIb; y 7/14,(50%), de las clasificadas en etapa IIIb.
En esta serie, 12 pacientes (18.6%), desarrollaron recurrencias tumorales. Se incluyen 1/3 pacientes con estadio Ib2, 16.6% con estadios IIb y 38.4% con estadios IIIb; cuatro fueron locorregionales y el resto locorregionales y a distancia. Tres de cuatro pacientes con recurrencias locorregionales fueron sometidas a exenteraciones pélvicas, con controles posteriores, a los 16 meses un caso abandonó su seguimiento y las dos restantes presentaron recurrencias. En ninguna del resto de las pacientes logró obtenerse seguimiento libre de recaídas.
De acuerdo a los resultados del presente estudio puede concluirse que la cirugía constituye una alternativa para el manejo de pacientes que han recibido tratamiento incompleto de radioterapia, y que la histerectomía clase II con o sin linfadenectomía pélvica a las seis semanas de haber concluido ésta, puede situarse como el procedimiento de elección para estos casos. Sin embargo, en algunas pacientes, de acuerdo a los hallazgos intraoperatorios la exenteración pélvica, tendrá que considerarse, por lo que el grupo quirúrgico, la paciente y su familia deberán estar preparados para este procedimiento.
Actualmente están en proceso de revisión los resultados obtenidos en nuestro Servicio con radioterapia más quimioterapia simultánea con esquemas basados en platino en pacientes desde el estadio Ib2. Al término de estos procedimientos terapéuticos resultará interesante valorar si proceden o no las cirugías complementarias, en estos casos, ante la sospecha de tumor residual.
*En memoria de los doctores Rodolfo Díaz Perches y Eduardo Arana Rivera, pues sin su participación no hubiese sido posible la remodelación de la Unidad de radioterapia del Servicio de oncología.