La detección de mucosa gástrica heterotópica (MGH) en esófago cervical (inlet patch) en una endoscopia suele ser un hallazgo casual y carente de significado patológico (MGH tipo I). Sin embargo, en algunos casos puede condicionar síntomas esofágicos (sensación de globo, disfagia, odinofagia) o extraesofágicos (disfonía, tos, ronquera) (MGH tipo II) e incluso complicaciones locales (estenosis, membranas, fístulas, MGH tipo III)1. Excepcionalmente (menos de 30 casos descritos hasta la fecha), puede tener transformación premaligna (displasia, MGH tipo IV) o malignas (adenocarcinoma, MGH tipo V)1.
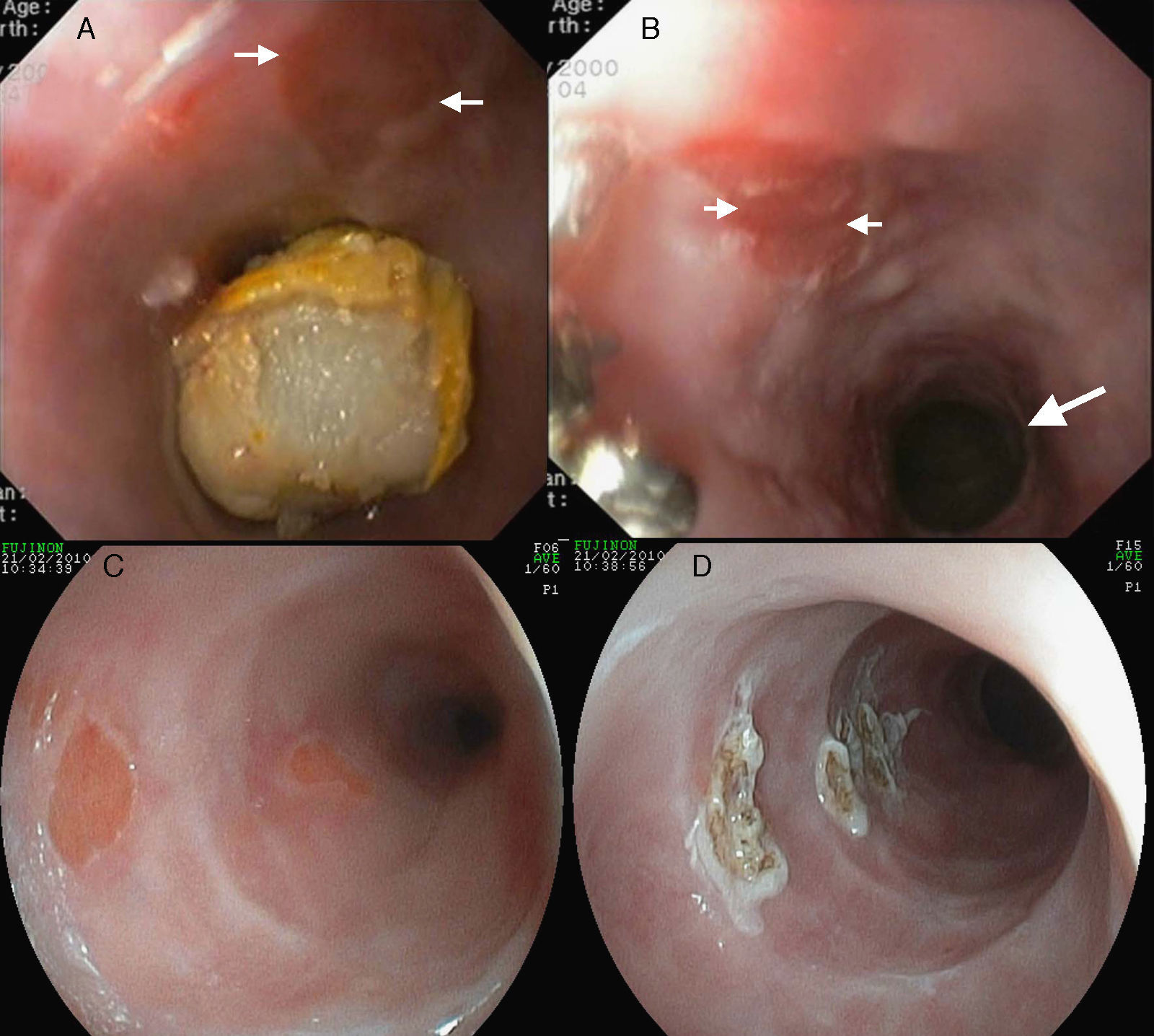
Presentamos el caso de un varón de 51 años, con historia de etilismo crónico y adicción a drogas por vía parenteral, con ERGE de larga evolución y laringitis grave secundaria, que acude por disfagia alta para sólidos e impactación alimentaria recurrente cervical (3 endoscopias urgentes previas). Durante la cuarta endoscopia, realizada con sedación, se realiza extracción de bolo cárnico inmediatamente por debajo del Killian, donde se observa un parche redondeado de mucosa heterotópica de 4mm y una estenosis concéntrica de la luz 2cm por debajo de la misma, que permitía el paso del endoscopio (figs. 1 A y B). Las biopsias confirman la existencia de heterotopia gástrica con inflamación activa, sin metaplasia, sin displasia y sin Helicobacter pylori, con cambios reactivos inflamatorios en el epitelio esofágico circundante. Se instaura tratamiento con pantoprazol 40mg/12h, con remisión de la pirosis y disfonía pero con disfagia y atragantamientos persistentes. La pH-metría de 2 canales muestra exposición ácida patológica distal (16%) y proximal (2%), sin conseguir demostrar secreción ácida proximal independiente. Dada la persistencia de la disfagia, a pesar de los inhibidores de la bomba de protones (IBP), a dosis supraterapéuticas, se realiza endoscopia bajo sedación profunda con propofol donde se detectan 2 parches de mucosa ectópica de 4 y 7mm que se fotocoagulan con plasma argón de segunda generación (EMED, 30W, 0,5 l/min) (figs. 1 C y D). Tras un año de seguimiento, el paciente está asintomático, sigue tratamiento de mantenimiento con pantoprazol 20mg/día y se confirmó la reepitelización escamosa a los 6 meses de la terapéutica endoscópica.
A) Cuerpo extraño impactado en esófago cervical junto a parche de MGH (flechas). B) Se observa estenosis concéntrica de la luz (flecha grande), por debajo del parche de MGH (flechas pequeñas). C) Tras ausencia de respuesta a IBP, se realiza endoscopia objetivando 2 parches de MGH de 7 y 4 mm. D) Imagen endoscópica tras ablación de los parches con plasma argón.
La MGH en esófago cervical es una lesión muy prevalente, pudiéndose detectar entre el 1 y el 10% de las endoscopias. Su prevalencia está probablemente infravalorada por la falta de búsqueda activa por parte de los endoscopistas y por la dificultad para una adecuada exploración endoscópica de los primeros centímetros de esófago cervical, una región gatillo para el reflejo nauseoso, sin una sedación óptima, al igual que ocurrió en el paciente presentado. A pesar de que cursa de manera asintomática en la gran mayoría de los casos y no precisa tratamiento, existen múltiples casos publicados tanto de síntomas esofágicos altos u orofaríngeos (globo esofágico, disfagia, odinofagia) como de lesiones del esófago cervical (anillos, estenosis, fístulas, úlceras, adenocarcinomas) asociados a MGH. Se cree que el principal mecanismo lesivo implicado es la capacidad autónoma de secreción ácida de los parches de MGH. De hecho, existen casos documentados de MGH sintomática con secreción ácida proximal independiente en los que desaparecieron tanto los síntomas como la secreción ácida proximal bajo tratamiento con IBP2,3. Sin embargo, un estudio reciente realizado en 30 pacientes con MGH sintomática ha puesto de manifiesto la importancia parcial de la secreción ácida proximal independiente en estos pacientes, ya que sólo se pudo encontrar mediante pH-metría de 2 canales en el 13% de los mismos4. Hasta hace pocos años, no existía una alternativa clara de tratamiento en pacientes sintomáticos con MGH, como el del caso expuesto, que no presentaban secreción ácida proximal independiente ni respondían al tratamiento con IBP. La terapéutica endoscópica, que ha demostrado su eficacia en la erradicación de parches de MGH con displasia grave y/o adenocarcinoma in situ5–7, parece consolidarse como una adecuada herramienta terapéutica de los síntomas. En 1995, se publicó el primer caso de un paciente con MGH asociada a estenosis sin respuesta a IBP en el que se consiguió remisión clínica e histológica con electrocoagulación térmica de las lesiones e IBP8. Más recientemente, 2 estudios del mismo grupo de trabajo, el segundo de ellos controlado con placebo9,10, han conseguido demostrar que el tratamiento con argón de la MGH sintomática (globo esofágico) no respondedora a IBP mejora los síntomas en el 90% de los pacientes, sin que exista una modificación en la exposición ácida tras la intervención endoscópica, por lo que es la ablación de la mucosa heterotópica y no el control de los niveles ácidos lo que mejora los síntomas. Por consiguiente, es probable que existan mecanismos patogénicos adicionales a la secreción ácida en la MGH sintomática, como podrían ser la producción de moco o los cambios inflamatorios reactivos en el esófago circundante, todos ellos potencialmente controlables con la ablación endoscópica de la MGH. No hemos encontrado ningún caso similar publicado en la bibliografía médica en español.
En conclusión, es importante una exploración minuciosa del esófago cervical en pacientes con síntomas esofágicos altos u orofaríngeos atípicos para el cribado de MGH, que se debe biopsiar para confirmación histológica y descartar displasia y/o malignidad. El tratamiento de primera elección son los IBP, mientras que la ablación endoscópica parece muy eficaz en pacientes no respondedores a IBP.