INTRODUCCION
El dolor abdominal crónico es un problema clínico muy frecuente abordado en las consultas de atención primaria, habitualmente remitido a los especialistas de gastroenterología y cirugía general. Su estudio, a menudo, implica la realización de numerosas y costosas pruebas diagnósticas, así como intervenciones terapéuticas orientadas a descartar una enfermedad de origen visceral, y se olvidan las estructuras de la pared abdominal como responsables del cuadro1.
EPIDEMIOLOGIA
El dolor originado en la pared abdominal incluye todas las enfermedades originadas en estructuras de la pared abdominal: piel, peritoneo parietal, tejido celular subcutáneo, aponeurosis, grupos musculares abdominales e inervación somatosensorial desde las raíces nerviosas T7 a T12.
La primera referencia al dolor abdominal de causa no visceral se debe a los estudios de Cyriax2, que estaba convencido de que en un importante grupo de pacientes el dolor abdominal no era atribuible a causas viscerales. Sin embargo, fue Carnett, un obstetra inglés, el primero en atribuir el dolor a las estructuras de la pared abdominal, y describió en 1926 el signo que lleva su nombre, aún vigente en la actualidad en la exploración de estos pacientes3. El hecho de que el dolor parietal estuviera originado en estructuras nerviosas hizo que inicialmente el término descriptivo para esta entidad fuera el de «síndrome de atrapamiento nervioso cutáneo abdominal», denominado con el acrónimo inglés ACNES (abdominal cutaneous nerve entrapment syndrome). Actualmente, se cree que el término «dolor originado en la pared abdominal» es más representativo de esta entidad, dado que no todas estas enfermedades se originan por un daño en las estructuras nerviosas.
Según algunas publicaciones, hasta un 20% de los pacientes estudiados por presentar un dolor abdominal crónico inespecífico o no filiado se corresponde con una enfermedad de la pared abdominal4. Srinivasan y Greenbaum5 comprobaron que aproximadamente un 30-45% de estos pacientes se estudiaba en consultas del especialista en cirugía general o gastroenterología.
A pesar de ello, a tenor de los datos recogidos en la mayoría de los estudios publicados, el índice de sospecha de esta enfermedad sigue siendo muy bajo, incluso entre los especialistas. Según Constanza et al6, únicamente un 4% de los profesionales encuestados sopesó como posibilidad diagnóstica inicial el dolor originado en la pared abdominal. Esto conlleva generalmente excesivas y costosas exploraciones complementarias, llegando a realizarse incluso laparotomías exploradoras para filiar el origen del cuadro. En un estudio de costes, realizado en Estados Unidos a 16 pacientes a los que se acabó diagnosticando un dolor originado en la pared abdominal, se generó un gasto individual de 6.000 dólares, lo que nos da una idea del desproporcionado uso de recursos sanitarios que puede generar el diagnóstico de exclusión de enfermedad visceral en estos pacientes7.
Los datos epidemiológicos sobre la prevalencia del dolor abdominal son muy variables, en función de la series de pacientes estudiadas. Se piensa que es una enfermedad que se presenta en las edades medias de la vida (40-60 años) y algo más frecuente en las mujeres respecto a los varones (3-4:1).
Muchos de estos pacientes están incluidos en el heterogéneo grupo de enfermedades funcionales, y son diagnosticados de colon espástico, gastritis crónica, o incluso se les atribuye un despectivo componente psicosomático tachándoles de histéricos, ansioso-depresivos o psiconeuróticos. Este hecho condiciona que al ser remitidos para estudio, muchos de estos pacientes hayan recibido medicaciones, como benzodiacepinas, ansiolíticos, antidepresivos o varias líneas de analgésicos, lo que puede enmascarar el cuadro clínico y generar en ocasiones graves efectos secundarios.
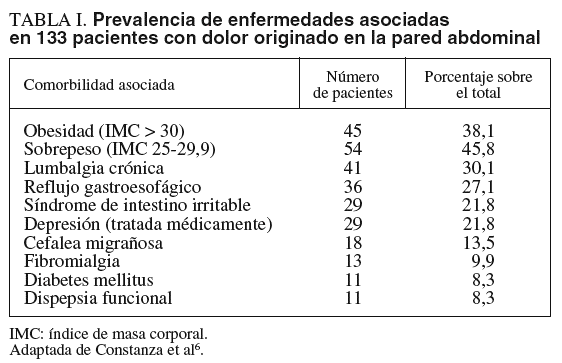
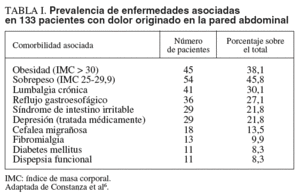
Aunque no se ha logrado establecer una relación estadísticamente significativa con ninguna otra enfermedad, se sabe que más del 80% de estos pacientes presenta una comorbilidad asociada, generalmente enfermedades crónicas. En una amplia serie de 133 pacientes diagnosticados de dolor de la pared abdominal, la obesidad fue la enfermedad más frecuentemente asociada. Los resultados de este estudio se exponen en la tabla I6.
FISIOPATOLOGIA
Una característica importante del dolor originado en la pared es su localización en una zona abdominal muy bien delimitada. Esto tiene su explicación si se tienen en cuenta las características de las terminaciones nerviosas responsables del dolor.
Hay 2 tipos de receptores implicados en la fisiopatología del dolor abdominal: los nociceptores A-delta y los C-delta. Los nociceptores de tipo A-delta comprenden alrededor de un 25% de las fibras nociceptoras, se ubican en la piel y el tejido muscular y median los estímulos de dolor agudo y repentino asociado con determinadas lesiones, como heridas superficiales, traumatismos o dolor en la pared abdominal. Los nociceptores C-delta están localizados fundamentalmente en el periostio, el peritoneo parietal y las vísceras, y median el dolor sordo y difícil de localizar característico de la enfermedad intraperitoneal. En la mayoría de los casos de dolor intraabdominal, la localización precisa del dolor es complicada y el paciente señala una zona dolorosa mal delimitada (nociceptores tipo C-delta). Por el contrario, cuando el dolor está originado en la pared abdominal (y por tanto mediado por nociceptores A-delta), el paciente normalmente señala de forma precisa «a punta de dedo» el dolor.
CARACTERISTICAS DEL DOLOR
El diagnóstico del dolor originado en la pared abdominal se basa exclusivamente en una adecuada historia clínica y una meticulosa exploración abdominal.
Generalmente, se presenta como un dolor diario de tipo localizado, crónico, molesto, constante y de predominio nocturno en ausencia de datos clínicos (náuseas y vómitos, pérdida de peso, alteración del ritmo intestinal o fiebre) o analíticos de dolor de origen visceral (anemia, leucocitosis, elevación de reactantes de inflamación, como fibrinógeno o proteína C reactiva)8.
El dolor se localiza predominantemente en el lado derecho del abdomen en la mayoría de las series publicadas, quizás en relación con una mayor tensión abdominal sobre ese lado. No obstante, cualquier localización, o incluso más de un punto doloroso, es posible.
En la exploración abdominal suele detectarse un dolor selectivo a la palpación superficial, que persiste o incluso aumenta con la tensión abdominal localizada en pocos centímetros de diámetro, en ocasiones asociado con fenómenos de hiperestesia, como la alodinia o el aumento de la sensibilidad táctil en la piel cercana a la zona dolorosa.
Clásicamente, este tipo de dolor no se modifica con la ingesta de alimentos ni se relaciona con el hábito intestinal o la menstruación.
Sin embargo, este tipo de dolor suele guardar relación con actitudes posturales en función del aumento o la disminución de la presión ejercida por la musculatura abdominal sobre el resto de estructuras de la pared. Las situaciones que aumentan la presión abdominal, como toser, caminar o reír, o ciertas condiciones del paciente, como la obesidad o la presencia de cicatrices precipitan o agravan la sintomatología; por el contrario, otras situaciones, como la sedestación o el decúbito, pueden proporcionar un alivio sintomático, debido al reposo de la musculatura abdominal y la ausencia de compresión sobre las estructuras de la pared. Esta circunstancia es fundamental a la hora de entender el signo clínico fundamental de la enfermedad: el signo de Carnett.
Signo de Carnett
El signo clínico fundamental del dolor originado en la pared abdominal es el signo de Carnett3, una maniobra exploratoria sencilla basada en las observaciones clínicas de Carnett en los años veinte, que cuando es positivo localiza los síntomas en las estructuras de la pared. Se realiza con el paciente en decúbito supino, localizando el área dolorosa abdominal. Ejerciendo presión con el dedo sobre el punto doloroso hacemos que el paciente contraiga la musculatura abdominal, realizando una flexión de la cabeza y el tronco.
Originalmente, Carnett describió como «signo positivo» cuando el dolor sobre el punto presionado aumentaba y como «signo negativo» cuando disminuía al realizar el paciente la maniobra de contracción de la musculatura abdominal. Sin embargo, hoy se acepta por la mayoría de los autores como positivo cuando el dolor aumenta o persiste.
Si la causa de los síntomas es intraabdominal, la tensión de la musculatura protege las vísceras de la palpación, con lo que disminuye la clínica dolorosa.
La utilidad de este signo clínico ha sido validada en múltiples publicaciones para distinguir entre el dolor originado en la pared y el dolor visceral, con una sensibilidad del 78-85% y una especificidad del 88-97%.
Aunque generalmente se aplica en pacientes con dolor abdominal crónico, una minoría de éstos puede presentar un dolor abdominal agudo9. Thomsom y Francis publicaron una serie de 24 pacientes con Carnett positivo sometidos a laparotomía exploradora urgente: únicamente uno de ellos presentó una causa intraabdominal (apendicitis gangrenosa en contacto con la pared abdominal ante-rior)10. Gray et al11 publicaron, a su vez, una serie de 158 pacientes con Carnett positivo a los que se les realizó una cirugía exploradora, tras la cual en sólo 5 de ellos (3,16%) se puso de manifiesto una causa visceral (apendicitis).
Sin embargo, este signo no es aplicable en las edades extremas de la vida ni en casos de dolor abdominal generalizado o con signos de reacción peritoneal.
La sencillez en su aplicación, su fácil realización y la importante información clínica obtenida hace que haya sido definido como «uno de los procedimientos más coste-efectivos en gastroenterología» a la hora de evitar costes innecesarios12.
ETIOLOGIA
Las condiciones que cursan con el dolor crónico originado en la pared abdominal pueden dividirse en 3 catego-rías, según dependan de lesiones peritoneales o de la propia pared, dolor radicular o dolor referido torácico y/o abdominal12,13.
Las principales etiologías responsables agrupadas en estas categorías se muestran en la tabla II.
A continuación se exponen brevemente algunas de estas entidades asociadas con el dolor crónico originado en la pared abdominal.
Lesiones en estructuras de la pared abdominal
La causa más frecuente del dolor originado en la pared abdominal son las lesiones de estructuras de la propia pared.
Excluyendo las hernias, en la mayoría de las ocasiones el dolor originado en la pared abdominal se debe al llamado «síndrome de atrapamiento nervioso cutáneo», denominado con el acrónimo inglés ACNES (abdominal cutaneous nerve entrapment syndrome)14. Este síndrome fue descrito por Metha y Ranger15 en 1971. A pesar de que todas las enfermedades citadas anteriormente (tabla II) pueden producir un dolor abdominal crónico, muchos autores identifican el término «dolor abdominal crónico originado en la pared» exclusivamente con el síndrome de atrapamiento nervioso cutáneo abdominal anterior, que es una de las enfermedades que con mayor frecuencia origina esta condición. La patogenia del atrapamiento nervioso todavía no se conoce con exactitud. Se ha sugerido que la afección de las fibras neurovasculares T7 a T12 puede ser el origen del dolor abdominal. Las ramas cutáneas de los nervios sensitivos que salen desde T7 a T12 se angulan 90° y pasan atravesando un anillo fibroso dentro del borde lateral del músculo recto del abdomen, medialmente a la línea semilunar. Una vez alcanzada la aponeurosis, los nervios realizan de nuevo una angulación de 90° bajo la piel. Cualquier situación que provoque un aumento de presión intra/extraabdominal puede generar irritación mecánica, atrapamiento nervioso y, por consiguiente, dolor. Habitualmente, el atrapamiento nervioso se produce en las localizaciones anatómicas en que las fibras nerviosas cambian de dirección para introducirse en los túneles fibrosos, o pasan a través de bandas aponeuróticas o musculares dado que están más expuestas a la tracción mecánica. Generalmente, afecta a los nervios toracoabdominales en la rama cutánea anterior en el momento en que atraviesan el foramen muscular ubicado anatómicamente en la línea semilunar. El diagnóstico puede establecerse mediante una adecuada exploración física localizando la salida del nervio a través del foramen muscular. El dolor abdominal asociado con el atrapamiento nervioso se localiza normalmente en un área no superior a 2 cm de diámetro. Predomina en el lado derecho en la mayoría de las series, sin que se haya podido establecer una explicación; aunque cualquier localización (incluso varias localizaciones) es posible6, más frecuente es el hemiabdomen superior a lo largo del margen lateral de la aponeurosis de los músculos rectos abdominales (zona anatómica que corresponde a la línea semilunar). El dolor puede manifestarse de forma crónica con exacerbaciones, o aguda, aunque la localización es mucho más importante a la hora del diagnóstico que las características del dolor. Cualquier proceso que genere un aumento de la presión abdominal puede originar esta enfermedad, y de esta manera diferentes actividades posturales son identificadas por los pacientes como desencadenantes de la clínica dolorosa, particularmente todas las que favorecen la tensión de la musculatura abdominal, como levantarse, andar, reír, toser, estornudar o estirarse. Otras causas mecánicas de compresión nerviosa, como la obesidad o la vestimenta ajustada, pueden ser significativas en casos aislados, aunque los pacientes sin sobrepeso también padecen con frecuencia esta enfermedad. Los anticonceptivos orales y el embarazo también se han relacionado con exacerbaciones dolorosas compatibles con el atrapamiento nervioso, posiblemente debido al edema de la pared favorecido por las concentraciones de estrógenos y progesterona16. Las cicatrices abdominales postoperatorias también se han puesto en relación con el atrapamiento nervioso, aunque esta entidad suele aparecer en pacientes sin antecedentes de cirugía abdominal17. El diagnóstico suele establecerse tras una adecuada historia clínica y un examen físico. En la exploración física el paciente es capaz de localizar «a punta de dedo» el área de máxima sensación dolorosa guiando al explorador hacia la zona afectada, y localizando el foramen de salida del nervio, a lo que Herhfield se refiere como «signo de Hover»1. La piel circundante puede presentar un aumento de la sensibilidad a la estimulación táctil, que normalmente no resultaría dolorosa (fenómeno de alodinia). Una respuesta positiva a la inyección de un anestésico tópico en la zona dolorosa puede confirmar nuestra sospecha diagnóstica.
Considerando el gran número de procedimientos quirúrgicas sobre el abdomen, debe tenerse en cuenta la posibilidad de que un nervio seccionado, atrapado en una sutura o en la cicatriz posterior, sea el causante del dolor abdominal. Las lesiones iatrogénicas de los nervios perifé ricos abdominales, fundamentalmente en las cirugías de abdomen inferior, generan con frecuencia un dolor de características parietales. Los nervios más frecuentemente afectados, normalmente tras una apendicectomía, son el nervio ilioinguinal y el nervio iliohipogástrico. Las lesiones iatrogénicas nerviosas suelen producir dolor lancinante y déficit sensoriales que se alivian con la infiltración de un anestésico local. El antecedente de cirugía reciente junto a los déficit sensoriales en el área de distribución nerviosa deben hacernos sospechar una lesión iatrogénica, por lo que debe explorarse la cicatriz y repararse o incluso seccionarse si es preciso el nervio afectado.
Las hernias de la pared abdominal son la causa más frecuente del dolor originado en la pared. Aunque la mayoría son asintomáticas, pueden presentar complicaciones que requieren tratamiento quirúrgico urgente. En Estados Unidos las complicaciones relacionadas con las hernias externas representan la causa más frecuente de cirugía urgente en pacientes mayores de 50 años18. Excluidas las hernias incisionales (iatrogenia posquirúrgica que implica la aparición de una hernia en la zona de la incisión quirúrgica) y las hernias traumáticas que pueden aparecer en cualquier localización abdominal, las hernias de la pared abdominal suelen presentarse en las uniones aponeuróticas de los músculos abdominales: línea alba (hernia umbilical y hernia epigástrica) y línea arcuata (hernia de Spiegel). Las complicaciones preoperatorias (estrangu lación, incarceración, traumatismo...) y postoperatorias (seromas, hematomas, abscesos, recurrencia) son relativamente frecuentes y suelen ser las responsables de la sintomatología, por lo que requieren una actuación terapéutica precoz19. La tomografía computarizada (TC) multicorte es la prueba de elección para la evaluación diagnóstica y de las complicaciones20.
Debido a la dificultad que puede entrañar su diagnóstico y a su localización, merece mención especial la hernia de Spiegel, que, aunque poco frecuente, siempre precisa un tratamiento quirúrgico21. La hernia de Spiegel se origina por la protrusión de un saco herniario o de la grasa preperitoneal a través de un defecto en la aponeurosis de Spiegel en el borde lateral externo de los músculos rectos del abdomen y es más prevalente en mujeres de mediana edad con obesidad.
Los hematomas de la pared abdominal pueden producirse tras impactos abdominales traumáticos (accidentes a gran velocidad, uso del cinturón de seguridad...), de forma espontánea en pacientes anticoagulados, o sobre hernias preexistentes. Suelen ser, al igual que los lipomas de la pared abdominal, asintomáticos y detectarse mediante ecografía de partes blandas. La gran mayoría no precisa intervención terapéutica, salvo en el caso de complicaciones sobreañadidas.
El dolor muscular, o miofascial, es una entidad tan frecuente como difícil de demostrar. Habitualmente, se confunde con otras enfermedades similares, como la fibromialgia, pero en 1990 el Colegio Americano de Reumatología estableció una serie de criterios diferenciales22. Se caracteriza por la presencia de áreas musculares o de tejido conectivo hipersensibles a la palpación, denominadas «puntos gatillo» (myofascial trigger points)23. El dolor miofascial es una alteración de la fisiología muscular que afecta sólo a una región muscular fundamentalmente del abdomen, la espalda o las extremidades, a diferencia de la fibromialgia, donde están afectados múltiples grupos musculares en todo el organismo, por lo que tiene un mejor pronóstico y pueden beneficiarse de la administración de anestésicos tópicos locales. El diagnóstico se establece mediante la historia clínica y la exploración física.
Dolor radicular
La afección de las terminaciones nerviosas que dependen de los niveles torácicos T7 a T12 puede producir un dolor referido al abdomen24. Además, tanto las fibras simpáticas viscerales como las fibras nociceptoras somáticas aferentes convergen en la misma raíz dorsal, por lo que el dolor originado en la musculatura espinal o en los cuerpos vertebrales puede ser interpretado como visceral.
Los pacientes diabéticos pueden padecer episodios de dolor abdominal secundarios a la afección de las raíces nerviosas torácicas, por lo que este cuadro clínico recibe la denominación de radiculopatía diabética, o polirradiculopatía torácica diabética25. Aunque algunos autores consideran la radiculopatía diabética como una enfermedad con entidad propia, en la mayoría de las publicaciones la incluyen dentro del diagnóstico diferencial del dolor originado en la pared abdominal8,13. La radiculopatía diabética es una enfermedad que afecta fundamentalmente a los pacientes con diabetes mellitus tipo 2, y se caracteriza por un dolor abdominal crónico y recurrente, asociado con una alteración de las funciones sensitivas, motoras y del sistema nervioso autónomo. A pesar de que es un cuadro poco común, su prevalencia puede estar infraestimada debido a un bajo índice de sospecha clínica25. Clásicamente, el cuadro clínico aparece en las edades medias de la vida, sin predominio por ninguno de los 2 sexos. Puede presentarse tanto en individuos insulino-dependientes como en los no insulino-dependientes, sin que se haya establecido una clara relación entre la aparición del dolor y las cifras de glucemia. En el momento del diagnóstico, la mayoría de los pacientes padece alguna de las complicaciones características de la diabetes evolucionada, como la retinopatía o la neuropatía periférica, aunque éstas pueden estar ausentes. Dyck y Windebank26 incluso defienden la hipótesis de que estos pacientes presentan un menor número de complicaciones diabéticas asociadas. El dolor puede aparecer en el hemiabdomen superior o inferior; puede ser bilateral y es frecuente la pérdida de peso y la protrusión abdominal, que puede mimetizar una hernia, debido a la denervación motora de los músculos de la pared abdominal. Raramente aparecen parestesias, aunque son frecuentes los fenómenos de hipoestesia o hiperestesia cutánea de distribución metamérica. El diagnóstico se establece con la conjunción de datos clínicos y exploratorios y puede confirmarse mediante una electromiografía de los músculos de la pared abdominal anterior27. No obstante, deben excluirse los procesos malignos abdominales mediante técnicas de imagen. El tratamiento suele ser sintomático, y la amitriptilina es una alternativa terapéutica eficaz28. Algunos estudios no controlados indican una mejoría de estos pacientes con la administración de corticoides, inmunoglobulinas y plasmaféresis, basándose en hallazgos fisiopatológicos que sugieren una neurovasculitis como causante del cuadro clínico, aunque se precisan estudios doble ciego y controlados para confirmarlo.
Las reactivaciones del virus de la varicela-zoster, acantonado en los ganglios de raíces dorsales, pueden producir un cuadro clínico, denominado neuralgia herpética o herpes zoster abdominal29. Habitualmente, hay un período prodrómico de varios días, caracterizado por dolor abdominal, unilateral, con una distribución que sigue los dermatomas de los nervios afectados, para posteriormente dar paso a la aparición de lesiones cutáneas en forma de exantema eritematoso maculopapular sobre la zona dolorosa. Pueden aparecer lesiones vesiculosas, vesículo-costrosas, ulceraciones o pústulas, que se resuelven en el curso de 2-4 semanas. Sin embargo, el cuadro de neuralgia postherpética puede persistir tras la desaparición de la clínica dermatológica, especialmente en pacientes ancianos, incluso tras haber recibido un tratamiento antiviral adecuado. El dolor abdominal postherpético puede ser difícil de diferenciar de la radiculopatía diabética, especialmente en ausencia de lesiones cutáneas.
Dolor abdominal referido
Las estructuras de la pared torácica, como las uniones costocondrales, las últimas costillas o el apéndice xifoides esternal, pueden ser causantes de un dolor torácico referido a la pared abdominal, aun en ausencia de antecedente traumático.
El síndrome de la «costilla flotante dolorosa» (painful rib syndrome) es una entidad descrita en 1922, que se caracteriza por el dolor causado por la hipermotilidad de las últimas costillas (flotantes)30. Estas costillas no articulan con el esternón y están unidas entre sí por una fina banda de tejido fibroso, el ligamento costocostal. La superposición de una costilla sobre otra genera un dolor intermitente y lacerante localizado en el margen costal de la región torácica inferior o abdominal superior, que se desencadena con determinadas actitudes posturales (agacharse, levantarse, decúbito lateral) y se alivia cuando el paciente se estira o se coloca en decúbito supino. El dolor puede reproducirse cuando el explorador desplaza manualmente la costilla inferior sobre el resto, lo que confirma el diagnóstico31. Puede tratarse mediante infiltraciones en los nervios intercostales o, en casos extremos, con resección costal.
El cartílago xifoides puede generar un dolor abdominal referido, incluso náuseas y vómitos, cuando se ejerce presión sobre él. Esta hipersensibilidad xifoidea se denomina síndrome del cartílago xifoides, y afecta con mayor frecuencia a las mujeres en edades medias de la vida32.
DIAGNOSTICO
El diagnóstico puede establecerse habitualmente mediante una anamnesis detallada y la exploración física. La respuesta clínica al tratamiento con agentes anestésicos tópicos puede ayudar a confirmar el diagnóstico de presunción.
Greenbaum et al33 proponen un algoritmo diagnóstico que defina el dolor originado en la pared abdominal como el que presenta sintomatología de malestar o dolor abdominal (ya sea continuo o intermitente) durante un mes o más, localizado entre el apéndice costoxifoideo y el pubis. En función de las características clínicas, los hallazgos exploratorios y la respuesta al tratamiento anestésico clasifican a los pacientes en 3 grupos diagnósticos: posible (diagnóstico de sospecha), probable y definitivo (confirmación diagnóstica).
Para establecer el diagnóstico de sospecha, Greenbaum et al33 se basan en una serie de signos y síntomas que permiten diferenciar el dolor de características viscerales del dolor originado en la pared abdominal. Los parámetros clínicos utilizados son: a) dolor localizado a punta de dedo; b) localización constante de la zona dolorosa; c) hipersensensibilidad superficial; d) diámetro de la zona dolorosa menor o igual a 2 cm, y e) test de Carnett positivo. Distribuidos estos parámetros en 2 columnas, los autores establecen que el diagnóstico de dolor abdominal originado en la pared será posible si se cumple al menos un criterio en cada columna. El algoritmo diagnóstico propuesto por Greenbaum et al33 se expone en la tabla III.
El diagnóstico será probable si al menos el 50% de la sintomatología dolorosa mejora varias horas al día durante los 3 primeros días del tratamiento con anestésicos locales; según estos autores, se confirmará la sospecha diagnóstica inicial si en el seguimiento a 3 meses no hay otra explicación alternativa que justifique la clínica y más del 50% de los síntomas mejora sin precisar una nueva inyección de anestéstico o, en caso de precisar una inyección adicional, la mejoría sintomática es mayor del 50%.
TRATAMIENTO
El tratamiento de esta enfermedad varía en función de la gravedad de los síntomas y de la etiología desencadenante (tabla II).
No obstante, como norma general, si el dolor no interfiere con la calidad de vida del paciente es suficiente con la aplicación de medidas locales (calor/frío, tratamiento postural).
Las terapias físicas se basan en el establecimiento de medidas posturales y el reconocimiento de las actividades que desencadenan la sintomatología dolorosa. Habitualmente, debe recomendarse a todos los pacientes que eviten los ejercicios de contracción abdominal mantenida, dado que la tensión de los músculos rectos abdominales puede empeorar la clínica dolorosa. A pesar de que la educación postural puede proporcionar un alivio sintomático, no hay estudios controladoflamatorios no esteroideos, antidepresivos inhibidores de la recapatación de serotonina en bajas dosis, gabapentina o agentes narcóticos, aunque su utilidad es limitada y no se dispone de suficiente evidencia científica. El único fármaco que se ha utilizado con éxito ha sido la amitriptilina en casos de dolor neuropático, como la radiculopatía diabética.
La terapia de inyección local con un anestésico tópico en los puntos dolorosos puede proporcionar alivio sintomático en un 60-90% de los pacientes7,33. Además de favorecer una mejoría a corto y medio plazo de la sintomatología dolorosa, la terapia de inyección con anestésicos locales puede ayudar a confirmar la impresión diagnóstica y convencer al subgrupo de «pacientes escépticos» sobre el origen de su dolor6. En la mayoría de las series publicadas de seguimiento a largo plazo de pacientes con una historia y una exploración física compatibles, que respondieron a los agentes anestésicos, el diagnóstico inicial de dolor originado en la pared abdominal se mantuvo hasta en un 90% de los casos5. De hecho, la coexistencia de un paciente con signo de Carnett positivo, que mejora además tras una inyección de anestésico tópico, se ha definido por algunos autores como un acto diagnóstico y terapéutico34. Hay múltiples variantes acerca de la técnica de inyección y los agentes anestésicos empleados. En función de las preferencias del médico, se utilizan 2 ml de bupivacaína al 0,25% o lidocaína al 1%. La asociación de esteroides de larga acción (20-40 mg de triamcinolona o similares) a los anestésicos locales puede prolongar el efecto analgésico por su acción «estabilizadora de la membrana»35. Greenbaum et al33 documentan una mejoría sintomática del 80% en 14 meses de seguimiento en un grupo de pacientes con dolor originado en la pared abdominal, tratados con una inyección local: 2 ml de bupivacaína al 0,25% mezclados con 20-40 mg de triamcinolona (o agente esteroideo comparable)36. El dolor suele mejorar en escasos minutos tras la inyección, aunque debe advertirse al paciente que puede reaparecer en 1-2 h, al ceder el efecto inicial anestésico, especialmente si no se asocian corticoides. Aproximadamente un 30% de los pacientes requiere una nueva inyección en el plazo de días o meses, o inyecciones múltiples en varios puntos dolorosos, teniendo en cuenta que la dosis total no debe exceder los 10 ml para evitar los efectos sistémicos. El beneficio de esta técnica puede deberse a la interrupción durante un período variable del ciclo de dolor crónico, e incluye un efecto placebo. Los efectos secundarios, como hematomas o infección en el punto de inyección, son excepcionales.
El fracaso de este tratamiento suele estar relacionado con una incorrecta administración del anestésico o con un error diagnóstico.
Como alternativas terapéuticas se han utilizado la neurólisis con fenol al 5-6% o el alcohol en pacientes que, a pesar de responder a inyecciones anestésicas locales, precisan más de 3 durante un año en la misma localización para controlar el dolor.
La cirugía puede ser útil en caso seleccionados, ya que permite realizar una sección nerviosa o liberar los nervios atrapados en suturas quirúrgicas37.