Presentamos aquí el caso de un varón de 23 años de edad con fiebre de origen desconocido, que desarrolló un fallo hepático agudo 2 meses después del inicio de los síntomas, y que requirió la realización de un trasplante hepático urgente. El diagnóstico de enfermedad de Still del adulto se estableció tras la reaparición de la sintomatología en el postrasplante, y recibió dosis altas de corticoides para controlar la actividad de la enfermedad. Posteriormente, debido a la imposibilidad de reducir la dosis de esteroides, se inició tratamiento con el antagonista del receptor de la interleukina-1 con una evolución posterior satisfactoria. Asimismo, realizamos una revisión de la literatura médica publicada.
We present the case of a 23-year-old man with fever of unknown origin, who developed acute liver failure 2 months after symptom onset, requiring an urgent liver transplantation. The diagnosis of adult-onset Still's disease was established after the reappearance of symptoms after transplantation, and high doses of corticosteroids were used to control disease activity. Subsequently, given the impossibility of tapering the steroid dose, interleukin-1 receptor blocking treatment was started with satisfactory outcome. We also review the published literature.
La enfermedad de Still del adulto es una enfermedad reumatológica poco frecuente, de causa desconocida, descrita por primera vez en 1971. Se caracteriza por presentar fiebre alta en picos, odinofagia, exantema cutáneo evanescente, artralgias y mialgias, junto con una afectación sistémica1–3. Es habitual en estos pacientes la presencia de una disfunción hepática leve, si bien se han documentado algunos casos de fallo hepático grave, incluyendo algunos con desenlace fatal como la muerte2–4 o el trasplante hepático5–8. En este artículo se describe un nuevo caso de fallo hepático con evolución final hacia el trasplante ortotópico hepático (TOH) y se discute el papel de la enfermedad en la etiología de la disfunción hepática.
Caso clínicoEn enero de 2007, un varón de raza caucásica de 23 años de edad ingresó en el Servicio de Medicina Interna del Hospital Universitario Marqués de Valdecilla, con un cuadro de 9 días de evolución consistente en odinofagia, ligeras artromialgias, astenia, tos seca y fiebre de más de 40°C con un patrón en forma de pico diario vespertino. Se trataba de un estudiante universitario, sin historia médica previa relevante, que no había realizado viajes al extranjero y sin consumo habitual de alcohol. Su médico de atención primaria había iniciado tratamiento con azitromicina, que se cambió por amoxicilina-clavulánico en el Servicio de Urgencias. Los únicos hallazgos destacables en la exploración física al ingreso eran una temperatura de 39°C, una pequeña adenopatía laterocervical derecha y una orofaringe hiperémica. La analítica sanguínea inicial mostró una importante leucocitosis con desviación izquierda (29×103leucocitos/ml, el 83% de neutrófilos, el 8% de cayados), una actividad de protrombina (AP) del 76% y una elevación en los reactantes de fase aguda (RFA): velocidad de sedimentación globular de 63mm/h y proteína C reactiva (PCR) de 26,8mg/dl (valor normal [VN]: 0,1–0,5). Los niveles de aminotransferasas, aspartato-aminotransferasa (AST) y alanina-aminotransferasa (ALT), eran de 52 U/l (VN: 2–37) y 94U/l (VN: 2–40), respectivamente, con una lactatodeshidrogenasa (LDH) de 568U/l (VN: 230–460), sin otras alteraciones. Se continuó el tratamiento empírico con amoxicilina-clavulánico, así como con otros antibióticos como cefotaxima, levofloxacino e imipenem, y se asoció como antipiréticos paracetamol, ibuprofeno e indometacina. Sin embargo, los síntomas (principalmente la fiebre) persistieron. Posteriormente se observó la presencia de anemia normocítica (Hb: 11,1g/dl), trombocitopenia leve (1,4×105plaquetas/ml) y una ferritina de 4351mg/dl (VN: 40–200). Todos los estudios microbiológicos (serologías y cultivos) para bacterias, hongos, virus y parásitos resultaron negativos. Los test inmunológicos mostraron, también, resultados dentro de la normalidad. En las pruebas de imagen, incluyendo ecografía abdominal y TC corporal, se observaron unos pequeños tractos cicatriciales en la base pulmonar izquierda, un pequeño derrame pleural derecho y una hepatoesplenomegalia homogénea con pequeñas adenopatías en el hilio hepático. La biopsia de médula ósea mostró una hiperplasia reactiva de la serie blanca. La serie de pruebas en el estudio de hepatopatía (serología de virus de hepatitis A, B y C; autoanticuerpos: antinucleares, antimúsculo liso y antimicrosomales; alfa1-antitripsina; ceruloplasmina, y cupremia) fue negativa. La biopsia hepática, realizada en la cuarta semana desde el ingreso, reflejaba una hepatitis aguda, con expansión portal e infiltrados linfoplasmocitarios con algunos neutrófilos y eosinófilos ocasionales. Los estudios virales en el tejido hepático resultaron también negativos.
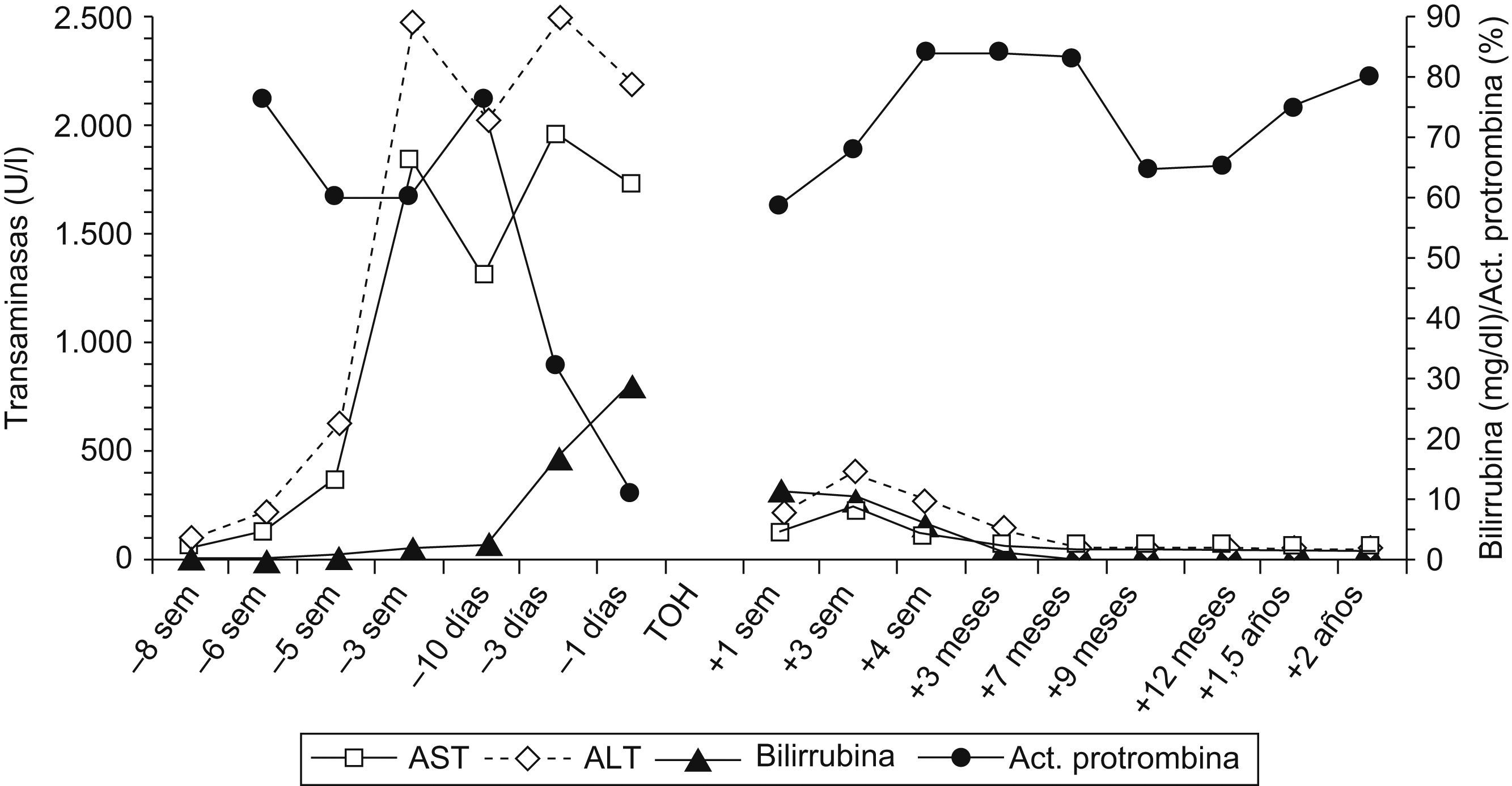
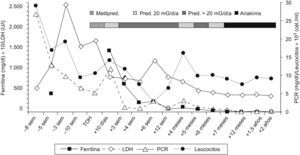
El paciente evolucionó hacia un progresivo deterioro del estado general, con un empeoramiento manifiesto de las pruebas de función hepática (PFH) (fig. 1). Ocho semanas después del ingreso, el paciente fue trasladado a nuestro Servicio de Aparato Digestivo debido a la presencia de un fallo hepático grave establecido, con hipoglucemia de 38mg/dl (VN: 70–110), AST de 1.718U/l, ALT de 2.189U/l, gammaglutamil transpeptidasa (γGT) de 277U/l, FA de 231U/l, LDH de 1.733U/l, bilirrubina de 28,9mg/dl y una actividad de protrombina (AP) del 10% (INR: 5,21). No aparecieron signos de encefalopatía hepática. Así, sobre la base de los criterios del King′s College, se incluyó a nuestro paciente como “código cero” en lista de espera para TOH; éste se llevó a cabo 12h después con un injerto procedente de un donante ABO compatible. El posterior examen del hígado explantado mostró una necrosis hepática submasiva, con densos infiltrados linfoplasmocitarios.
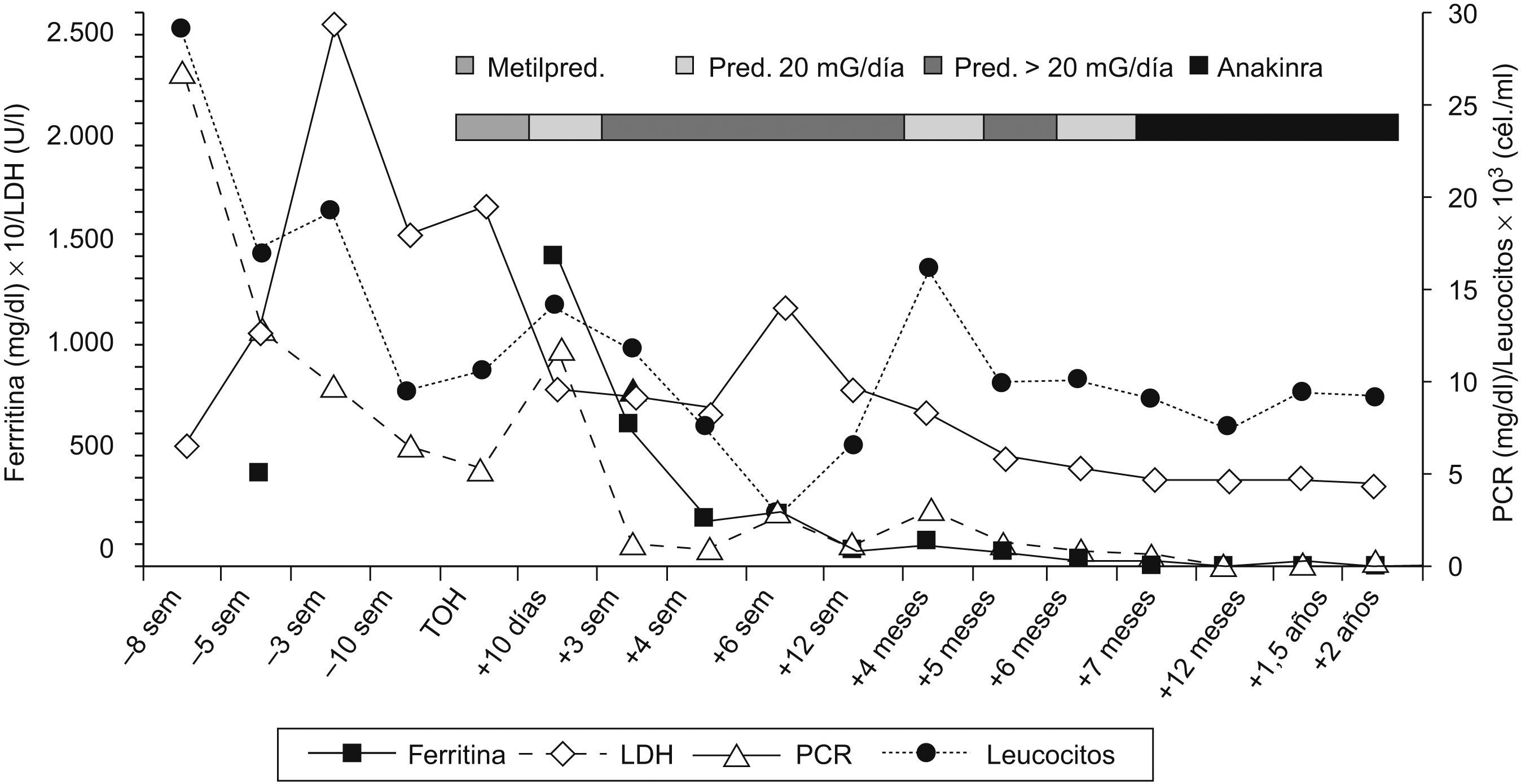
De acuerdo con nuestro protocolo, se inició inmunosupresión con tacrolimus oral (0,1mg/kg/día) junto con esteroides en pauta descendente (200mg/día de metilprednisolona intravenosa con una reducción de 40mg/día hasta recibir 20mg/día el sexto día y paso a prednisona oral: 20mg/día a partir del séptimo día). Durante la primera semana postrasplante el paciente permaneció afebril hasta el octavo día, cuando reapareció la fiebre 24h después del paso de los esteroides a vía oral. El tacrolimus se encontraba en rango terapéutico con un nivel de 10,4ng/ml. También reaparecieron la odinofagia y un rash cutáneo autolimitado en 24h. La analítica sanguínea presentaba 11,6×103 leucocitos/ml, AP del 59%, bilirrubina de 11,8mg/dl, AST de 110U/l, ALT de 210U/l, γGT de 157U/l, FA de 160U/l, LDH de 863U/l, PCR de 8,2mg/dl y ferritina de 15.023mg/dl. Los estudios microbiológicos fueron nuevamente negativos y las pruebas de imagen mostraron una correcta vascularización del injerto hepático, sin alteraciones en parénquima ni vía biliar. En este momento, y en colaboración con el Servicio de Reumatología, se estableció el diagnóstico de enfermedad de Still del adulto, y se aumentó la dosis de prednisona a 1mg/kg/día. Tanto la fiebre como la odinofagia desaparecieron en menos de 48h, y se observó, además, un marcado descenso de los RFA y de las PFH, aunque más progresivo en el segundo. Finalmente, el paciente recibió el alta hospitalaria 4 meses después del inicio de los síntomas. El seguimiento posterior se realizó en las consultas de Aparato Digestivo y Reumatología con el único problema de la reaparición de la fiebre y la odinofagia en las 2 ocasiones en que se intentó disminuir a 20mg/día la dosis de prednisona. Por este motivo, 6 meses y medio tras el trasplante se inició el tratamiento con el antagonista del receptor de la interleukina-1, anakinra, en la dosis habitual de 100mg/día. Actualmente, 2 años después del trasplante, nuestro paciente recibe tratamiento con tacrolimus y anakinra, y se suspendieron los esteroides. Además, se encuentra en perfectas condiciones, finalizando sus estudios y realizando una vida activa, con unas PFH y RFA dentro de los límites de la normalidad (figs. 1 y 2).
DiscusiónLa enfermedad de Still del adulto suele manifestarse como fiebre de origen desconocido, hecho que plantea un amplio diagnóstico diferencial. No existen test específicos para su diagnóstico, que se basa en criterios clínicos y analíticos, tras excluir otras enfermedades. Yamaguchi et al9 en 1992 describieron los criterios más ampliamente utilizados. Nuestro paciente presentó la mayor parte de las manifestaciones típicas de la enfermedad de Still, y cumplió los criterios de Yamaguchi tanto al ingreso como una semana después del TOH (tabla 1). Analíticamente, también se observaron hallazgos habituales en la enfermedad de Still, tales como la leucocitosis con neutrofilia y desviación izquierda, una anemia moderada de trastorno crónico, negatividad para autoanticuerpos y una elevación de RFA1. La ferritina parece tratarse del marcador sérico más útil, ya que en estos pacientes puede llegar a alcanzar valores mucho más elevados que en otras enfermedades autoinmunitarias o inflamatorias crónicas10. Más recientemente se ha descrito que la fracción glucosilada de la ferritina podría ser más específica de la enfermedad de Still, ya que se mantiene por debajo del 20% a diferencia de otras enfermedades inflamatorias o en individuos sanos10,11. Todos los RFA muestran habitualmente una buena correlación con la actividad de la enfermedad: disminuyen en respuesta al tratamiento1, tal y como ocurrió en nuestro caso (fig. 2).
Criterios diagnósticos de la enfermedad de Still del adulto (Yamaguchi et al)
| Mayores: |
| Menores: |
| Criterios de exclusión:* |
|
| Diagnóstico: |
|
ANA: anticuerpos antinucleares; FR: factor reumatoide; PFH: pruebas de función hepática.
Evolución temporal de los marcadores inflamatorios, antes y después del trasplante hepático, en relación con el tratamiento inmunosupresor recibido en cada momento. LDH: lactatodeshidrogenasa; PCR: proteína C reactiva; Pred.: prednisona oral; Metilpred.: metilprednisolona intravenosa; TOH: trasplante ortotópico hepático.
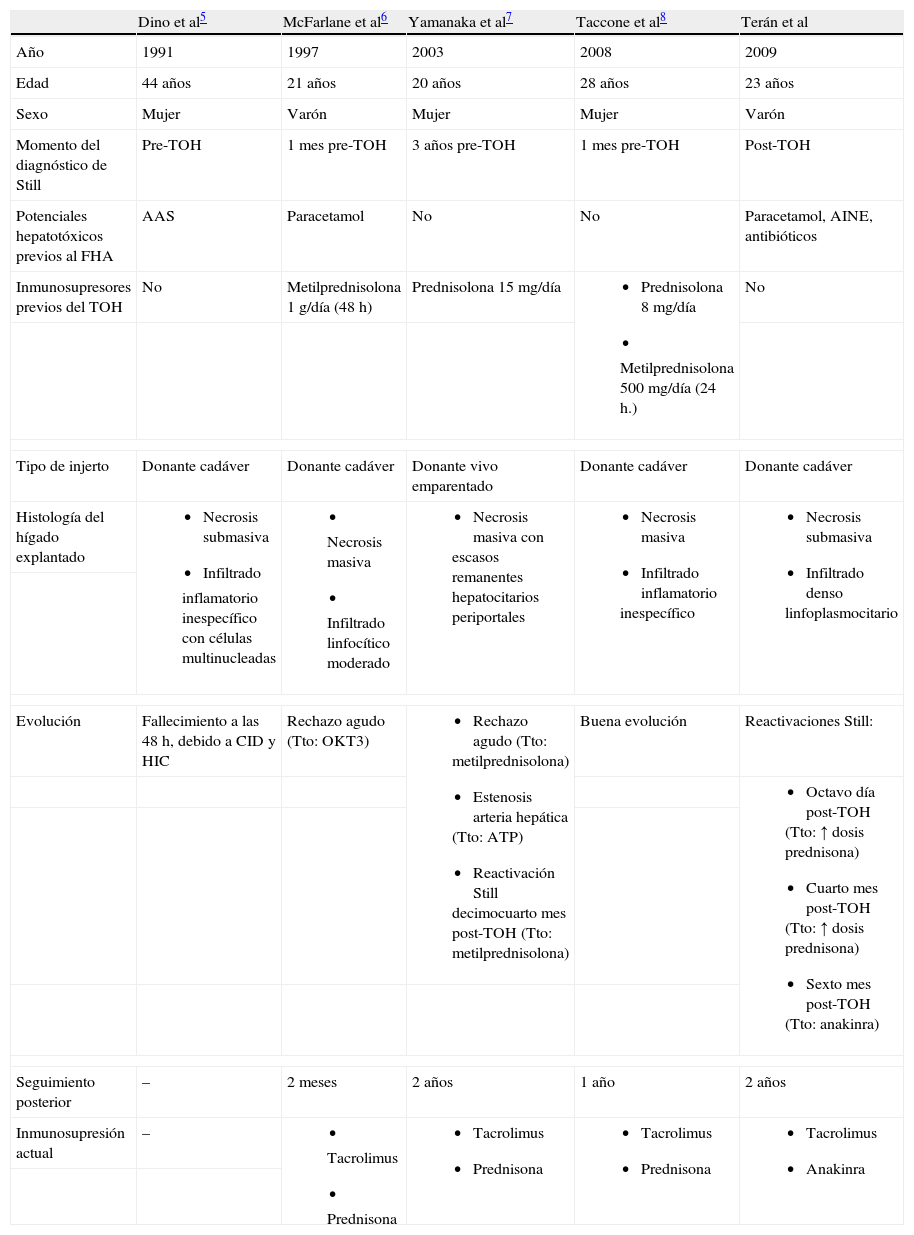
La afectación hepática es una característica frecuente en la enfermedad de Still del adulto, como se ha observado en las mayores series de pacientes publicadas. La hepatomegalia, habitualmente moderada y asintomática, está presente en un 40–50% de los casos, mientras que la alteración de las PFH puede existir hasta en el 75%. La alteración bioquímica suele mostrar un patrón citolítico, con elevaciones moderadas de ALT y AST en el contexto de la actividad de la enfermedad2–4,12. Sin embargo, y aunque es poco frecuente, puede desarrollarse una hepatitis11–14, que en algunos casos puede evolucionar a insuficiencia hepática aguda. En la tabla 2 se comparan las características de nuestro paciente con los 4 casos previamente publicados que precisaron de la realización de TOH5–8. La biopsia hepática muestra datos inespecíficos, lo que la hace inútil tanto en el diagnóstico como en el seguimiento. Algunos de los hallazgos descritos son una inflamación portal inespecífica con polimorfonucleares e infiltrado mononuclear, hiperplasia de las células de Kupffer y citólisis hepatocitaria, con necrosis submasiva en los casos más graves2–8,12,13, algo presente también en nuestro caso. Existe discusión sobre la etiología de la hepatopatía en el contexto de la enfermedad de Still; a ésta se la ha relacionado con los AINE, fundamentalmente en las primeras series de casos1–4. No obstante, actualmente se acepta que es la propia enfermedad de Still la causante de la disfunción hepática. En nuestro caso, previo al diagnóstico de la enfermedad de Still y tras descartar otras enfermedades, el diagnóstico diferencial se centró en la hepatitis tóxica, ya que se trata de la primera causa de fallo hepático agudo en nuestro medio15. A pesar de que nuestro paciente recibió varios tratamientos potencialmente hepatotóxicos (paracetamol, AINE y varios antibióticos) antes de desarrollar el fallo hepático, creemos que esta hipótesis puede descartarse sobre la base de los siguientes motivos: en primer lugar, ya existía una alteración de las PFH previa a la toma de los fármacos, y éstas no se normalizaron tras sus retirada; en segundo lugar, la dosis de paracetamol estuvo siempre dentro del rango terapéutico (4g/día); tercero, el patrón citolítico hace poco probable la hepatitis por amoxicilina-clavulánico, uno de los fármacos más frecuentemente implicados; cuarto, no existieron datos de hipersensibilidad como eosinofilia periférica o rash cutáneo que, aunque poco frecuentes, apoyasen el diagnóstico; quinto, la biopsia hepática tampoco mostró datos indicativos de toxicidad, como afectación centrolobulillar o infiltrado eosinofílico, y, por último, la aplicación de las escalas clínicas habituales para el diagnóstico de daño hepático por drogas (CIOMS) lo señalaban como poco probable. Por tanto, de acuerdo con otros autores3,5,9,13, consideramos la propia enfermedad de Still como la causa del fallo hepático de nuestro paciente. En este sentido, cabe destacar que la reactivación post-TOH se acompañó de una elevación moderada de las PFH, que se normalizaron tras incrementar la dosis de esteroides.
Características clínicas de los casos descritos de enfermedad de Still del adulto que han precisado trasplante hepático
| Dino et al5 | McFarlane et al6 | Yamanaka et al7 | Taccone et al8 | Terán et al | |
| Año | 1991 | 1997 | 2003 | 2008 | 2009 |
| Edad | 44 años | 21 años | 20 años | 28 años | 23 años |
| Sexo | Mujer | Varón | Mujer | Mujer | Varón |
| Momento del diagnóstico de Still | Pre-TOH | 1 mes pre-TOH | 3 años pre-TOH | 1 mes pre-TOH | Post-TOH |
| Potenciales hepatotóxicos previos al FHA | AAS | Paracetamol | No | No | Paracetamol, AINE, antibióticos |
| Inmunosupresores previos del TOH | No | Metilprednisolona 1g/día (48h) | Prednisolona 15mg/día |
| No |
| Tipo de injerto | Donante cadáver | Donante cadáver | Donante vivo emparentado | Donante cadáver | Donante cadáver |
| Histología del hígado explantado |
|
|
|
|
|
| Evolución | Fallecimiento a las 48h, debido a CID y HIC | Rechazo agudo (Tto: OKT3) |
| Buena evolución | Reactivaciones Still: |
| |||||
| Seguimiento posterior | – | 2 meses | 2 años | 1 año | 2 años |
| Inmunosupresión actual | – |
|
|
|
|
AAS: ácido acetilsalicílico; AINE: antiinflamatorios no esteroideos; ATP: angioplastia transluminal percutánea; CID: coagulación intravascular diseminada; FHA: fallo hepático agudo; HIC: hemorragia intracraneal; TOH: trasplante ortotópico hepático; Tto.: tratamiento.
Yamanaka et al describieron la posibilidad de reactivación de la enfermedad postrasplante en coincidencia con la disminución del tratamiento inmunosupresor7. Algo similar ocurrió en nuestro caso en la primera semana post-TOH, lo que nos llevó al diagnóstico de enfermedad de Still, pero también en otras 2 ocasiones durante la evolución ulterior, al reducir la prednisona por debajo de 20mg/día. Se ha publicado que hasta un tercio de los pacientes presenta una enfermedad de Still, bien refractaria o bien dependiente de los corticoides, lo que hace necesarios otros tratamientos adicionales para su control1,3–11. El metotrexato es el fármaco más utilizado y presenta buenos índices de respuesta de la enfermedad y reducción de esteroides1,3; sin embargo, su conocida hepatotoxicidad nos hizo evitar su uso en un paciente recientemente trasplantado. Más recientemente, los mejores resultados publicados provienen del uso de los agentes anti-TNF-α y del antagonista del receptor de la IL-1 (anakinra)16–19. Sobre la base de estos datos, su perfil de seguridad, junto con su uso experimental y su potencial aplicación en trasplante20, 6 meses y medio después del TOH se inició el tratamiento con anakinra. Gracias a este tratamiento, el paciente se mantiene desde entonces en remisión tanto clínica como analíticamente y se encuentra libre de esteroides, 2 años después del trasplante hepático.
En resumen, éste es el quinto caso publicado de una enfermedad de Still con desarrollo de insuficiencia hepática aguda que ha precisado de TOH urgente. En nuestra opinión, los hechos arriba descritos apoyan la hipótesis de la propia actividad de la enfermedad de Still como causa del fallo hepático. Además, también se refleja la posible reaparición tras el TOH, lo que puede requerir el uso de nuevos tratamientos biológicos, como anakinra, que se ha mostrado segura y bien tolerada en el contexto del trasplante hepático. En este sentido, nuestro caso es el único de los 5 casos descritos que ha necesitado añadir nuevos inmunosupresores para controlar la enfermedad post-TOH.