Casos Clínicos en Gastroenterología y Hepatología
Más datosEl lupus eritematoso sistémico (LES) es una enfermedad sistémica de origen desconocido. Un 50% de los pacientes con LES presentan durante su evolución alguna manifestación gastrointestinal. La mayoría están causadas por infecciones y por efectos adversos de los fármacos1.
La enteritis lúpica es una manifestación gastrointestinal poco frecuente. Tiene una prevalencia del 0,2-14% y se define como una vasculitis o inflamación predominantemente del intestino delgado con prueba de imagen o biopsia compatible2. Aun así, es cierto que el estudio histológico tiene una utilidad limitada: es útil sobre todo para descartar otras causas que produzcan cuadros similares.
Presentamos el caso de una mujer de 28 años diagnosticada 3 años antes de LES, con afectación articular, hematológica, renal y síndrome antifosfolipídico secundario con episodio de tromboembolia pulmonar. En las pruebas de autoinmunidad destacaban ANA positivos a título de 1/2.560 en patrón homogéneo, anti-ADN 557 UI/ml, C3 60mg/dL, C4<6mg/dL, anti-ku y anticoagulante lúpico positivos. El tratamiento al diagnóstico fue 1mg/kg al día de prednisona y 400 mg de hidrodroxicloroquina al día. Tras la tromboembolia pulmonar, tomó 100mg/día de enoxoparina durante un año para después mantener 40mg de enoxoparina y 100mg de ácido acetil salicílico diarios.
Acudió a urgencias por dolor epimesogástrico con vómitos biliosos no relacionados con la ingesta y diarrea esporádica de predominio nocturno de 2 meses de evolución, con agravamiento las últimas 48 h.
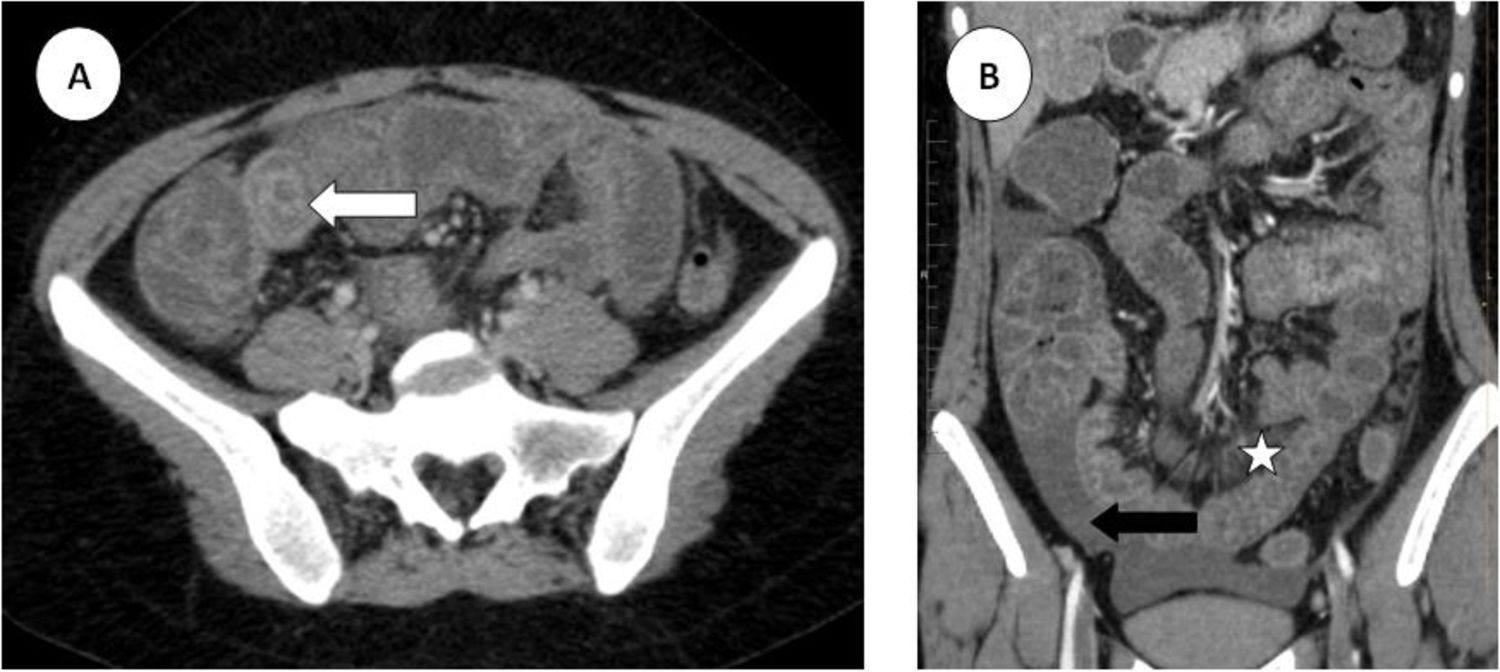
A su llegada a urgencias las constantes eran: presión arterial 130/75mmHg, frecuencia cardíaca 75ppm y frecuencia respiratoria 19rpm. En la exploración física destacaba un abdomen discretamente distendido con dolor a la palpación en epigastrio. Sin peritonismo, ascitis ni visceromegalias. En las pruebas de laboratorio se objetivó limfopenia, dímero D de 20.865 ng/ml (valor normal [VN] <500ng/ml), PCR 2mg/L (VN 2-5mg/L), VSG 6mm (VN<20mm), anti-ADN 531 UI/ml, C3 42mg/dL, C4<6mg/dL y calprotectina en heces de 71,20mg/kg (VN 0-50mg/kg). Ante los hallazgos de un dímero D elevado, se decidió realizar angio-TC toracoabdominal, que puso de manifiesto un engrosamiento parietal concéntrico y difuso de asas yeyunales e ileales, ciego y porción proximal del colon ascendente: signo de tiro al blanco (fig. 1), asociado a moderada cantidad de líquido libre intraabdominal así como yeyunización vascular del íleon: signo del peine.
A) Corte transversal bajo de TAC abdominopélvico con contraste en fase portal. La flecha blanca señala un corte transversal de asa de yeyuno distal con signo de «tiro al blanco». B) Corte coronal de TAC abdominopélvico con contraste en fase portal. La estrella blanca muestra congestión vascular mesentèrica o signo del peine. La flecha negra señala líquido libre intraabdominal.
En la enterografía por resonancia magnética posterior se apreció enterocolitis difusa sin colecciones intraabdominales ni imágenes sugestivas de trayectos fistulosos junto a moderada cantidad de líquido en gotiera parieto-cólica izquierda y en pelvis. Todo ello, sin mostrar características típicas de enfermedad inflamatoria intestinal. La gastroscopia y la colonoscopia con ileoscopia fueron normales. Se tomaron biopsias en colon ascendente, ciego e íleon terminal, que no evidenciaron signos de vasculitis ni infiltrado inflamatorio.
La paciente persistió sintomática, con dolor abdominal epigástrico, vómitos y diarreas diarias durante el ingreso hospitalario. A la luz de los hallazgos clínicos, pruebas de laboratorio, imagen y hallazgo endoscópico, se orientó como enteritis lúpica. Se inició tratamiento con prednisona a dosis de 1mg/kg al día, con mejoría en la primera semana. Posteriormente, el dolor abdominal reapareció, así como los vómitos y diarreas. Se indicaron entonces 3 emboladas de 500mg de metilprednisolona para pasar de nuevo a 1mg/kg al día de prednisona oral en pauta descendente. Diez meses después, la paciente persiste asintomática con dosis de prednisona.
La fisiopatología de la enteritis lúpica es desconocida. Se cree que es consecuencia de la inflamación de pequeños vasos por depósito de inmunocomplejos circulantes y complemento. Por esa razón, la mayoría de estos pacientes tienen valores analíticos de LES activo con elevación de anticuerpos anti-ADN y niveles disminuidos de C3 y C4. La lesión subyacente es una arteritis o venulitis. La endoscopia digestiva con biopsias seriadas es poco útil para el diagnóstico, al no encontrarse alteraciones en la mayoría de los casos. Sin embargo, presentan mayor rentabilidad las biopsias por laparotomía exploradora3. Aunque no existen lesiones patognomónicas de dicha entidad, puede observarse necrosis fibrinoide, infiltrado inflamatorio mixto y, en algunos casos, microtrombos o hemorragia en la subserosa. En casos avanzados podría aparecer ulceración y perforación: esta es la complicación más grave, que ocurre en el 2% de los pacientes, de los que fallecen el 13,4%. Las recurrencias son frecuentes: 29% a los 7,2 años y la mitad se produce antes de los 2 años4.
En la enteritis lúpica, los hallazgos por TC son básicos para el diagnóstico. Se objetiva un engrosamiento difuso o focal de la pared intestinal en yeyuno e íleon (84%) y colon ascendente (19%), con realce anormal del contraste de forma concéntrica y presencia de un doble halo: signo del tiro al blanco (71%). Otro hallazgo característico es la congestión de los vasos mesentéricos, conocido como signo del peine (71%) y la ascitis (78%)4.
En un estudio de 150 pacientes con enteritis lúpica se describen las manifestaciones clínicas principales: dolor abdominal (97%), ascitis (78%), náuseas (49%), vómitos (42%), diarrea (32%) y fiebre (20%)4.
No existen a día de hoy estudios prospectivos en cuanto al tratamiento para la enteritis lúpica. La mayoría de los autores coinciden en que el tratamiento de elección son los glucocorticoides a dosis elevadas de inicio, con posterior descenso progresivo. Habrá que considerar, según la evolución clínica, mantener dosis bajas de glucocorticoides de mantenimiento o añadir tratamiento inmunosupresor. En caso de que las manifestaciones clínicas sean leves/moderadas y se tolere la vía oral, se utilizarán los glucocorticoides orales a dosis de 1mg/kg al día. Si no es posible administrar la medicación por vía oral o el paciente sufre dolor abdominal intenso, siempre y cuando no haya evidencia de perforación intestinal, se recomienda el uso de emboladas de 250-500mg de metilprednisolona 3días sucesivos para posteriormente pasar a la dosis oral, si es posible5. El tratamiento inmunosupresor se reserva para casos refractarios u otras manifestaciones sistémicas graves, tales como nefritis o afectación del sistema nervioso central. La ciclofosfamida es el fármaco más utilizado en estos casos. También se emplean en casos resistentes micofenolato de mofetilo, azatioprina y rituximab1.