INTRODUCCION
La esfinterotomía biliar endoscópica se introduce como técnica terapeútica en el año 1973 por Kawai y Classen, y revolucionó el tratamiento de las enfermedades biliares. La endoterapia pancreática endoscópica y la esfinterotomía pancreática (EP) fueron intencionadamente evitadas durante mucho tiempo por temor a inducir complicaciones graves. La primera publicación por parte de la ASGE fue en octubre de 1992 basada en experiencias anecdóticas.
En los últimos años1-3 se ha delineado la función de la esfinterotomía en el acceso del conducto pancreático para remover cálculos, colocar prótesis en estenosis ductales, tratar el dolor en pancreatitis crónica o facilitar el drenaje transpapilar de un seudoquiste.
Con la excepción de la esfinterotomía de la papila menor en el páncreas divisum, hay pocos datos disponibles sobre el uso de la EP aislada como terapia primaria para trastornos del páncreas y del esfínter pancreático, y poco se conoce sobre los resultados a largo plazo de esta intervención4.
El propósito de la presente revisión es poner al día el desarrollo de las diversas técnicas, las indicaciones precisas y los resultados obtenidos con la EP para el manejo de diversas enfermedades del páncreas.
TÉCNICAS
Papila mayor
A través de la papila mayor se puede realizar una EP selectiva con la canulación libre del conducto pancreático principal, o bien una EP no selectiva en la que se expone previamente el orificio pancreático mediante la esfinterotomía biliar. A continuación se describen las diferentes técnicas.
1. EP endoscópica selectiva. La canulación del esfínter pancreático se logra en un primer intento:
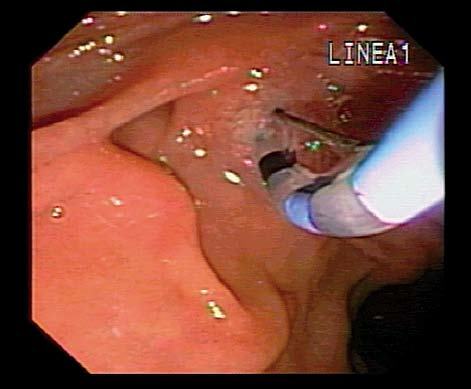
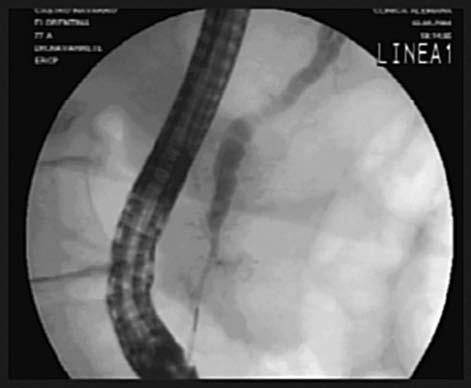
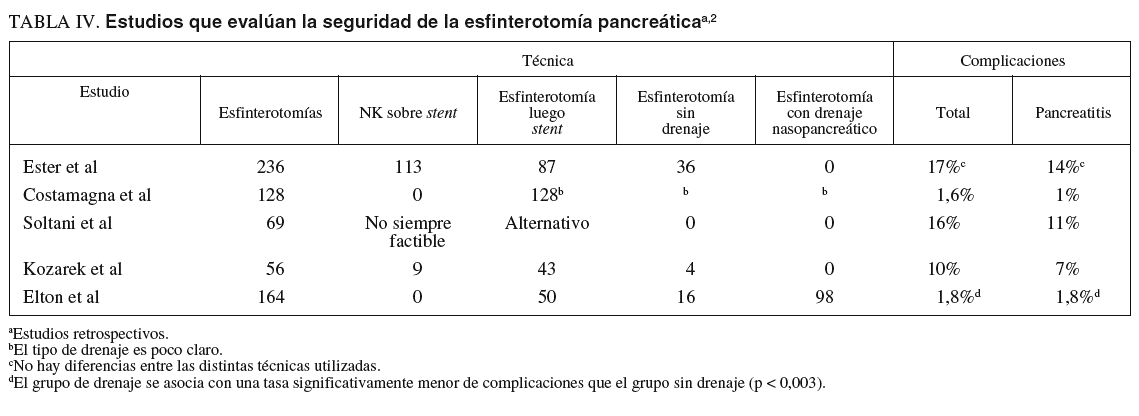
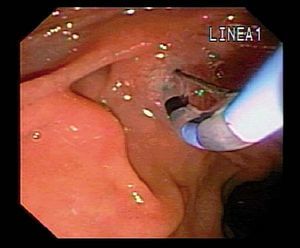
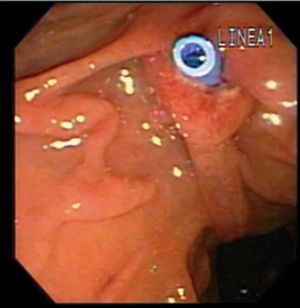
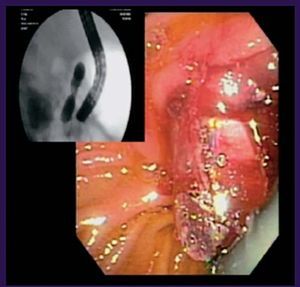
EP con esfinterótomo Standard (EPES). La canulación libre del conducto pancreático se realiza con el uso de un esfinterótomo «pull doble lumen Standard» de 5 o 6 F, que es insertado en el orificio pancreático; a través de éste se avanza una guía hidrofílica de 0,018-0,025 pulgadas dentro del conducto pancreático. La dirección del corte se orienta entre las posiciones 2 y 5 del reloj con una longitud de 5-8 mm. Se utiliza una combinación de corte/coagulación en una proporción 3:1. En la mayoría de los casos es seguida de la colocación de una prótesis plástica o bien un drenaje nasopancreático (fig. 1).
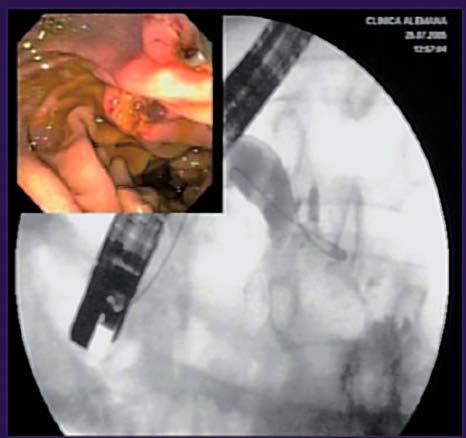
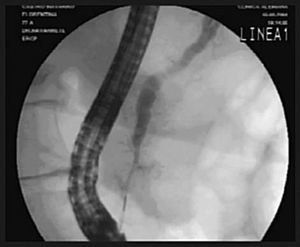
Fig. 1. Paciente con pancreatitis crónica. A) Esfinterotomía de la papila mayor con papilótomo convencional. B) Wirsungrafía: conducto de Wirsung irregular, dilatado con áreas de estenosis e imágenes de falta de relleno compatible con litiasis. C) Stent en el conducto pancreático.
EP con needle-knife (EPNK). Esta técnica utiliza el papilótomo de punta o needle-knife. Se utiliza para el acceso primario en caso de estenosis del orificio pancreático, estenosis prepapilares o cálculos que puedan impedir la inserción de un catéter o una guía dentro del conducto pancreático. El corte se realiza desde el ostium papilar y sigue la misma dirección e igual longitud descripta anteriormente. La inserción de una prótesis en el conducto pancreático puede servir como guía.
2. EP endoscópica no selectiva. Se realiza una esfinterotomía biliar para mejorar la exposición del orificio pancreático y así poder obtener la canulación en un segundo intento:
Esfinterotomía endoscópica biliar (EEB). Utiliza el esfinterótomo estándar sobre una guía hidrofílica.
Papilotomía precorte con needle-knife (PPNK). Con el papilótomo de punta se logra el precorte de la papila mayor3-5.
Papila menor
Cuando la canulación a través de la papila mayor no se consigue debido a la distorsión, presencia de cálculos o estenosis del conducto pancreático, hay otras técnicas de acceso a través de la papila menor.
En pacientes con páncreas divisum la vía es el acceso directo por la papila menor.
1. Técnica de «Rendez-vous». Una guía de 0,025 pulgadas se introduce por medio de un catéter a través de la papila mayor, se empuja hasta lograr que la punta pase en forma anterógrada dentro del conducto pancreático accesorio y luego a través de la papila menor hacia la luz duodenal, donde es visualizada endoscópicamente. Se retira el catéter y la punta de la guía es atrapada con la canasta de Dormia y traccionada por el canal de trabajo del duodenoscopio. Cuando la guía sale del endoscopio, se avanza un catéter sobre ésta hasta llegar en profundidad al conducto accesorio a través de la papila menor. Luego se remueve esta guía y se introduce otra por el catéter insertado en la papila menor, que se avanza hasta el conducto pancreático principal6.
2. Acceso directo por la papila menor. Para la canulación se utiliza un catéter convencional de 1,6 mm de diámetro. Se opacifica el conducto accesorio y se introduce en el conducto pancreático una guía de 0,025 inch a través del catéter. Luego éste se retira y se deja la guía sobre la que se avanza un papilótomo tipo pull, realizándose la papilotomía de la papila menor. En el caso de no conseguir la canulación, se puede realizar una punción o incisión en la papila menor con un papilótomo de punta o needle-knife (fistulotomía). La incisión es de 4-6 mm en la posición 10 a 12 del reloj.
Si el diámetro del conducto pancreático es demasiado pequeño para cualquier intervención endoscópica, el conducto se dilata a través de la papila menor, con el orificio intacto o por la fístula. En este caso se introduce un balón de dilatación de 10 mm que se posiciona en la papila menor y se expande con medio de contraste diluido a una presión de 1,5 atmósferas durante 1 min.
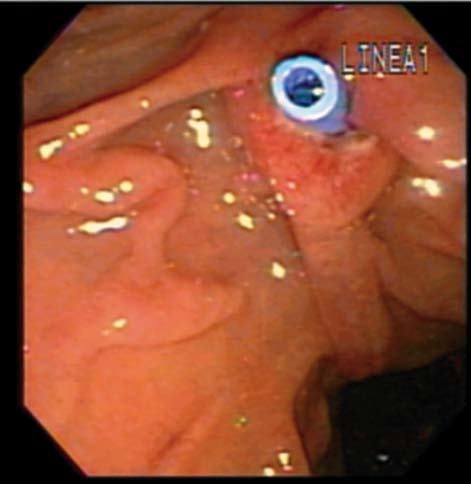
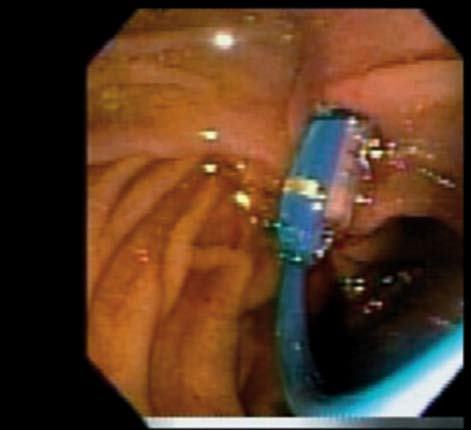
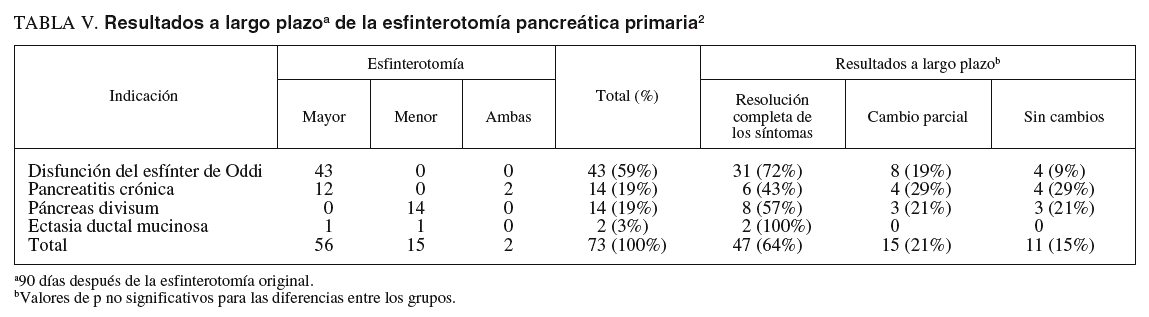
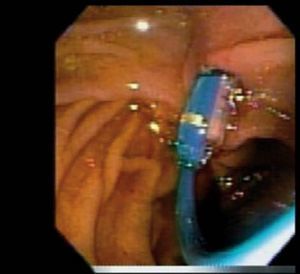
Se coloca una prótesis plástica de 3-6 F de 4-6 cm, y luego se realiza un corte con papilótomo de punta en posición 10, con una profundidad de 3-4 mm y una altura de 4-6 mm, usando el stent como guía6 (fig. 2).
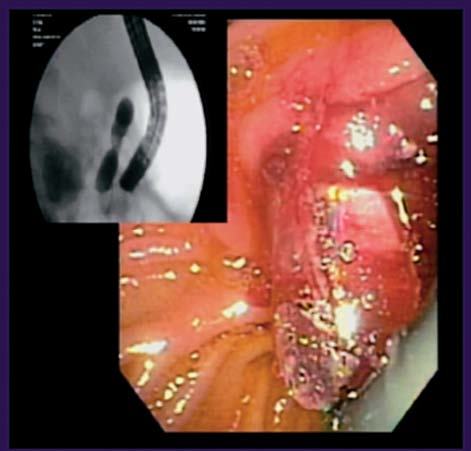
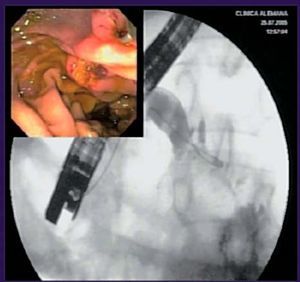
Fig. 2. Paciente con pancreatectomía distal y anastomosis pancreático-yeyunal. A y B) Dilatación con balón de la papila menor, y su imagen radiológica. C) Wirsungrafía: anastomosis pancreático-yeyunal con dilatación del conducto de Wirsung y estenosis a nivel de la anastomosis. Pasaje de guía y dilatador hacia yeyuno.
INDICACIONES
La esfinterotomía endoscópica pancreática es una técnica que se utiliza sólo ocasionalmente debido a las complicaciones asociadas (p. ej., pancreatitis grave) y a la falta de claridad y precisión en las indicaciones. La mayoría de los estudios han examinado su utilidad en relación a la terapéutica pancreática, ya sea para la extracción de cálculos del conducto pancreático, la inserción de un stent en el tratamiento de una estrechez ductal o para el drenaje de un seudoquiste, pero es aún menos clara la indicación de la EP como manejo primario de trastornos del páncreas y del esfínter pancreático.
Para abordar mejor este tema, dividiremos las indicaciones en 2 tipos: esfinterotomía previa a la endoterapia pancreática y esfinterotomía en la terapia primaria para enfermedades del páncreas.
Esfinterotomía previa a la endoterapia pancreática
Pancreatitis crónica
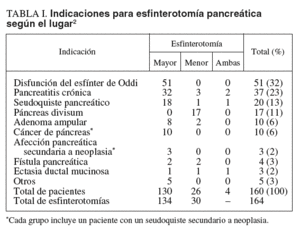
El dolor es uno de los principales síntomas en la pancreatitis crónica y su frecuencia y gravedad producen un gran impacto en el manejo terapéutico de estos pacientes. El objetivo del tratamiento endoscópico es restaurar el flujo normal del jugo pancreático al duodeno, descomprimiendo el conducto pancreático y evitando así uno de los mecanismos de producción del dolor. Hay diferentes comunicaciones en la bibliografía que evalúan los resultados del manejo endoscópico. Kozarek et1 al revisaron retrospectivamente 56 pacientes sometidos a EP por pancreatitis crónica o aguda recurrente durante un período de 4 años. Las indicaciones fueron obstrucción por cálculos ductales (46,4%), disrupción ductal (21,4%), disfunción del esfínter de Oddi (17,8%) y estenosis ductal (12,5%). El 77% de los pacientes con pancreatitis crónica no tuvo otro ataque al año de seguimiento y la puntuación de dolor disminuyó en un 50%. El 10% de los pacientes presentó alguna complicación (un 6,4% pancreatitis y un 3,6% colangitis) y hubo un 14% de reintervenidos debido a la estenosis del sitio de la esfinterotomía.
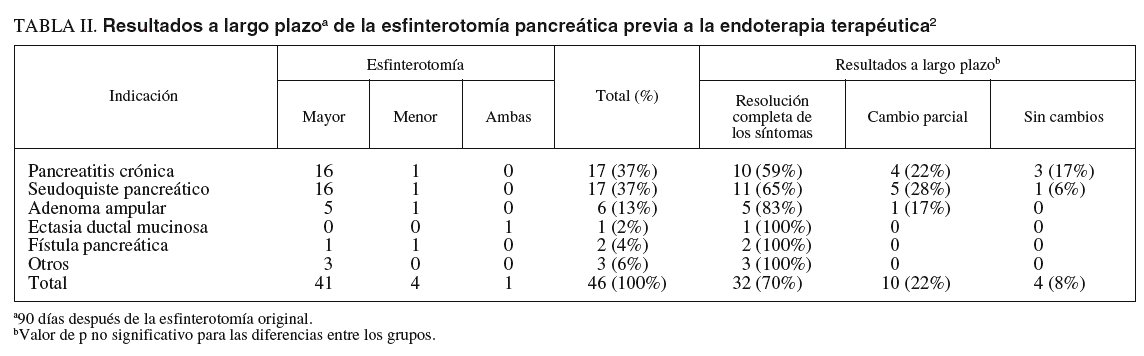
En el estudio de Elton et al2 160 pacientes se sometieron a la EP (las indicaciones figuran en la tabla I). El 70% de los pacientes resolvió completamente sus síntomas cuando la EP se utilizó para facilitar algún procedimiento de endoterapia pancreática. La tasa total de complicaciones fue del 1,8%, que correspondían a pancreatitis en todos los casos, y la tasa de reintervención a los 8 meses fue del 6,7 y el 20%, según fuera esfinterotomía de la papila mayor o menor, respectivamente. Los resultados se muestran en la tabla II.
Ell et al3 estudiaron a 118 pacientes con pancreatitis crónica y estenosis o cálculos en el conducto pancreático. El 80% se sometió a una esfinterotomía convencional, y el 65% presentó resultados positivos en el primer abordaje. Las estenosis requirieron dilatación y/o instalación de prótesis y los cálculos fueron removidos con o sin extracorporeal shock waves lithotripsy (ESWL). La tasa de éxito de la EP fue del 98%. El porcentaje total de complicaciones fue del 4,2% (pancreatitis en 4 pacientes y hemorragia en uno).
Costamagna et al7 evaluaron retrospectivamente a 22 pacientes con pancreatitis crónica sometidos a EP, remoción de cálculos, ESWL e inserción de prótesis. Realizaron 22 esfinterotomías pancreáticas después de 20 esfinteroto mías biliares. El drenaje fue adecuado en todos los casos y en el 59% colocaron un stent. El diámetro promedio del conducto pancreático principal disminuyó de 10,5 a 6,5 mm (p < 0,001). El dolor desapareció en todos los pacientes y hubo sólo 2 complicaciones menores (hemorragia). El 31,8% permaneció sin dolor a los 5,5 años de seguimiento, el 23% requirió otra intervención endoscópica por recurrencia del dolor a los 6 años, que fue exitosa, y el 19% necesitó cirugía por recaídas frecuentes en un período de 2,5 años.
En las series quirúrgicas el alivio del dolor se obtuvo en el 80% de los casos a corto plazo con tasas muy bajas de morbimortalidad, pero descendía hasta el 60% si el seguimiento era superior a 2 años. Estos resultados son similares a los obtenidos con el abordaje endoscópico8-12.
Los investigadores concluyen que debido al bajo grado de invasividad la endoterapia pancreática debe considerarse como tratamiento de primera línea, reservando la cirugía a los casos de fallo del tratamiento o recurrencias del dolor7. La American Gastroenterological Association (AGA) ha recomendado la intervención endoscópica en los pacientes que no logran una respuesta al tratamiento convencional13,14.
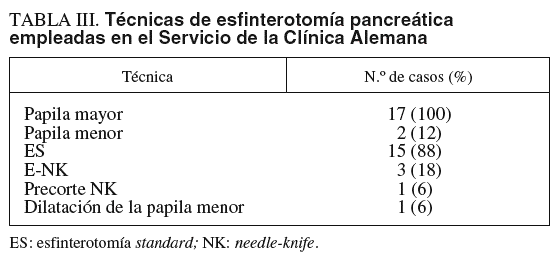
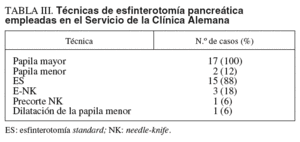
En nuestro servicio de la Clínica Alemana de Santiago de Chile, se analizó el período 2002-2005. Se realizaron 19 EP en 17 pacientes. Los diagnósticos fueron pancreatitis crónica12, ampuloma3, cáncer de páncreas1 y fístula pancreática1. En la tabla III se muestran las técnicas empleadas.
En 3 pacientes (17%) se repitió el estudio debido a una nueva obstrucción del conducto pancreático por cálculo y recurrencia del dolor en los pacientes con pancreatitis crónica. No se observaron complicaciones en esta serie. Los resultados son semejantes a los encontrados en otras series, aunque se trata de una muestra pequeña de pacientes.
La EP también se asocia a complicaciones a medio y largo plazo, pero esto se relacionaría principalmente con los cambios parenquimatosos que produciría el stent en el conducto pancreático y escapa al propósito de esta revisión.
Seudoquiste pancreático y disrupciones del conducto pancreático principal
Los seudoquistes que comunican con el conducto pancreático, incluidos los quistes de la cola del páncreas, pueden drenarse con un abordaje transpapilar. La EP, la colocación de un stent o ambas permiten la resolución exitosa no quirúrgica en el 60-80% de los casos con una tasa de complicaciones del 15%. La terapia transpapilar con la inserción de una prótesis también se recomien da para las disrupciones del conducto que provocan ascitis pancreática o fístulas, y algunos seudoquistes asociados con estenosis y/o cálculos del conducto pancreático4,15-20.
Adenoma ampular y neoplasias
Los adenomas en la región de la papila mayor pueden ser diagnosticados y tratados por vía endoscópica. La am pulectomía con asa, combinada con la esfinterotomía bi liar y pancreática, permite la remoción de los adeno mas sin invasión intraductal en el 80-90% de los casos, con un riesgo de pancreatitis post-ERCP del 20%, que puede reducirse por la inserción de un stent pancreático19.
En el tratamiento paliativo del adenocarcinoma pancreático, la inserción de un stent biliar para el manejo de la ictericia obstructiva es el procedimiento más común. Esber et al16 confirmaron los hallazgos de Costamagna et al7, quienes describieron la colocación de un stent pancreático para el alivio del dolor tipo obstructivo en la neoplasia pancreática con una tasa de éxito del 70%.
¿ES NECESARIO HACER UNA ESFINTEROTOMIA BILIAR PREVIA A LA PANCREATICA?
La necesidad de realizar una esfinterotomía biliar previa a la EP continúa siendo un tema controvertido. Una de las complicaciones que puede presentarse después de la EP es la colangitis y, al parecer, la causa más probable es la obstrucción biliar transitoria causada por el edema papilar asociado a esta técnica. En el estudio de Elton et al2 la esfinterotomía biliar se realizó antes o durante la EP en el 88% de los procedimientos, y ningún paciente presentó colangitis. En la serie de Kozarek et al1 se presentaron 2 casos de colangitis (3,6%) que tenían estenosis del conducto biliar intrapancreático y sólo un paciente se había sometido a esfinterotomía biliar concomitante. En el estu dio de Kim et al15 se incluyeron 60 pacientes con pancrea titis crónica que se aleatorizaron a esfinterotomía dual (pancreática y biliar) frente a EP. A su vez, se clasificó a los pacientes con fosfatasa alcalina elevada y un conducto biliar común (CBC) dilatado frente a normal en cada grupo. Los autores observaron que la colangitis se presentó en el 56% de los casos del grupo EP asociada a fosfatasa alcalina elevada y CBC anormales (p < 0,05) comparado con cualquier otro grupo.
Los autores sugieren que la esfinterotomía biliar no estaría indicada en todos los casos, sino en los que presentan valores de fosfatasa alcalina elevados y CBC anormales15.
¿LA SEGURIDAD DE LA ESFINTEROTOMIA PANCREATICA VARÍA SEGUN LA TÉCNICA UTILIZADA?
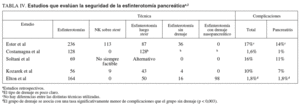
Diversos estudios han examinado la seguridad de la EP en relación con la técnica utilizada2,20,21 (tabla IV). En ninguna de las series se encontraron diferencias significativas entre las técnicas16. Elton et al2 publicaron una serie de 164 EP y compararon los distintos grupos según se procediera a colocación de un stent, un drenaje nasopancreático o sin drenaje. Las complicaciones fueron más frecuentes en el grupo sin drenaje (12,5%) respecto a los pacientes con drenaje (0,7%) (p < 0,003). El drenaje nasopancreático fue tan eficaz como el stent. Si bien se necesitan estudios prospectivos que confirmen estos resultados, hasta la fecha parece aconsejable colocar un stent pancreático post-EP.
ESFINTEROTOMIA EN LA TERAPIA PRIMARIA PARA ENFERMEDADES DEL PANCREAS
¿Qué papel desempeña la esfinterotomía pancreática en el páncreas divisum?
El páncreas divisum se presenta en aproximadamente el 7% de la población22. Su papel como causa de pancreatitis aguda recurrente es discutible, aunque el consenso de la NIH sugirió la terapia endoscópica como un abordaje razonable para estos pacientes23. Aproximadamente, el 75% de los pacientes con páncreas divisum que tienen pancreatitis aguda recurrente idiopática mejoran después de la terapia endoscópica23-26.
Sherman et al27 compararon en forma aleatoria prospectiva a 33 pacientes con páncreas divisum y dolor en que la intervención fue esfinterotomía de la papila menor frente a manejo conservador. Tuvieron una mejoría del 50% en la puntuación del dolor, con una tendencia a favor de la esfinterotomía (el 65 frente al 35%) (p = 0,2). Entre los pacientes con pancreatitis crónica o dolor sugestivo de origen pancreático sin evidencia de enfermedad pancreática, el 50% experimenta alguna reducción del dolor pero sólo el 25% tiene una mejoría del 50%. Estas observaciones muestran que menos de la mitad de los pacientes se beneficiarían de esta intervención, pero quizá la expectativa de mejoría clínica en un 40-50% justifica el tratamiento. Varias series pequeñas que compararon el manejo endoscópico frente al quirúrgico con un seguimiento a corto plazo, usando una puntuación de dolor global, no observaron diferencias significativas24-26. La tasa de reestenosis para la terapia sobre la papila menor es estimada en un 10-20%27,28.
Dados los resultados, la principal indicación de la EP son los pacientes con episodios recurrentes de pancreatitis aguda24. En la actualidad, en los pacientes con dolor asociado a pancreatitis crónica la esfinterotomía tampoco ofrece los resultados deseables.
¿Está indicada la esfinterotomía pancreática en la disfunción del esfínter de Oddi?
La disfunción del esfínter de Oddi (DEO) es un síndrome clínico que puede presentarse con signos y síntomas de enfermedad biliar y/o pancreática asociados con una alteración mecánica o funcional del esfínter. Sherman et al29 definieron la DEO en tipo I (pacientes con dolor cólico biliar típico, tests hepáticos anormales y conducto biliar dilatado), tipo II (conducto biliar dilatado o tests hepáticos anormales) o tipo III (dolor de origen biliar, tests hepáticos e imágenes normales). Más del 90% de los pacientes con tipo I, y en la mayoría con tipo II, que se someten a una esfinterotomía biliar tienen alivio del dolor19. La esfinterotomía biliar no necesariamente reduce la presión del esfínter pancreático y los pacientes refractarios podrían beneficiarse de la EP si tienen una presión basal elevada.
Elton et al2 observaron que el 64% de los pacientes se beneficiaban de la EP (tabla V). Se ha criticado en su estudio el uso infrecuente de la manometría para confirmar el diagnóstico de DEO. La manometría del esfínter de Oddi tiene riesgo de desarrollar pancreatitis.
La NIH estableció en su consenso del año 2002 que el manejo de la SOD pancreática tipo I requiere la esfinterotomía dual (biliar y pancreática), en los casos de DEO tipo II se debe realizar una manometría del esfínter de Oddi para guiar su manejo. La elevación de la presión del esfínter de Oddi definida como > 40 mmHg es el mejor predictor de la respuesta de la esfinterotomía endoscópica (el 90% de beneficio clínico después de 4 años). Además, se recomendó la colocación de un stent pancreático para reducir el riesgo de pancreatitis. En el diagnóstico y el manejo del tipo III no hay lineamientos claros23.
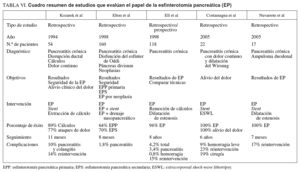
En la tabla VI se presenta una serie de estudios que evaluaron la EP en la terapia primaria y en el abordaje previo a la endoterapia terapeútica pancreática.
CONCLUSIONES
Dados los resultados de los estudios revisados y de la experiencia de nuestro centro, la EP endoscópica parece ser una técnica segura y efectiva principalmente cuando forma parte de una endoterapia pancreática. Como terapia primaria en el páncreas divisum y la DEO, si bien continúa siendo segura, la efectividad y los porcentajes de éxito disminuyen cuando se evalúa a largo plazo.
Respecto a la técnica, aproximadamente un tercio de los casos requiere un precorte y/o esfinterotomía biliar para el abordaje del esfínter pancreático.
Dado el edema papilar posterior a la esfinterotomía, es aconsejable un método de drenaje pancreático, ya sea stent o drenaje nasopancreático, para reducir el riesgo de pancreatitis postesfinterotomía.
Continúa siendo un problema no resuelto el dolor recurrente asociado a la pancreatitis crónica, en donde la esfinterotomía endoscópica aún no ha demostrado ser una técnica superior al manejo conservador.
Se requieren estudios multicéntricos con diseños prospectivos y aleatorizados en los siguientes aspectos: a) manejo endoscópico frente al quirúrgico de cálculos pancreáticos, la colocación de stent y dilatación de estenosis en pacientes con pancreatitis crónica y dolor, y b) historia natural y manejo de pacientes con DEO, pancreatitis recurrente o páncreas divisum.