Casos Clínicos en Gastroenterología y Hepatología
Más datosEl pseudolinfoma hepático, también conocido como hiperplasia linfoide reactiva, es una lesión benigna caracterizada por una proliferación policlonal de linfocitos que forman nódulos con un centro germinal activo1. Se desconoce la etiología de esta patología, aunque se cree que puede estar relacionada con procesos inflamatorios o infecciosos crónicos, enfermedades del colágeno y tumores malignos1,2. Presentamos un nuevo caso y revisamos la clínica, el diagnóstico diferencial y las alternativas terapéuticas de esta patología.
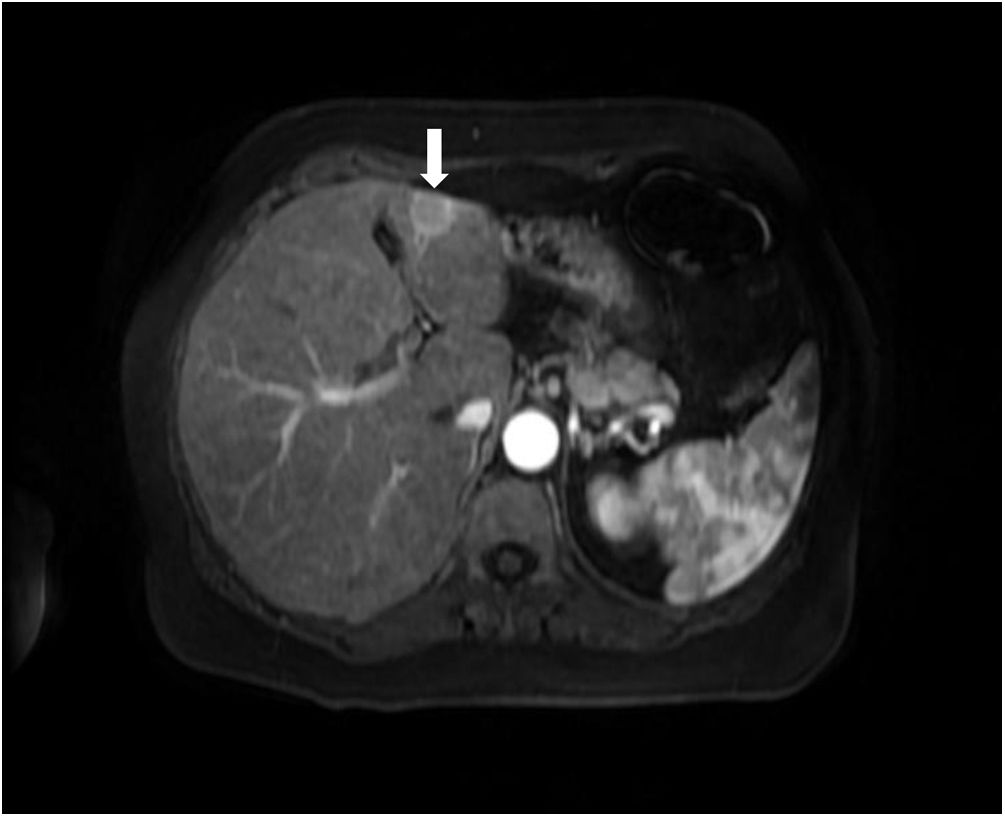
Se trata de una mujer de 57años, fumadora, intervenida en julio de 2015 por adenocarcinoma de pulmón T1a realizando lobectomía inferior izquierda. Previamente, en junio de 2015 presenta episodio de anemia hemolítica autoinmune idiopática, por lo que inicia tratamiento con corticoides. Tras un mes desarrolla cuadro de colestasis disociada con ligera hipertransaminasemia (bilirrubina total 0,4mg/dl, fosfatasa alcalina 209U/l, GGT 375U/l, GPT 61U/l, GOT 42U/l, hemograma, coagulación y proteinograma normales, anticuerpos antimitocondriales (AMA) 1/1.280, anticuerpos anti-M2 177,7U/ml) y se sospecha cirrosis biliar primaria (CBP). La paciente presenta prurito palmar, coluria e hipocolia ocasional secundarios a la CBP. Se inicia tratamiento con ácido ursodesoxicólico. En marzo de 2016 se realiza ecografía abdominal, que evidencia nódulo hepático hipoecoico de 16mm en lóbulo hepático izquierdo no visualizado previamente en pruebas de imagen realizadas en 2015, y RMN donde se observa una lesión focal en la vertiente anterior de la unión entre segmentosII yIII de unos 18mm, hipervascular y sin lavado de contraste aparente en fase portal (fig. 1). Con la paciente en tratamiento por CBP con adecuado control se realiza biopsia por punción, que evidencia infiltrado linfoide polimorfo con presencia de linfocitosB yT y formación de centros germinales, hallazgos en relación con pseudolinfoma o linfoma de bajo grado. El resto del parénquima hepático presenta arquitectura conservada, espacios porta con leve actividad inflamatoria con presencia de eosinófilos, leve actividad lobulillar. No se observa fibrosis. El estudio de clonalidadB resulta policlonal, lo que orienta pero no confirma al diagnóstico de pseudolinfoma. Se interviene en mayo de 2016 realizando resección del segmentoIII hepático; cursa con un postoperatorio sin incidencias, por lo que la paciente es dada de alta a los 2días. En el estudio anatomopatológico se evidencia proliferación linfoide nodular con formación de centros germinales sugestiva de pseudolinfoma hepático. No se detecta monoclonalidad de célulasB. En el seguimiento efectuado (54meses) no se ha producido recidiva. La paciente continúa hasta el momento en seguimiento por colestasis secundaria a cirrosis biliar primaria y en tratamiento con ácido ursodesoxicólico.
El pseudolinfoma hepático (PH) o hiperplasia linfoide reactiva fue descrito por primera vez en 1981 por Snover et al.3, y desde entonces se han publicado menos de 70 casos1. La mayor parte de los pacientes son asintomáticos, siendo un hallazgo incidental. El PH suele estar asociado en más de la mitad de las ocasiones a enfermedades inflamatorias o autoinmunes, como cirrosis biliar primaria, tiroiditis, Sjogren, síndrome antifosfolípido, CREST y otros4. También se ha asociado a hepatopatías crónicas (hepatitis víricas, esteatohepatitis no alcohólica) y a tumores malignos como cáncer de colon, de estómago, de páncreas, de ovario.3 Nuestra paciente tiene dos antecedentes relacionados con el PH: cáncer de pulmón y anemia hemolítica autoinmune. La fisiopatología de esta enfermedad sigue siendo desconocida, y parece que una reacción autoinmune o inflamatoria puede ser el desencadenante del PH. Más del 80% de los pacientes presentan un nódulo solitario con un diámetro medio de 15,4mm4.
Habitualmente el diagnóstico es posquirúrgico5. Esto se debe a que frecuentemente los hallazgos radiológicos (ecografía, TC y RMN) son inespecíficos. Hay que destacar que si bien la biopsia con aguja gruesa (BAG) supone una herramienta diagnóstica útil en el PH, el temor a la diseminación de una posible neoplasia maligna lleva frecuentemente a optar por la resección quirúrgica y obtener un diagnostico anatomopatológico postoperatorio1-3. En nuestro caso, la biopsia no permitió un diagnóstico de certeza y se prefirió optar por la resección.
La mayor parte de los casos de PH han sido tratados quirúrgicamente, por la ya comentada dificultad diagnóstica5. En algunos casos, en los que existe un diagnóstico de certeza de PH, se ha seguido un manejo conservador realizando pruebas de imagen periódicas, observándose en algunos pacientes una regresión espontánea de la lesión1,5. Esta actitud no quirúrgica es factible, ya que, pese a describirse PH en otros órganos que han sufrido transformación maligna, el PH tiene un comportamiento benigno1,5, y solo se ha descrito un caso de malignización4. Pero todo PH no extirpado requiere un seguimiento estrecho.
Hemos descrito el caso de una paciente con PH tratado quirúrgicamente con tres antecedentes como posibles causantes del PH (neoplasia pulmonar, anemia hemolítica autoinmune y cirrosis biliar primaria). El PH es una lesión con un comportamiento habitualmente benigno que supone un reto diagnóstico importante. La sospecha de malignidad en ciertos casos hace que el tratamiento de elección sea la intervención quirúrgica. Si el diagnóstico está bien establecido, se puede optar por realizar un seguimiento estrecho.