La hemorragia digestiva baja es una urgencia médica frecuente cuyo pronóstico es, habitualmente, favorable, pero que genera un elevado consumo de recursos. La colonoscopia, previa preparación del colon, es la prueba de primera elección por su elevado rendimiento diagnóstico, seguridad y la posibilidad de ofrecer un tratamiento endoscópico. La colonoscopia urgente tiene ventajas respecto a la electiva demostrando un mayor rendimiento diagnóstico y una mayor tasa de detección de estigmas de sangrado reciente, hecho que se traduce en una mayor probabilidad de ofrecer un tratamiento endoscópico. Recientemente, se han publicado modelos predictivos de gravedad y recidiva hemorrágica que permiten racionalizar el consumo de recursos, fundamentalmente, reduciendo la estancia hospitalaria de los pacientes de bajo riesgo. No obstante, no se ha establecido el momento óptimo de la colonoscopia urgente y existe controversia acerca del impacto del tratamiento endoscópico en el pronóstico de la enfermedad.
Lower gastrointestinal bleeding is a common medical emergency that usually has a favorable prognosis. However, these events generate high resource use. The procedure of choice is colonoscopy with prior colonic preparation due to its high diagnostic performance and safety and the possibility of endoscopic therapy. Emergency colonoscopy has advantages over elective colonoscopy, showing higher diagnostic yield and superior detection of stigmata of recent bleeding, increasing the probability of endoscopic treatment. Predictive models of bleeding severity and recurrence have been published, allowing resource use to be rationalized, mainly by reducing hospital stay in low-risk patients. Nevertheless, the optimal timing of emergency colonoscopy has not been established and the impact of endoscopic treatment on prognosis is controversial.
La hemorragia digestiva baja (HDB) se define como la pérdida de sangre aguda o crónica desde un origen distal al ligamento de Treitz. Incluye un amplio espectro de situaciones clínicas que van desde la hemorragia leve autolimitada a la hemorragia masiva. La HDB aguda se define arbitrariamente como aquella en la que la pérdida de sangre ha sucedido durante menos de 3 días. En esta revisión nos referiremos a la HDB aguda clínicamente manifiesta (en forma de hematoquecia o melenas) y no se analizará la HDB crónica o aquella presentada como un sangrado oculto, identificada por anemia ferropénica y/o un resultado positivo en el test de sangre oculta en heces.
Epidemiología de la hemorragia digestiva bajaLa HDB es un problema frecuente en nuestro medio que requiere, generalmente, hospitalización y la realización de pruebas invasivas. Se estima que la HDB es la responsable de 20,5 a 27 casos por cada 100.000 adultos1. Los ingresos hospitalarios por HDB suponen entre un tercio y una quinta parte de los episodios de hemorragia digestiva alta (HDA)2. Datos recientes en la población española indican que la incidencia de hospitalizaciones por HDB ha aumentado más de un 50% en los últimos 10 años, pasando de 20 casos/100.000 habitantes en 1995 a 33/100.000 habitantes en 20053. En ese mismo periodo, la incidencia de HDA ha descendido de 87/100.000 habitantes a 47/100.000 habitantes3. Ello es debido, en parte, al envejecimiento de nuestra población, ya que la incidencia de HDB aumenta con la edad (hasta 200 casos por 100.000 habitantes de 80 años)2. En la población anciana, la incidencia de HDB puede superar a la de la HDA3. La HDB es más frecuente en hombres que en mujeres2.
Aproximadamente el 50% de los pacientes se presentan con anemia o afectación del estado hemodinámico, el 30% con hipotensión ortostática y el 10% con síncope4. Los pacientes con HDB, a diferencia de los que tienen HDA, presentan menor probabilidad de presentar un shock hipovolémico (19 vs 35%, respectivamente), requieren un menor soporte transfusional (36 vs 64%) y tienen un hematocrito inicial más elevado5,6. Además, alrededor de un 75-80% de los episodios de HDB cederá de forma espontánea4,6–9.
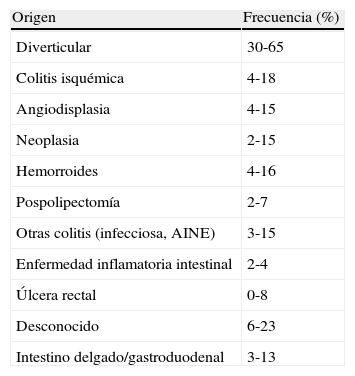
En nuestro medio, la causa más frecuente de HDB es la de origen diverticular, seguida de la neoplasia y la colitis isquémica (tabla 1).
Causas más frecuentes de hemorragia digestiva baja2,4,9,14,15,18,27,44
| Origen | Frecuencia (%) |
| Diverticular | 30-65 |
| Colitis isquémica | 4-18 |
| Angiodisplasia | 4-15 |
| Neoplasia | 2-15 |
| Hemorroides | 4-16 |
| Pospolipectomía | 2-7 |
| Otras colitis (infecciosa, AINE) | 3-15 |
| Enfermedad inflamatoria intestinal | 2-4 |
| Úlcera rectal | 0-8 |
| Desconocido | 6-23 |
| Intestino delgado/gastroduodenal | 3-13 |
Los costes del manejo de la HDB son cuantiosos debido a la necesidad de hospitalización y a la utilización de recursos invasivos. En Canadá, el coste medio por ingreso hospitalario por una HDB se estimó en 4.800$, superior a la de la HDA (2.500-3.000$)10.
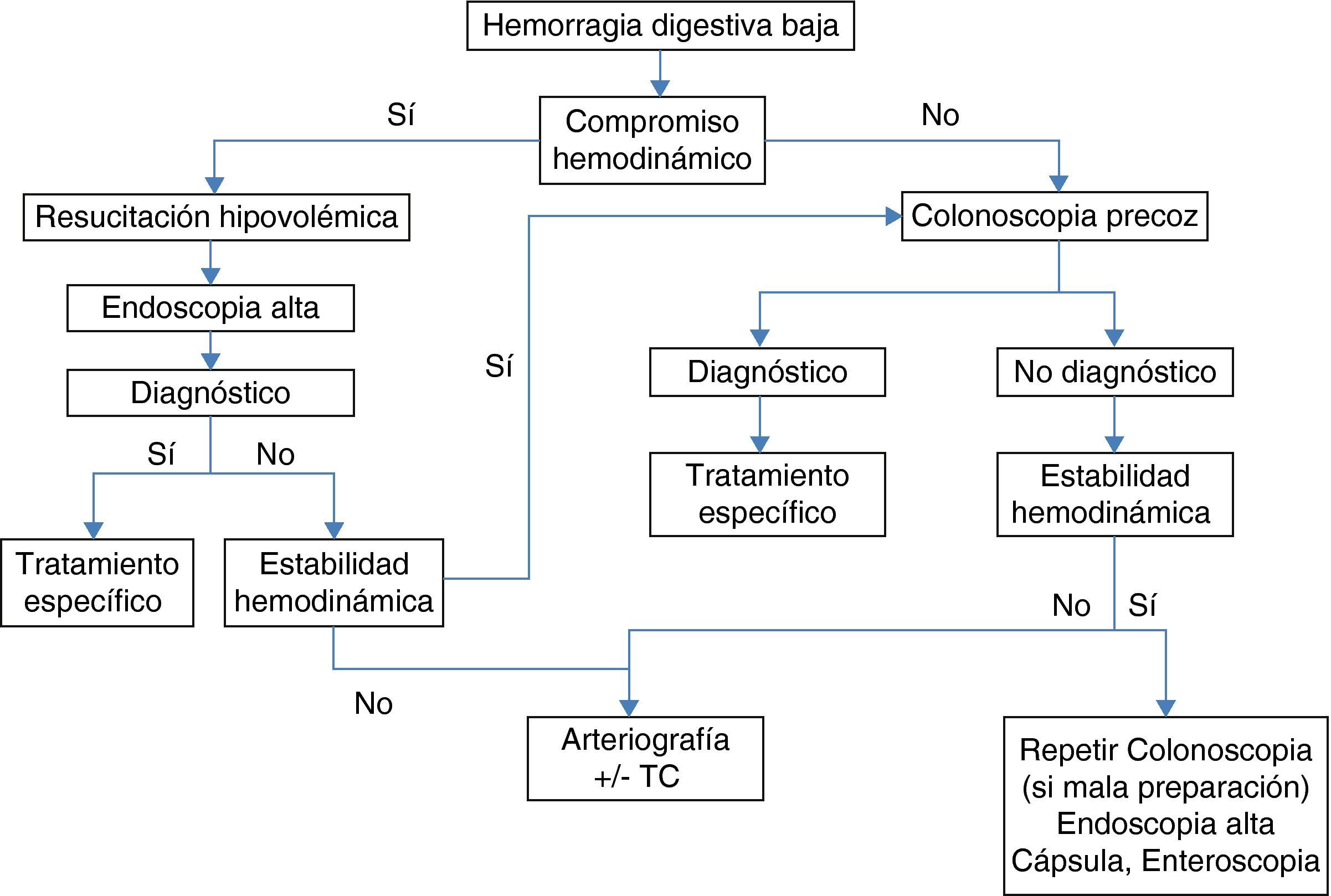
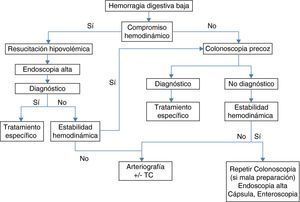
Manejo de la hemorragia digestiva bajaTras la reanimación hipovolémica, los objetivos más importantes en el manejo de la HDB son identificar el origen del sangrado, conseguir la hemostasia y prevenir la recidiva. Sin embargo, predecir el origen y la gravedad del episodio hemorrágico en el momento del ingreso supone un desafío para el clínico.
Actualmente disponemos de una gran variedad de exploraciones para el manejo de la HDB. Entre ellas, destacan la colonoscopia, la arteriografía, la gammagrafía con hematíes marcados y la tomografía computarizada. La colonoscopia tiene ventajas sobre las otras pruebas. Permite la posibilidad de obtener el diagnóstico y la hemostasia al mismo tiempo. El rendimiento diagnóstico de la colonoscopia urgente en la HDB es del 75 al 100% de los episodios, dependiendo de la definición de origen del sangrado, los criterios de selección de los pacientes y el momento de su realización9,11–17. El tratamiento endoscópico puede aplicarse en un 10-40% de los pacientes y la hemostasia inmediata se obtiene en un 50 a 100% de estos casos5,9,13–15,18. La precisión diagnóstica de la colonoscopia es superior a los exámenes radiológicos, los cuales requieren un sangrado activo en el momento de su realización.
La arteriografía también puede ser diagnóstica y terapéutica. Sin embargo, requiere un débito hemorrágico de en torno a 0,5 a 1 ml para poder detectarlo. Su precisión diagnóstica oscila entre el 25 y el 70%, en función de la selección de pacientes19, y se han asociado hasta un 17% de complicaciones graves (isquemia intestinal, nefrotoxicidad, disección vascular, trombosis), así como un 26% de complicaciones leves (hematomas, alergias)19 lo cual limita su práctica a situaciones clínicas concretas (fig. 1). La utilización de la embolización supraselectiva con microcatéteres ha minimizado el riesgo vascular. Sin embargo, la reiteración del tratamiento angiográfico podría comportar un elevado riesgo de isquemia intestinal 20.
La gammagrafía con hematíes marcados y la tomografía requieren un menor débito hemorrágico para su detección (0,05-0,1 ml/min y 0,3 a 0,5 ml/min, respectivamente)21,22 por lo que pueden resultar útiles como cribado previo a la arteriografía. Su principal desventaja es que no serán terapéuticas.
Hasta un 10 a un 20% de los pacientes que parecen tener una HDB presentan en realidad una HDA18,23. Por ello, los pacientes con hematoquecia y afectación del estado hemodinámico, especialmente con antecedentes de úlcera péptica o hipertensión portal, deben ser explorados inicialmente mediante una endoscopia alta urgente, una vez estabilizados, para excluir un origen alto. Si no es posible conseguir la estabilidad hemodinámica, se recomienda la práctica de una angiografía urgente. En caso contrario, la colonoscopia se considerará la primera exploración que se debe realizar en la valoración de la HDB24 y, actualmente, se considera el pilar de la evaluación de la HDB24 (fig. 1).
Colonoscopia precoz vs electivaLos objetivos principales de una evaluación endoscópica serán identificar el origen del sangrado, realizar un posible tratamiento endoscópico y clasificar al paciente en función del riesgo de recidiva hemorrágica. De ello dependerá en gran medida el momento en el que se efectúe la colonoscopia.
Tradicionalmente, la colonoscopia había sido realizada de forma electiva, tras la resolución de la HDB, debido a que su práctica es compleja y los beneficios no habían sido establecidos. Actualmente, la American Society for Gastrointestinal Endoscopy recomienda la colonoscopia precoz como el manejo estándar de la HDB25. No obstante, el momento óptimo para su realización no ha sido establecido.
En general, la colonoscopia se considera urgente cuando se realiza entre las 1214,15 y las 24 h desde el ingreso26,27. Estudios recientes indican que la práctica precoz de la colonoscopia ofrece ventajas9,14,15,17,27 con respecto a la electiva, ya que permite un mayor porcentaje de diagnósticos de certeza, una mayor probabilidad de realizar tratamiento endoscópico14,15,18,26,27 y una menor estancia hospitalaria17,27.
Colonoscopia precoz y precisión diagnósticaLa identificación de la causa de la HDB entraña más dificultades que en la HDA. Existe una gran superficie a explorar y requiere una preparación intensiva para minimizar la presencia de sangre y heces. Por otro lado, la mayor parte de las HDB cede espontáneamente y será frecuente identificar varios orígenes potenciales de sangrado26. Por ello, consideraremos un diagnóstico de certeza la visualización de una lesión que está sangrando activamente, la presencia de un estigma de sangrado reciente (vaso visible o coágulo adherido) o una disrupción de la mucosa (úlcera con fibrina, neoplasia friable). La probabilidad de llegar a un diagnóstico de certeza depende, fundamentalmente, del momento en el que se realice la colonoscopia. Otros factores determinantes son la calidad de la preparación del colon, la selección de pacientes con HDB grave o activa, la experiencia del explorador y su motivación.
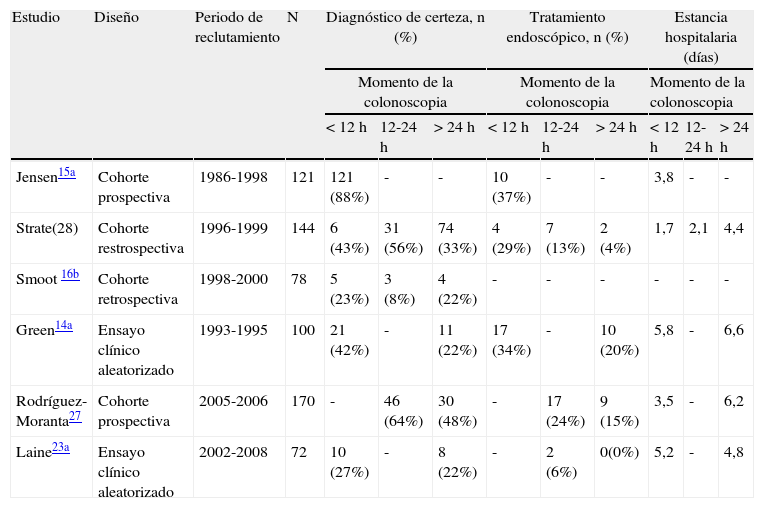
La colonoscopia, realizada precozmente, permite un mayor tasa de detección de diagnósticos de certeza (88-27%)17,27 que realizada de forma electiva (48-22%). En la HDB grave, la colonoscopia urgente también es superior demostrando el origen de la HDB14,15,23 (tabla 2).
Diagnóstico de certeza, tratamiento endoscópico y estancia hospitalaria en función del momento de la colonoscopia
| Estudio | Diseño | Periodo de reclutamiento | N | Diagnóstico de certeza, n (%) | Tratamiento endoscópico, n (%) | Estancia hospitalaria (días) | ||||||
| Momento de la colonoscopia | Momento de la colonoscopia | Momento de la colonoscopia | ||||||||||
| < 12 h | 12-24 h | > 24 h | < 12 h | 12-24 h | > 24 h | < 12 h | 12-24 h | > 24 h | ||||
| Jensen15a | Cohorte prospectiva | 1986-1998 | 121 | 121 (88%) | - | - | 10 (37%) | - | - | 3,8 | - | - |
| Strate(28) | Cohorte restrospectiva | 1996-1999 | 144 | 6 (43%) | 31 (56%) | 74 (33%) | 4 (29%) | 7 (13%) | 2 (4%) | 1,7 | 2,1 | 4,4 |
| Smoot 16b | Cohorte retrospectiva | 1998-2000 | 78 | 5 (23%) | 3 (8%) | 4 (22%) | - | - | - | - | - | - |
| Green14a | Ensayo clínico aleatorizado | 1993-1995 | 100 | 21 (42%) | - | 11 (22%) | 17 (34%) | - | 10 (20%) | 5,8 | - | 6,6 |
| Rodríguez-Moranta27 | Cohorte prospectiva | 2005-2006 | 170 | - | 46 (64%) | 30 (48%) | - | 17 (24%) | 9 (15%) | 3,5 | - | 6,2 |
| Laine23a | Ensayo clínico aleatorizado | 2002-2008 | 72 | 10 (27%) | - | 8 (22%) | - | 2 (6%) | 0(0%) | 5,2 | - | 4,8 |
Solo la mitad de las causas de HDB son tratables endoscópicamente (angiodisplasia, diverticulosis, úlceras pospolipectomía, hemorroides, Dieulafoy)2,9,17. En cambio, las colitis isquémica o inflamatoria tienen lesiones difusas sobre las que no podrá ofrecerse un tratamiento endoscópico.
Como se ha comentado, la colonoscopia precoz permite obtener un mayor porcentaje de diagnósticos de certeza, por lo que también ofrece la posibilidad de un mayor porcentaje de tratamientos endoscópicos (tabla 2).
En el estudio retrospectivo de Strate et al., el tratamiento endoscópico fue utilizado con éxito en el 29% de las colonoscopias realizadas en las primeras 12 h y fue del 0% más allá de las 48 h17. Un estudio prospectivo de cohortes observó que la colonoscopia realizada en menos de 24 h era un factor predictivo independiente para obtener un diagnóstico de certeza (OR 0,42; IC 95% 0,21-0,81; p=0,004) y de realizar un tratamiento endoscópico (OR 0,38; IC 95% 0,16-0,91; p=0,03)27.
La probabilidad de detectar una lesión tratable es superior en los episodios de HDB grave14,15. Ello es debido a que este grupo está formado mayoritariamente por episodios de HDB de origen vascular.
Técnicas de tratamiento endoscópicoAunque la hemostasia endoscópica en el colon parece ser efectiva, la técnica óptima no ha sido consensuada. Existe una gran variedad de modalidades de tratamiento endoscópico que son herencia de las utilizadas en la HDA. Entre ellas se incluyen la inyección, la coagulación térmica y los dispositivos mecánicos (clips metálicos, ligadura con banda). El uso de estas técnicas depende de la localización y las características de la lesión sangrante, la experiencia del endoscopista y el acceso al lugar de la hemorragia. Los estudios aleatorizados sobre el manejo de lesiones específicas son escasos y en su mayoría se trata de series de casos.
Coagulación térmicaEstos dispositivos consiguen la coagulación a través de la aplicación directa de calor (sonda de calor) o de forma indirecta por la absorción tisular de la energía de la luz (láser) o haciendo pasar una corriente eléctrica a través del tejido (sonda bipolar, argón plasma). La aplicación de calor causa el edema, la coagulación de las proteínas tisulares y la contracción de los vasos sanguíneos. La perforación del colon se produce en el 2,5% de los pacientes que han recibido coagulación térmica28. La sonda de electrocoagulación bipolar aplica más energía en función de la presión que se realiza, o cuando la angulación es mayor, a causa de un aumento en el contacto con el tejido. La sonda de calor tiene una capa antiadherente de teflón, que hace más difícil la perforación. La coagulación con argón plasma transmite la energía al tejido sin contacto por medio de gas argón ionizado. La profundidad de penetración es limitada (0,8-3mm). Es muy útil en lesiones difusas como proctitis actínica o en angiodisplasias múltiples y el riesgo de perforación en el colon es muy bajo29. La coagulación con láser Nd:YAG puede afectar a capas más profundas (0,2-6mm) aumentando el riesgo de perforación.
InyecciónLa terapia de inyección es un método barato y sencillo. Se utiliza, generalmente, adrenalina (a una dilución 1:10.000), administrando 1-2ml en cada cuadrante alrededor de la lesión, causando la vasoconstricción y la compresión física del vaso. Se desconoce si la adición de una sustancia esclerosante (por ejemplo, etanolamina) ofrece alguna ventaja adicional. En la hemorragia por varices rectales, puede ser útil un pegamento de cianocrilato.
Dispositivos mecánicosLa utilización de clips hemostásicos puede resultar una alternativa segura cuando fallan las técnicas de contacto30,31. Los clips pueden ser utilizados directamente sobre el estigma, en el vaso, oponiendo los bordes de un divertículo o un defecto pospolipectomía30,32. La ligadura con banda puede ser utilizada en la HDB diverticular y en otras lesiones focales33.
Colonoscopia precoz y estancia hospitalariaVarios estudios han demostrado que el momento de la colonoscopia es un factor predictivo independiente de la duración de la estancia hospitalaria9,17,27 (tabla 2). La estancia hospitalaria es el factor más importante en los costes del ingreso por hemorragia digestiva. Por lo tanto, realizar una colonoscopia precoz implicaría reducir los costes del episodio4,34.
Sin embargo, en la HDB grave el momento de la colonoscopia no parece tener importancia en la estancia hospitalaria. En el ensayo de Green et al. se aleatorizaron 100 pacientes con HDB grave a realizar una colonoscopia urgente (<12 horas) o a seguir el protocolo habitual (gammagrafía con hematíes marcados seguida de arteriografía en caso de sangrado activo y colonoscopia electiva a todos los pacientes)14. No hubo diferencias significativas en los días de ingreso (tabla 2).
Por ello, el beneficio de la colonoscopia urgente se centraría en su capacidad para identificar los casos de pacientes con HDB leves a los que puede darse el alta precozmente.
Un análisis de minimización de costes retrospectivo observó una reducción de 10.065$ por paciente con colonoscopia precoz respecto a la arteriografía urgente y colonoscopia electiva35.
Colonoscopia precoz y pronóstico de la hemorragia digestiva bajaA pesar de que la HDB afecta mayoritariamente a personas de edad avanzada con comorbilidad asociada, el curso clínico de la HDB, en general, es favorable. La tasa de mortalidad oscila entre el 2 y el 4%1 y, a menudo, está causada por descompensaciones de las enfermedades de base más que por una hemorragia incontrolable2,36. Por otro lado, la HDB intrahospitalaria tiene una elevada tasa de mortalidad (hasta el 23,1%)2.
Existe controversia respecto a si la colonoscopia mejora el pronóstico de la HDB. Jensen et al.15 compararon 2 cohortes prospectivas secuenciales de pacientes con HDB grave de origen diverticular. Solo la segunda cohorte recibió tratamiento endoscópico en caso de precisarlo. Los pacientes fueron estudiados, tras una preparación intestinal intensiva, mediante una colonoscopia en las primeras 6 a 12 h desde el ingreso. La tasa de recidiva hemorrágica (0 vs 53%, p=0,005) y cirugía (0 vs 35%, p=0,03) fue significativamente inferior en los pacientes que recibieron un tratamiento endoscópico. Ningún paciente presentó complicaciones relacionadas con la endoscopia. Este es el primer estudio que ha demostrado la capacidad de la terapia endoscópica para modificar el pronóstico de la HDB. No obstante, existen dudas de que estos resultados puedan confirmarse en la práctica habitual, por personal menos entrenado o en episodios de HDB de otro origen.
Dos ensayos clínicos no han podido demostrar una ventaja de la colonoscopia precoz en el pronóstico de la HDB grave14,23. El ensayo de Green et al. no observó diferencias significativas en el grupo de colonoscopia urgente vs electiva en cuanto al riesgo de recidiva hemorrágica (22 vs 30%), necesidad de cirugía (14 vs 12%) o mortalidad (2 vs 4%). No obstante, en este estudio el 64% de las exploraciones estaban mal preparadas, hecho que pudo influir en los resultados. Un segundo ensayo aleatorizó 72 pacientes con HDB grave a ser estudiados mediante colonoscopia urgente (< 12 h) vs electiva (36-60 h). No se apreciaron diferencias en la tasa de hemorragia persistente (22 vs 14%), requerimientos transfusionales (1,5 vs 0,7) o necesidad de cirugía (0 vs 5%). Una importante limitación de este estudio es que solo se incluyeron 72 de los 134 pacientes previstos en su cálculo de la muestra.
Por todo ello, son necesarios nuevos ensayos clínicos multicéntricos que permitan aclarar el papel de la colonoscopia precoz en el pronóstico de la HDB.
Modelos predictivos de recidiva hemorrágica y gravedad en la HDBEl diagnóstico y tratamiento de la HDB requiere un elevado consumo de recursos. Sin embargo, hasta el 80% de las HDB cederá de forma espontánea por lo que no se beneficiará de intervenciones agresivas. Por ello, disponer de modelos de riesgo capaces de predecir la gravedad de la HDB y, sobre todo, el riesgo de recidiva hemorrágica, permitiría optimizar los recursos concentrándolos en aquellos con un mayor riesgo y minimizando la estancia hospitalaria en los de bajo riesgo.
Al igual que en la HDA, los estigmas de sangrado reciente son predictivos de recidiva. En la HDB de origen diverticular, la presencia de sangrado activo, el vaso visible no sangrante y el coágulo adherido tuvieron un riesgo de recidiva del 67, 50 y 43%, respectivamente15.
La inestabilidad hemodinámica, la hemorragia activa, la presencia de comorbilidad asociada y la HDB intrahospitalaria son factores relacionados con un mal pronóstico7,37–40.
Strate et al.37,38 diseñaron y validaron un modelo predictivo de HDB grave basado en 7 factores de riesgo independientes (taquicardia, hipotensión, síncope, abdomen no doloroso, sangrado rectal durante las primeras 4 h de la llegada al hospital, el uso de ácido acetilsalicílico y la presencia de ≥ 2 comorbilidades). El número de factores de riesgo permitía predecir la gravedad de la HDB así como la necesidad de cirugía y muerte37. El riesgo de presentar una HDB grave en los grupos que cumplían ≥ 4 factores de riesgo, 1 a 3 o ningún factor fue del 80% (riesgo alto), 43% (riesgo medio) y 9% (riesgo bajo), respectivamente. La limitación de este estudio radica en que casi el 80% de la población estudiada quedaba incluida en el grupo de riesgo alto-moderado. Velayos et al.39 señalaron que un hematocrito menor del 35%, la alteración hemodinámica tras una hora de restitución de la volemia y la presencia de sangre franca en el tacto rectal inicial fueron factores predictivos de hemorragia persistente o recurrente. La HDB recurrente o persistente se producía en el 78, 54, 17 y 0% en los pacientes con 3, 2, 1 o 0 factores de riesgo, respectivamente. El 52% de los pacientes tenían 2 o 3 factores de riesgo y estos serían los candidatos ideales para intervenciones urgentes.
Das et al.7 desarrollaron y validaron una red neuronal artificial con 26 variables clínicas y de laboratorio para predecir el riesgo de muerte, recidiva hemorrágica y necesidad de cirugía. El valor predictivo negativo para este diseño fue mayor del 98% en cohortes de validación interna y externa indicando que este modelo podría utilizarse para el cribado de los pacientes de bajo riesgo. La complejidad de este modelo limitaría su uso en la práctica clínica.
En un reciente estudio con 327 pacientes ingresados por una HDB que fueron evaluados mediante una colonoscopia en < 24 h, se analizaron las variables clínicas al ingreso y las variables endoscópicas. En un análisis de regresión logística se obtuvo que la emisión de sangre roja durante las primeras 4 h del ingreso (OR 2,9; p=0,02), la presencia de sangre roja en la colonoscopia precoz (OR 2,5; p=0,04) y la visualización de lesiones de riesgo en la colonoscopia (OR 9,28; p=0,036) eran factores predictivos independientes de recidiva hemorrágica. El cumplimiento de 3 criterios, 2, 1 o 0 predecían un riesgo de recidiva hemorrágica del 29, 16, 6 y 0% con un área bajo la curva ROC de 0,814. En este caso no se evaluaba la gravedad sino la probabilidad de recidiva hemorrágica, aspecto que permitiría decidir un alta hospitalaria precoz40.
Preparación del colon en la hemorragia digestiva bajaLas recomendaciones actuales aconsejan una limpieza completa del colon25,41 ya que este procedimiento facilita la visualización endoscópica, mejora el rendimiento diagnóstico y aumenta la seguridad del procedimiento. Los estudios con colonoscopia sin preparación del colon tenían un elevado porcentaje de exploraciones incompletas11,12,42 (55-70%). Por otro lado, la sangre y los restos fecales aumentan el riesgo de perforación colónica y limitan la posibilidad de identificar un estigma de sangrado reciente.
Para una preparación adecuada del colon, el paciente debe tomar de 3 a 6 l de una solución de polietilenglicol. Los pacientes generalmente toleran el consumo de 1,2 l/h. Puede ser útil el uso de procinéticos como la metoclopramida (10mg por vía intravenosa)36 y, en caso de mala tolerancia, la administración de la solución a través de una sonda nasogástrica si bien no existen estudios que avalen estas recomendaciones. La colonoscopia puede ser realizada cuando la evacuación sea líquida, ya que la sangre diluida y los coágulos pueden ser aspirados o lavados. En el estudio de colonoscopia urgente de Jensen et al.15 la colonoscopia se realizaba una hora después de completar una intensiva y rápida preparación del colon con 5 a 6 l de polietilenglicol administrados durante 3-4 h. Sin embargo, dada la definición de colonoscopia urgente (12-24 h), no parece estar justificada tal urgencia y, probablemente, la mayoría de los pacientes pueden realizar el lavado intestinal de forma más paulatina facilitando una preparación más confortable y segura para el paciente.
En la recidiva hemorrágica podría no ser necesaria una nueva preparación ya que el resangrado en un colon ya preparado podría ayudar a la localización del origen del mismo33.
Seguridad de la colonoscopiaLa utilización de la colonoscopia para la evaluación de la HDB parece ser segura. Una revisión de 1.561 pacientes procedentes de 13 estudios identificó una tasa de complicaciones del 1,3%6. Las complicaciones más frecuentes fueron la perforación intestinal (3‰), la insuficiencia cardíaca (2,5‰) y el agravamiento de la hemorragia (1‰). Otras complicaciones que se deben considerar son alteraciones electrolíticas en pacientes con comorbilidad asociada, sepsis y la neumonía por broncoaspiración, en especial en pacientes con alteración del nivel de conciencia18,43.
Los estudios realizados con preparación del colon previa tuvieron una tasa de complicaciones del 0,3% (2 de 644)9,14,15.
ConclusionesLa colonoscopia es la exploración de elección en el manejo de la mayoría de episodios de HDB. Una evaluación endoscópica precoz permite un mayor rendimiento diagnóstico, así como la identificación de los estigmas predictivos de sangrado e incrementa la posibilidad de ofrecer un tratamiento endoscópico. Basándose en todo ello, es posible estratificar la gravedad y el riesgo de recidiva hemorrágica permitiendo una optimización de los recursos. El beneficio parece concentrarse en la identificación del grupo de pacientes leves a los que podrá darse el alta precozmente reduciendo costes. No obstante, el momento óptimo de su realización es controvertido y serán necesarios nuevos estudios para clarificar el valor de la colonoscopia urgente en la HDB.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.