El artículo recoge el conjunto de medidas propuestas por la SEPD, la AEEH, el GETECCU y la AEG que pretenden servir de ayuda a los servicios en su reincorporación a la actividad habitual. Hemos confeccionado una serie de recomendaciones prácticas respecto al manejo y a la reintroducción progresiva de la actividad asistencial. Estas recomendaciones están guiadas por la escasa y cambiante evidencia disponible y serán objeto de futuras actualizaciones en base a las necesidades diarias y a la disponibilidad del material fungible para adecuarse a ellas, y se podrán implementar en cada servicio en función de la incidencia acumulada de SARS-CoV-2 en cada región y de la carga que la epidemia ha ocasionado en cada uno de los hospitales.
Los objetivos generales de estas recomendaciones son: a)Proteger a nuestros pacientes de los riesgos de la infección por SARS-CoV-2 y prestarles una atención de calidad. b)Proteger a todos los profesionales sanitarios de los riesgos de la infección por SARS-CoV-2. c)Recuperar el normal funcionamiento de nuestros servicios en un entorno de riesgo continuado de infección por SARS-CoV-2.
The set of measures proposed by SEPD, AEEH, GETECCU and AEG are aimed to help departments in their resumption of usual activity. We have prepared a number of practical recommendations regarding patient management and the stepwise resumption of healthcare activity. These recommendations are based on the sparse, changing evidence available, and will be updated in the future according to daily needs and the availability of expendable materials to suit them; in each department they will be implemented depending upon the cumulative incidence of SARS-CoV-2 infection in each region, and the burden the pandemic has represented for each hospital.
The general objectives of these recommendations include: (a)To protect our patients against the risks of infection with SARS-CoV-2 and to provide them with high-quality care. (b)To protect all healthcare professionals against the risks of infection with SARS-CoV-2. (c)To resume normal functioning of our departments in a setting of ongoing risk for infection with SARS-CoV-2.
La infección por el coronavirus SARS-CoV-2 y la enfermedad que es capaz de ocasionar, denominada COVID-19, están provocando una notable inquietud en la población general y, cómo no, en nuestros profesionales y pacientes1,2. En este sentido, ha afectado de una forma muy importante a nuestros servicios de Digestivo y de Hepatología, con una disminución tanto de su actividad de hospitalización (disminución mayor del 50%) como de la realización de exploraciones endoscópicas diagnóstico-terapéuticas (disminución superior al 50%; datos no publicados). Pero además de afectar a nuestra actividad, ha afectado a nuestro trabajo, con desplazamientos a zonas COVID de un amplio número de gastroenterólogos. Finalmente, algunos, muchos, de nuestros compañeros han enfermado como consecuencia de la atención a los pacientes infectados por el SARS-CoV-2. No debemos olvidar que algunos de los procedimientos que hacemos a diario se asocian a un elevado riesgo de transmisión de COVID-193-5. A pesar de que la incidencia disminuya de forma importante, nos acompañará en los próximos meses, lo que nos debe hacer extremar las precauciones en un microambiente, el hospitalario, de alto riesgo de transmisión del coronavirus.
Los momentos de crisis suelen venir acompañados de algunas oportunidades y, cuando no, son momentos adecuados para reformular las actividades y la forma en que estas se realizan. En esta crisis hemos tenido que responder a las exigencias del COVID-19, pero debemos seguir prestando los servicios sanitarios esenciales de nuestra especialidad. Por este motivo, en este documento también se reflexiona sobre la oportunidad de incorporar la telemedicina a nuestro trabajo habitual, incrementar la atención sobre nuestros pacientes crónicos o redistribuir nuestro trabajo. Dado que la situación no es homogénea (con comunidades autónomas, hospitales e incidencia de SARS-CoV-2 diferentes, hospitales públicos y privados, etc.), el momento de implementar estas recomendaciones puede diferir en el tiempo. En cualquier caso, proponemos que la transición desde el estado actual de alarma y paralización prácticamente completa de la actividad de nuestros servicios se efectúe en tres fases: fase de reinicio de la actividad, fase de estabilización y fase de normalización. Es difícil predecir el tiempo que deben llevar estas fases en un escenario dinámico y altamente cambiante, pero no es previsible que sea inferior a 2-4meses. Además, debemos conocer cuándo recuperaremos los recursos humanos y los espacios que, desde nuestros servicios, se destinaron a la atención de pacientes COVID-19.
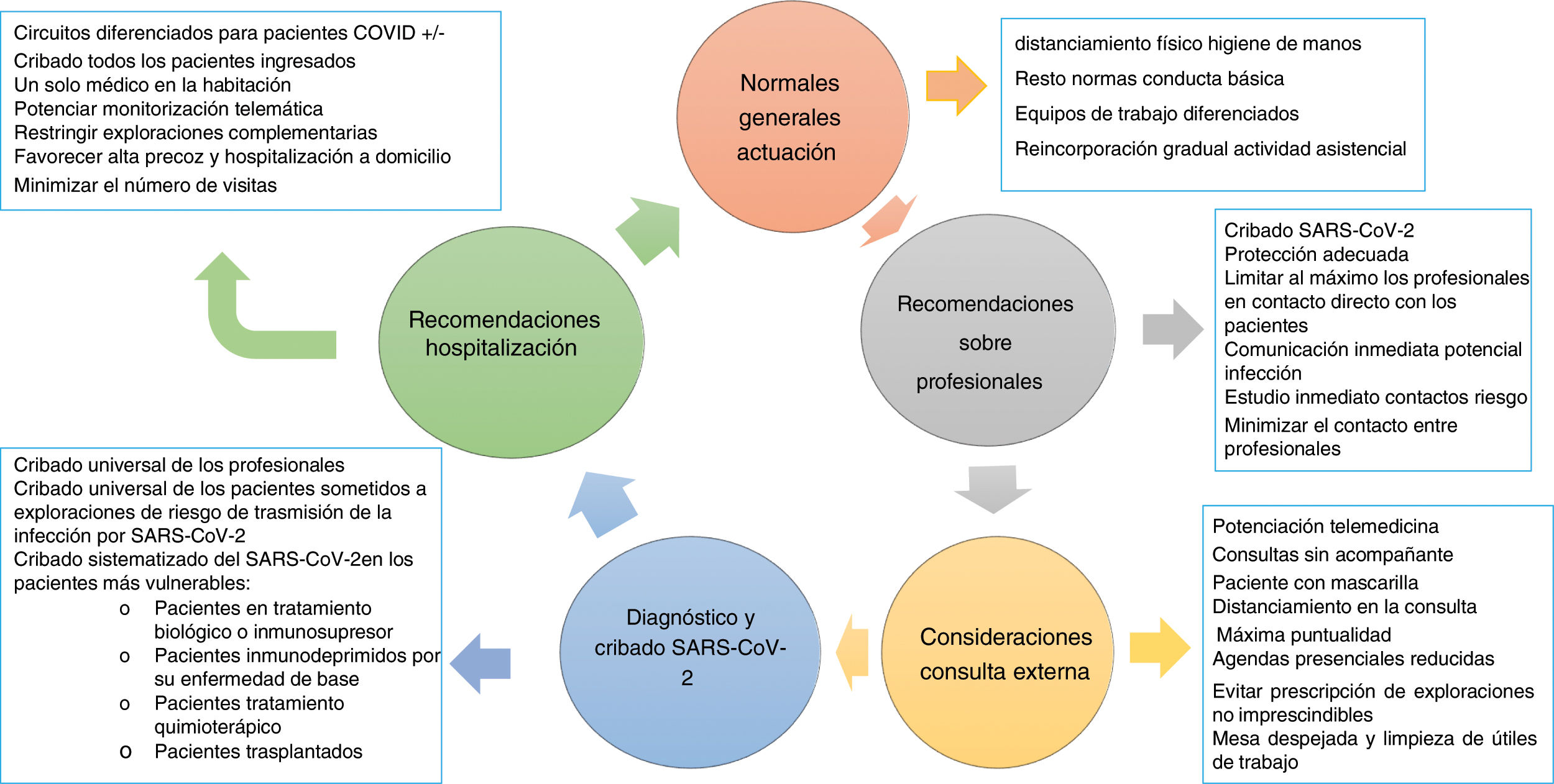
El conjunto de medidas propuestas por la Sociedad Española de Patología Digestiva (SEPD), la Asociación Española para el Estudio del Hígado (AEEH), el Grupo Español de Trabajo en Enfermedad de Crohn y Colitis Ulcerosa (GETECCU) y la Asociación Española de Gastroenterología (AEG) pretenden servir de ayuda a los servicios en su reincorporación a la actividad habitual. Hemos confeccionado una serie de recomendaciones prácticas respecto al manejo y a la reintroducción progresiva de la actividad asistencial. Estas recomendaciones están guiadas por la escasa y cambiante evidencia disponible y serán objeto de futuras actualizaciones en base a las necesidades diarias y a la disponibilidad del material fungible para adecuarse a las mismas, y se podrán implementar en cada servicio en función de la incidencia acumulada de SARS-CoV-2 en cada región y de la carga que la epidemia ha ocasionado en cada uno de los hospitales.
Los objetivos generales de estas recomendaciones son:
- •
Proteger a nuestros pacientes de los riesgos de la infección por SARS-CoV-2 y prestarles una atención de calidad.
- •
Proteger a todos los profesionales sanitarios de los riesgos de la infección por SARS-CoV-2.
- •
Recuperar el normal funcionamiento de nuestros servicios en un entorno de riesgo continuado de infección por SARS-CoV-2.
El riesgo de infección por SARS-CoV-2 ha disminuido como consecuencia de la adopción de medidas no farmacológicas, entre las que destacan el aislamiento de casos confirmados o sospechosos, el distanciamiento físico o el confinamiento en sus domicilios de la población6,7. Pero el riesgo no ha desaparecido, por lo que debemos recomendar:
- a.
Seguir de forma estricta en el hospital en general, y en nuestros servicios en particular, las medidas de protección recomendadas para toda la ciudadanía: distanciamiento físico e higiene de manos.
- b.
El uso de mascarilla debe ser obligatorio al menos en todo el recinto hospitalario para los pacientes y sus acompañantes.
- c.
Las zonas de trabajo deben mantenerse ventiladas.
- d.
En la medida de las posibilidades de cada uno de los hospitales, recomendamos la creación de equipos de trabajo diferenciados de endoscopia1, planta de hospitalización, consultas externas y guardias. Entendemos que esta dinámica de trabajo se puede relajar en la segunda fase y eliminar en la tercera fase.
- e.
El retorno a la actividad asistencial habitual del servicio se debe producir lentamente.
El SARS-CoV-2 tiene una elevada capacidad de diseminación en los hospitales, por lo que los profesionales sanitarios presentan un alto riesgo de infección, como lo demuestran los datos publicados en China (3.300 casos), Italia8 y los estimados en España (12-15% del total de casos registrados; datos del Ministerio de Sanidad). Para minimizar el riesgo de infección recomendamos:
- a.
El cribado periódico de todos los profesionales (ver más adelante).
- b.
Es imprescindible que los profesionales se equipen con la protección adecuada, dependiendo del entorno en el que trabajen. En cualquier caso, deberán llevar en todo momento un equipo de protección personal que incluya al menos mascarilla quirúrgica, protección corporal con pijama y calzado cerrado (a ser posible específico para uso hospitalario o calzas en caso de no disponer de este). Esto, aparte de proteger al profesional, evita o evitará que sirvan de vectores de transmisión dentro y fuera del hospital.
- c.
El personal sanitario con síntomas respiratorios y/o fiebre y/o con sospecha de contacto reciente con una persona infectada por SARS-CoV-2 debe notificarlo a la mayor brevedad posible al responsable del servicio. En ningún caso debe acudir a su puesto de trabajo ante esta sospecha.
- d.
Se deben mantener el distanciamiento físico y el resto de las medidas recomendadas durante esta pandemia.
- e.
Se debe limitar al máximo el número de profesionales en contacto directo con los pacientes, tanto durante la hospitalización como en el momento de efectuar procedimientos diagnósticos o terapéuticos.
- f.
No deben trabajar los profesionales investigados o confirmados de COVID-19 aun con test PCR negativo hasta 14días después del inicio de los síntomas. La repetición o no de un test diagnóstico la indicarán los servicios de infecciosas o de medicina laboral/medicina preventiva.
- g.
No deben trabajar los profesionales que hayan presentado un contacto estrecho con una persona infectada por SARS-CoV-2, entendiendo que un contacto estrecho es aquel que se produce entre un profesional y un sujeto (paciente, acompañante o profesional) con una infección confirmada sin el equipo de protección adecuado.
- h.
Minimizar el contacto entre sanitarios. Solo deberá permanecer en la sala de endoscopias (u otros procedimientos) el personal esencial en el procedimiento (médico, enfermero y auxiliar, y anestesista en su caso).
- a.
Los pacientes deben acudir solos, sin acompañante, salvo que se trate de un paciente dependiente. En ningún caso el paciente deber tener más de un acompañante. En caso de acudir con acompañante, se recomienda que sea, idealmente, menor de 50años.
- b.
El paciente debe usar mascarilla en todo momento y lavarse las manos con solución hidroalcohólica antes de entrar en la consulta.
- c.
Aumentar el distanciamiento en la consulta separando las sillas de la mesa lo más posible.
- d.
Explorar solo a los pacientes imprescindibles y hacerlo en ese caso con toda la protección adecuada (guantes, lavado de manos y fonendo con solución hidroalcohólica). Limpieza con desinfectante de la camilla tras la exploración.
- e.
Debemos procurar una mesa lo más despejada posible, que facilite una adecuada limpieza de superficies expuestas de manera periódica.
- f.
Hasta la tercera fase, incluida esta, se debe disminuir el número de citas presenciales, aumentando el intervalo entre ellas para evitar aglomeraciones en la sala de espera.
- g.
Debe evitar prescribir el mayor número de exploraciones complementarias que no sean estrictamente necesarias y/o valorar la conveniencia de incrementar el intervalo entre dichas exploraciones.
- h.
Se debe potenciar la telemedicina y otros formatos asistenciales de valor para el paciente y que minimicen los riesgos de contagio, tanto con los pacientes directamente como con los centros de salud.
- i.
En los casos en que sea posible, los servicios de farmacia podrán facilitar la dispensación de los fármacos por periodos más prolongados e, incluso, a domicilio, tal y como ya se hace en algunos hospitales en este momento.
El reinicio de la actividad debe hacernos reflexionar sobre la estructura de nuestras agendas de consulta tradicionales. Se debe potenciar el uso de herramientas telemáticas (consultas telefónicas, videollamadas, otras) tanto en la atención a nuestros pacientes como en las reuniones de trabajo, dado que disminuye de forma significativa la exposición tanto de pacientes como de profesionales sanitarios9. Los objetivos dependerán de la fase en la que nos encontremos: en la primera fase, el objetivo fundamental es la disminución del riesgo de contagio por SARS-CoV-2 de pacientes y profesionales. En la segunda fase, y especialmente en la fase de normalización, los objetivos serán: a)disminuir la asistencia presencial que no genera valor (información de exploraciones normales, mantenimiento del mismo tratamiento, petición de exploraciones complementarias, etc.); b)facilitar la asistencia de algunos pacientes que no pueden acudir a la consulta por motivos laborales, y c)disminuir la habitual congestión de nuestras consultas. Algunos de los requisitos que debe tener una consulta telemática son estos10,11:
- •
La telemedicina se debe considerar, a todos los efectos, un acto médico. Esta visita debe figurar en los registros electrónicos y debe aparecer en una agenda como consulta «no presencial». La historia clínica electrónica puede incluir captura de pantalla de las indicaciones. Es importante contar con los datos de contacto del paciente para enviar tras la consulta indicaciones por escrito y, antes de finalizar, establecer un mecanismo de seguimiento.
- •
Sería deseable intercalar las visitas telemáticas entre las presenciales para que haya más tiempo entre las citas de los presenciales y reducir así el número de personas en sala de espera.
- •
Se debe establecer una adecuada coordinación con los centros de salud de atención primaria. Sugerimos el nombramiento de un coordinador del servicio por cada centro de salud, que en este momento debe favorecer las teleconsultas en lugar de la clásica derivación.
- a.
Se deben mantener circuitos diferenciados para pacientes COVID positivo y negativo.
- b.
Evitar todas las hospitalizaciones que no sean estrictamente imprescindibles.
- c.
En todos los pacientes que ingresen en el hospital, independientemente de su sintomatología, debe descartarse una infección por SARS-CoV-2. En este momento la técnica más razonable es la utilización de la PCR, aunque cada hospital debe utilizar el protocolo previamente aprobado por este.
- d.
Dado que en este momento persiste el riesgo de transmisión comunitaria, es razonable repetir el test rápido frente a SARS-CoV-2 a los 10-14días de hospitalización, para minimizar el riesgo de brotes intrahospitalarios. De la misma forma, los pacientes en los que se produzca el alta más de 10-14días tras su ingreso deben ser evaluados para evitar brotes comunitarios.
- e.
En los pacientes que permanezcan ingresados:
- -
Visitas de un solo médico en la habitación que irá equipado adecuadamente. El fonendo o cualquier otro material no desechable que toque al paciente será posteriormente limpiado con solución hidroalcohólica (o desinfectante).
- -
Intentar utilizar en la monitorización de los pacientes dispositivos telemáticos o telefónicos.
- -
Restringir al máximo las pruebas que impliquen transporte del paciente por el hospital.
- -
En la medida de lo posible, se deben evitar las maniobras invasivas del tipo sondaje nasogástrico o vesical, así como un número excesivo de solicitud de determinaciones analíticas.
- -
Favorecer el alta precoz y la hospitalización a domicilio.
- f.
Se debe minimizar el número de visitas a los pacientes en hospitalización; esto es particularmente relevante para pacientes inmunosuprimidos. En ningún caso el paciente deber tener más de un acompañante de forma simultánea.
- g.
Se recomienda que a los pacientes que acudan al hospital de día a recibir fármacos intravenosos se les tome la temperatura antes de entrar y tengan los sillones de infusión separados al menos 2m de distancia. En caso de no ser posible se recomienda establecer turnos. Se debe proceder a la limpieza adecuada de los sillones y de las salas tras las infusiones12. Se recomienda, siempre que sea posible, que acudan sin acompañante.
- h.
En los casos de sobresaturación de hospital de día se intentará prescribir fármacos con formulaciones subcutáneas.
Es probable que, una vez superada la fase de confinamiento, una de las medidas más eficaces sea el análisis masivo de la población para conocer su estado inmunitario con respecto a la infección por SARS-CoV-2. Conocer este estado inmunitario es más importante en un ambiente con alta incidencia de la infección y, sobre todo, en las personas encargadas del cuidado del resto de los ciudadanos. Por este motivo, recomendamos:
- a.
Cribado universal y periódico de los profesionales. Este cribado permitirá conocer el grado de inmunización, y probablemente nos ayude a determinar el riesgo de nuestros profesionales, aspecto clave para atender un potencial rebrote de la pandemia.
- b.
Cribado universal de todos los pacientes que deban someterse a exploraciones complementarias con riesgo de transmisión de la infección por SARS-CoV-2.
- c.
Cribado sistematizado del SARS-CoV-2 en los pacientes más vulnerables. Idealmente, este cribado se debe ofrecer, en primer lugar, a:
- i.
Pacientes en tratamiento biológico o inmunosupresor:
- -
Enfermedad inflamatoria intestinal.
- -
Hepatopatías autoinmunes.
- -
Otros pacientes en tratamiento inmunosupresor.
- ii.
Pacientes con una inmunosupresión secundaria a su enfermedad de base:
- -
Cirrosis hepática compensada y, especialmente, descompensada.
- iii.
Pacientes con cáncer de hígado.
- iv.
Pacientes trasplantados.
Respecto a este cribado, se deben hacer dos consideraciones importantes:
- •
Como es obvio, no se podrá hacer un cribado sistemático de todas estas poblaciones de forma simultánea, por lo que recomendamos el establecimiento de planes locales de cribado.
- •
El cribado está destinado a población asintomática; si el paciente presenta síntomas sugestivos de infección por SARS-CoV-2, se debe proceder al diagnóstico del paciente (PCR y/o test serológicos y/o placa de tórax y/o TAC torácica), y en ningún caso se debe someter a ninguna exploración complementaria electiva.
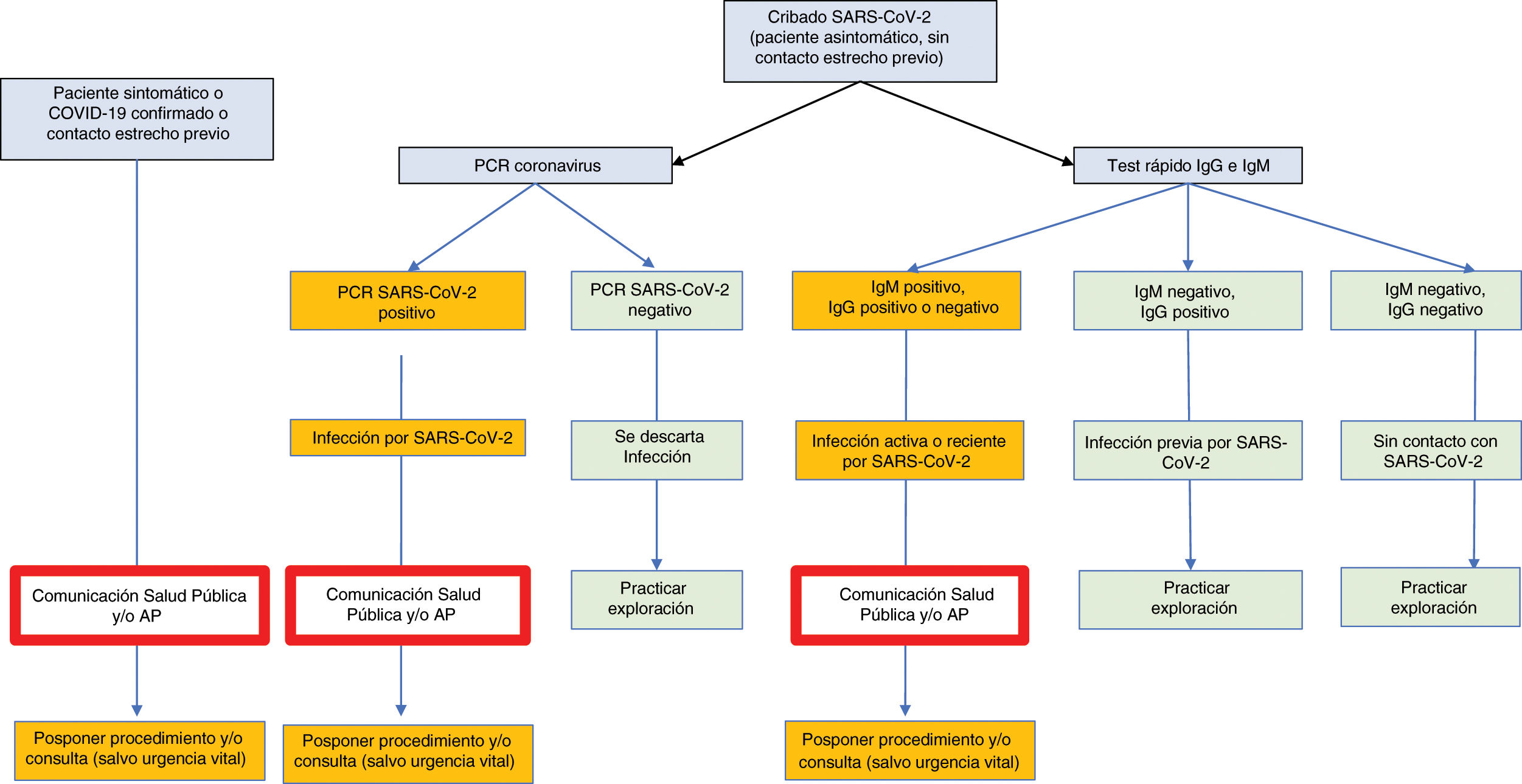
Desde nuestro punto de vista, se debe establecer una estrategia de cribado que debe ser la mejor posible en cada momento en función de la disponibilidad de test rápidos de anticuerpos y/o PCR y/o técnicas serológicas como el ELISA y de la evolución de la endemia.
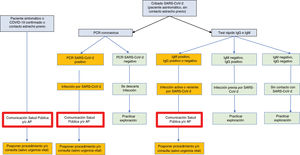
- •
Interpretación de los resultados obtenidos en pacientes asintomáticos y sin contactos previos estrechos (fig. 2).
- -
IgG negativo, IgM negativo. Sujeto sin contacto previo con SARS-CoV-2.
- -
IgM positivo, IgG negativo o positivo. Infección reciente, potencialmente activa. Se efectuará una PCR para descartar una infección activa.
- -
IgM negativo, IgG positivo. Infección previa por SARS-CoV-2. Excepcionalmente, los pacientes sin ningún antecedente sintomático y sin contacto estrecho con un paciente infectado IgG positivo, IgM negativo, pueden ser PCR positivo.
- -
En raras ocasiones, el resultado puede ser indeterminado.
- 1)
Ecografía.
- •
El paciente y el médico deben llevar mascarilla quirúrgica durante las exploraciones.
- •
La recuperación de su actividad debe ser inmediata (primera fase) para los pacientes con indicaciones urgentes, preferentes y/o para procedimientos terapéuticos no demorables.
- •
El ritmo de recuperación de la actividad dependerá de las características locales, tanto de la incidencia de la pandemia como de la disponibilidad de profesionales y de personal auxiliar.
- 2)
Elastografía hepática mediante Fibroscan.
- •
La elastografía de transición es una exploración que solo excepcionalmente es urgente.
- •
El paciente y el médico deben llevar mascarilla quirúrgica durante las exploraciones.
- •
El inicio de la actividad será progresivo, preferentemente a partir de la segunda fase.
- 3)
Manometría y pHmetría.
- •
Exploraciones de alto riesgo debido a la formación de aerosoles.
- •
Excepcionalmente son exploraciones urgentes.
- •
Estas exploraciones no deben iniciarse hasta la tercera fase.
- •
Si en esta primera fase surgiera alguna indicación urgente (altamente improbable), antes de la práctica de la misma se procedería de igual forma que para la práctica de una gastroscopia, incluyendo el cribado del SARS-CoV-2 y el equipo de protección adecuado.
- 4)
Pruebas de aliento.
- •
Exploraciones de alto riesgo debido a la formación de aerosoles.
- •
Excepcionalmente son exploraciones urgentes.
- •
Pueden ser sustituidas por otras exploraciones (antígeno en heces, test comerciales).
- •
Estas exploraciones no deben iniciarse hasta la tercera fase.
- 5)
Hemodinámica portal.
- •
La hemodinámica portal es una exploración de riesgo intermedio de potencial transmisión del SARS-CoV-2 (posición y duración de la exploración).
- •
En la primera fase del reinicio de la actividad en nuestros servicios es razonable ser conservador, indicando únicamente esta exploración en dos situaciones:
- -
Biopsia hepática en casos de insuficiencia hepática aguda grave en la que aquella resulte imprescindible.
- -
Colocación de un TIPS urgente por hemorragia incoercible secundaria a hipertensión portal.
- •
En una segunda fase parece razonable efectuar los procedimientos necesarios para evaluar la hipertensión portal de los pacientes con hepatocarcinoma potencialmente subsidiarios de resección quirúrgica.
- •
Finamente, en la tercera fase (normalización) se efectuarán todos los procedimientos indicados, al igual que antes de la crisis.
La pandemia COVID-19 constituye un reto sin precedentes para nuestro sistema de salud, y en el caso concreto de los pacientes con enfermedad inflamatoria intestinal (EII) surgen múltiples dudas respecto a su manejo, pues muchos de ellos están en tratamiento con terapias que afectan a la inmunidad. Además, con la particularidad clínica de que su curso se presenta en brotes y con complicaciones potenciales que requieren, en muchas ocasiones, una atención urgente o cuanto menos preferente.
Una proporción variable de pacientes presentan síntomas digestivos tales como náuseas, vómitos, cambios del hábito intestinal o dolor abdominal13. Estos síntomas son frecuentes en pacientes con EII, de ahí la importancia de descartar la infección COVID-19 en nuestros pacientes. Además, se ha descrito la presencia del virus en las heces de los pacientes afectos por COVID-19, independientemente de la existencia de diarrea, persistiendo en las mismas incluso tras la resolución de los síntomas respiratorios o de su detección en orofaringe, siendo su significado incierto de cara a la infectividad en procedimientos endoscópicos o por la posible transmisión fecal-oral14.
Influencia recíproca de la EII y la infección COVID-19La primera pregunta que nos formulamos desde el inicio de la pandemia es si los pacientes con EII tienen un riesgo aumentado de sufrir la infección. Los pacientes con EII no parecen presentar un riesgo superior de infección por SARS-CoV-2 o de desarrollo de COVID-19. Según datos procedentes de Bérgamo, en la región de Lombardía, área especialmente afectada dentro de Italia, ningún paciente de su población de 522 enfermos con EII se diagnosticó ni hospitalizó por COVID15. Uno de los posibles motivos del menor número de casos de infección COVID en la EII puede ser la correcta adherencia de esta población a las medidas de protección.
Otra de las preguntas frecuentes es si la infección COVID-19 puede ser causa de brote de EII. La evidencia actual no parece respaldarlo, si bien los datos son escasos y debemos ser cautos a este respecto16.
Finalmente, la siguiente cuestión que nos planteamos es si padecer la EII puede condicionar el curso evolutivo de la infección COVID-19. Responder a ella es complicado, pues son varios los factores a considerar: edad, comorbilidades, actividad inflamatoria y tratamientos recibidos, siendo la información de que disponemos limitada. Existe un registro internacional, denominado SECURE-IBD17, que pretende recopilar los datos de los pacientes diagnosticados de EII en los que se ha confirmado la infección COVID (test positivo)1. En el momento de redactar estas recomendaciones se han incluido un total de 457 pacientes, de ellos 78 procedentes de España. La tasa global de hospitalización ha sido del 30%, y las de ingreso en UCI, necesidad de ventilación y mortalidad, del 4, del 4 y del 3%, respectivamente. Por tanto, parece que el curso de la infección COVID-19 en pacientes con EII no es peor que el que se observa en la población general, si bien hemos de tener en cuenta que nuestros pacientes suelen ser más jóvenes que los de la población general. En este sentido, cabe destacar que los pacientes con actividad moderada-grave tuvieron una necesidad de UCI/ventilación o fallecieron (variable conjunta) en un 17%, frente a un 5% en pacientes en remisión o con actividad leve, encontrándose un 27% de los pacientes con evolución desfavorable en tratamiento esteroideo.
A continuación presentamos una tabla con una teórica estratificación del riesgo de evolución desfavorable basada en las recomendaciones de la Sociedad Británica de Gastroenterología (BSG)18, insistiendo en la escasez de datos respecto a las terapias usadas en la EII (tabla 1). Se debe tener en cuenta la vida media de los fármacos y así considerar que los pacientes que han suspendido inmunosupresores o biológicos en los tres últimos meses siguen expuestos a sus efectos a la hora de categorizar el riesgo.
Estratificación teórica del riesgo de evolución desfavorable basada en las recomendaciones de la Sociedad Británica de Gastroenterología (BSG)18
| Estratificación del riesgo de mala evolución de la enfermedad inflamatoria intestinal en pacientes COVID-19+ | ||
|---|---|---|
| Riesgo alto | Riego moderado | Riesgo bajo |
| • EII con una comorbilidad (respiratoria, HTA, cardiopatía o DM) y/o >70 años y tratamiento de la siguiente columna (riesgo moderado)• EII con una comorbilidad o >70 años y actividad moderada o grave• EII cualquier edad y terapia con:• ≥ dosis de corticoides orales o intravenosos equivalentes a 20mg de prednisolona al día• Inicio de biológicos más IMM (<6semanas)• Actividad moderada o grave a pesar de tratamientos de riesgo moderado• Necesidad de nutrición parenteral | Tratamiento con:• Anti-TNF monoterapia• Ustekinumab• Vedolizumab• Tiopurinas• Metotrexato• Biológico más IMM estables• Inhibidores de la calcineurina• Inhibidores de JAKinasas• < esteroides equivalentes a 20mg de prednisolonaPacientes con actividad moderada o grave que no reciban ninguno de los tratamientos anteriores | Tratamiento con:• 5-ASA• Terapias rectales• Esteroides de acción tópica (budesonida o beclometasona)• Quelantes sales biliares• Antibióticos• Antidiarreicos |
Las recomendaciones respecto al tratamiento de la EII se basan en las establecidas por la organización internacional de EII (IOIBD), la BSG y la Asociación Americana de Gastroenterología (AGA)19, diferenciando entre los pacientes no infectados, los infectados por SARS-CoV-2 y los que han desarrollado COVID.
- 1)
Recomendaciones generales respecto al tratamiento de los pacientes con EII, que deben seguir vigentes durante la reintroducción progresiva de la actividad.
- a.
No tomar ninguna decisión de abandono de medicación o de no acudir al centro de infusión o automedicación sin consultar con su médico.
- b.
Tener medicación en su domicilio por si precisara un período de aislamiento.
- c.
Es importante abandonar el hábito tabáquico, pues aumenta el riesgo y la gravedad de la infección COVID. El tabaco aumenta la expresión génica de la enzima convertidora de angiotensina (ACE2), el receptor de unión para este virus20.
- 2)
Pacientes con EII no infectados por SARS-CoV-2.
- a.
En caso de pacientes con síntomas sospechosos y PCR SARS-CoV-2 negativa, tener en cuenta la posibilidad de falsos negativos y considerar repetirla.
- b.
Mantener el tratamiento del paciente para evitar la recaída por no adherencia que puede suponer un riesgo de infección por necesidad de esteroides u hospitalización.
- c.
Si es posible, evitar el inicio de tiopurinas, metotrexato y tofacitinib si existen otras alternativas disponibles, dado su potencial aumento de susceptibilidad a infecciones virales.
- d.
En el caso de precisar inicio de terapia biológica, considerar preferiblemente la monoterapia sin adición de inmunomodulador.
- e.
En el caso de plantear el inicio de terapia biológica o inmunosupresora, considerar añadir SARS-CoV-2 en el estudio previo al inicio de la misma21.
- f.
Intentar minimizar el uso de esteroides. En caso de ser necesario su uso, considerar una pauta rápida de descenso a razón de 10mg por semana.
- 3)
Pacientes con EII infectados por SARS-CoV-2 sin manifestaciones de COVID-19.
- a.
Si el paciente está en tratamiento esteroideo, disminuir la dosis por debajo de 20mg o cambiar a budesonida si el escenario clínico lo permite.
- b.
Valorar suspender temporalmente tiopurinas, metotrexato y tofacitinib monitorizando el desarrollo de COVID-19.
- c.
Valorar retrasar 2 semanas las dosis de anti-TNF, ustekinumab y vedolizumab, monitorizando el desarrollo de COVID-19. El uso de test serológicos mediante la medición de IgMM e IgGG será de gran ayuda para guiar la reintroducción de la terapia biológica.
- d.
Los tratamientos con mesalazina oral/tópica, corticoides de liberación local (budesonida, beclometasona), antibióticos para sobrecrecimiento bacteriano o enfermedad perianal, antidiarreicos (loperamida) y quelantes de sales biliares (resincolestiramina) pueden mantenerse.
- 4)
Pacientes con EII y COVID-19.
- a.
Considerar la gravedad de la actividad inflamatoria intestinal y de la infección COVID para la toma de decisiones terapéuticas.
- b.
Los tratamientos con mesalazina oral/tópica, corticoides de liberación local (budesonida, beclometasona), antibióticos para sobrecrecimiento bacteriano o enfermedad perianal, antidiarreicos (loperamida) y quelantes de sales biliares (resincolestiramina) podrían mantenerse si son necesarios para tratar la EII.
- c.
Se debe disminuir la dosis de esteroides o cambiar a budesonida si es posible22.
- d.
Suspender tiopurinas, metotrexato y tofacitinib hasta 14días del alta.
- e.
En el caso de infección COVID leve (no hospitalizados o en hospitalizados sin evidencia de neumonía con saturación de O2>94%), considerar retrasar 2 semanas las terapias biológicas.
- f.
En caso de infección COVID moderada o grave, suspender los biológicos hasta la resolución de la infección COVID-19. El uso de serología, cuando esté disponible, puede guiar la reintroducción de los fármacos tras la resolución clínica de la infección.
- g.
Descartar otras causas de síntomas digestivos, como la infección por Clostridium difficile, que requiere su tratamiento específico.
Las EII ya de por sí tienen un seguimiento específico previo a la crisis del COVID-19. La mayoría de las unidades de EII disponen de consultas o mecanismos de acceso libre a la unidad en los casos de brote para evitar la consulta a urgencias hospitalarias23. Otras dos características de estas consultas deben tenerse en cuenta: en primer lugar las consultas de enfermería24, y en segundo lugar la telemedicina, que lleva ya tiempo implantada en nuestras consultas de EII y en las que nuestro país es pionero y líder con plataformas del GETECCU (como TECCU)25.
Consulta de pacientes programadas. En una primera fase se recomendará la realización telemática de todas las consultas de seguimiento programadas. Los tiempos de seguimiento en los pacientes en remisión según los fármacos que estén recibiendo deberán cumplirse o al menos no desviarse mucho de los estándares publicados y aceptados por el GETECCU26. En la fase de inicio se recomendará primero que acudan los pacientes más graves y que requieran una exploración física específica. En la fase de estabilización se intentará adecuar el número de pacientes conforme se ha comentado previamente.
Consulta de pacientes no programadas. Durante las fases de inicio y estabilización, con el objetivo de evitar la visita física al hospital, se recomienda a todo paciente que presente una consulta urgente ponerse en contacto con la unidad de EII mediante consulta de enfermería, teléfono o email. En caso de mayor gravedad o de no resolución telemática, se programará la visita conforme a las indicaciones señaladas con anterioridad. Se debe descartar la infección por SARS-CoV-2 en caso de fiebre y diarrea.
Hospital de día y unidades de infusión de fármacosAproximadamente un tercio de los pacientes con EII recibe terapias biológicas y deben acudir al hospital tanto a recibir las infusiones cuando son intravenosas (infliximab, vedolizumab, primera dosis de ustekinumab) como a recoger el tratamiento a farmacia cuando son fármacos subcutáneos u orales (adalimumab, golimumab, ustekinumab de mantenimiento, tofacitinib). La recomendación será que acudan al hospital lo mínimo posible y con las mayores medidas de seguridad disponibles:
- a.
Se recomienda que, en la primera fase, los pacientes que reciban tratamientos subcutáneos y orales eviten acudir al hospital de día. Se recomienda el envío de la medicación a sus domicilios desde los servicios de Farmacia. Solamente acudirán al hospital los inicios de tratamiento para adiestrarse en la autoadministración, así como los pacientes que no sean capaces de realizarlo por sí mismos. Se recomendará control telemático por parte de enfermería sobre la correcta adhesión al tratamiento y la resolución de dudas puntuales.
- b.
No se recomienda el cambio de una molécula intravenosa a una subcutánea distinta en los pacientes en remisión, puesto que no solo no hay estudios que lo avalen, sino que existen datos que indican que el cambio puede resultar perjudicial para la actividad de los pacientes27.
- a.
Se recomienda que ingresen los pacientes con brotes graves tanto de Crohn como de colitis ulcerosa refractarios a tratamiento médico ambulatorio. Asimismo, las suboclusiones y los pacientes con complicaciones sépticas.
- b.
En caso de alta sospecha de infección COVID a pesar de que el test efectuado al ingreso sea negativo, se recomienda mantener la hospitalización en área pre-COVID y repetir el test, dada la posibilidad de resultados falsos negativos28.
- a.
Tener en cuenta la presencia del virus en las heces, con el consiguiente riesgo de contagio en su manipulación. Valorar diferir la solicitud de calprotectina fecal en pacientes en situación de remisión profunda.
- b.
Dada la restricción para los procedimientos endoscópicos en el contexto de la pandemia COVID-19, se puede considerar el uso de la carga viral de CMV en lugar de su detección en biopsias endoscópicas en pacientes con colitis ulcerosa.
- c.
Valorar la realización de procedimientos de imagen alternativos a los procedimientos endoscópicos, dependiendo de la disponibilidad de los centros.
Las exploraciones endoscópicas son muy frecuentes y necesarias en los pacientes con EII, pero su reintroducción debe ser progresiva.
- a.
Se recomienda realizar las colonoscopias con alta sospecha de EII con sintomatología grave y presencia de biomarcadores elevados, para confirmar el diagnóstico y poder comenzar el tratamiento.
- b.
Debemos incrementar los plazos para las colonoscopias programadas y para las indicadas únicamente para evaluar actividad inflamatoria, priorizando el uso de biomarcadores. Se reintroducirán primero las que precisen tomas de biopsia como sospecha de sobreinfección por CMV y posteriormente las que requieran de los hallazgos para realizar un cambio terapéutico urgente sin ser suficientes los biomarcadores.
Casi la mitad de los pacientes con enfermedad de Crohn y el 20% de los pacientes con colitis ulcerosa requerirán cirugías durante su curso evolutivo.
- a.
Se recomienda en la actualidad retrasar todas las cirugías programadas, tanto resecciones intestinales como cirugías perianales.
- b.
Las cirugías urgentes, como colectomías por brotes refractarios, sepsis perianal, suboclusiones con estenosis no resueltas, no se pueden retardar.
- c.
Se recomienda que la introducción de las cirugías programadas en las fases de inicio y estabilización sea consensuada en los comités multidisciplinares medicoquirúrgicos según la gravedad, la ausencia de alternativas médicas y otras posibles características individuales de cada paciente.
- d.
Los tratamientos para la prevención de la recurrencia posquirúrgica seguirán las mismas pautas e indicaciones expuestas para la actividad de la enfermedad.
- a.
Muchos ensayos clínicos han sido interrumpidos por sus sponsors.
- b.
Considerar el beneficio para un paciente concreto de mantenerse en un tratamiento al que no podría acceder de otro modo frente al riesgo de sufrir una cirugía o terapia esteroidea, teniendo en cuenta los efectos desconocidos de las nuevas terapias en el curso de la infección COVID y los riesgos de las visitas presenciales.
- c.
Intentar establecer visitas telemáticas.
- d.
Tener en cuenta la potencial necesidad de conocer la rama de tratamiento en estudios ciegos ante infección COVID.
- e.
Considerar disminuir y facilitar los aspectos burocráticos con enmiendas por parte de los sponsors, dada la elevada carga asistencial y la redistribución de la actividad de los médicos participantes en los ensayos.
Probablemente y desde el punto de vista asistencial, la gestión de las unidades de endoscopia es la parte más compleja de los servicios de digestivo. Es obligatoriamente presencial, implica un riesgo para el paciente y para los trabajadores (y para la sociedad) y además no existen protocolos publicados o accesibles que aborden el reinicio de la actividad.
Para el regreso a la normalización debemos tener presente que esta no se debe a la superación de la situación de pandemia sino a una situación de normalización del ritmo de infección que disminuya la saturación hospitalaria, lo cual a su vez puede permitir recuperar la actividad reglada. Por lo tanto, hay que recordar en todo momento que el riesgo de infección podría persistir tanto para pacientes como para profesionales. Como medidas generales, se debe seguir manteniendo la distancia social y el uso de equipos de protección individual adecuados. Es crucial tener en cuenta cuál es la cantidad de recursos destinados en el hospital a la atención de pacientes COVID-19 y cómo se plantea la recuperación de esos espacios para atención no-COVID. A la hora de abrir agendas se deberá tener en cuenta el plan de contingencia del hospital para recuperar las áreas no-COVID como áreas COVID en caso de aparición de un nuevo pico. Por otro lado, se deberá tener en cuenta la cantidad de profesionales disponibles en la propia unidad y el riesgo de infección de los mismos. Un punto clave es la necesidad de que las unidades de endoscopia dispongan de todo el material necesario para el aumento de la actividad (al menos 3 EPI para médico, enfermero y auxiliar por prueba, o 4 si se precisa más personal: anestesia, enfermería, etc.). Sin ese material mínimo adecuado (que se define más abajo en este documento) no debe realizarse ningún procedimiento endoscópico.
Actividad asistencial en endoscopiasDe cara a la recuperación de la actividad, debemos tener en cuenta una serie de variables:
- 1)
Tipo de procedimiento. Es clave poder definir los diferentes tipos de procedimientos endoscópicos en función de las diferentes situaciones con respecto a la pandemia por la infección del SARS-CoV-2. Teniendo en cuenta que los procedimientos considerados urgentes se han mantenido en la fase más problemática29 (tabla 2), hemos diferenciado tres fases diferenciadas de procedimientos endoscópicos a realizar, en función de la fase de reactivación de las unidades de endoscopias y de las circunstancias de la infección por SARS-CoV-229 (tabla 3). La transición entre las distintas fases dependerá directamente de la situación de cada uno de los hospitales con respecto a la situación con la infección SARS-CoV-2.
Tabla 2.Indicaciones urgentes, no demorables en cualquier escenario de durante la pandemia por SARS-CoV-2
Indicaciones no demorables en endoscopias Hemorragia digestiva inestable y/o gran requerimiento transfusional, en la que se pueda realizar terapéutica endoscópica Obstrucción esofágica aguda (cuerpos extraños, estenosis puntiforme, cáncer donde la prótesis sea necesaria) Terapia endoscópica en perforaciones/fugas CPRE (± USE) en colangitis aguda/ictericia secundaria a obstrucción biliar maligna/benigna CPRE (± USE) en pancreatitis biliar aguda y/o colangitis con cálculos e ictericia Colecciones pancreáticas infectadas/WON Apoyo nutricional considerado urgente en paciente hospitalizado (PEG/SNY) Obstrucción gastrointestinal para descompresión y/o colocación de prótesis Tabla 3.Grupo de indicaciones en las fases de recuperación de la actividad en las unidades de endoscopia
Reinicio de la actividad en las unidades de endoscopias Fase I Fase II Fase III • Alta sospecha de cáncer gastrointestinal, biliar, pancreático*• EMR/ESD de pólipos complejos/lesiones de alto riesgo• Sospecha EII de debut• USE para estadificación/biopsia de cáncer• Enteroscopia: hemorragia con requerimiento transfusional moderado o sospecha de cáncer (por radiología y/o cápsula)• Ligadura de varices en pacientes de alto riesgo • Dilatación de acalasia oligosintomática• Terapias electivas (PEG, dilataciones, argón para GAVE, radiofrecuencia, ampulectomía, etc.)• Cápsula de intestino delgado y colon, con endoscopia del intestino delgado asociada• Endoscopia bariátrica• USE en patología benigna: dilatación biliar (sin sospecha de cáncer), litiasis no complicada, tumores subepiteliales, tumores quísticos de páncreas sin datos de alarma, pancreatitis crónica• CPRE en litiasis sin colangitis ni ictericia, recambios de prótesis funcionante, tratamiento de pancreatitis crónica • Cribado de cáncer digestivo (colorrectal, páncreas)**• Seguimientos de bajo riesgo: esofagitis, cicatrización de úlcera gástrica, control electivo tras cualquier tratamiento endoscópico considerado eficaz y correcto, EII estable, Barrett• Ensayos clínicos - a.
Fase I: unidad que puede iniciar la recuperación de la actividad reglada. Parte de esta actividad estará condicionada por la disponibilidad de camas para hospitalización urgente (complicaciones) o reglada (CPRE, colocación de prótesis, etc.) y por la actividad de otros servicios (cirugía, oncología) no demorables.
- b.
Fase II: normalización de la actividad reglada. En esta sería posible el ingreso reglado para actividad demorable.
- c.
Fase III: se recupera completamente la normalidad. Se reinician los protocolos de cribado y seguimiento de bajo riesgo.
- 2)
Estrategia de reajuste de horarios. Un punto esencial es el ajuste del horario de citación de los procedimientos, relacionado con los tiempos aplicados a los procedimientos endoscópicos (tabla 4). En el momento actual se deben estimar los tiempos necesarios para realizar el cambio de ropa, limpieza de equipamientos y de sala, desinfección, evitación de acumulación de enfermos en la sala de espera, etc. La propuesta en este sentido es la siguiente, teniendo en cuenta el riesgo de transmisibilidad y la necesidad de limpieza y/o de medidas de protección en caso de tener que realizar el procedimiento en pacientes de alto riesgo29:
Tabla 4.Intervalos entre procedimientos endoscópicos de acuerdo con EFICAD
Tiempos sugeridos de los procedimientos endoscópicos Endoscopia alta: 30 min Endoscopia alta con terapéutica: 45 min Ecoendoscopia alta: 40 min Ecoendoscopia alta con punción: 80 min Colonoscopia: 45 min Colonoscopia terapéutica: 60 min CPRE, ecoendoscopia terapéutica: 120 min - a.
Fase I: intentar alcanzar el 50% de la actividad habitual de la unidad de endoscopia.
- b.
Fases II y III: intentar alcanzar el 75% de la actividad de la unidad de endoscopia.
Para poder definir los tiempos entre procedimientos, en caso de realizarlos en un paciente de alto riesgo se debería añadir un mínimo de 45min a lo establecido según el estudio EFICAD (tabla 4).
- 3)
Gestión de pacientes.
- a.
Citación: se llamará a los pacientes el día anterior a la endoscopia para realizar una lista de comprobación de riesgo, la cual se repetirá el día que acuda a realizar el procedimiento. Sin duda, el escenario ideal, al que debemos llegar, es la práctica de un test de SARS-CoV-2 a todos los pacientes antes del procedimiento (ver anteriormente)30,31.
- b.
Acceso a la unidad de endoscopias: se colocará al paciente mascarilla quirúrgica y guantes (en su defecto, lavado de manos con solución hidroalcohólica) y se tomará la temperatura.
- c.
El paciente acudirá como máximo con un único acompañante que no entrará a la unidad a menos que requiera asistencia específica. Es crucial mantener medidas de distanciamiento físico.
- 1)
Riesgo. El riesgo de propagación de la infección depende del riesgo potencial de infección del paciente y del tipo de exploración endoscópica.
- •
Riesgo por tipo de paciente. El riesgo de transmisión por tipo de paciente se puede ver en la tabla 5.
Tabla 5.Estratificación del riesgo de transmisión del SARS-CoV-2 en función del tipo de paciente que va a realizar una endoscopia digestiva
Estratificación del riesgo de transmisión de infección por SARS-CoV-2 en pacientes sometidos a endoscopia digestiva Riesgo bajo • Paciente curado de la infección por SARS-CoV-2 Riesgo intermedio • Cualquier persona SIN síntomas respiratorios NI fiebre Riesgo alto • Cualquier persona con síntomas respiratorios o fiebre con o sin contacto con persona infección conocida por SARS-CoV-2• Paciente con diagnóstico POSITIVO de SARS-CoV-2 - •
Riesgo por tipo de procedimiento. Se deben distinguir dos tipos de procedimientos en función de la capacidad de generar aerosoles32:
- i.
Generadores de aerosoles: son los vinculados a la endoscopia alta (CPRE, gastroscopia, ecoendoscopia alta, enteroscopia alta), y se consideran de alto riesgo. Si es posible, se deben sedar todas las exploraciones altas para disminuir el riesgo de generación de aerosoles.
- ii.
No generadores de aerosoles: son los vinculados a endoscopia baja (colonoscopia, enteroscopia baja, ecoendoscopia baja) o por ostomías, y se consideran de bajo riesgo.
- 2)
Nivel de protección.
- a.
Se debe utilizar un nivel de protección desde el propio acceso a la unidad de endoscopia, lo que incluye las zonas comunes (área administrativa, pasillo, zona de estar, área de lavado, zona de recuperación…). Se recomienda protección facial con mascarilla, protección corporal con pijama y cubrebata, y calzado de uso único hospitalario. No sería necesario el uso continuado de guantes, pero sí el lavado frecuente de manos.
- b.
Una vez en la sala, el nivel de protección variará en función del riesgo asignado al paciente y al procedimiento32-34:
- •
Riesgo bajo: se precisaría mascarilla, protección facial (gafas o máscara facial), gorro desechable, protección corporal (pijama + cubre-bata ±bata impermeable), guantes, zapato específico cerrado.
- •
Riesgo intermedio: se precisaría mascarilla, preferiblemente N95 (FFP2/FFP3), protección facial (gafas o máscara facial), gorro desechable, protección corporal (pijama + cubre-bata ±bata impermeable), doble guante, calzas con zapato específico cerrado.
- •
Riesgo alto: se precisaría mascarilla tipo N95 (FFP2/FFP3), protección facial (gafas o máscara facial), gorro desechable, protección corporal (pijama + cubre-bata + bata impermeable), doble guante, calzas con zapato específico cerrado.
- 3)
Lugar de realización de los procedimientos endoscópicos.
- a.
Inicialmente, los procedimientos endoscópicos deberían realizarse de forma habitual en la propia área de endoscopias digestivas, tomando las precauciones necesarias.
- b.
En caso de precisar la realización de un procedimiento a un paciente de alto riesgo (SARS-CoV-2+ confirmado o investigado), existen en la actualidad dos opciones en función de las infraestructuras y de la disponibilidad de cada uno de los centros:
- -
Realizar el estudio endoscópico en sala dedicada por el hospital (habitualmente en área quirúrgica).
- -
Realizar el estudio endoscópico en la propia unidad de endoscopia. En este caso, sería recomendable destinar una única sala a estos pacientes, siendo los procedimientos realizados en los espacios destinados al final de la agenda, para disponer de tiempo y de recursos para una limpieza dedicada de la sala.
- a.
La recomendación de las sociedades científicas es que los endoscopios y el material fungible reutilizable se sometan al procedimiento de reprocesamiento y desinfección estandarizado con propiedades bactericida, micobactericida, fungicida y virucida, con lo que se minimiza el riesgo de transmisión de cualquier tipo de virus.
- b.
Los cepillos de limpieza de canales deben ser de un solo uso y se deben desechar conexiones plásticas a la aspiración.
- c.
Los endoscopios deben ir a la zona de limpieza saliendo desde la sala en un transporte cerrado (p.ej., bolsa de plástico), realizándose al llegar a la sala de desinfección un lavado manual inmediato previo a su introducción en el sistema de lavado automatizado.
- d.
Se debe realizar limpieza y desinfección de las superficies con las que ha estado en contacto el paciente o sus secreciones y el personal, con lejía o solución de hipoclorito sódico que contenga 1.000ppm de cloro activo.
- e.
Los residuos generados se eliminarán y gestionarán conforme a las normativas vigentes pertinentes, y debe haber un circuito diferenciado para ello34-36.
Con la atención telefónica/telemática hemos aprendido durante esta epidemia que la aceptación de los pacientes es muy alta y que su respuesta ante la enfermedad ha cambiado. Son más reacios a realizarse procedimientos no absolutamente necesarios. Por ello se plantea la posibilidad y/o la necesidad de realizar una depuración de la lista de espera citada. En este contexto se podría contactar con el paciente previamente a la cita asignada, por parte de un miembro médico de la unidad, evaluando la necesidad de la realización de la misma en función de la indicación y de la situación clínica del paciente. Debe plantearse al paciente la posibilidad de que se tenga que retrasar el procedimiento como consecuencia de la epidemia.
HepatologíaRecomendaciones en pacientes con una enfermedad hepática crónica estable (tabla 6)No existe evidencia de que los pacientes con enfermedad hepática crónica estable de cualquier etiología tengan una mayor susceptibilidad de sufrir infección por SARS-CoV-2, aunque muchos de ellos tienen comorbilidades como hipertensión y diabetes mellitus que se asocian a una mayor severidad, especialmente los sujetos con una enfermedad por depósito de grasa en una fase avanzada de la enfermedad37.
- a.
Se debe continuar el tratamiento de los pacientes con hepatitisB yC una vez comenzado, espaciando al máximo las visitas. Es razonable diferir el tratamiento de pacientes nuevos con hepatitisC, excepto en pacientes descompensados. En los pacientes en que se inicie el tratamiento antiviral se debe intentar que los fármacos dispensados en el hospital se envíen a sus farmacias o se dispensen en su domicilio y por una cantidad no inferior a la necesaria para 8-12semanas.
- b.
En caso de enfermedad autoinmune ya diagnosticada no es aconsejable reducir la terapia inmunosupresora, salvo consideraciones especiales. En hepatitis autoinmunes recién diagnosticadas se puede comenzar con tratamiento esteroideo, especialmente en pacientes con enfermedad moderada o grave. En casos leves se debe valorar el retraso del inicio del tratamiento unas semanas y demorar el inicio de azatioprina en lo posible.
- c.
Dado que la infección por SARS-CoV-2 puede producir una alteración de las PFH, se recomienda descartar esta infección ante un cuadro clínico compatible.
- d.
Se debe realizar cribado de HCC en pacientes cirróticos, aunque la ampliación del plazo de revisión durante un pequeño lapso de tiempo parece razonable.
- e.
En los pacientes con enfermedad hepática crónica que reciben tratamiento para la infección por SARS-CoV-2 debe monitorizarse la función hepática por el riesgo de hepatotoxicidad, habitualmente leve, asociada a fármacos como el remdesivir y el tocilizumab. En pacientes con hepatopatía crónica se debe desaconsejar su utilización fuera de ensayos clínicos.
- f.
En nuestra opinión, la práctica de una hemodinámica portal solo se debe realizar en la primera fase en pacientes con cáncer de hígado en los que el conocimiento del gradiente de presión portal pueda cambiar la actitud terapéutica y la biopsia transyugular en casos de insuficiencia hepática aguda. La colocación de TIPS solo debe efectuarse en el contexto de una urgencia vital.
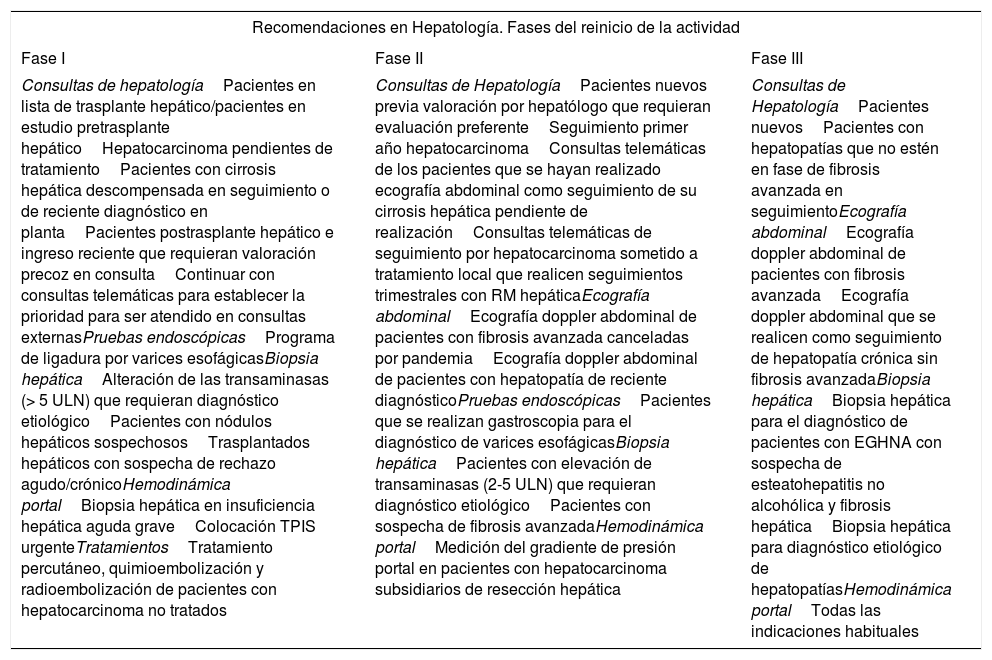
Recomendaciones para las unidades de Hepatología para el reinicio de su actividad
| Recomendaciones en Hepatología. Fases del reinicio de la actividad | ||
|---|---|---|
| Fase I | Fase II | Fase III |
| Consultas de hepatologíaPacientes en lista de trasplante hepático/pacientes en estudio pretrasplante hepáticoHepatocarcinoma pendientes de tratamientoPacientes con cirrosis hepática descompensada en seguimiento o de reciente diagnóstico en plantaPacientes postrasplante hepático e ingreso reciente que requieran valoración precoz en consultaContinuar con consultas telemáticas para establecer la prioridad para ser atendido en consultas externasPruebas endoscópicasPrograma de ligadura por varices esofágicasBiopsia hepáticaAlteración de las transaminasas (> 5 ULN) que requieran diagnóstico etiológicoPacientes con nódulos hepáticos sospechososTrasplantados hepáticos con sospecha de rechazo agudo/crónicoHemodinámica portalBiopsia hepática en insuficiencia hepática aguda graveColocación TPIS urgenteTratamientosTratamiento percutáneo, quimioembolización y radioembolización de pacientes con hepatocarcinoma no tratados | Consultas de HepatologíaPacientes nuevos previa valoración por hepatólogo que requieran evaluación preferenteSeguimiento primer año hepatocarcinomaConsultas telemáticas de los pacientes que se hayan realizado ecografía abdominal como seguimiento de su cirrosis hepática pendiente de realizaciónConsultas telemáticas de seguimiento por hepatocarcinoma sometido a tratamiento local que realicen seguimientos trimestrales con RM hepáticaEcografía abdominalEcografía doppler abdominal de pacientes con fibrosis avanzada canceladas por pandemiaEcografía doppler abdominal de pacientes con hepatopatía de reciente diagnósticoPruebas endoscópicasPacientes que se realizan gastroscopia para el diagnóstico de varices esofágicasBiopsia hepáticaPacientes con elevación de transaminasas (2-5 ULN) que requieran diagnóstico etiológicoPacientes con sospecha de fibrosis avanzadaHemodinámica portalMedición del gradiente de presión portal en pacientes con hepatocarcinoma subsidiarios de resección hepática | Consultas de HepatologíaPacientes nuevosPacientes con hepatopatías que no estén en fase de fibrosis avanzada en seguimientoEcografía abdominalEcografía doppler abdominal de pacientes con fibrosis avanzadaEcografía doppler abdominal que se realicen como seguimiento de hepatopatía crónica sin fibrosis avanzadaBiopsia hepáticaBiopsia hepática para el diagnóstico de pacientes con EGHNA con sospecha de esteatohepatitis no alcohólica y fibrosis hepáticaBiopsia hepática para diagnóstico etiológico de hepatopatíasHemodinámica portalTodas las indicaciones habituales |
En este escenario en que un alto número de pacientes requieren ingreso y cuidados intensivos, los recursos médicos son desviados de la atención de otros pacientes, incluidos los pacientes con cáncer. No está claro que los pacientes con cáncer de hígado tengan una mayor susceptibilidad y gravedad a la infección, pero se ha descrito en otros pacientes con tumores sólidos, especialmente si están recibiendo quimioterapia38. Específicamente recomendamos:
- a.
Se debe valorar la realización de cirugía y trasplante en estos pacientes dependiendo de la disponibilidad de estos recursos en cada centro. En los centros en que haya que diferir estos procedimientos se pueden utilizar tratamientos puente, como la ablación o los tratamientos intraarteriales (TACE o radioembolización).
- b.
Los procedimientos ablativos o intraarteriales, aunque pueden verse limitados por la disponibilidad de anestesistas o de camas de hospitalización, no suelen ser ingresos prolongados ni requerir habitualmente cuidados intensivos, que es probablemente el recurso más críticamente escaso en esta pandemia. En cualquier caso, deberá hacerse una selección rigurosa del candidato, eliminando los de mayor riesgo de complicaciones.
- c.
Los pacientes solo deben ser incluidos en ensayos clínicos si no tienen otra oportunidad terapéutica. Por ello, en nuestro país, para pacientes avanzados candidatos a tratamiento sistémico solo deberían incluirse en ensayos pacientes en segunda línea de tratamiento. En primera línea se debe utilizar sorafenib o lenvatinib.
- d.
Se debe mantener la realización de comités multidisciplinares virtuales para asegurar la toma de decisiones, algunas desviadas del tratamiento habitual, en este momento crítico que estamos viviendo.
La información sobre el efecto de la infección por SARS-CoV-2 en pacientes con cirrosis descompensada o en lista de trasplante es muy limitada. Muchas unidades se han visto forzadas en este periodo a no realizar trasplantes por falta de recursos. Se debe aspirar a la normalización de esta situación lo antes posible, en cuanto los recursos de cada hospital vayan normalizándose. En este contexto, las unidades de trasplante deben mantener una evaluación continuada de sus pacientes en lista, especialmente en aquellos con MELD alto o riesgo de progresión tumoral, valorando el riesgo-beneficio. Es aceptable que, en determinadas situaciones estables, se decida posponer la realización de un trasplante, aunque haya oferta.
Recomendaciones en pacientes con trasplante hepáticoLos pacientes inmunocomprometidos, aunque no hay una evidencia sólida, podrían tener una susceptibilidad mayor de adquirir la infección por SARS-CoV-2. Sin embargo, algunos datos sugieren que la respuesta inmunológica es un factor clave en la lesión pulmonar y que la inmunosupresión puede incluso proteger39-41. De hecho, la inmunosupresión postrasplante no ha sido un factor de riesgo de mortalidad asociada a otras pandemias de coronavirus de SARS o MERSC40. Nuestras recomendaciones son:
- a.
No está indicado reducir la inmunosupresión en estos pacientes sin infección por SARS-CoV-2, pero deben recibir recomendaciones para minimizar el riesgo de infección, como prolongar el confinamiento más allá de lo recomendado oficialmente, sobre todo extremando la higiene de manos y el distanciamiento físico.
- b.
En pacientes con infección respiratoria superior leve por SARS-CoV-2 (fiebre, tos, sin infiltrado radiológico) se debe valorar reducir o suspender mofetil micofenolato o everolimus y reducir los inhibidores de la calcineurina (tacrolimus o ciclosporina) hasta los niveles más bajos razonables.
- c.
En pacientes con neumonía por SARS-CoV-2 (con o sin criterios de gravedad) se recomienda suspender mofetil micofenolato o everolimus y suspender o reducir anticalcineurínicos hasta los niveles más bajos razonables.
- d.
El empleo de azitromicina y LPV/r implica un elevado riesgo de interacciones farmacológicas y la necesidad de estrecha monitorización. Es especialmente destacable la interacción de LPV/r con los inhibidores de calcineurina y/o de mTOR (everolimus, silorimus). Las concentraciones de ciclosporina, tacrolimus, sirolimus o everolimus pueden incrementarse significativamente al coadministrarse con LPV/r, por lo que se recomienda su suspensión transitoria con monitorización terapéutica de los niveles valle al cabo de 48-72h y posterior ajuste de dosis. LPV/r también incrementa los niveles de corticosteroides sistémicos, y al actuar en ambos casos como inhibidores de la glucuronización pueden modificar los niveles de mofetil micofenolato. Para una adecuada dosificación de estos fármacos se recomienda la consulta de sitios en línea específicos de COVID-19 (www.COVID-19-druginteractions.org), VIH (www.hiv-druginteractions.org) o de carácter general (https://reference.medscape.com/drug-interactionchecker)42.
- e.
En caso de rechazo agudo se puede comenzar con el tratamiento habitual, incluyendo dosis altas de esteroides42.
- f.
Siempre que sea posible se debe favorecer el alta precoz de estos pacientes y su seguimiento por hospitalización domiciliaria para alta temprana.
- g.
Cribado poblacional de COVID-19 en el paciente asintomático con trasplante hepático. Se podría iniciar con la determinación de anticuerpos en sangre capilar (IgM e IgG) (test rápido; ver más arriba). Sin embargo, carecemos de información de cómo se comportan en pacientes inmunodeprimidos, como sería el caso del paciente trasplantado.
En el caso de que se hubiera suspendido el programa de trasplante hepático y se considere su reinicio, este estará supeditado a la existencia de suficientes camas de UCI/REA y de zonas de hospitalización libre de COVID-19, teniendo siempre en cuenta la evolución de la pandemia.
- •
A nivel de donación preferiblemente utilizaremos donantes excelentes, sin ningún tipo de factores de riesgo de COVID-19.
- •
Desde coordinación se hará una entrevista telefónica, dirigida a la posible infección COVID-19, al candidato receptor en caso de oferta.
- •
Es imprescindible realizar un test de RT-PCR en exudado nasofaríngeo al donante y al receptor para descartar COVID-19, así como una evaluación neumológica del receptor (esto dependerá de cada grupo de trasplante). Se debe tener un segundo receptor preparado en todos los casos.
- •
Si es posible, según centros, se realizará al candidato receptor test de detección de anticuerpos en sangre capilar (IgM e IgG) que complementan la información obtenida con la RT-PCR. Evidentemente esto prolonga y complica la logística, pero es imprescindible.
- •
Los casos confirmados de COVID-19 deben descartarse como donantes hasta un periodo de tiempo de, al menos, 21días desde la resolución de los síntomas y de completar la terapia. Los casos considerados como curados se describen en el documento de la ONT del 13 de abril de 202042, así como otros aspectos técnicos que recomendamos revisen en el citado documento.
- •
Interpretación de los resultados obtenidos por RT-PCR y serología:
- o
Trasplante contraindicado:
- -
RT-PCR positivo: infección activa confirmada.
- -
RT-PCR positivo, IgM positivo, IgG negativo o positivo: infección activa.
- -
RT-PCR negativo y serología IgM positiva: probablemente indica un falso negativo de la RT-PCR, debido a que ya no existe carga viral apreciable en las muestras de vías respiratorias superiores y resulta un riesgo obtener muestras de tracto respiratorio inferior.
- -
Si se realiza TAC torácica al candidato receptor y este es sugestivo de neumonía por COVID-19.
- -
Cualquier combinación de las anteriores.
- o
Es posible la realización de un trasplante hepático:
- -
RT-PCR negativo, IgG negativo, IgM negativo: sujeto sin contacto previo con SARS-CoV-2. Potencial falso negativo (infrecuente, valorar otras técnicas diagnósticas).
- -
RT-PCR negativo, IgM negativo, IgG positivo: infección previa por SARS-CoV-2.
Las recomendaciones expresadas en este documento pretenden servir de ayuda a los servicios en su reincorporación a la actividad asistencial habitual, aplazada casi de forma completa en algunos servicios. Nos enfrentamos a una realidad cambiante, que exigirá de todos nosotros una notable plasticidad; una parte importante de nuestra forma de trabajar cambiará y nosotros debemos ser los protagonistas de este cambio. En las recomendaciones nos hemos guiado por el pragmatismo, aunque la escasa y cambiante evidencia disponible hará necesaria una futura actualización. El inicio de este camino hacia una normalidad cambiante de cada uno de los servicios dependerá de la incidencia acumulada de SARS-CoV-2 en cada región y de la carga que la epidemia ha ocasionado en cada uno de los hospitales.
Este artículo se publica simultáneamente en Revista Española de Enfermedades Digestivas (DOI: 10.17235/reed.2020.7141/2020) y en Gastroenterología y Hepatología (DOI: 10.1016/j.gastrohep.2020.04.001), con el consentimiento de autores y editores.