El trasplante hepático en el adulto procedente de donante vivo continúa siendo en la actualidad un procedimiento controvertido. Planteado como una alternativa para evitar las muertes en la lista de espera, este tipo de trasplante es la única posibilidad en los países del Este (Japón, Corea, China, etc.) y no acaba de tener una aplicabilidad significativa en Occidente. El riesgo que experimenta el donante se asocia a una morbilidad significativa (propia de la magnitud de la intervención) y a una mortalidad que, aunque sea de forma esporádica, crea una situación comprometida difícil de asumir, sobre todo en el contexto de una donación procedente de cadáver muy elevada. Con respecto a los resultados en el receptor, éstos son similares a los procedentes del donante cadavérico, aunque la presencia de una elevada incidencia de complicaciones biliares podría alterar los resultados a largo plazo. Se presenta la experiencia del Hospital Clínic con un total de 67 pacientes trasplantados. La supervivencia del injerto y del paciente al año y a los 5 años fue del 90,7 y el 70,3% y del 90,7 y el 77,6%, respectivamente. A pesar de que el índice de complicaciones biliares es elevado (37,3%) sólo en 2 pacientes implicó el fallecimiento por sepsis o el retrasplante.
Living donor liver transplantation in adults continues to be controversial. Viewed as an alternative to prevent deaths on the waiting list, this type of transplant is the only possibility in Asian countries (Japan, Korea, China, etc) but is not widely applied in the west. This intervention is associated with significant donor morbidity (depending on the scale of the intervention) and mortality which, although sporadic, reduces its acceptance, especially in a context with high cadaveric donation. Outcomes in recipients are similar to those in cadaveric transplant recipients, although the high incidence of biliary complications could compromise long-term results. We describe the experience of Hospital Clínic in a total of 67 transplant recipients. Graft and patient survival at 1 and 5 years was 90.7%, 70.3%, 90.7% and 77.6%, respectively. Although the frequency of biliary complications was high (37.3%), death from sepsis and retransplantation only occurred in two patients.
Después de casi 2 décadas desde que se inició la experiencia en trasplante hepático en el adulto procedente de donante vivo continúa siendo en la actualidad un procedimiento controvertido, sobre todo en el contexto occidental donde la donación procedente de donante con muerte cerebral es muy elevada. Dos aspectos condicionan la aplicabilidad de este tipo de trasplante: por un lado, el riesgo objetivo que experimenta el donante sano y, en segundo lugar, los resultados que a pesar de ser relativamente buenos, no llegan a superar los obtenidos con un donante cadavérico1,2. Todo esto llevó, después de una euforia inicial con un crecimiento logarítmico del número de unidades y de trasplantes de este tipo en el mundo, a una caída drástica a partir del año 2001. Desde entonces se ha mantenido una actividad relativamente estable, pero lejos de la que inicialmente se indicaba. En la actualidad representa alrededor del 5% de toda la actividad de trasplante hepático en Europa3,4,5.
Más allá de los aspectos éticos6, que han sido ampliamente debatidos, el autor de este estudio plantea una revisión de los aspectos más comprometidos de este tipo de trasplante en relación con el donante y con el receptor.
El donanteRiesgo. Es el motivo principal que pone en duda la justificación de este tipo de trasplante7. La morbimortalidad asociada a la donación en vivo continúa planteando polémicas asociadas a su justificación8. Una evaluación exhaustiva preoperatoria9 no es suficiente para garantizar un curso postoperatorio sin problemas10. La incidencia de las complicaciones se cifra entre el 20 y más del 50%11,8. Esta gran variabilidad se debe a la forma de considerar las diferentes complicaciones12. A menudo se consideran sólo las importantes, las que han requerido ingreso o reintervención. Sin embargo, una evaluación correcta indica que el número de complicaciones está más cerca del 50% que del 20%. La complicación más frecuente tiene que ver con la vía biliar13,14 y la aparición de fugas biliares que requieren de un tratamiento conservador y sólo en algunos casos implica la reintervención quirúrgica. Pero también son frecuentes la fiebre postoperatoria, el derrame pleural derecho, etc. Afortunadamente, según la experiencia del autor todos los donantes se encuentran recuperados totalmente y en un estudio inicial sobre su calidad de vida todos ellos la valoraban de forma satisfactoria.
Otro aspecto es la mortalidad en el donante. En la actualidad se calcula que la probabilidad de morir después de la donación está en un 0,3% (según el ELTR [European Liver Transplant Registry ‘Registro Europeo de Trasplante Hepático’]). Sin embargo, la mayoría de las críticas indican que este número está infravalorado. Hay que decir que los datos del Registro Europeo se encuentran auditados y, por tanto, es difícil que en Europa sea así. No obstante, en Estados Unidos y el resto del mundo no hay un registro común en el que se aporten todos los trasplantes y la publicación de un dato negativo como éste se hace complejo. Al margen de este hecho, un dato objetivo es que el riesgo de morirse está presente y eso condiciona muchísimo el establecimiento de este tipo de trasplantes. El objetivo es garantizar en todo momento una máxima asistencia; la evaluación preoperatoria y el seguimiento postoperatorio deben de recoger todos los aspectos clínicos, no sólo en lo que se refiere a la función hepática, sino también al estado funcional de todo el organismo. Es imposible garantizar una mortalidad de 0, pero el programa en sí puede adquirir, como así se cree que es en todo el mundo, un compromiso de asistencia altísimo, incluidos los fines de semana. Según la experiencia del autor, de los más de 60 trasplantes realizados, el índice de complicaciones se encuentra alrededor del 35% y afortunadamente hasta la actualidad todos los donantes se encuentran en perfecto estado de salud.
Técnica quirúrgica. Se encuentra muy bien establecida. La evaluación preoperatoria que incluye la realización de una resonancia magnética (RM) o una tomografía computarizada abdominal permite el cálculo exacto del volumen hepático y del injerto que se va a obtener, así como la visualización detallada de la distribución vascular en lo que corresponde a la vena porta15, venas hepáticas y la arteria hepática16. De la misma forma, sea con contraste o no, se puede tener también una imagen muy detallada de la vía biliar y de sus primeros radicales intrahepáticos17. Todo esto da una gran seguridad a la hora de plantear la intervención quirúrgica.
Para obtener un buen injerto y para garantizar siempre la seguridad del donante los siguientes aspectos son necesarios:
La disección y el aislamiento inicial de la vena porta y de la arteria hepática derecha, así como de la vena hepática derecha.
La transección hepática cuidadosa que permita una buena hemostasia, así como un control del drenaje venoso de los segmentos anteriores.
La vena hepática media (que comparte el drenaje venoso de los segmentos iv , v y viii ) se quedará siempre en el donante para garantizar el drenaje venoso del lóbulo izquierdo hepático (segmento iv )18,19.
La sección de la vía biliar al final de la transección, lo que evita la lesión isquémica y permite la evaluación exacta de las trayectorias posibles.
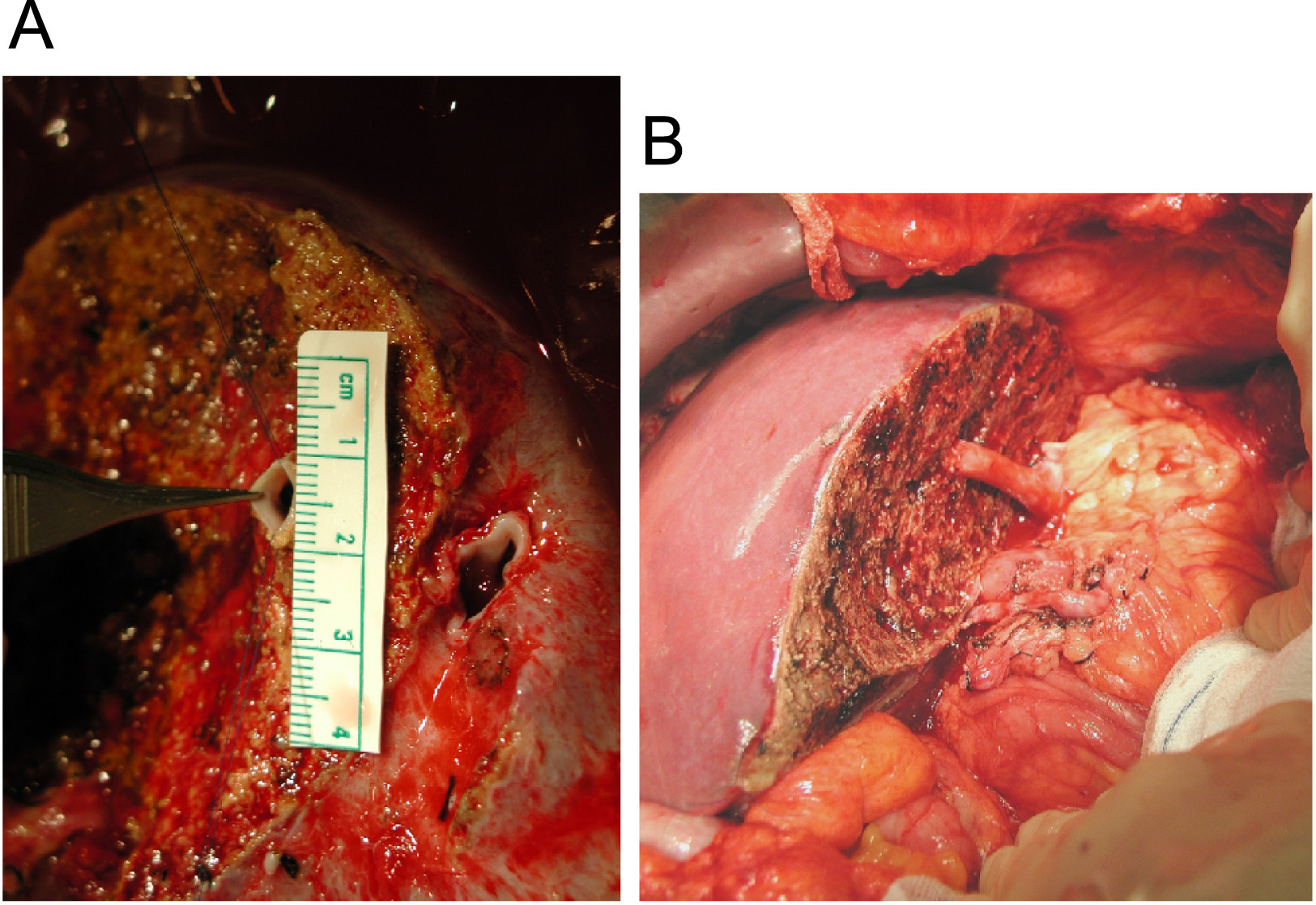
Resultados. Los aspectos en el donante que van a condicionar la intervención en el receptor. Se sabe que la existencia de una vena hepática media prominente que cruza el plano de transección que va a obligar a la utilización de un injerto, ya que sino no se garantiza el buen drenaje venoso del lóbulo derecho, lo que ha sido la causa de muchos fracasos en las experiencias iniciales (figura 1).
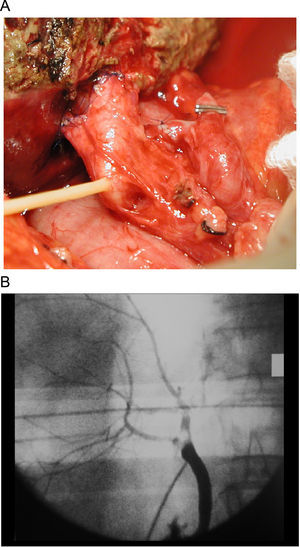
Figura 1. A. Imagen en banco. Se aprecia la presencia de la vena hepática derecha, así como de una vena hepática tributaria de la media. B. Anastomosis de una vena hepática tributaria de la media a la cava utilizando un injerto criopreservado de arteria ilíaca.
La bifurcación temprana de la vena porta puede implicar una transección difícil, una que puede alterar el calibre de la vena porta residual y, en segundo lugar, la existencia de 2 ramas venosas portales derechas necesita la realización de una plastia, para lo que se utiliza la bifurcación portal original del receptor, que debe realizarse en el tiempo del “banco”.
La arteria hepática no suele plantear problemas, ya que su variabilidad, cuando ocurre, suele favorecer la obtención del injerto (rama derecha proveniente de la arteria mesentérica superior).
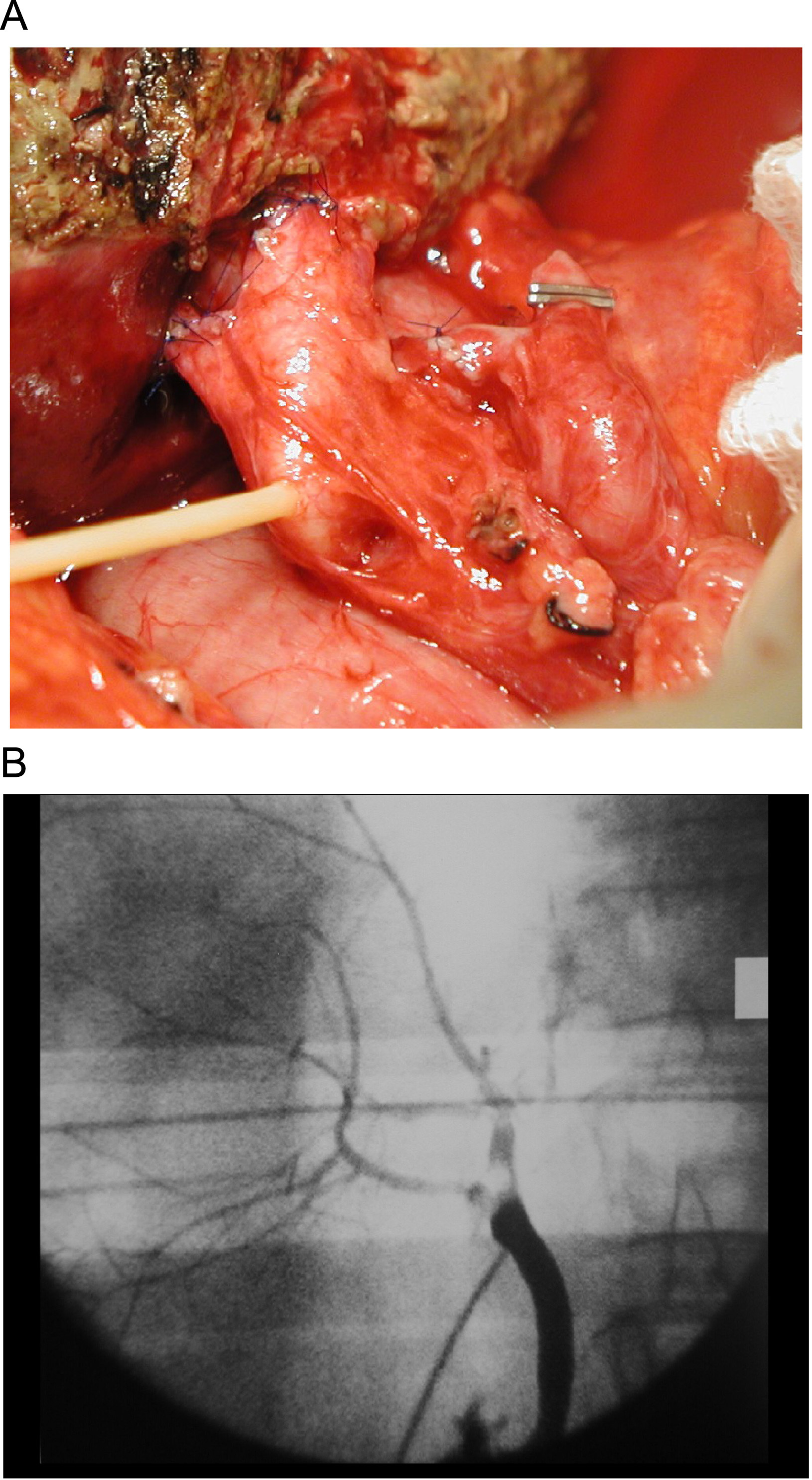
Por último, la presencia de 2 conductos hepáticos derechos, lo que se presenta en las dos terceras partes de los donantes, suele plantear problemas a la reconstrucción biliar en el receptor20, ya que en la actualidad todos los grupos prefieren la reconstrucción de conducto a conducto, al ser la más fisiológica. La presencia de 2 conductos hepáticos derechos obligará a la práctica de una plastia entre los 2 (para así hacer una sola anastomosis a la vía biliar) o bien 2 anastomosis independientes (mediante la utilización del conducto cístico, la bifurcación biliar o bien un segmento lateral de la vía biliar principal) (figura 2).
Figura 2. A. Anastomosis de la via biliar principal a dos conductos hepáticos. Se utiliza para ello el conducto hepático común y el conducto cístico. B. Colangiografía que muestra los conductos hepáticos derechos anterior y posterior unidos al conducto hepático común y conducto cístico respectivamente.
El receptorIndicación. Este tipo de trasplante estará justificado mientras persista la mortalidad en la lista de espera de pacientes pendientes de un trasplante. La extraordinaria actividad de la donación en España y en Europa probablemente es una de las principales razones por las que la aplicabilidad de la donación en vivo en el adulto represente sólo un 5% de toda la actividad. Además, inicialmente la oferta del trasplante de donante vivo en el adulto se hacía en función del riesgo que el paciente tenía para caer de la lista de espera, ya que la priorización era en función del tiempo. La aplicación del sistema MELD (Model of End Liver Disease)21,22 como sistema de priorización a la hora de acceder al trasplante, si bien no es perfecto, es capaz de identificar en gran medida aquellos que pueden fallecer de forma inminente, lo que hace que una de las indicaciones más importante se haya reducido en gran medida (el paciente sabe que si empeora será trasplantado). Sin embargo, hay una indicación que continúa vigente, que es la presencia de hepatocarcinoma (HCC)23. En la actualidad se tiene cada vez una mayor conciencia de que hay un número de pacientes con HCC que no cumplen los llamados criterios de Milán y que, sin embargo, se asociarían a unos buenos resultados (supervivencia superior al 50%). La reciente publicación del “Metroticket”24, que recoge la experiencia multicéntrica y multinacional, pone en evidencia que, si bien se paga un precio por sobrepasar estos criterios, los resultados podrían ser buenos mientras no se sobrepasen algunos aspectos (invasión vascular). La donación procedente de donante vivo puede responder en cierta medida a cuáles serían esos criterios, mientras no haya un sistema de evaluación pronóstica más exacto. En este sentido, la respuesta al tratamiento de estos enfermos con HCC (downstaging)25,26 es un factor pronóstico muy importante. Hasta tal punto es así que algunos grupos incluyen estos pacientes en la lista de espera convencional.
Técnica quirúrgica. La técnica quirúrgica en el receptor se encuentra muy bien establecida. En la actualidad, algunos aspectos que condicionaron los resultados inmediatos iniciales no representan problema alguno, mientras se cumplan los criterios previamente establecidos (masa de tejido hepático mínima, entre el 0,8 y el 1%). La reconstrucción vascular venosa y arterial requiere de una cirugía meticulosa, pero normalmente es fiable y eficaz.
Debe cumplirse con un drenaje venoso adecuado (si hace falta se recurre a la colocación de injertos vasculares de las venas accesorias), flujo portal adecuado (normalmente inferior a 2l/min, la ligadura de la arteria esplénica es un maniobra que podría conseguir ese objetivo) y flujo arterial aceptable (valores superiores a los 100ml/min).
La vía biliar, sin embargo, continúa representando un reto quirúrgico que va más allá de la propia técnica. Ésta consiste en una reconstrucción en la que se utiliza el conducto hepático común del receptor. Se realiza una anastomosis de conducto a conducto, que puede ser una o 2 en función del número de conductos en el injerto (figura 2). La hepaticoyeyunostomía utilizada inicialmente ha quedado relegada a circunstancias donde no haya otra alternativa, ya que el índice de complicaciones son similares y el tratamiento, sin embargo, es más difícil dada la contaminación sistemática de la vía biliar.
Resultados. Los resultados en el receptor son globalmente buenos27,28. Es indudable que este tipo de alternativa en los países asiáticos, donde la donación procedente de donante cadáver es nula, ha demostrado ser segura y eficaz con una supervivencia similar a la que se obtiene en los países occidentales29,30,31,32,33. Sin embargo, el análisis de los resultados en el contexto de una donación cadavérica importante debe ser más exigente. Los resultados iniciales con un índice de retrasplante elevado y una incidencia significativa de complicaciones biliares asociados a la muerte de un donante, con cierta repercusión mediática, ponían en duda la verdadera repercusión del trasplante de donante vivo en el adulto. Sin embargo, los resultados del grupo de estudio A2ALL (Adult to Adult Living Donor Liver Transplantation Cohort Study)34,35,36 (patrocinado por los National Institutes of Health) y los resultados recogidos por el ELTR37 han permitido conocer de forma progresiva el alcance de la repercusión de este tipo de trasplante en el contexto de una actividad trasplantadora elevada.
En la actualidad la probabilidad de supervivencia a los 5 años se encuentra alrededor del 75%38,39,40,41,42,43,44,45,2. Las experiencias más amplias demuestran una supervivencia similar pero no superior a la obtenida con el trasplante cadavérico. Estos resultados se han criticado en cuanto a que la población que recibe este tipo de trasplante tiene unas condiciones clínicas mejores que los receptores de donante con muerte cerebral. Es decir, el riesgo de pérdida de injerto, según las características del donante y del receptor, es, a pesar de todo, superior en el receptor de un injerto procedente de donante vivo.
Estos resultados similares condicionan la actividad de este tipo de trasplante. Muchos factores influyen en la obtención de estos resultados, pero quizás el más significativo sea el tamaño relativo del injerto en relación con el receptor. La cifra del llamado graft weight to body weight ratio (entre 0,8 y 1) se supone que garantiza la viabilidad del injerto y el mantenimiento de la vida del enfermo46. Sin embargo, este injerto sigue siendo pequeño para su tamaño y, por tanto, cualquier aspecto metabólico, de gravedad de la hipertensión portal, de patología asociada o de lesión en los mecanismos habituales de preservación del injerto, puede hacer que los resultados se vean deteriorados y se traduzcan en la aparición del llamado síndrome de “small for size”, que se caracteriza por una elevación progresiva de la bilirrubina, del tiempo de protrombina y, finalmente, el fracaso de la función hepática. Este grupo ha demostrado que aunque los injertos funcionen de forma adecuada, hay un cierto grado de este “síndrome” que da lugar a la elevación de la bilirrubina y del cociente internacional normalizado (INR) que dura unos 2 o 3 días a partir de los cuales inician un descenso progresivo.
La vía biliarLa vía biliar fue el talón de Aquiles del trasplante hepático en la década de 1970 y es en la actualidad el talón de Aquiles del trasplante en el adulto procedente de donante vivo. La anastomosis de conducto a conducto tiene una tendencia a la estenosis, sea por la isquemia relativa de los conductos hepáticos o por la técnica quirúrgica utilizada; lo cierto es que el índice de complicaciones de la vía biliar es elevado y aparece en alrededor del 35 al 45% de los pacientes47,48. Es cierto que esta complicación en la mayoría de los casos no implica la pérdida del injerto. La radiología intervencionista mediante la dilatación o la colocación de un stent es capaz de resolver el problema. Sin embargo, un 25% finalmente se reinterviene para garantizar la continuidad de la vía biliar.
Según la experiencia del autor, en 2 ocasiones se perdió el injerto como consecuencia de problemas con la vía biliar que derivaron en la aparición de una cirrosis biliar secundaria, el primero falleció de una infección, mientras que el segundo se retrasplantó y está vivo en la actualidad.
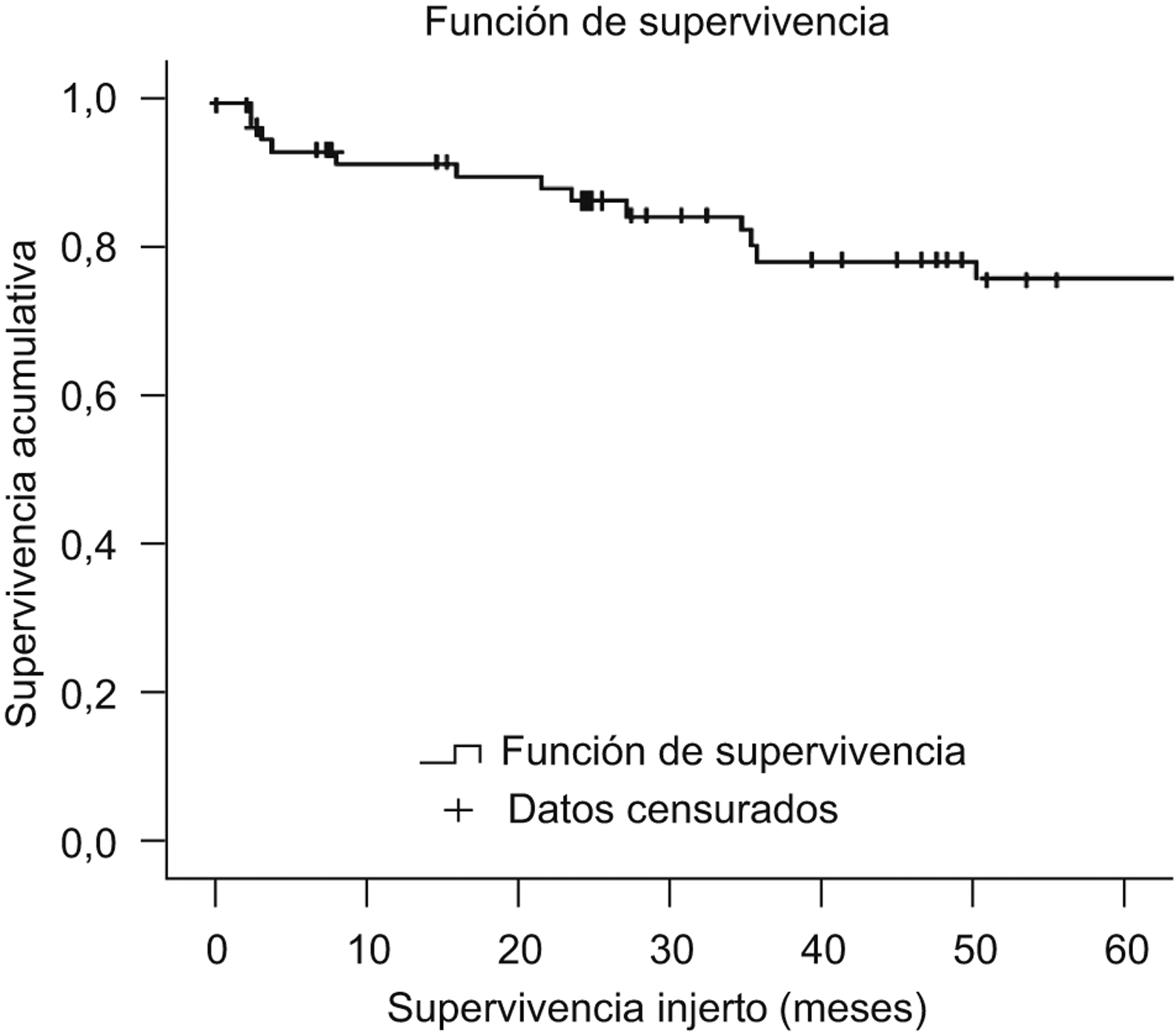
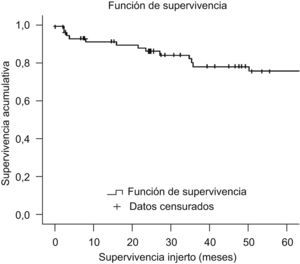
Experiencia del Hospital ClinicEl programa de trasplante hepático en el adulto procedente de donante vivo se inició en marzo del año 200049,50. Desde entonces y hasta diciembre del año 2008 se ha realizado un total de 67 trasplantes con una ausencia de mortalidad en el donante y una supervivencia en el receptor superior al 77,6% a los 5 años (figura 3).
Figura 3.
La evaluación del donante y los criterios de inclusión del receptor ya se han explicado con anterioridad. Brevemente se señaló que la RM se ha convertido en la exploración por excelencia que permite una evaluación pormenorizada de las diferentes estructuras vasculares y biliares del hígado51. Todo donante necesita de un informe positivo del comité de ética del hospital, en el que se valoran las condiciones favorables familiares y de trabajo.
Donante. Veintinueve donantes (43,3%) presentaron algún tipo de complicación y éstas van desde un síndrome febril persistente (11 casos), infección de orina o de la herida, hasta la presencia de una estenosis portal que obligó a la reintervención inmediata (tabla 1). Quince pacientes presentaron una fuga biliar que en la mayoría de los casos se resolvió con un tratamiento conservador, mientras que en 4 ocasiones fue necesaria la reintervención quirúrgica para solucionarla. Todos estos se siguieron durante el primer año cada 3 meses hasta comprobar la total normalidad de su actividad física y del funcionamiento hepático.
Tabla 1. Complicaciones en el donante
Complicaciones n (%) Reintervenciones Readmisiones Quirúrgicas Fuga biliar 11 (16,4%) 4 4 Colección abdominal 9 (13,4%) 3 Infección de la herida 3 (4,5%) Hernia incisional 3 (4,5%) Trombosis parcial VHM 2 (3%) Estenosis portal 1 (1,5%) 1 Médicas Fiebre 11 (16,4%) Neumonía 2 (3%) Derrame pleural 5 (7,5%) 2 Infección urinaria 4 (6%) Flebitis periférica 1 (1,5%) Síndrome de Horner 1 (1,5%) VHM: vena hepática media.
Receptor. En toda la serie sólo se han retrasplantado 2 pacientes. En una ocasión de forma inmediata, debido a dehiscencia de la íntima arterial en el donante que hizo imposible la revascularización arterial y, en la segunda, a largo plazo, como consecuencia de una estenosis biliar no solucionada que acabó en una cirrosis biliar secundaria y prurito incontrolado. Por tanto, la supervivencia del injerto y del paciente es, según la experiencia del autor, muy similar (el 90,4% al año y el 77,6% a los 5 años). La presencia de una fuga biliar en el postoperatorio inmediato es relativamente frecuente; sin embargo, en 7 ocasiones obligó a la reintervención para solucionarlo. Por otro lado, la aparición de una estenosis a largo plazo ocurrió en un total de 23 enfermos, lo que obligó a la reintervención quirúrgica en 6 ocasiones. Todo esto hace que un total de 25 pacientes presentara algún tipo de complicación biliar (37,3%)52.
El trasplante hepático en el adulto procedente de donante vivo es un procedimiento complejo que todavía en la actualidad presenta problemas que se relacionan con:
El riesgo que experimenta el donante y la morbimortalidad que deriva de ésto.
La variabilidad de la anatomía vascular y biliar en el donante.
Las indicaciones más adecuadas en el receptor.
La reconstrucción vascular en el receptor.
La reconstrucción biliar en el receptor.
A pesar de todo, su empleo está justificado en un escenario donde independientemente de la actividad elevada continúa habiendo pérdida de enfermos en la lista de espera. Una evaluación exhaustiva del donante y el trabajo continuado de un equipo médico y quirúrgico exigente son la clave para conseguir los mejores resultados.
En la actualidad, si bien los resultados son similares no llegan a sobrepasar los resultados obtenidos a partir del donante con muerte cerebral. En un futuro, una aplicabilidad más elevada pasará por un conocimiento más profundo del llamado síndrome “small for size”53, lo que lleva a una intervención menos radical (hepatectomía izquierda) en el donante. Algunos estudios experimentales indican que el flujo portal inicial excesivamente elevado es el causante de la lesión endotelial vascular y, con esto, el fracaso posterior de la función hepática54,55. A pesar de todo, este aspecto no es el único, ya que la masa celular hepática influye de forma definitiva en la viabilidad del injerto. El tratamiento farmacológico con sustancias como la somatostatina, derivados de la hormona antidiurética o de los bloqueadores β, son un ejemplo de sustancias que de forma ideal reducirían el flujo portal para evitar la lesión del lecho microvascular56,57, mientras que mantendrían el flujo arterial y garantizarían el aporte de oxígeno. La ligadura de la arteria esplénica, capaz de reducir el flujo esplácnico y la derivación calibrada portosistémica, es otro método que podría evitar la aparición del síndrome “small for size”58.
La seguridad en la práctica clínica hasta la actualidad sólo la ofrece la posibilidad de obtener un segmento hepático de suficiente tamaño y esto ocurre mediante la obtención del lóbulo derecho hepático.
Autor para correspondencia. jcvalde@clinic.ub.es