El síndrome antifosfolípido (SAF) o enfermedad de Hughes es una trombofilia autoinmune caracterizada por trombosis venosas, arteriales y/o abortos de repetición, debido a la presencia de autoanticuerpos contra las proteínas unidas a fosfolípidos de membrana celular, como son el anticoagulante lúpico, el anticuerpo anticardiolipina (aCL) y el anticuerpo anti-beta-2-glucoproteína (aß2GPI)1. Existen formas primarias, que no se encuentran asociadas a otra enfermedad autoinmune. El síndrome antifosfolípido catastrófico (SAC) es una forma grave y rápidamente evolutiva que afecta, simultáneamente, a múltiples órganos y provoca fallo multiorgánico, siendo el compromiso microangiopático más frecuente que en el SAF clásico2. El SAC representa menos del 1% de los casos, con mortalidades próximas al 50%2. La presentación como colitis isquémica es muy infrecuente y, aunque su tratamiento inicial es médico, en ocasiones puede requerir tratamiento quirúrgico2–4 (tabla 1).
Causas de isquemia en el colon
| 1. Arterioesclerosis |
| 2. Estados de hipovolemia o bajo gasto: |
| Insuficiencia cardíaca |
| Arritmias |
| Sepsis |
| Hemorragia |
| Deshidratación |
| Hemodiálisis |
| 3. Oclusión de grandes vasos (arteria mesentérica superior e inferior): |
| Trombosis mesentérica arterial |
| Trombosis venosa mesentérica |
| Embolia de colesterol |
| 4. Oclusión de pequeños vasos: |
| Estados de hipercoagulabilidad |
| Déficit de proteína C |
| Déficit de proteína S |
| Déficit de antitrombina III |
| Mutación del gen de la protrombina 20210A |
| Factor V de Leyden |
| Síndrome anticardiolipina |
| Otras enfermedades hematológicas |
| Anemia de células falciformes |
| Policitemia vera |
| Hemoglobinuria paroxística nocturna |
| Púrpura trombocitopénica |
| Vasculitis y vasculopatías |
| Enfermedad de Buerguer |
| Granulomatosis de Wegener |
| Displasia fibromuscular |
| Enfermedad de Kawasaki |
| Poliarteritis nodosa |
| Vasculitis reumatoidea |
| Lupus eritematoso sistémico |
| Arteritis de Takayasu |
| Otras |
| Amiloidosis |
| Lesiones por radiación |
| Causas yatrogénicas |
| Quirúrgicas |
| Aneurismectomía |
| Reconstrucción aortoilíaca |
| Bypass arterial coronario |
| Enema de bario |
| Colectomía con ligadura de la arteria mesentérica inferior |
| Bypass cólico |
| Colonoscopia |
| Operaciones ginecológicas |
| Aortografía lumbar |
| 5. Obstrucciones de colon: |
| Tumores |
| Adherencias |
| Vólvulo |
| Hernia estrangulada |
| Diverticulitis |
| Invaginación |
| Impactación de fecaloma |
| 6. Procesos inflamatorios intraabdominales: |
| Pancreatitis |
| 7. Infecciones: |
| Bacterias (E. coli O157/H7) |
| Parásitos (Angiostrongylus costaricensis, Entamoeba hystolitica) |
| Virus (norovirus, virus de la hepatitis B, citomegalovirus) |
| 8. Rotura de embarazo ectópico |
| 9. Feocromocitoma |
| 10. Corredores de larga distancia |
| 11. Vuelos en aeroplano |
| 12. Síndrome de intestino irritable |
| 13. Estreñimiento |
| 14. Alergia |
| 15. Idiopática |
Fuente: Montoro et al.4.
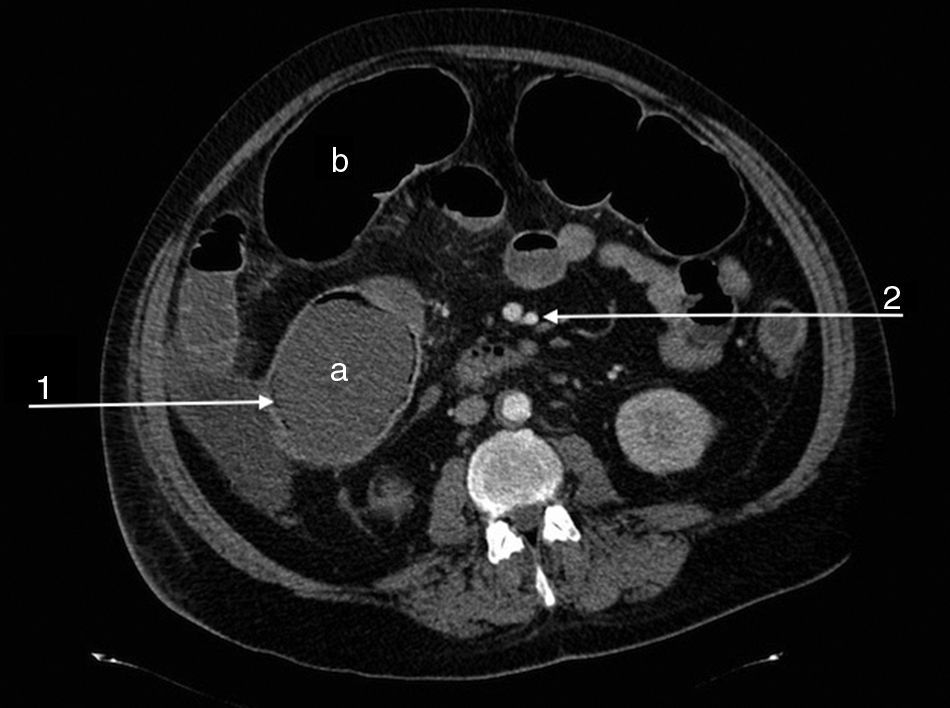
Se presenta el caso de un varón de 47 años con antecedentes personales de obesidad, fumador, exbebedor, HTA, dislipidemia, oclusión completa de las arterias carótida común izquierda y cerebral posterior derecha, amputación de ambos miembros inferiores por isquemia, portador de la mutación del gen 20210-protrombina y MTHFR, síndrome de hipercoagulabilidad e hiperhomocisteinemia y en estudio por sospecha de SAF. El paciente ingresa en el hospital de forma urgente por cuadro de dolor abdominal crónico reagudizado en las últimas 48 h y distensión abdominal con abolición de ruidos intestinales y signos de irritación peritoneal en la exploración clínica. En la analítica urgente destaca la presencia de leucocitosis (16500/μL) con neutrofilia (91%), trombocitopenia (85.000/μL), elevación de PCR (132mg/l), creatinina (2,5mg/dl) y urea (97mg/dl) y descenso de la hemoglobina (9,8g/dl). Presenta un rápido deterioro de su estado clínico con criterios de síndrome de disfunción multiorgánica. El angio-TC abdominopélvico mostró dilatación de colon trasverso y ciego (9cm), hipercaptación parietal en sigma y neumatosis intestinal, con permeabilidad del tronco celiaco, arterias mesentéricas superior e inferior y renales (fig. 1). La colonoscopia urgente reveló extensas zonas de isquemia mucosa y el estudio inmunológico urgente, elevación de aCL IgM (12 MPL U/ml; positivo: >10 MPL U/ml) y fibrinógeno (583mg/dl; normal: 200-400mg/dl) con aß2GPI IgM negativo y test de Russel negativo. Ante la sospecha de colitis isquémica grave en el contexto de SAC, se inicia tratamiento con corticoterapia (metilprednisolona: 200mg/día) y enoxaparina 100mg/24h y, secundario a la inestabilidad hemodinámica presentada, se decide intervención quirúrgica urgente, evidenciándose isquemia de todo el marco cólico e íleon distal. Se realizó pancolectomía con ileostomía de Brooke. El paciente fallece a las 24 h de la intervención quirúrgica. El resultado completo del estudio de autoinmunidad mostró, a posteriori, aumento de aCL IgG (43 GPL U/ml; positivo: >10 GPL U/ml), aß2GPI IgG (86 U/mL; positivo: >10 U/mL) y factor VIII (198,30%; normal: 50-150%). Las determinaciones de anticoagulante lúpico, plaminógeno, proteína C coagulativa, proteína S libre y total, α2-antiplasmina y antitrombina III funcional fueron negativas. La positividad de anticuerpos aCL y GP1-anti-ß2, junto a los hallazgos anatomopatológicos, que mostraron isquemia intestinal aguda-subaguda con necrosis mucosa y submucosa y trombosis en arterias de mediano calibre, confirmaron la sospecha inicial de SAC.
El SAC fue descrito por Asherson en 1992, siendo los criterios diagnósticos los reflejados en la tabla 25. Es la primera manifestación del SAF en el 56,4% de pacientes sin historia previa de trombosis, pudiendo existir factores desencadenantes en el 53%, como son las infecciones, cirugías/traumatismos previos, el consumo de anticonceptivos orales o la presencia de neoplasias2,5. El compromiso renal es el más frecuente (78%), seguido del pulmón (66%), sistema nervioso central (56%) y corazón y piel (50%)2. La afectación digestiva, como puede ser síndrome de Budd Chiari, la pancreatitis y la trombosis hepática o esplénica es infrecuente, siendo excepcional la necrosis de vísceras huecas2,6,7, como ocurrió en nuestro caso.
Criterios diagnósticos preliminares de síndrome antifosfolipídico catastrófico
| 1. Evidencia de afectación de tres o más órganos, sistemas y/o tejidos*. 2. Desarrollo de las manifestaciones simultáneamente o en menos de una semana 3. Confirmación anatomopatológica de la oclusión de los vasos de pequeño calibre en por lo menos un órgano o tejidoa 4. Confirmación de laboratorio de la presencia de anticuerpos antifosfolipídicos (anticoagulante lúpico y/o anticuerpos anticardiolipina)b | SAF catastrófico definitivo: − Se cumplen los cuatro criterios SAF catastrófico probable: − Se cumplen los cuatro criterios, excepto la afectación de solo dos órganos, sistemas y/o tejidos. − Se cumplen los cuatro criterios, excepto la ausencia de confirmación de laboratorio separada, al menos, seis semanas, debido a la muerte precoz de un paciente al cual no se le habían detectado los anticuerpos antifosfolipídicos antes del episodio catastrófico − Presencia de los criterios 1, 2 y 4 − Presencia de los criterios 1, 3 y 4 y desarrollo del tercer episodio trombótico después de una semana pero antes de un mes, pese a la anticoagulación |
Generalmente, evidencia clínica de oclusión vascular confirmada por técnicas de imagen, cuando sea apropiado. La afectación renal se define como un aumento del 50% de la creatinina plasmática, hipertensión sistémica grave (>180/100mmHg) y/o proteinuria (>500mg/24 h).
Para la confirmación anatomopatológica, deben estar presentes signos de trombosis aunque, en ocasiones, puede coexistir una vasculitis.
Si el paciente no había sido diagnosticado previamente de SAF, la confirmación de laboratorio requiere que la presencia de anticuerpos antifosfolipídicos sea detectada en dos o más ocasiones separadas, al menos, seis semanas (no necesariamente en el momento del accidente trombótico), de acuerdo con los criterios preliminares propuestos para la clasificación del SAF definitivo.
Fuente: Cervera et al.5.
En el caso que se expone, existía historia previa de trombosis y afectación colónica (colitis isquémica fulminante), diferenciándose de las publicaciones previas2, asociando insuficiencia renal aguda, fallo cardíaco agudo y manifestaciones cutáneas. El diagnóstico fue de SAC definitivo al cumplir los 4 criterios clínicos indicados y las alteraciones analíticas y anatomopatológicas. El régimen terapéutico óptimo del SAC es incierto, no existiendo un consenso al respecto7,8. La asociación de heparina intravenosa, altas dosis de corticoides iv, inmunoglobulinas y plasmaféresis es considerada la base del tratamiento (nivel de evidencia II), reduciendo la mortalidad del 50 al 30%8. En nuestro caso, no se inició plasmaféresis debido al rápido deterioro multiorgánico. Las indicaciones de cirugía son las de cualquier caso de colitis isquémica: hemorragia masiva, perforación o colitis fulminante. La extensión de la resección depende de la distribución de las lesiones, evitándose las anastomosis primarias por riesgo de dehiscencia de sutura. Casos especiales incluyen la pancolitis fulminante, como este caso, requiriéndose de una colectomía total con ileostomía2. El 44% de los pacientes del registro SAC fallecieron, siendo el compromiso cerebral la causa principal de muerte, seguida por la afectación cardíaca y sepsis, este último considerado factor de riesgo independiente3,9.