La mesterolona es un anabolizante esteroideo con indicación aceptada solo en situaciones médicas muy concretas. Sin embargo, su uso ilícito está creciendo de forma exponencial, habitualmente en varones jóvenes usuarios de gimnasios. La adquisición de estos compuestos, frecuentemente importados, esquivando controles sanitarios, es relativamente fácil. El empleo frívolo de esteroides anabolizantes, con fines estéticos y de aumento del rendimiento deportivo, puede tener graves consecuencias sanitarias, que deben ser conocidas por la comunidad médica.
Caso clínicoUn varón de 43 años, aficionado al culturismo, sin antecedentes de interés, ingresó en nuestro centro por ictericia de una semana de evolución. No presentaba rash, adenomegalias ni fiebre. Tras un interrogatorio exhaustivo confesó haber usado, como potenciador muscular, Proviron® 25mg/12h, durante 12 días y hasta 3 semanas antes.
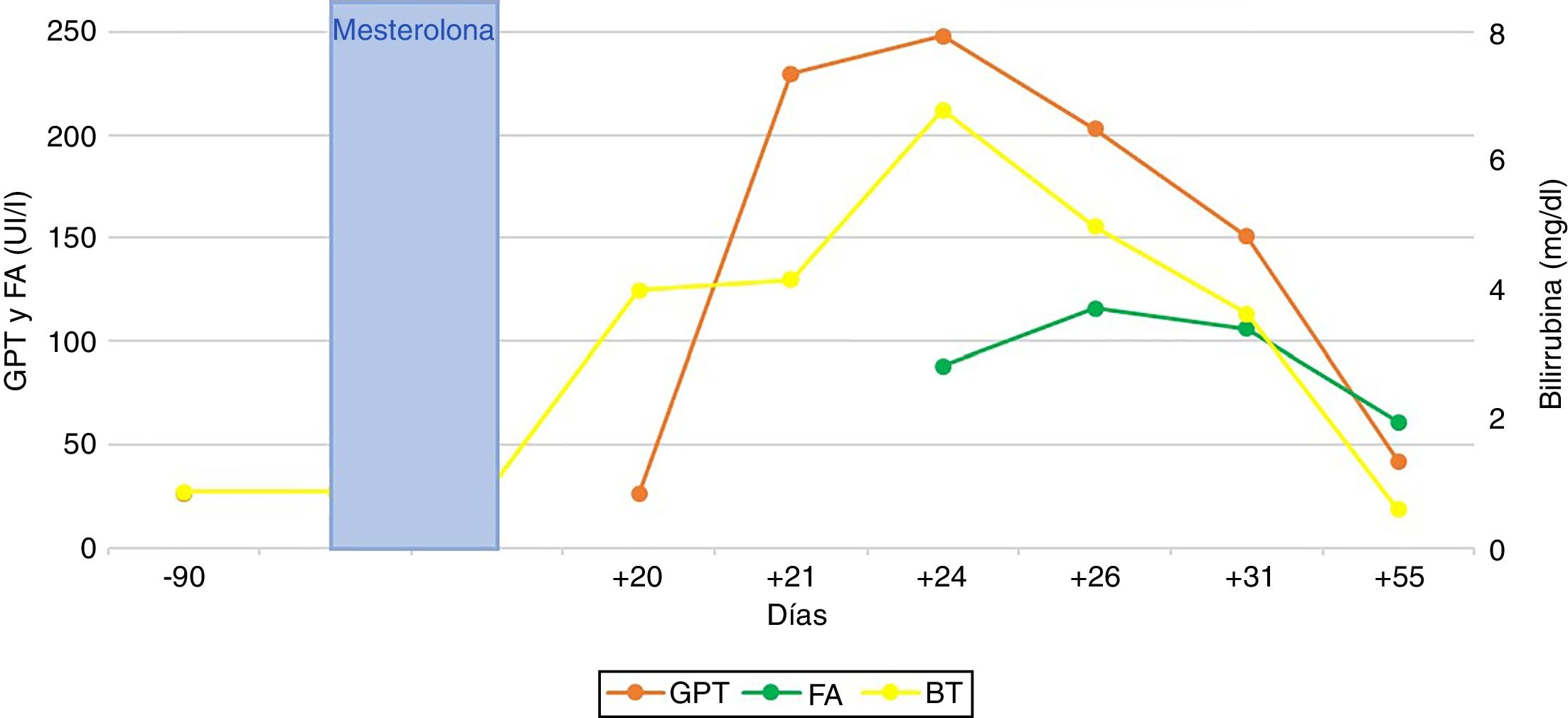
La bilirrubina alcanzó un nivel máximo de 6,8mg/dl; las cifras pico de alanina aminotransferasa (ALT) y de fosfatasa alcalina (FA) fueron de 248 y 116 (UI/l), respectivamente. El paciente no presentó en ningún momento signos de fallo hepático. Las gammaglobulinas (0,8g/dl) y la inmunoglobulina (Ig) G (901mg/dl) fueron normales. No hubo eosinofilia (0,2×109/l) ni linfopenia (8,6×109/l). En el estudio etiológico se excluyó enfermedad vascular y biliar, mediante ecografía y colangio-RM. También se descartaron causas virales de hepatitis aguda (IgM-VHA, DNA-VHB, PCR-VHC, IgM-VHE, PCR-VHE, IgM-VEB e IgM-CMV negativas); los marcadores de autoinmunidad hepatoespecífica fueron igualmente negativos.
El cuadro se resolvió espontáneamente, con mejoría analítica paulatina, precisando una estancia hospitalaria de 12 días y un seguimiento posterior de hasta 56 días, para comprobar la recuperación ad integrum de todos los parámetros alterados (fig. 1).
DiscusiónEn los últimos años, la comunicación de casos de hepatotoxicidad por anabolizantes ha sufrido un incremento significativo, suponiendo actualmente hasta el 8% del total de casos de daño hepático inducido por fármacos -drug-induced liver injury (DILI)- del registro español de hepatoxicidad1.
La ratio entre los niveles de ALT/FA, expresados ambos en múltiplos del límite superior de la normalidad (40 y 130 [UI/l], respectivamente), permite diferenciar 3 patrones clásicos de DILI: citotóxico-hepatocelular (>5), colestásico (<2) o mixto (entre 2 y 5)2. El patrón típico de la hepatotoxicidad de los esteroides anabolizantes es colestásico, pero también se han descrito formas citotóxicas, como en nuestro caso (6,2/0,8=7,7). Los perfiles analíticos comentados presentan correspondencia, aunque no plena, con el tipo de lesión histológica: hasta un 60% de los casos de DILI por anabolizantes presentan datos histológicos propios de lesión hepatocelular3. Los patrones histológicos del DILI por esteroides anabolizantes abarcan un amplio espectro de lesiones hepáticas, muy variadas y heterogéneas, que oscilan entre la esteatosis simple y los tumores del hígado (adenomas, hepatocarcinoma y otros); la peliosis hepática también se ha vinculado con el consumo crónico de esteroides anabolizantes4.
En los casos sospechosos, la escala clásica CIOMS/RUCAM permite evaluar la causalidad de forma sencilla, considerando datos sobre la relación temporal, factores de riesgo, evolución tras la retirada, otros fármacos simultáneos, etiologías concomitantes, información previa disponible de casos similares y, excepcionalmente, respuesta a la reexposición5. En nuestro caso se obtuvo un valor compatible con hepatotoxicidad probable (+8).
En consecuencia, existió una clara asociación temporal entre la aparición de los síntomas y el consumo del medicamento, y una mejoría secundaria tras la retirada de este. En estos casos, el diagnóstico puede hacerse de forma coherente sin recurrir a la biopsia, que queda confinada a situaciones en las que hay dudas y/o la evolución no es favorable. Incluso en estas situaciones de incertidumbre, cuando el diagnóstico es especialmente complejo, los resultados histológicos pueden ser inespecíficos.
En los casos de DILI es crucial un elevado nivel de sospecha clínica para evitar errores y retrasos diagnósticos, sobre todo en aquellos en los que la medicación se obtiene de forma fraudulenta y los pacientes pueden ocultar información relevante. La tendencia habitual es hacia la resolución natural espontánea, pero se han descrito casos graves, amenazantes para la vida o con desenlace fatal1.
La comunicación a las autoridades sanitarias de casos como el descrito, constituye una responsabilidad ética. La divulgación de los datos de los registros de hepatotoxicidad debe estimular el conocimiento al respecto, sensibilizar a los agentes implicados y favorecer la alerta clínica sobre este problema sanitario, de magnitud creciente.
A la Dra. Miren García Cortés, por sus sabios consejos.