El consentimiento informado de anestesia (CIA) se define como la conformidad del paciente a que se realice o no un acto anestésico tras haber recibido y entendido toda la información necesaria para tomar una decisión libre, voluntaria y consciente. Clásicamente, el paciente es informado presencialmente durante la visita preoperatoria.
ObjetivoEvaluar cómo el paciente percibe la información recibida sobre el CIA cuando esta es transmitida presencial o no presencialmente (por teléfono).
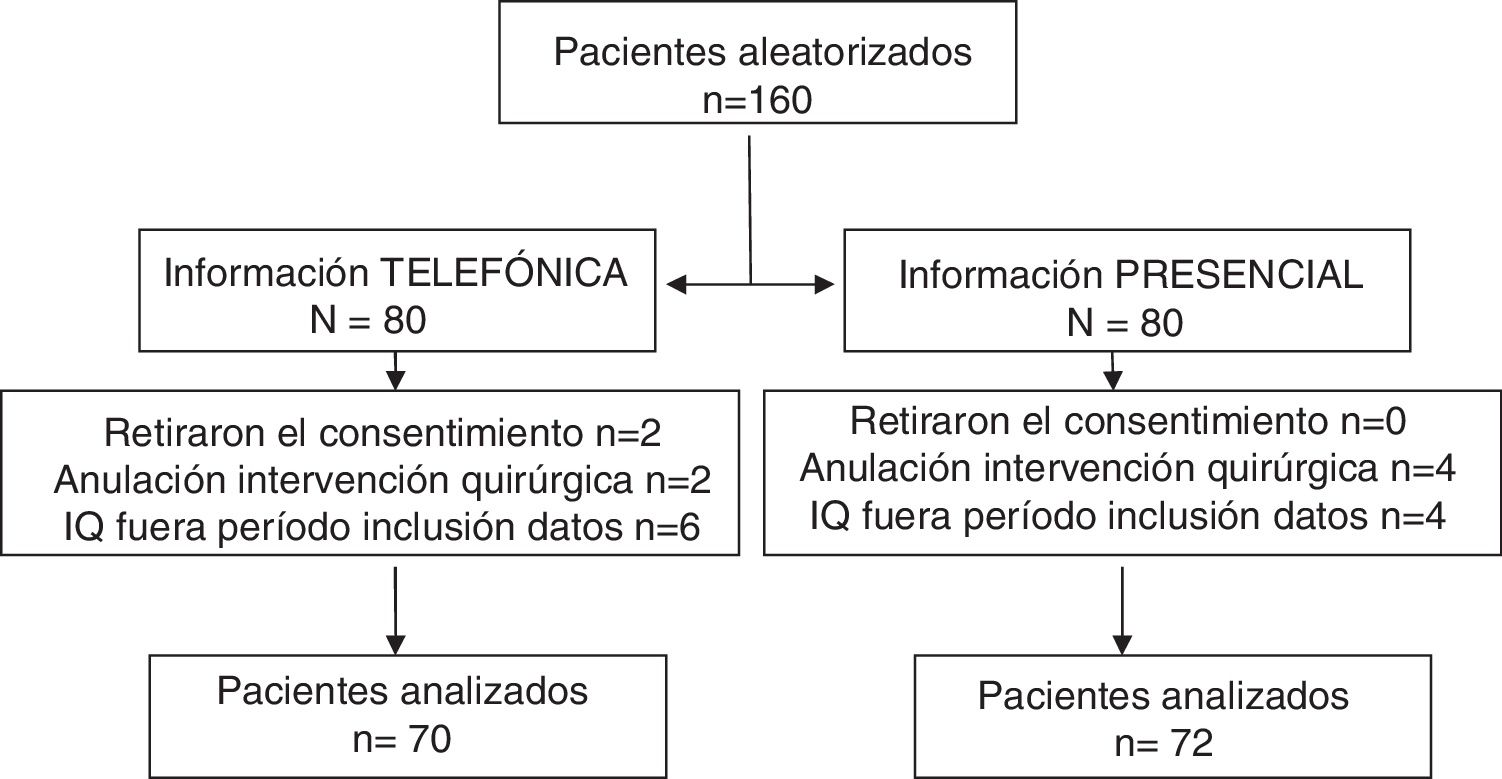
Pacientes y métodosEnsayo clínico piloto, unicéntrico, con asignación aleatoria, en grupos paralelos, controlado. Se incluyó a pacientes ≥ 18 años programados para cirugía mayor ambulatoria que por complejidad quirúrgico-anestésica no requerirían una visita preoperatoria presencial. Se asignó aleatoriamente a ser informado del CIA por teléfono (grupo experimental) o presencialmente (grupo control). Se elaboró una encuesta sobre percepción de la información recibida sobre la técnica anestésica y sus riesgos, autonomía (a pedir más explicaciones) y satisfacción, evaluada a los 15 días de la cirugía.
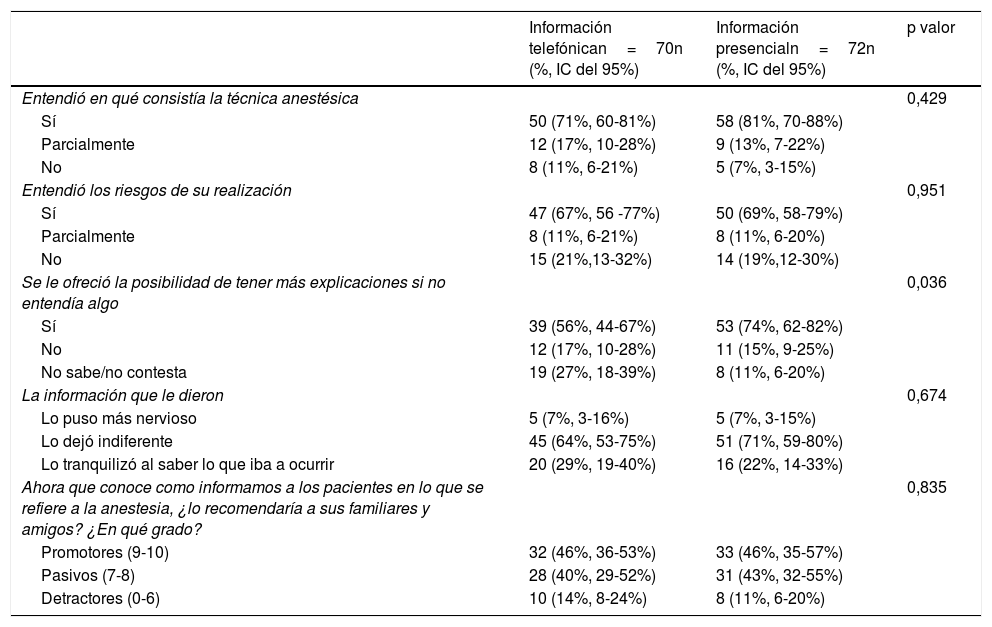
ResultadosCiento sesenta pacientes dieron su consentimiento, de los cuales 142 fueron entrevistados: 70 grupo experimental y 72 grupo control. Ambos grupos fueron comparables en edad, sexo, riesgo anestésico y complejidad quirúrgica. Porcentaje de pacientes que entendieron la información facilitada sobre la técnica anestésica: 71% vs. 81%, (p=0,429) y sobre sus riesgos: 67% vs. 69% (p=0,951); autonomía: 56% vs. 74% (p=0,036) y grado de satisfacción alto: 46% vs. 46% (p=0,835).
ConclusiónEl nivel de comprensión de la información que percibe el paciente y el grado de satisfacción no difiere entre los 2grupos. Sin embargo, casi la mitad de pacientes reportaron no haber tenido la posibilidad de pedir más explicaciones cuando fueron informados por teléfono.
The anaesthesia informed consent (AIC) is a process of communication between a clinician and a patient that results in the patient agreeing to undergo a specific anaesthetic procedure after understanding all the information needed to make a free, voluntary and conscious decision. This information is traditionally given during a face-to-face pre-operative visit.
ObjectiveTo evaluate patient perceptions when they receive the information about AIC, face-to-face or by phone.
Patients and methodsA single centre, randomised, double-blind, parallel-group pilot clinical trial was conducted on patients > 18 years of age undergoing major ambulatory surgery procedures with a surgical complexity that did not require a face-to-face pre-operative visit. Patients were randomly assigned to be informed by telephone (experimental group) or in a face- to-face visit (control group). Fifteen days after the surgery a questionnaire was used to gather patient perceptions in understanding the anaesthetic procedure and risks, autonomy (to ask for explanations), as well as and satisfaction.
ResultsOf the 160 patients that gave their consent, 142 were interviewed: 70 from the experimental group and 72 from the control group. Both groups were comparable in age, gender, anaesthetic risk, and surgical complexity. The percentage of patients that understood the information provided on the anaesthetic technique was 71% and 81%, respectively (P=.429); on its risks: 67% and 69% (P=.951); autonomy: 56% and 74% (P=.036) and satisfaction rate: 46% and 46% (P=.835).
ConclusionThere is no difference between the groups in the level of understanding of the information that the patient perceives and the level of satisfaction. Nevertheless, almost half of them did not remember to have been given the possibility to clear-up doubts.
Actualmente, existe consenso en que la realización del acto anestésico exige un consentimiento informado (CI) específico de anestesia (CIA), cuya finalidad es informar al paciente de las posibles técnicas anestésicas a realizar, cuál es la más adecuada y los riesgos que conlleva, respetando su autonomía, es decir, su derecho a participar en las decisiones dándole la oportunidad de hacer preguntas y proporcionándole respuestas honestas que le permitan tomar una decisión balanceada y libre de coerción. El consentimiento ha de ser escrito, personalizado para cada paciente en función de sus propias circunstancias y estado clínico; sin caer en una información excesiva, que, en vez de informar, asuste y confunda al paciente. La información debe ser facilitada por un miembro del Servicio de Anestesiología con la antelación suficiente para que el paciente pueda reflexionar en condiciones adecuadas, considerándose por algunas comunidades autónomas el tiempo mínimo de 24h excepto en urgencias quirúrgicas1-4. La Ley 41/2002 (Ley Básica Reguladora de la Autonomía del Paciente y de los Derechos y Obligaciones en Materia de Información y Documentación Clínica) y la Ley 16/2010 del Consentimiento Informado vigente en Cataluña no especifican ni el tiempo que debe transcurrir entre la información, la firma del consentimiento y la actuación anestésica, ni que la información se tenga que efectuar de modo presencial5,6.
Tradicionalmente, el paciente programado para una intervención quirúrgica (IQ) acudía a la consulta externa de Anestesia donde el anestesiólogo le realizaba la visita preoperatoria, le informaba de la técnica anestésica más adecuada y de sus riesgos, y después el paciente firmaba el CIA. Hoy en día, hospitales de la red pública catalana realizan la consulta preoperatoria de forma virtual a pacientes de riesgo anestésico bajo o moderado programados para procedimientos de complejidad quirúrgica baja o intermedia. Durante la visita virtual el anestesiólogo evalúa on line la historia clínica electrónica compartida entre la atención primaria y hospitalaria, y confirma los datos mediante una llamada telefónica al paciente7,8. Para el paciente supone un ahorro de tiempo y comodidad al no tener que desplazarse al hospital. Al anestesiólogo le aporta flexibilidad de localización y horaria, ya que puede realizarla tanto en el ámbito hospitalario como desde una terminal informática desde el domicilio, consiguiendo una mejor conciliación de la vida laboral y familiar. En el hospital de Viladecans el 70% de los pacientes programados para una cirugía electiva ya no se desplazan a la consulta externa de Anestesia para realizar la visita preoperatoria. Este hecho ha conllevado buscar un circuito alternativo para la obtención del documento del CIA: el paciente es informado por teléfono durante la visita preoperatoria virtual y el día de ingreso se solicita la firma del CIA. Este circuito fue aprobado por el Comité Asistencial del Hospital de Viladecans previa consulta y aprobación por la Asesoría Jurídica del Instituto Catalán de Salud.
Partiendo de la hipótesis de que los pacientes reciben de forma adecuada y satisfactoria la información vía telefónica, el objetivo de este estudio es comparar cómo percibe el paciente la información recibida sobre el CIA, presencial o no presencialmente (por teléfono).
Pacientes y métodosDiseño del estudioHemos realizado un ensayo clínico piloto, unicéntrico, con asignación aleatoria, en grupos paralelos, controlado (con el procedimiento «clásico» de informar presencialmente a los pacientes sobre el CIA), que incluyó a 160 pacientes programados para intervenciones de cirugia ortopédica (COT) dentro del ámbito de la cirugia mayor ambulatoria (CMA). Todos los pacientes dieron su consentimiento por escrito y aceptaron participar en el estudio y ser entrevistados a los 15 días de la IQ. Este estudio se realizó de acuerdo con lo establecido en la Declaración de Helsinki y a la Ley Orgánica 15/1999 de Protección de Datos de Carácter Personal y fue aprobado por el Comité de Ética de la Investigación Clínica del Hospital Universitario de Bellvitge.
Población a estudioSe incluyó a pacientes consecutivos, de ambos sexos, de 18 años o mayores, programados para CMA de COT que por complejidad quirúrgica y riesgo anestésico no requerían una visita preoperatoria presencial según el protocolo consensuado por el Servicio de Anestesiología y aprobado por la dirección del centro. Se excluyó a pacientes con barrera idiomática o con déficit cognitivo o que no aceptaron participar en el estudio.
Este ensayo clínico se realizó en el Hospital de Viladecans de Barcelona, hospital comarcal de la red pública, de 117 camas altamente quirúrgico (7.000 intervenciones quirúrgicas anuales).
Se recogió la siguiente información: edad, sexo, riesgo anestésico (ASA) y complejidad quirúrgica de los pacientes. Siguiendo los criterios recomendados del Comité de Bioética de Cataluña, también se cotejaron las características de la documentación del CIA de los pacientes: los datos del paciente que firmaba y del médico que informaba, el procedimiento anestésico, el episodio origen (diagnóstico y procedimiento quirúrgico) al que iba vinculado, los riesgos personalizados del paciente y el derecho a revocar el CIA (fig. 1).
ProcedimientoAl comienzo del estudio, un anestesiólogo del equipo investigador revisó la historia clínica electrónica compartida de cada paciente entre su centro de Atención Primaria y los centros de atención hospitalaria, y valoró a los pacientes programados de CMA para procedimientos ortopédicos de complejidad baja y moderada que por riesgo anestésico se podían incluir en el estudio según el protocolo del hospital.
Se telefoneó a todos los pacientes seleccionados para explicar el estudio y conseguir su aceptación.
Se distribuyó aleatoriamente a los pacientes en 2grupos según la vía transmisión de la información del CIA: presencial (grupo control) o telefónica (grupo experimental). Para ello se preparó una lista de asignación aleatoria generada por ordenador, equilibrada mediante el uso de bloques permutados de 8. Se asignaron los números de código de aleatorización a pacientes elegibles en orden secuencial ascendente. El acceso a esta lista de aleatorización se limitó al facultativo que la generó y a la administrativa de programación quirúrgica, quien, de acuerdo con la lista de asignación aleatoria, distribuyó a estos pacientes seleccionados en los 2grupos en una agenda semanal. Se designaron 4 facultativos de Anestesia para realizar dichas agendas semanales.
Tres o 4semanas antes de la fecha de la IQ el mismo anestesiólogo visitaba el mismo día a 4 pacientes del grupo experimental y a 4 pacientes del grupo control para evitar sesgos en la calidad y claridad de la información aportada.
El anestesiólogo explicaba al paciente por teléfono (grupo experimental) o presencialmente (grupo control) el procedimiento anestésico más indicado y sus riesgos, y le daba la opción de ampliar la información si tenía dudas según el protocolo preestablecido previamente. Asimismo informaba en la historia clínica que el paciente había entendido y aceptado la técnica anestésica y sus riesgos.
El día de la IQ el paciente firmaba el documento de CIA rellenado por el anestesiólogo durante la visita presencial o telefónica realizada 3-4 semanas antes.
A los 15 días de la IQ, un único entrevistador, que desconocía si la información había sido transmitida por teléfono o presencial, contactó con los pacientes por vía telefónica, se identificó y volvió a solicitar su colaboración. Si el paciente aceptaba de nuevo, se le pasó la encuesta sobre el nivel de comprensión de la información del CIA, autonomía y satisfacción, creada ad hoc.
Cuestionario para la entrevista sobre la percepción del pacienteLa encuesta consta de 3 dominios: compresión de la información, autonomía y satisfacción, con un total de 5 preguntas. La tabla 1 recoge las preguntas y las posibles respuestas de la encuesta. En el diseño de la encuesta se utilizaron preguntas que habían sido validadas en otros estudios de investigación9-16 y en principios básicos de información y de la realización correcta del CI1-3.
Cuestionario de la percepción de los pacientes sobre la técnica anestésica y sus riesgos, y sobre la satisfacción del paciente
| Comprensión de la información |
| a. ¿Entendió en qué consistía la técnica anestésica antes de realizarla? |
| 1. Sí2. Parcialmente3. No |
| b. ¿Entendió los riesgos de su realización? |
| 1. Sí2. Parcialmente3. No |
| Autonomía |
| c. ¿Se le ofreció la posibilidad de tener más explicaciones si no entendía algo? |
| 1. Sí2. No3. No sabe/no contesta |
| Satisfacción |
| d. La información que le dieron: |
| 1. Lo puso más nervioso2. Lo dejó indiferente3. Lo tranquilizó el saber lo que iba a ocurrir |
| Net Promoter Score |
| e. Ahora que conoce cómo informamos a los pacientes referente a la anestesia, ¿lo recomendaría a sus familiares y amigos? ¿En qué grado? |
| a. 9-10 promotoresb. 7-8 pasivosc. 0-6 detractores |
La encuesta también incluía el Net Promoter Score (NPS)17 a través de una sola pregunta (última pregunta de la encuesta): «¿Después de conocer cómo informamos a los pacientes en lo que se refiere a la anestesia, lo recomendaría a sus familiares y amigos? ¿En qué grado?» (mediante una escala de Likert de 11 puntos: 0 corresponde a nunca y 10 a siempre). Según los resultados, los pacientes se clasificaron en: a) promotores: muy satisfechos (puntuación de 9 o 10); b) pasivos: satisfechos pero indiferentes (puntuación de 7 u 8), y c) detractores: insatisfechos (puntuaciones de 0 a 6).
Análisis estadísticoSe trata de un ensayo clínico piloto, por tanto, nuestros resultados son preliminares. En el momento de redactar el protocolo y proceder a la estimación del tamaño de la muestra necesaria, no disponíamos de datos que nos permitirán su estimación adecuadamente. Se realizó un análisis descriptivo de las variables del estudio. Las variables continuas fueron descritas como media y desviación estándar (DE) y las variables categóricas como frecuencias absolutas y porcentajes. Se utilizaron para estudiar la relación entre variables la prueba de Fisher o de la chi al cuadrado para variables nominales, la prueba de la t de Student para variables continuas y la prueba de U de Mann-Whitney para variables ordinales y para variables continuas no gaussianas. Se calcularon los intervalos de confianza del 95% (IC del 95%). Un valor de p ≤ 0,05 se considerará estadísticamente significativo. El análisis de datos se realizó con el programa SPSS versión 15.0 (SPSS,Inc.,Chidago,Illinois,USA).
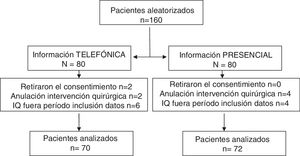
ResultadosPoblación estudiadaSe incluyó a 160 pacientes (47% hombres, 53% mujeres) consecutivos programados para CMA de COT en una agenda semanal entre el 1 de marzo y el 30 de junio del 2017. Inicialmente, ningún paciente rechazó participar en el estudio. En 18 pacientes no se finalizó el estudio: 2 pacientes no quisieron contestar la encuesta, 6 anularon la IQ por razones laborales o familiares y a 10 pacientes se les pospuso la IQ por razones médico-quirúrgicas, no habiendo sido operados en el momento de cerrar la base de datos. La figura 2 muestra el flujo de pacientes del estudio.
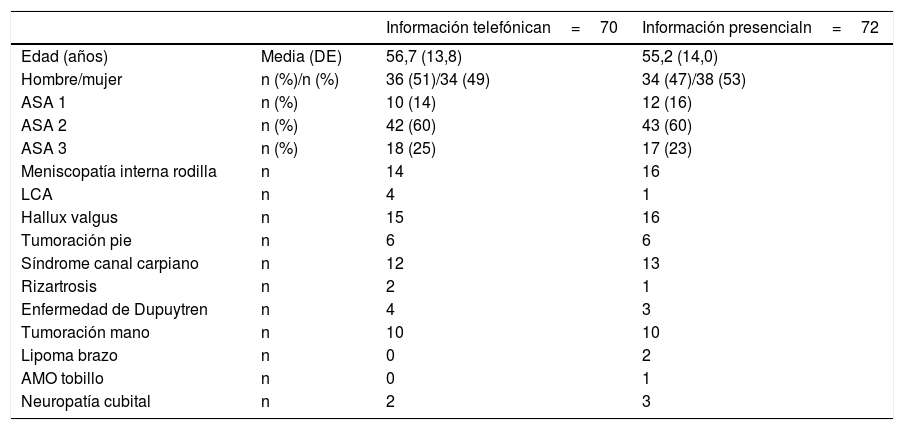
Características basalesLa tabla 2 muestra las características basales de la población incluida en el ensayo clínico. Los grupos fueron comparables en datos demográficos (edad, sexo), riesgo anestésico (ASA) y complejidad quirúrgica.
Características demográficas, riesgo anestésico y complejidad quirúrgica de la población estudiada
| Información telefónican=70 | Información presencialn=72 | ||
|---|---|---|---|
| Edad (años) | Media (DE) | 56,7 (13,8) | 55,2 (14,0) |
| Hombre/mujer | n (%)/n (%) | 36 (51)/34 (49) | 34 (47)/38 (53) |
| ASA 1 | n (%) | 10 (14) | 12 (16) |
| ASA 2 | n (%) | 42 (60) | 43 (60) |
| ASA 3 | n (%) | 18 (25) | 17 (23) |
| Meniscopatía interna rodilla | n | 14 | 16 |
| LCA | n | 4 | 1 |
| Hallux valgus | n | 15 | 16 |
| Tumoración pie | n | 6 | 6 |
| Síndrome canal carpiano | n | 12 | 13 |
| Rizartrosis | n | 2 | 1 |
| Enfermedad de Dupuytren | n | 4 | 3 |
| Tumoración mano | n | 10 | 10 |
| Lipoma brazo | n | 0 | 2 |
| AMO tobillo | n | 0 | 1 |
| Neuropatía cubital | n | 2 | 3 |
AMO: extracción de material de osteosíntesis; DE: desviación estándar; LCA: ligamento cruzado anterior.
Al evaluar el cumplimiento del CIA, el 100% de la documentación revisada se calificó como buena pues constaba la identificación del paciente, la declaración del consentimiento libre y voluntario, y la firma; tenían vinculado el diagnóstico y procedimiento quirúrgico, la fecha y la técnica anestésica, y el tiempo entre la información y la IQ era superior a las 24h en todos los casos, con una media de 22 días en el grupo CIA telefónico y de 26 días en el grupo CIA presencial.
Percepción de los pacientes a su tratamientoLa tabla 3 muestra los resultados obtenidos en las diferentes preguntas de la encuesta. Solo se observaron diferencias estadísticamente significativas en la pregunta sobre la autonomía del paciente «¿Se les ofreció la posibilidad de tener más explicaciones?», siendo inferior en el grupo de pacientes informados telefónicamente. De acuerdo con el NPS, las encuestas revelaron que el porcentaje de pacientes satisfechos fue similar en ambos grupos.
Resultados de la encuesta sobre percepción de la información recibida sobre la técnica anestésica y sus riesgos, autonomía, satisfacción y Net Promoter Score
| Información telefónican=70n (%, IC del 95%) | Información presencialn=72n (%, IC del 95%) | p valor | |
|---|---|---|---|
| Entendió en qué consistía la técnica anestésica | 0,429 | ||
| Sí | 50 (71%, 60-81%) | 58 (81%, 70-88%) | |
| Parcialmente | 12 (17%, 10-28%) | 9 (13%, 7-22%) | |
| No | 8 (11%, 6-21%) | 5 (7%, 3-15%) | |
| Entendió los riesgos de su realización | 0,951 | ||
| Sí | 47 (67%, 56 -77%) | 50 (69%, 58-79%) | |
| Parcialmente | 8 (11%, 6-21%) | 8 (11%, 6-20%) | |
| No | 15 (21%,13-32%) | 14 (19%,12-30%) | |
| Se le ofreció la posibilidad de tener más explicaciones si no entendía algo | 0,036 | ||
| Sí | 39 (56%, 44-67%) | 53 (74%, 62-82%) | |
| No | 12 (17%, 10-28%) | 11 (15%, 9-25%) | |
| No sabe/no contesta | 19 (27%, 18-39%) | 8 (11%, 6-20%) | |
| La información que le dieron | 0,674 | ||
| Lo puso más nervioso | 5 (7%, 3-16%) | 5 (7%, 3-15%) | |
| Lo dejó indiferente | 45 (64%, 53-75%) | 51 (71%, 59-80%) | |
| Lo tranquilizó al saber lo que iba a ocurrir | 20 (29%, 19-40%) | 16 (22%, 14-33%) | |
| Ahora que conoce como informamos a los pacientes en lo que se refiere a la anestesia, ¿lo recomendaría a sus familiares y amigos? ¿En qué grado? | 0,835 | ||
| Promotores (9-10) | 32 (46%, 36-53%) | 33 (46%, 35-57%) | |
| Pasivos (7-8) | 28 (40%, 29-52%) | 31 (43%, 32-55%) | |
| Detractores (0-6) | 10 (14%, 8-24%) | 8 (11%, 6-20%) |
Este nuevo modelo de transmisión por teléfono de la información del CIA nace como consecuencia de la implantación de la visita preoperatoria virtual o no presencial.
Existen muchas opiniones y pocas evidencias sobre la legalidad de la transmisión de la información no presencial del CI. Consideramos que el modelo del CIA que presentamos, donde la información es transmitida verbalmente por teléfono y acreditada documentalmente por escrito, está en concordancia con la Ley 41/2002 (pilar básico del derecho a la información y al consentimiento en todo el territorio del Estado español), en la que se especifica la forma en que ha de prestarse esta información: «La exigencia de la constancia escrita de la información tiene, según la jurisprudencia, mero valor ad probationem [STS (1.ª) 2 julio 2002, RJ 2002/5514. La reciente STS 2 julio 2003 declara cumplido el deber de informar al paciente, con carácter previo a la intervención quirúrgica, realizado oralmente y no por escrito»5.
Esta es la primera vez que un ensayo clínico es llevado a cabo para evaluar la percepción del paciente sobre ser informado del CIA de manera presencial o no (por teléfono). Los resultados de este estudio son comparables con los de la literatura, donde el grado de comprensión del paciente de la información sobre la técnica oscilaba entre un 66 y un 93%, y sobre riesgos anestésicos entre un 5 y un 81%. En cuanto a la autonomía, entre un 39 y un 81% de los pacientes confirmaban que se les ofreció ampliar explicaciones. Solo un estudio recogía el porcentaje de pacientes satisfechos con la información recibida (49%)10. En todos ellos la transmisión de la información al paciente siempre era presencial e iba acompañada de un documento escrito9-16.
En nuestro estudio, la mayoría de los pacientes incluidos en el grupo informado por vía telefónica declaró haber comprendido el plan anestésico y sus riesgos, y que dicha información no modificó su grado de ansiedad. Sin embargo, solo un 56% de pacientes informados por teléfono refirió haber tenido la posibilidad de preguntar dudas sobre su proceso (74% cuando fueron informados presencialmente), aunque a todos los pacientes incluidos en el estudio se les preguntó específicamente. Una explicación a este resultado según el grupo investigador podría estar en que el paciente que se desplaza a la consulta externa a visitarse con el anestesiólogo presta un nivel de atención muy superior al paciente que recibe la llamada telefónica mientras realiza sus actividades cotidianas. En cuanto a la satisfacción, un 46% de los pacientes de ambos grupos manifestó estar altamente satisfecho. Para medirlo utilizamos el NPS, un test ampliamente utilizado en las industrias de servicios, que se introdujo en el Servicio Nacional de Salud (NHS) inglés en 2013 como medida general de la satisfacción del paciente. Evalúa la probabilidad de que el paciente recomiende la atención médica recibida a otro a través de una sola pregunta.
Pensamos, al igual que otros autores18,19, que el contenido específico del CI es secundario para la mayor parte de los pacientes y refieren estar satisfechos cuando el médico que les informa es amable, les confiere seguridad y confianza, y los hace partícipes de la decisión en la técnica anestésica. Creemos que este hecho es independiente de que la transmisión de dicha información sea facilitada por teléfono o presencial.
Unas estrategias simples para mejorar la comunicación en el caso de la consulta telefónica sería avisar con antelación al paciente que recibirá una llamada del Servicio de Anestesia para que esté pendiente; proporcionar al paciente vídeos informativos de CI de fácil acceso a través de teléfonos móviles, tablets y otros dispositivos en donde se incluyan las dudas más frecuentes del procedimiento anestésico. En su diseño, deberían participar los ciudadanos y las asociaciones de pacientes con la intención de acercarnos a la realidad de nuestros enfermos y las necesidades de información que se plantean ante los diferentes procedimientos19-21. Por otro lado, nos planteamos sustituir la llamada telefónica por la videollamada para que el médico y el paciente puedan percibir el lenguaje no verbal, elemento esencial de una buena comunicación. De hecho, el equipo investigador se ha planteado iniciar un nuevo ensayo clínico comparando el grado de percepción de la información recibida cuando la visita es por teléfono o por videoconferencia.
Ciertas limitaciones tienen que ser reconocidas en el momento de extraer las conclusiones: En primer lugar, nosotros realizamos un ensayo clínico piloto al no poder realizar una estimación del tamaño de muestra por falta de datos de estudios previos. Se consideró incluir, en este estudio preliminar, un tamaño de la muestra asumible por equipo investigador en carga de trabajo y en tiempo necesario para reclutar a las personas incluidas en el mismo. Los resultados de este ensayo clínico son el paso previo a un futuro ensayo clínico más amplio en el cual se podrá estimar el tamaño de la muestra más adecuado con el fin de conocer datos que permitan un diseño más adecuado y establecer su viabilidad.
Por otro lado, el ser un estudio unicéntrico, la selección de los pacientes incluidos podría subestimar o sobrestimar la generalización de los resultados más allá de la población y las condiciones estudiadas. Asimismo, el nivel sociocultural y educativo de los pacientes no fue recogido y, por tanto, no analizado, pudiendo estar relacionado con los resultados obtenidos. Aunque la calidad de la respuesta según los estudios14-16 está principalmente asociada a las variables relacionadas con la información recibida más que con las características del paciente14, los pacientes con el nivel estudios secundarios y superiores recuerdan en mayor grado haber podido ampliar explicaciones17.
En conclusión, a pesar de estas limitaciones, nuestros resultados sugieren que el paciente percibe la información sobre el CIA de forma adecuada, independientemente de que se le haya facilitado por vía telefónica (dentro de la consulta preoperatoria virtual) o presencialmente (en la consulta externa de Anestesia). En contra, la información facilitada no presencialmente presenta un área de mejora: casi la mitad de pacientes reportaron no haber tenido la posibilidad de pedir más explicaciones cuando fueron informados por teléfono. Es necesario que los facultativos asumamos una posición más proactiva para favorecer la comunicación médico-paciente y que las instituciones faciliten el uso de las nuevas herramientas de comunicación para conducirnos a la esencia del CI, que no es más que la promoción de la autonomía del paciente.
Conflicto de interesesTodos los autores declaran no tener conflictos de interés en este trabajo.
A todos los miembros del Servicio de Anestesia del Hospital de Viladecans y a los pacientes que han participado en este estudio.