Definir un conjunto mínimo de indicadores para una atención centrada en la persona con diabetes mellitus tipo 2 (DM2), como métrica complementaria a los indicadores clínico-asistenciales actuales.
MétodoEstudio cualitativo de búsqueda de consenso (con participación de profesionales y pacientes) que se estructuró en 3 etapas: Metaplan para capturar información, Delphi para consensuar criterios e indicadores y conferencia de consenso para asegurar factibilidad y pertinencia de la propuesta.
ResultadosSe consensuaron un total de 9 indicadores referidos a: toma de decisiones compartidas, autocuidado, adherencia, cribado de función renal, actividades de la vida diaria, plan terapéutico individualizado, valoración del riesgo vascular, vida laboral y trato. Estos indicadores fueron agrupados en 3 dimensiones: la persona consigo misma, la persona con su familia y la persona con el sistema sanitario.
ConclusionesEstos indicadores permiten establecer métricas complementarias para determinar el grado de avance en una atención centrada en la persona con DM2.
Define a minimum set of indicators for person-focused-care applying for type 2 diabetes mellitus (DM2), as a complementary metric to current clinical-healthcare indicators.
MethodsQualitative consensus-building study (involving professionals and patients) structured in three stages: Metaplan to capture information, Delphi to agree on criteria and indicators, and consensus conference to ensure feasibility and relevance of the proposal.
ResultsConsensus was reached on a total of nine indicators upon: shared decision-making, self-care, adherence, renal function screening, activities of daily living, individualized therapeutic plan, vascular risk assessment, working life and human treatment. These indicators were grouped into three dimensions: the person with oneself, the person with one's family, and the person with the health system.
ConclusionsThese indicators make it possible to establish alternative metrics to determine the degree of progress in a person-centered attention in case of DM2.
El envejecimiento poblacional y el aumento de la cronicidad que conlleva la fragmentación de los sistemas de cobertura, las nuevas formas de medicina personalizada de precisión y los cambios en la forma en que se produce la interacción entre pacientes y profesionales requieren modelos asistenciales más integrados y centrados en la atención a la persona junto a métricas complementarias para asegurar alcanzar el objetivo de una atención centrada en la persona1.
Los conceptos de implicación y de activación del paciente (engagement2) o el de co-producción3 se están utilizando para dar respuesta a esta nueva realidad en la que el paciente ha pasado de ser objeto a sujeto de la atención sanitaria, sujeto que toma cada vez más parte activa en el resultado que se alcanza4. La evaluación de resultados en salud, incorporando la experiencia del paciente, constituye, en la actualidad, uno de los objetivos de los servicios de salud. Iniciativas como el modelo de la «Triple Meta» (Triple Aim) del Institute for Healthcare Improvement5, los paneles de indicadores del National Health System6, o los indicadores del modelo del International Consortium for Health Outcomes Measurement (ICHOM)7, han introducido una nueva visión a la hora de valorar estos resultados.
En nuestro país, como parte de la «Estrategia para el Abordaje de la Cronicidad del SNS», se ha definido una propuesta de 11 indicadores8, de los cuales uno de ellos está orientado a valorar el estilo de vida del paciente para fomentar su empoderamiento. Otra de las iniciativas, con una orientación clara a incorporar la experiencia de los pacientes, es la «Estrategia de atención al paciente con enfermedades crónicas de la Comunidad de Madrid»9, que ha incorporado un conjunto de indicadores de resultados centrados en la experiencia del paciente.
Las actuales estrategias de cronicidad que los servicios de salud y el propio Ministerio de Sanidad han puesto en marcha responden a la introducción de estos nuevos enfoques en las organizaciones sanitarias que persiguen el objetivo de una atención centrada en la persona. Este cambio de paradigma asistencial es crítico para numerosas enfermedades, pero especialmente para aquellas más prevalentes, incapacitantes y que tienen un mayor impacto sanitario y social, como es el caso de la diabetes mellitus tipo 2 (DM2), que en la actualidad afecta a 425 millones de personas a nivel mundial y que se espera que se incremente en los próximos años hasta alcanzar una prevalencia de una por cada 10 personas en el año 204010. En España, según el estudio nacional Di@bet.es11, la prevalencia de DM2 en adultos es del 13,8%, siendo mayor conforme aumenta la edad y más frecuente en varones que en mujeres12. La reevaluación, durante el periodo 2016-2017, de la cohorte poblacional estudiada inicialmente (2008-2010) ha permitido establecer la incidencia de DM2 en 11,58 casos por cada 1.000 personas/año, lo que supone 386.003 casos nuevos cada año13.
En este estudio se definieron, por consenso de expertos y, a partir de la información proporcionada por personas con DM2, un conjunto mínimo de indicadores para una atención centrada en la persona con DM2, como métrica complementaria a los indicadores clínico-asistenciales actuales.
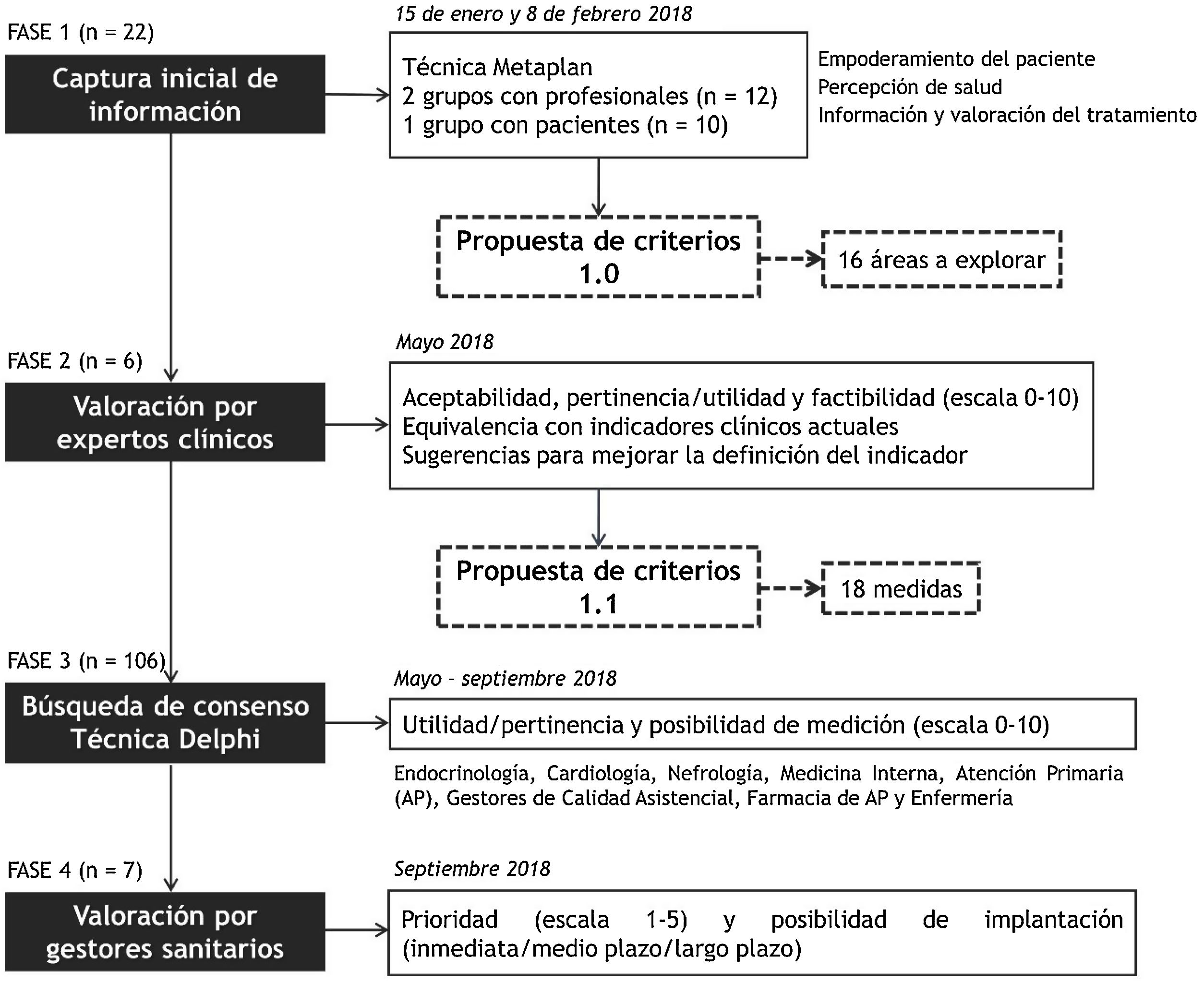
MétodoEstudio cualitativo de búsqueda de consenso que se estructuró en 4 etapas, en cada una con participación de profesionales y pacientes con diferentes perfiles competenciales y experiencias (profesionales sanitarios de diferentes especialidades, gestores sanitarios y representantes de asociaciones de pacientes) (fig. 1). El estudio fue dirigido por un grupo promotor integrado por 10 profesionales, combinando experiencia clínica, de gestión e investigación y docencia en el ámbito de la atención primaria y hospitales. Este estudio se llevó a cabo entre enero y septiembre de 2018.
Fases 1 y 2. Análisis de situaciónSe aplicaron las técnicas de Metaplan (3 sesiones grupales) y de entrevista estructurada para capturar información sobre 3 cuestiones clave definidas por el grupo promotor que juegan un papel importante en la vivencia del paciente con DM2 (tabla 1 material complementario): empoderamiento: ¿Qué valoran, esperan o necesitan las personas con DM2 para sentir que tienen el control de su situación clínica?; percepción de salud: ¿En qué se fijan y qué valoran de su estado de salud las personas con DM2?; información y valoración del tratamiento: ¿Qué elementos de la atención de los profesionales en consulta y del tratamiento valoran las personas con DM2? Las preguntas clave fueron presentadas secuencialmente por una moderadora con experiencia en la conducción y aplicación de técnicas cualitativas. La dinámica de las sesiones fue registrada, con permiso de los participantes, para su posterior análisis y codificación. Las dinámicas concluyeron priorizando, de forma individual y anónima, las ideas propuestas según su grado de importancia para el conjunto de personas con DM2. Se triangularon los resultados de cada grupo para identificar consistencia en las propuestas y determinar su grado de consenso.
En estas técnicas participaron 12 profesionales sanitarios (2 enfermeros, 2 médicos de atención primaria, un nefrólogo, un cardiólogo, un jefe de servicio de medicina interna, 2 gestores y 3 directivos en materia de calidad, integración asistencial y humanización de la atención) y 10 representantes de pacientes (pertenecientes a la Federación Española de Diabetes [FEDE] y a Cardioalianza).
A partir de esta información se elaboró un primer conjunto de 16 áreas a explorar. Estas áreas fueron, seguidamente, valoradas individualmente por 6 profesionales con experiencia clínica en el abordaje de la DM2 de más de 10 años, de Cataluña, Madrid y País Vasco. Esta valoración (en rango de 0 a 10 puntos) consideró, para cada una de las áreas, aceptabilidad (si será aceptado por los clínicos al implicar un adecuado tratamiento y control del paciente), pertinencia/utilidad (si aporta valor a las métricas actuales), factibilidad (si puede ser medido con fiabilidad y con pequeñas modificaciones de los sistemas de información actuales). Las valoraciones y sugerencias ofrecidas por este panel de expertos clínicos permitieron depurar la propuesta inicial de criterios y dio origen al primer borrador del cuestionario 0 que, posteriormente, se utilizaría en el estudio de campo mediante metodología Delphi.
Fase 3. Búsqueda de consenso. Técnica DelphiPara valorar esta propuesta inicial de criterios de calidad (cuestionario 0) se invitó a participar, aplicando la metodología Delphi, a un total de 199 profesionales de diferentes perfiles y especialidades (medicina de familia, medicina interna, endocrinología, nefrología, cardiología, farmacia, enfermería y gestores sanitarios). Los participantes valoraron, en una escala de 0 a 10 puntos, la utilidad/pertinencia para lograr una atención centrada en la persona (0=medida nada pertinente/útil para la gestión de la DM2; 10=medida completamente pertinente y útil para la gestión de la DM2) y la factibilidad (0=muy difícil de medir; 10=medida fácil de realizar) de cada criterio presentado. Se consideró que se alcanzaba un grado de consenso apropiado cuando la media en pertinencia/utilidad superó entre 8 y 9 puntos en el segmento superior y se encontraba por debajo de 6 o 7 puntos en el segmento inferior en función del rango de distribución de las puntuaciones asignadas por cada colectivo participante (enfermería, medicina, especialidades y gestión clínica). El punto de corte de cada ola se determinó considerando la variabilidad observada en las puntuaciones asignadas por cada colectivo participante. Fueron necesarias 2 olas para alcanzar el consenso del grupo.
Fase 4. Calendario de implantación de la propuestaPor último, los resultados de la técnica Delphi fueron analizados y valorados por un grupo de 7 gestores sanitarios que desarrollaban su labor en servicios de salud autonómicos. En este caso, se empleó una escala de 1 a 5 puntos, para determinar si consideraban una prioridad la implantación de esta métrica y la temporalidad de su implantación (inmediato, a medio plazo —entre 1 y 2 años—, a largo plazo —entre 3 y 4 años—), considerando la versatilidad de los sistemas de información que debían propiciar el cálculo de indicadores asociados al criterio.
ResultadosDurante las sesiones grupales los participantes aportaron en total 139 criterios diferentes (110 formulados por los profesionales y 29 por los pacientes) que exploraban 3 áreas (tabla 2 material complementario). Los aspectos considerados por los profesionales versaron sobre la formación del paciente acerca de la enfermedad, comorbilidades y pautas de autocuidado, cumplimiento terapéutico, responsabilidad en autocuidado, estilo de afrontamiento positivo, atención personalizada e integrada, bienestar emocional, ausencia de síntomas, escasa o nula interferencia de la enfermedad en su actividad laboral y social, atención integral y personalizada, información sobre posibles efectos secundarios y pautas a seguir en cada caso, buen trato por parte del personal asistencial y facilitación de métodos de aprendizaje sencillos para conocer mejor la enfermedad.
Algunos de los elementos que hacían que los pacientes con DM2 tuvieran percepción de control sobre su situación clínica incluyeron: sentirse escuchados por el médico, recibir información sobre el pronóstico de la enfermedad y las posibles complicaciones, que no se les dificulte el cambio de medicación cuando consideran que la actual no les funciona bien, recibir ayuda a la hora de adoptar un estilo de alimentación adecuado y de conciliar la toma de la medicación con la vida diaria, que durante la primera visita tras del debut se les informe de las pautas a seguir y que en las visitas sucesivas se les informe sobre nuevas pautas y se les refuercen sus logros. En relación con su estado de salud, los aspectos que los pacientes consideraron más importantes fueron gozar de un buen estado de ánimo y de la autonomía suficiente para llevar a cabo una vida normal. Los elementos que los pacientes con DM2 más valoraron de la atención del personal sanitario fueron que el profesional hubiese consultado su historia clínica, sentirse comprendidos, obtener buenos resultados de salud asociados a una mejora de la calidad de vida y recibir información clara y un trato empático por parte del profesional.
Comparación entre profesionales sanitarios y pacientesLa tabla 1 recoge los criterios que de manera independiente fueron considerados relevantes por los profesionales y por los pacientes. Para cada criterio se especifica la categoría de información bajo la que fue propuesta (empoderamiento del paciente, percepción de salud o información y tratamiento), su valoración cuantitativa y su posición relativa en función del total de ideas propuestas por cada subgrupo.
Criterios coincidentes y diferencias entre profesionales y pacientes
| Profesionales | Pacientes |
|---|---|
| Atención personalizada e integrada. Considerar empoderamiento según factores de riesgo y otros condicionantes como: nivel de conocimientos, situación laboral, limitación cognitiva, aislamiento social, limitación funcional, cuidador, etc.Empoderamiento (M=3,8; CV=0,3; Esp=8)Posición 5/8 | Plan de atención individualizado (actualmente excesiva estandarización de la información). Que el profesional tenga en cuenta la posible comorbilidad del paciente y su prioridad de un primer proceso (¿de qué me puedo morir?)Empoderamiento (M=4,1; CV=0,31; Esp=3)Posición 10/14 |
| Atención integral y personalizadaPregunta 3 (M=4,6; CV=0,1; Esp=8)Posición 1/9 | |
| Responsabilidad en autocuidadoEmpoderamiento (M=4,0; CV=0,2; Esp=2)Posición 3/8 | Pautas para la automedicación en términos de autorregulaciónEmpoderamiento (M=4,2; CV=0,26; Esp=1)Posición 7/14 |
| Métodos de aprendizaje sencillos para conocer naturaleza enfermedad y su tratamiento. Programas de educación diabetológicaInfo y tratamiento (M=4,2; CV=0,3; Esp=4)Posición 4/9 | Educación diabetológica por parte del conjunto de profesionales sanitarios (tarea en la actualidad relegada al personal de enfermería casi de manera exclusiva)Empoderamiento (M=3,8; CV=0,34; Esp=1)Posición 11/14 |
| Bienestar emocional (ausencia de estrés, ansiedad y trastornos afectivos ligados a la enfermedad)Percepción salud (M=4,6; CV=0,2; Esp=6)Posición 1/8 | Estado de ánimoPercepción salud (M=4,8; CV=0,09; Esp=1)Posición 1/6 |
| Ausencia de síntomas (dolor, malestar, fatiga, edemas, MMII, etc.)Percepción salud (M=4,6; CV=0,1; Esp=5)Posición 2/8 | Lo que más molesta cuando no estás bien es el dolorPercepción salud (M=4,4; CV=0,20; Esp=1)Posición 2/6 (empate en segunda posición) |
| Autonomía en actividades de la vida diariaPercepción salud (M=3,8; CV=0,3; Esp=6)Posición 8/8 | Autonomía personal, posibilidad de hacer vida normal (caminar, andar, salir con los amigos, etc.)Percepción salud (M=4,6; CV=0,15; Esp=3)Posición 4/6 |
| Rutina de cuidados compatible con el ritmo de vida habitual del pacientePercepción salud (M=3,9; CV=0,2; Esp=5)Posición 5/8 | Lo que más les cuesta a los pacientes: adaptarse a la alimentación (especialmente fuera de casa), acordarse de tomar la medicación, conciliar la medicación con la vida laboralEmpoderamiento (M=4,5; CV=0,19; Esp=2)Posición 4/14 |
| Escasa o nula carga terapéutica para la familiaPercepción salud (M=3,8; CV=0,4; Esp=6)Posición 7/8 | Carga familiar solo en relación con las comidasPercepción salud (M=4,2; CV=0,31; Esp=1)Posición 5/6 |
| Escasa interferencia de la enfermedad en la actividad laboral (incapacidad laboral) y vida social (limitaciones en la cantidad y calidad de relaciones interpersonales)Percepción salud (M=4,3; CV=0,2; Esp=5)Posición 3/8 | Ausencias en el trabajo para la realización de pruebas (problemas laborales)Percepción salud (M=4,2; CV=0,43; Esp=1)Posición 6/6 |
| Grado de dependencia del sistema sanitario y del tratamiento (controles ajustados a las necesidades y agenda del paciente, limitaciones derivadas del tratamiento, número de comprimidos, inyectables, etc.)Percepción salud (M=3,8; CV=0,3; Esp=7)Posición 6/8 | |
| Trato humano y cercano, empatía y estilo de comunicación del profesional (comunicación no verbal)Info y tratamiento (M=4,2; CV=0,3; Esp=10)Posición 3/9 | Empatía del profesional (me mira a los ojos, escucha mi opinión, se dirige a mí por mi nombre, etc.).Info y tratamiento (M=4,3; CV=022; Esp=2)Posición 7/9 |
| Decisiones compartidasInfo y tratamiento (M=3,8; CV=0,3; Esp=2)Posición 6/9 | Participación en la toma de decisiones relacionada con el tratamientoEmpoderamiento (M=3,2; CV=0,56; Esp=1)Posición 14/14 |
| Lenguaje adaptado al paciente. Confirmación de que el paciente ha comprendido correctamente la información que se le ha explicadoInfo y tratamiento (M=3,9; CV=0,2; Esp=5)Posición 5/9 | Claridad de la informaciónInfo y tratamiento (M=4,6; CV=0,12; Esp=1)Posición 4/9 |
| Capacitación científico-técnica del profesionalInfo y tratamiento (M=3,7; CV=0,3; Esp=3)Posición 8/9 | Confianza en los profesionales (especialista hospital —endocrino, cardiólogo— vs. médico de familia)Empoderamiento (M=3,2; CV=0,46; Esp=1)Posición 13/14 |
| Información al paciente sobre posibles efectos secundarios, síntomas de alerta y pautas a seguir en cada casoInfo y tratamiento (M=4,3; CV=0,2; Esp=5)Posición 2/9 | Que ofrezcan información sobre el pronóstico de la enfermedad y las posibles complicaciones (habitualmente ausente)Empoderamiento (M=4,6; CV=0,12; Esp=1)Posición 2/14 |
M: media; CV: coeficiente de variación; Esp: espontaneidad (número de veces en que una misma idea fue propuesta de manera independiente por participantes diferentes).
La propuesta elaborada a partir de la información obtenida en los grupos con profesionales sanitarios y pacientes estuvo compuesta por 16 áreas de interés que fueron valoradas por 6 expertos clínicos en términos de aceptabilidad, pertinencia/utilidad y fiabilidad/factibilidad. Según el panel de expertos, los criterios más pertinentes para evaluar el resultado y control de la DM2 y que con mayor probabilidad serían aceptados por los clínicos fueron los referidos al grado de adherencia del paciente al tratamiento y al plan terapéutico individualizado. Este último fue, a su vez, la medida considerada más factible. Los clínicos también consideraron muy útil la medición del nivel de capacitación del paciente con DM2 para el autocuidado y su grado de conocimientos sobre su proceso patológico. Por el contrario, entre los aspectos considerados menos pertinentes y más difíciles de medir se incluyeron: el bienestar y seguimiento emocional de la persona con DM2 desde salud mental, el dolor físico, el trato humano por parte del personal sanitario y la participación en la toma de decisiones terapéuticas (tabla 3 material complementario).
Cuestionario 0. Estudio DelphiEl grupo promotor del estudio analizó esta información y tras sucesivas rondas de debate elaboró una propuesta compuesta por 18 criterios y una primera definición de indicadores asociados a cada uno de ellos (tabla 2). Estos 18 criterios fueron agrupados en 3 bloques en base al perfil de relaciones de la persona con DM2 (tabla 4 material complementario, figura 2 material complementario).
Cuestionario 0 con especificación de criterios e indicadores de atención centrada en la persona con DM2 empleados en el estudio con metodología Delphi
| 1. Adecuada atención clínica, PTI: Pacientes con DM2 que cuentan con un PTI activo |
| 2. Sentirse capaces para el autocuidado: Grado de cumplimiento de los objetivos terapéuticos individualizados del paciente con DM2 |
| 3. Adherencia terapéutica: Pacientes con DM2 que presentan adherencia terapéutica al tratamiento. Por ejemplo, puntuación en el test de Morisky-Green o relación envases prescritos/envases retirados |
| 4. Educación diabetológica: Pacientes con DM2 que acuden, al menos, al 60% de las sesiones de educación diabetológica impartidas por diferentes perfiles profesionales o pacientes con DM2 que han participado en grupos de aprendizaje entre iguales |
| 5. Bienestar emocional: Pacientes con DM2 que puntúan menos de 3 en la DDS o escalas con finalidad similar que se vinieran empleando |
| 6. Atención a las necesidades emocionales del paciente: Pacientes con DM2 en consulta de la unidad de salud mental |
| 7. Experiencia de dolor físico: Pacientes con DM2 que puntúan menos de 3 en la escala visual analógica de dolor |
| 8. Capacidad para realizar las actividades de la vida diaria: Pacientes con DM2 que cumplen con los objetivos terapéuticos de realización de ejercicio físico o que obtienen una puntuación correspondiente con un nivel de autonomía óptimo en escalas de actividades básicas e instrumentales de la vida diaria. En el caso de personas de mayor edad, por ejemplo, el índice de Barthel |
| 9. Sentirse capaces de llevar un estilo de alimentación adecuado: Pacientes con DM2 que cumplen con los objetivos terapéuticos de alimentación o índice de masa corporal |
| 10. Sentirse una carga familiar: Pacientes con DM2 que afirman que su diabetes interfiere en su vida familiar. Por ejemplo, ítem específico de la EsDQOL, escala Zarit (carga del cuidador) o información en la historia digital en el caso de pacientes complejos |
| 11. Vida laboral sin excesivas limitaciones: Días de baja laboral o de permiso en el trabajo para realizarse pruebas o acudir a consulta con motivo de la DM2 al año o, por ejemplo, pacientes con invalidez |
| 12. Trato adecuado: Pacientes con DM2 que dicen estar satisfechos con el trato recibido por su equipo de salud. Resultado de encuesta de satisfacción al paciente |
| 13. Toma de decisiones compartidas: Pacientes con DM2 que muestran su conformidad con el PTI. Resultado de la encuesta de satisfacción al paciente |
| 14. Conocer la propia enfermedad: Pacientes con DM2 que puntúan alto en la ECODI |
| 15. Información comprensible: Pacientes con DM2 que dicen sentirse satisfechos con la información que su equipo sanitario le ha proporcionado acerca del pronóstico de la diabetes y de sus posibles complicaciones |
| 16. Atención urgente accesible: Pacientes con DM2 que han acudido a urgencias (hospital o primaria) por complicaciones de la diabetes en el último año u hospitalizaciones evitables por diabetes |
| 17. Adecuada atención clínica, control del riesgo vascular: Porcentaje de pacientes con DM2 que tienen realizada valoración de su riesgo vascular/riesgo de insuficiencia cardíaca |
| 18. Adecuada atención clínica, cribado función renal: Porcentaje de pacientes con DM2 a los que anualmente se les realiza un cribado de la función renal, mediante la determinación del filtrado glomerular y de la albuminuria |
DDS: escala de aflicción sobre la diabetes; DM2: diabetes mellitus tipo 2; ECODI: escala de conocimientos sobre diabetes; EsDQOL: versión española del Diabetes Quality of Life Questionnaire; PTI: plan terapéutico individualizado.
En la primera ola del estudio Delphi participaron 106 profesionales (tasa de respuesta del 53,3%), de los cuales 67 participaron en la segunda ola (tasa de respuesta del 63,2%) (tabla 5 material complementario). En opinión de los gestores de calidad, los criterios considerados más útiles fueron los referidos a autocuidado (M=9,1, CV=0,1), adherencia terapéutica (M=8,9, CV=0,1), atención urgente (M=8,9, CV=0,2), plan de atención individualizado (M=8,9, CV=0,2), valoración del riesgo cardiovascular (M=8,8, CV=0,2), cribado de la función renal (M=8,8; CV=0,2) y actividades de la vida diaria (M=8,6, CV=0,1). La posibilidad de implantación de estos criterios fue medio-alta, considerándose especialmente fácil la medición del cribado de la función renal (M=9,1, CV=0,1) y de la adherencia terapéutica (M=8,7, CV=0,1). Según el personal de enfermería las medidas más pertinentes fueron las relacionadas con un plan de atención individualizado (M=9,2, CV=0,1), estilo de alimentación (M=9,2, CV=0,2), atención urgente (M=9,1, CV=0,1), capacidad para el autocuidado (M=9,0, CV=0,2), actividades de la vida diaria (M=8,9, CV=0,1), conocimientos sobre diabetes (M=8,9, CV=0,1), cribado de la función renal (M=8,7, CV=0,1) y adherencia terapéutica (M=8,6, CV=0,1). Las puntuaciones que los enfermeros otorgaron a estos criterios a la hora de valorar su posibilidad de medición fueron medio-altas, siendo las medidas referidas al cribado de la función renal (M=8,7, CV=0,2) y el nivel de conocimientos (M=8,6, CV=0,2) las más fáciles de efectuar. El cribado de la función renal (M=9,4, CV=0,1), la valoración del riesgo cardiovascular (M=8,9, CV=0,1) y el autocuidado (M=8,8, CV=0,1) fueron, en opinión de los médicos de atención primaria, los criterios más pertinentes para evaluar la atención centrada el paciente con DM2. Los aspectos clínicos fueron considerados más fácilmente medibles que el autocuidado (M=6,6, CV=0,3). Para los especialistas, los criterios más pertinentes y que presentaban una mayor posibilidad de medición fueron el cribado de la función renal (utilidad: M=9,1, CV=0,1, posibilidad de medición: M=9,0, CV=0,1) y la atención urgente (utilidad: M=8,6, CV=0,2, posibilidad de medición: M=9,2, CV=0,1).
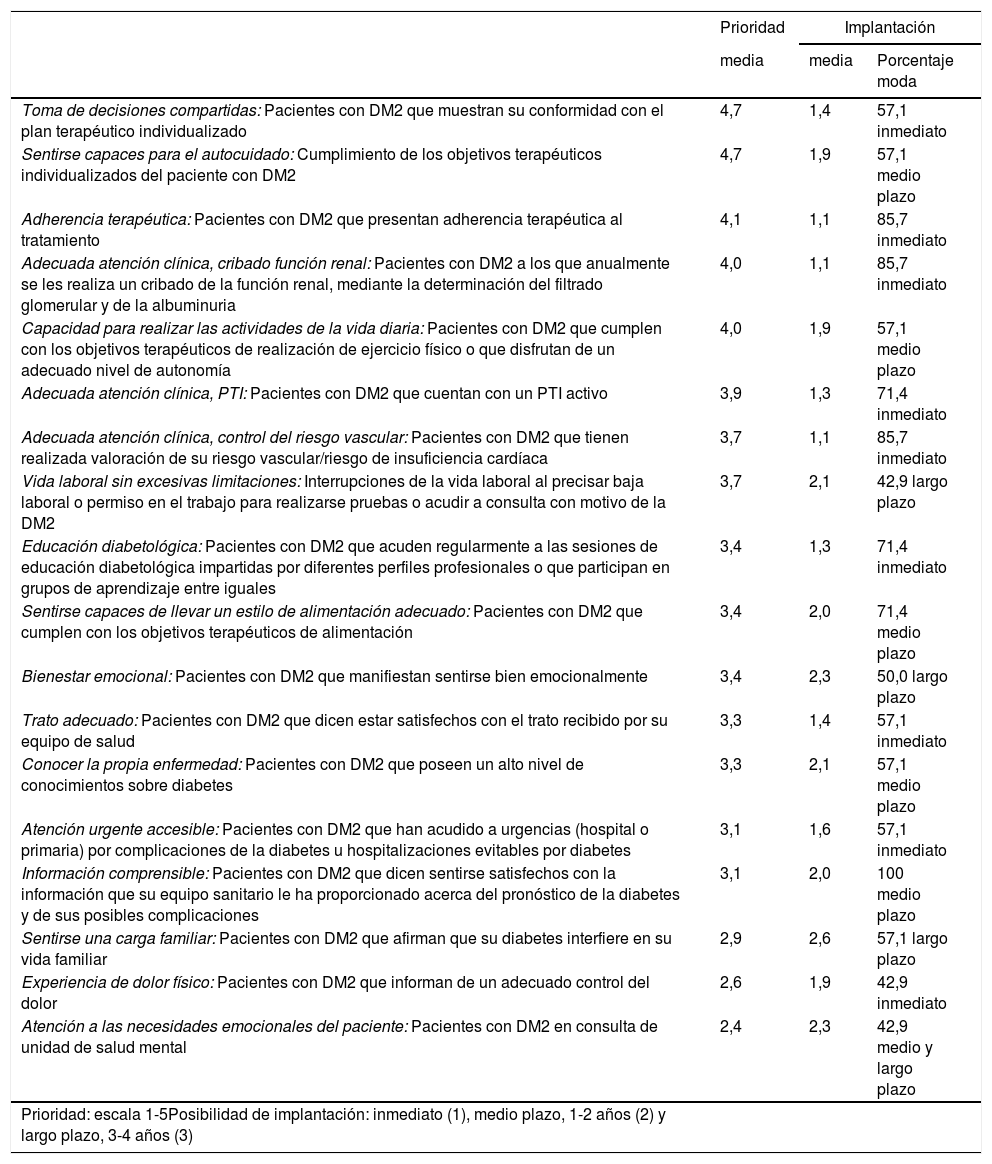
Por último, 7 gestores sanitarios valoraron cada una de estas propuestas de criterios con respecto al plazo necesario para su implantación. La tabla 3 muestra el resultado de esta medida de temporalidad de la propuesta de criterios, de los que 9 (50,0%) serían de aplicación inmediata, 5,5 (30,6%) a medio plazo y 3,5 (19,4%) a largo plazo. La propuesta de criterios e indicadores para una atención centrada en la persona que sufre DM2 queda recogida en la tabla 4.
Prioridad y calendario de implantación recomendado de la propuesta a juicio de expertos en gestión sanitaria
| Prioridad | Implantación | ||
|---|---|---|---|
| media | media | Porcentaje moda | |
| Toma de decisiones compartidas: Pacientes con DM2 que muestran su conformidad con el plan terapéutico individualizado | 4,7 | 1,4 | 57,1 inmediato |
| Sentirse capaces para el autocuidado: Cumplimiento de los objetivos terapéuticos individualizados del paciente con DM2 | 4,7 | 1,9 | 57,1 medio plazo |
| Adherencia terapéutica: Pacientes con DM2 que presentan adherencia terapéutica al tratamiento | 4,1 | 1,1 | 85,7 inmediato |
| Adecuada atención clínica, cribado función renal: Pacientes con DM2 a los que anualmente se les realiza un cribado de la función renal, mediante la determinación del filtrado glomerular y de la albuminuria | 4,0 | 1,1 | 85,7 inmediato |
| Capacidad para realizar las actividades de la vida diaria: Pacientes con DM2 que cumplen con los objetivos terapéuticos de realización de ejercicio físico o que disfrutan de un adecuado nivel de autonomía | 4,0 | 1,9 | 57,1 medio plazo |
| Adecuada atención clínica, PTI: Pacientes con DM2 que cuentan con un PTI activo | 3,9 | 1,3 | 71,4 inmediato |
| Adecuada atención clínica, control del riesgo vascular: Pacientes con DM2 que tienen realizada valoración de su riesgo vascular/riesgo de insuficiencia cardíaca | 3,7 | 1,1 | 85,7 inmediato |
| Vida laboral sin excesivas limitaciones: Interrupciones de la vida laboral al precisar baja laboral o permiso en el trabajo para realizarse pruebas o acudir a consulta con motivo de la DM2 | 3,7 | 2,1 | 42,9 largo plazo |
| Educación diabetológica: Pacientes con DM2 que acuden regularmente a las sesiones de educación diabetológica impartidas por diferentes perfiles profesionales o que participan en grupos de aprendizaje entre iguales | 3,4 | 1,3 | 71,4 inmediato |
| Sentirse capaces de llevar un estilo de alimentación adecuado: Pacientes con DM2 que cumplen con los objetivos terapéuticos de alimentación | 3,4 | 2,0 | 71,4 medio plazo |
| Bienestar emocional: Pacientes con DM2 que manifiestan sentirse bien emocionalmente | 3,4 | 2,3 | 50,0 largo plazo |
| Trato adecuado: Pacientes con DM2 que dicen estar satisfechos con el trato recibido por su equipo de salud | 3,3 | 1,4 | 57,1 inmediato |
| Conocer la propia enfermedad: Pacientes con DM2 que poseen un alto nivel de conocimientos sobre diabetes | 3,3 | 2,1 | 57,1 medio plazo |
| Atención urgente accesible: Pacientes con DM2 que han acudido a urgencias (hospital o primaria) por complicaciones de la diabetes u hospitalizaciones evitables por diabetes | 3,1 | 1,6 | 57,1 inmediato |
| Información comprensible: Pacientes con DM2 que dicen sentirse satisfechos con la información que su equipo sanitario le ha proporcionado acerca del pronóstico de la diabetes y de sus posibles complicaciones | 3,1 | 2,0 | 100 medio plazo |
| Sentirse una carga familiar: Pacientes con DM2 que afirman que su diabetes interfiere en su vida familiar | 2,9 | 2,6 | 57,1 largo plazo |
| Experiencia de dolor físico: Pacientes con DM2 que informan de un adecuado control del dolor | 2,6 | 1,9 | 42,9 inmediato |
| Atención a las necesidades emocionales del paciente: Pacientes con DM2 en consulta de unidad de salud mental | 2,4 | 2,3 | 42,9 medio y largo plazo |
| Prioridad: escala 1-5Posibilidad de implantación: inmediato (1), medio plazo, 1-2 años (2) y largo plazo, 3-4 años (3) | |||
DM2: diabetes mellitus tipo 2; PTI: plan terapéutico individualizado.
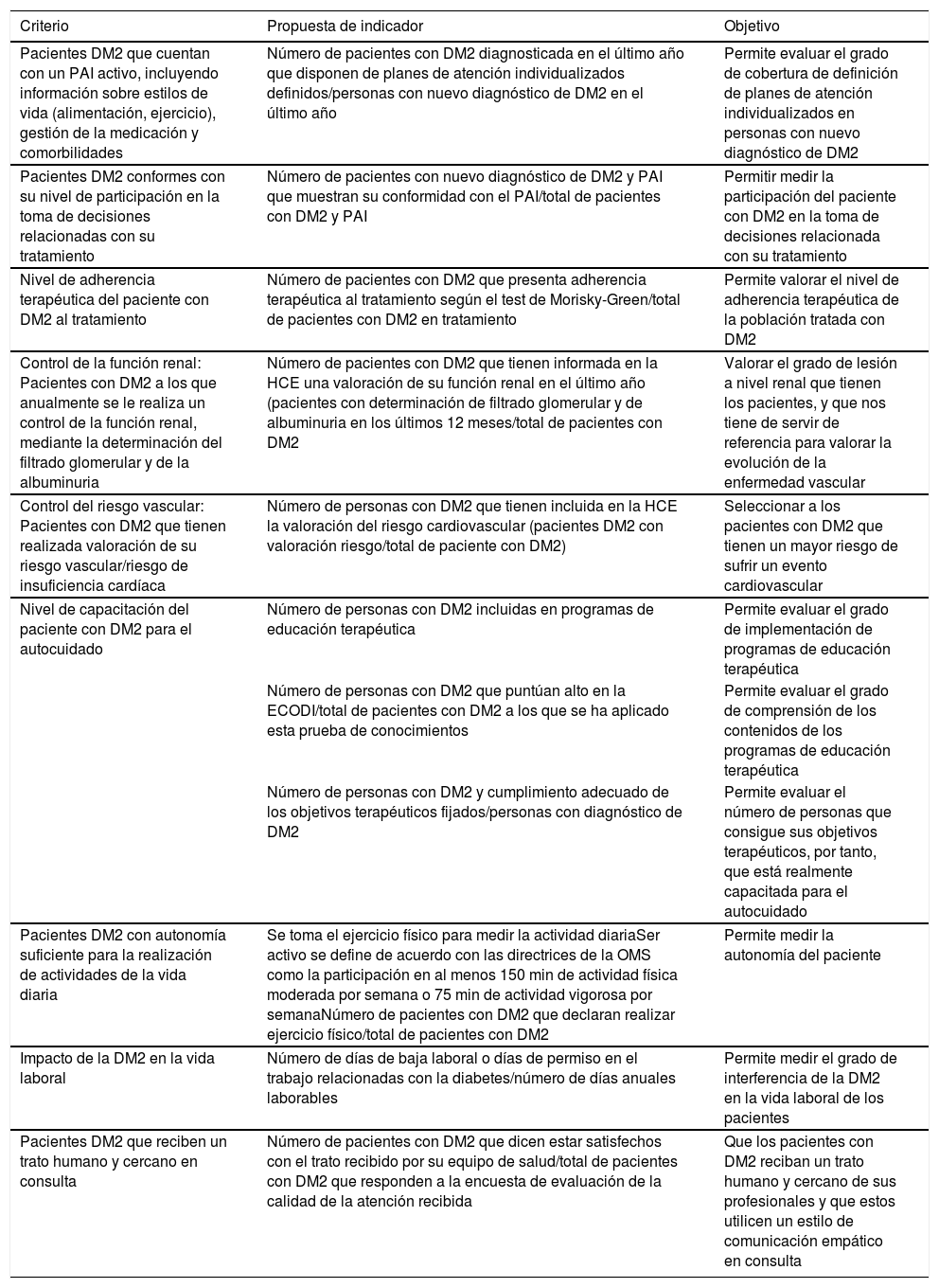
Propuesta de criterios e indicadores para una atención centrada en la persona que sufre DM2
| Criterio | Propuesta de indicador | Objetivo |
|---|---|---|
| Pacientes DM2 que cuentan con un PAI activo, incluyendo información sobre estilos de vida (alimentación, ejercicio), gestión de la medicación y comorbilidades | Número de pacientes con DM2 diagnosticada en el último año que disponen de planes de atención individualizados definidos/personas con nuevo diagnóstico de DM2 en el último año | Permite evaluar el grado de cobertura de definición de planes de atención individualizados en personas con nuevo diagnóstico de DM2 |
| Pacientes DM2 conformes con su nivel de participación en la toma de decisiones relacionadas con su tratamiento | Número de pacientes con nuevo diagnóstico de DM2 y PAI que muestran su conformidad con el PAI/total de pacientes con DM2 y PAI | Permitir medir la participación del paciente con DM2 en la toma de decisiones relacionada con su tratamiento |
| Nivel de adherencia terapéutica del paciente con DM2 al tratamiento | Número de pacientes con DM2 que presenta adherencia terapéutica al tratamiento según el test de Morisky-Green/total de pacientes con DM2 en tratamiento | Permite valorar el nivel de adherencia terapéutica de la población tratada con DM2 |
| Control de la función renal: Pacientes con DM2 a los que anualmente se le realiza un control de la función renal, mediante la determinación del filtrado glomerular y de la albuminuria | Número de pacientes con DM2 que tienen informada en la HCE una valoración de su función renal en el último año (pacientes con determinación de filtrado glomerular y de albuminuria en los últimos 12 meses/total de pacientes con DM2 | Valorar el grado de lesión a nivel renal que tienen los pacientes, y que nos tiene de servir de referencia para valorar la evolución de la enfermedad vascular |
| Control del riesgo vascular: Pacientes con DM2 que tienen realizada valoración de su riesgo vascular/riesgo de insuficiencia cardíaca | Número de personas con DM2 que tienen incluida en la HCE la valoración del riesgo cardiovascular (pacientes DM2 con valoración riesgo/total de paciente con DM2) | Seleccionar a los pacientes con DM2 que tienen un mayor riesgo de sufrir un evento cardiovascular |
| Nivel de capacitación del paciente con DM2 para el autocuidado | Número de personas con DM2 incluidas en programas de educación terapéutica | Permite evaluar el grado de implementación de programas de educación terapéutica |
| Número de personas con DM2 que puntúan alto en la ECODI/total de pacientes con DM2 a los que se ha aplicado esta prueba de conocimientos | Permite evaluar el grado de comprensión de los contenidos de los programas de educación terapéutica | |
| Número de personas con DM2 y cumplimiento adecuado de los objetivos terapéuticos fijados/personas con diagnóstico de DM2 | Permite evaluar el número de personas que consigue sus objetivos terapéuticos, por tanto, que está realmente capacitada para el autocuidado | |
| Pacientes DM2 con autonomía suficiente para la realización de actividades de la vida diaria | Se toma el ejercicio físico para medir la actividad diariaSer activo se define de acuerdo con las directrices de la OMS como la participación en al menos 150 min de actividad física moderada por semana o 75 min de actividad vigorosa por semanaNúmero de pacientes con DM2 que declaran realizar ejercicio físico/total de pacientes con DM2 | Permite medir la autonomía del paciente |
| Impacto de la DM2 en la vida laboral | Número de días de baja laboral o días de permiso en el trabajo relacionadas con la diabetes/número de días anuales laborables | Permite medir el grado de interferencia de la DM2 en la vida laboral de los pacientes |
| Pacientes DM2 que reciben un trato humano y cercano en consulta | Número de pacientes con DM2 que dicen estar satisfechos con el trato recibido por su equipo de salud/total de pacientes con DM2 que responden a la encuesta de evaluación de la calidad de la atención recibida | Que los pacientes con DM2 reciban un trato humano y cercano de sus profesionales y que estos utilicen un estilo de comunicación empático en consulta |
DM2: diabetes mellitus tipo 2; ECODI: escala de conocimientos sobre diabetes; HCE: historia clínica electrónica; OMS: Organización Mundial de la Salud; PAI: plan de atención individualizado.
El resultado de este estudio implica abordar la diabetes desde una perspectiva integral centrada en la persona y no en la patología. En vez de establecer indicadores de diabetes, muestra indicadores de personas que sufren diabetes. A esta visión integradora se ha llegado integrando las perspectivas de todos los stakeholders y teniendo en cuenta todas las fases del proceso asistencial.
Históricamente, la DM2 se ha considerado una enfermedad metabólica, y se han focalizado todos los esfuerzos en controlar la hemoglobina glicosilada9. Pero cuando se le pregunta al paciente diabético qué es lo que le preocupa de su enfermedad, no son los niveles de hemoglobina glicosilada sino cómo la enfermedad afecta a sus actividades en la vida diaria, sus posibilidades de sufrir un evento cardiovascular o de tener que recurrir a una terapia renal sustitutiva. Este resultado confirma que las prioridades de pacientes y profesionales no siempre coinciden14. Esta propuesta no supone sustituir las métricas tradicionales, sino que propone complementarlas.
En personas con DM2 la principal causa de muerte son las complicaciones cardiovasculares, ya que estos pacientes tienen entre 2 y 4 veces más riesgo de desarrollar este tipo de enfermedades que las personas sin diabetes10. Asimismo, hasta el 50% de los pacientes DM2 padecen enfermedad renal crónica y hasta el 20% están en riesgo de necesitar tratamiento renal sustitutivo, lo que comporta una carga significativa para los sistemas sanitarios de todo el mundo1. Ambas preocupaciones están presentes y debieran considerarse en las medidas de resultado que se incorporaran. Lo mismo sucede con el ámbito sociolaboral o con la capacidad de que la persona esté activa y goce de autonomía, también en cuanto a su capacidad de decidir sobre su salud15. Aunque este estudio sigue la línea de trabajo de ICHOM7 se diferencia en cuanto que incluye indicadores que abarcan la esfera laboral y en que subraya la participación del paciente en las decisiones sobre su plan terapéutico individualizado. Por último, aquellas organizaciones que han tomado como referencia el modelo de la triple meta5 pueden hallar en esta propuesta de indicadores una métrica que satisface los criterios del eje de experiencia del paciente, particularmente explorando si la organización y la atención que se promueve logra la activación del paciente y, por ende, mejores resultados16.
Este estudio se ha realizado a partir de la experiencia de un conjunto de profesionales que trabajan en sectores públicos (mayoritariamente) y privados de la sanidad española. La generalización a otros contextos pudiera estar, por tanto, limitada. El concepto de atención centrada en la persona es amplio, como se refleja en el número de propuestas iniciales, aunque giran en torno al concepto de co-producción3,17,18. Este estudio contiene una propuesta consensuada de aquellos indicadores que han alcanzado un mayor consenso en las sucesivas fases del estudio. Esta propuesta, no obstante, puede ajustarse a las métricas de los planes de cronicidad (o de diabetes) que los servicios de salud hayan elaborado en el contexto de sus competencias en materia sanitaria. La actualización de los planes de atención a la cronicidad y, particularmente a las personas con diabetes, necesaria para recuperar la actividad interrumpida por motivo de la pandemia de COVID-19, supone una oportunidad para repensar las métricas más apropiadas para medir el resultado de la intervención sanitaria. Esta propuesta avanza en esa dirección.
El conjunto de indicadores que se propone apuntala los esfuerzos por lograr una atención integral a un conjunto de pacientes que, considerando la prevalencia de la enfermedad, abarca a un amplio número de personas que podrían beneficiarse de este tipo de enfoque.
FinanciaciónEstudio financiado por Boehringer Ingelheim España S.A. El diseño del estudio, la captura de datos, el análisis de resultados, la redacción del manuscrito y su aprobación ha correspondido a los autores. JJ Mira e I Carrillo son beneficiarios de la ayuda a la investigación para grupos de excelencia de la Generalitat Valenciana, Prometeo 2017/173.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Este estudio se ha llevado a cabo como parte de las actividades de la Sociedad Española de Calidad Asistencial (SECA) y de la Sociedad Andaluza de Calidad Asistencial (SADECA). En su ejecución han participado representantes de la Federación Española de Diabetes y de Cardioalianza, junto a un amplio conjunto de expertos de diferentes disciplinas. Su colaboración ha sido imprescindible para alcanzar los resultados. Nuestro reconocimiento a: Adolfo Delgado Fontaneda (País Vasco), Antonio Torres Olivera (Andalucía), Carmen Pérez Habas, Rodrigo Gutiérrez Fernández (Castilla-La Mancha), Carmen Suárez Fernández, Guadalupe Oliveras Cañada, Mercedes Galindo Rubio, Sara Artola Menéndez, Teresa Hernández González y Miguel Ángel Salinero Fort (Madrid), José Luis Gorriz Teruel (Valencia), Nicolás Manito Lorite (Cataluña) y Siro Lleras Muñoz (Castilla León). La aplicación de las técnicas fue llevada a cabo por M. Virtudes Pérez Jover y Mercedes Guilabert Mora (Universidad Miguel Hernández). La secretaría técnica del estudio fue liderada por Jordi Domínguez Sanz (Marketinred).
Albert Ledesma Castelltort (Médico de familia i socio fundador EAP Vic. Cataluña); Alberto Pardo Hernández (Subdirector General de Calidad Asistencial. Madrid); Ana Miquel Gómez (Médico de familia. Centro de Salud Mar Báltico - Servicio Madrileño de Salud. Universidad Rey Juan Carlos. Madrid); Jon Orueta Mendía (Médico pediatra. Osi Uribe. Osakidetza. País Vasco); Rafael Gomis Cebrián (Subdirección General de Calidad Asistencial, Seguridad y Evaluación. Murcia); Roberto Nuño Solinis (Director Deusto Business School Health. País Vasco) y Tomás Quirós Morato (Director médico del Instituto Valenciano de Oncología. Valencia).
Puede consultarse material complementario de resultados del estudio en: Estudio de indicadores en Diabetes tipo 2 centrados en la persona en: https://www.cronicidadhoy.es/arxius/imatgesbutlleti/ESTUDIO_DE_INDICADORES_EN_DIABETES_TIPO_2(1).pdf.