Describir los hitos del proceso asistencial de pacientes con fibrilación auricular (FA) en tratamiento anticoagulante e indicadores de calidad y seguridad para contribuir a establecer un proceso de atención integrada de estos pacientes en la Comunidad de Madrid.
MétodosSe aplicó la técnica de conferencia de consenso con participación de 21 profesionales (7 en el grupo de dirección y 14 en un panel de expertos jurados), de las especialidades de urgencias, medicina interna, cardiología, neurología, hematología, medicina de familia, enfermería y calidad y de ambos niveles asistenciales, hospitales y atención primaria. Se consensuaron hitos, elementos y barreras/limitaciones en el proceso asistencial del paciente con FA anticoagulado. También un conjunto mínimo de indicadores para evaluar la calidad asistencial.
ResultadosSe identificaron 4 hitos (estratificación del riesgo de tromboembolia y hemorragia, evaluación para tratamiento anticoagulante, seguimiento del tratamiento con anticoagulantes orales de acción directa y seguimiento del tratamiento con antagonistas de la vitamina K) y se priorizaron un total de 14 barreras/limitaciones que limitaban la calidad de la respuesta terapéutica. En total de se definieron 6 indicadores, 2 de estructura, 2 de proceso y 2 de resultado.
ConclusionesSe han consensuado hitos y actividades críticas, junto a un conjunto de indicadores, para la elaboración de rutas asistenciales con las que lograr un mejor abordaje terapéutico de los pacientes con FA anticoagulados.
To describe the milestones in the anticoagulant care process of atrial fibrillation patients (AF), as well as quality and safety indicators, in order to establish an integrated care process of these patients in the Community of Madrid.
MethodsA consensus conference technique was applied, with the participation of 21 professionals (seven in the Steering Group and 14 known experts), from the specialties of Emergency, Internal Medicine, Cardiology, Neurology, Haematology, Family Medicine, Nursing, and Quality. Hospitals and Primary Care were represented. Milestones, elements and barriers/limitations were agreed upon in the care process of anticoagulated AF patients. A minimum set of indicators were also defined to assess the quality of care.
ResultsFour milestones (stratification of thromboembolism and bleeding risk, evaluation for anticoagulant treatment, follow-up of direct-acting oral anticoagulants, and follow-up of treatment with vitamin K antagonists) were identified. A total of 14 barriers/limitations were also prioritised. In total, six indicators were defined (two structural-related, two processes-related, and two outcomes-related).
ConclusionsMilestones and critical activities, together with a set of indicators, have been agreed for the development of guidelines with which to achieve a better therapeutic approach for anticoagulated AF patients.
La fibrilación auricular (FA) es la arritmia más frecuente y la causa más importante de ictus, insuficiencia cardiaca, deterioro cognitivo, muerte súbita y morbilidad cardiovascular1. En casi un 30% de los casos su curso natural progresa a una FA persistente, lo que comporta un mayor riesgo de complicaciones y hospitalizaciones2. En 2016 se llevó a cabo una actualización de la Guía de práctica clínica de la FA3.
En los próximos años la prevalencia de la FA se incrementará y uno de cada 4 adultos mayores de 20 años, con una prevalencia aún más elevada entre las personas mayores, sufrirá esta arritmia4. A la hora de interpretar estas cifras hay que considerar la mayor capacidad diagnóstica actual de la FA y el envejecimiento paulatino de la población.
Los costes directos del tratamiento de la FA suponen un reto para los sistemas sanitarios. Por ejemplo, suponían hace algo más de 10 años el 1% del gasto sanitario total en un país con Sistema Nacional de Salud como es el Reino Unido5. La mayor parte de este coste es debido a las complicaciones asociadas a la FA y a las necesidades de hospitalización de estos pacientes.
La organización y protocolización del proceso asistencial de la FA en los centros y áreas de salud determinan la efectividad de la implantación de las recomendaciones e indicaciones de la guía de práctica clínica de la FA. Hay que considerar que, aunque el tratamiento del paciente con FA y del paciente con anticoagulación ha sido revisado y consensuado en función de la evidencia3, en el abordaje de este perfil de pacientes intervienen un amplio número de especialidades, en diferentes ámbitos asistenciales, sin que exista un suficiente grado de acuerdo de quién y dónde debiera intervenir. Además, a las barreras y limitaciones para la implantación de la guía europea debidas a la variabilidad individual entre profesionales, hay que sumar las derivadas de los procedimientos, objetivos asistenciales que se pactan anualmente y de las instrucciones y normas de los servicios de salud. Por esta razón, el reto de lograr procesos asistenciales integrados, común entre los servicios de salud6, resulta especialmente relevante en este caso7. En este estudio se describieron los hitos del proceso asistencial de pacientes con FA en tratamiento anticoagulante y se elaboraron indicadores con la finalidad de contribuir a establecer un proceso de atención integrada de estos pacientes en la Comunidad de Madrid.
MétodoEstudio de investigación cualitativa que aplicó la técnica de conferencia de consenso8 entre expertos profesionales conducida en 2 fases. Primero, de selección y preparación de materiales de trabajo, de selección de expertos y de consenso sobre los hitos en la ruta asistencial del paciente con FA en tratamiento de anticoagulación. Segundo, de análisis y estudio de los elementos, barreras e indicadores útiles para la elaboración de rutas asistenciales en las áreas de salud de la Comunidad de Madrid. El estudio de campo se realizó entre diciembre de 2016 y julio de 2017.
En este estudio participaron un total de 21 profesionales, de ambos niveles asistenciales, hospitales y atención primaria, de las especialidades de urgencias, medicina interna, cardiología, neurología, hematología, medicina de familia, enfermería y calidad. Siete constituyeron el grupo de dirección y 14 el panel de expertos jurados. La selección de participantes se realizó atendiendo a su experiencia clínica en la atención a pacientes con FA de, al menos, 10 años, y su participación en foros y publicaciones científicas, con aportaciones de forma continuada para la mejora de la atención a estos pacientes.
El grupo de dirección fue responsable de seleccionar las guías de práctica clínica de referencia, proponer integrantes del panel de expertos jurados (con similares criterios de inclusión) y elaborar una primera propuesta de materiales de trabajo definiendo, por consenso, hitos relevantes en la ruta asistencial de la FA. Se identificó un primer listado de potenciales barreras y limitaciones y de indicadores de estructura, proceso y resultado en pacientes con FA en tratamiento anticoagulante.
En la primera fase del estudio se abordaron 7 preguntas clave (para mayor detalle se puede consultar el documento electrónico: Bases para la elaboración de rutas asistenciales en pacientes con FA anticoagulados, disponible en: http://calidadasistencial.es/wp-seca/category/publicaciones/libros/). Todas las preguntas fueron presentadas de forma secuencial por el moderador de la sesión, recogiendo en primer lugar las aportaciones individuales de los participantes y posteriormente otras aportaciones derivadas del debate abierto. En todas las preguntas el moderador centró la discusión en elementos de la ruta asistencial relacionados con la calidad, la seguridad y la atención integral del paciente con FA en tratamiento con anticoagulación. Las respuestas se fueron perfilando mediante 2 sesiones presenciales y rondas de revisión de materiales y propuestas mediante correos electrónicos hasta alcanzar acuerdo entre los participantes (unanimidad en la propuesta).
El resultado de la primera fase se plasmó en un formulario online que sirvió de motor de consulta para el panel de expertos jurados. Los expertos pudieron visualizar la ruta asistencial del paciente con FA anticoagulado en la Comunidad de Madrid, los hitos del proceso reconocidos, el límite inicial y final de cada uno, la situación inicial del paciente en cada uno de los hitos del proceso, un listado de potenciales barreras/limitaciones que impedirían el desarrollo normal de los hitos en términos de calidad y seguridad, y una propuesta de 23 indicadores (6 de estructura, 7 de proceso y 10 de resultado). Este panel de expertos valoró el grado de adecuación de los hitos asistenciales y sus elementos, en qué medida las barreras identificadas impedían que se llevara a cabo una atención segura y de calidad al paciente con FA y consensuó un conjunto mínimo de indicadores.
Las medidas utilizadas en el análisis de la información de los 4 hitos asistenciales fueron 2: intensidad de la propuesta, puntuación media, en escala de 1 a 5, de tal modo que una mayor puntuación media reflejaba que la propuesta o idea era más intensa o prioritaria; grado de acuerdo, valorado mediante el coeficiente de variación obtenido al priorizar cada una de las propuestas, de tal modo que a menor valor del coeficiente de variabilidad mayor grado de acuerdo entre participantes. El consenso entre expertos consideró ambas medidas, otorgando un mayor peso al grado de acuerdo entre expertos jurados.
La propuesta de indicadores fue valorada considerando: a) factibilidad: en qué medida podían obtenerse los datos para el cálculo del indicador a partir de los sistemas de información clínica; b) fiabilidad: la calidad de los datos para estimar el indicador a partir de los sistemas de información clínica; y, por último, c) sensibilidad al cambio: el grado con que el indicador es capaz de detectar diferencias reales en calidad y seguridad. Como punto de corte se utilizó el percentil 75 en la valoración media simultáneamente en términos de factibilidad, fiabilidad y sensibilidad al cambio.
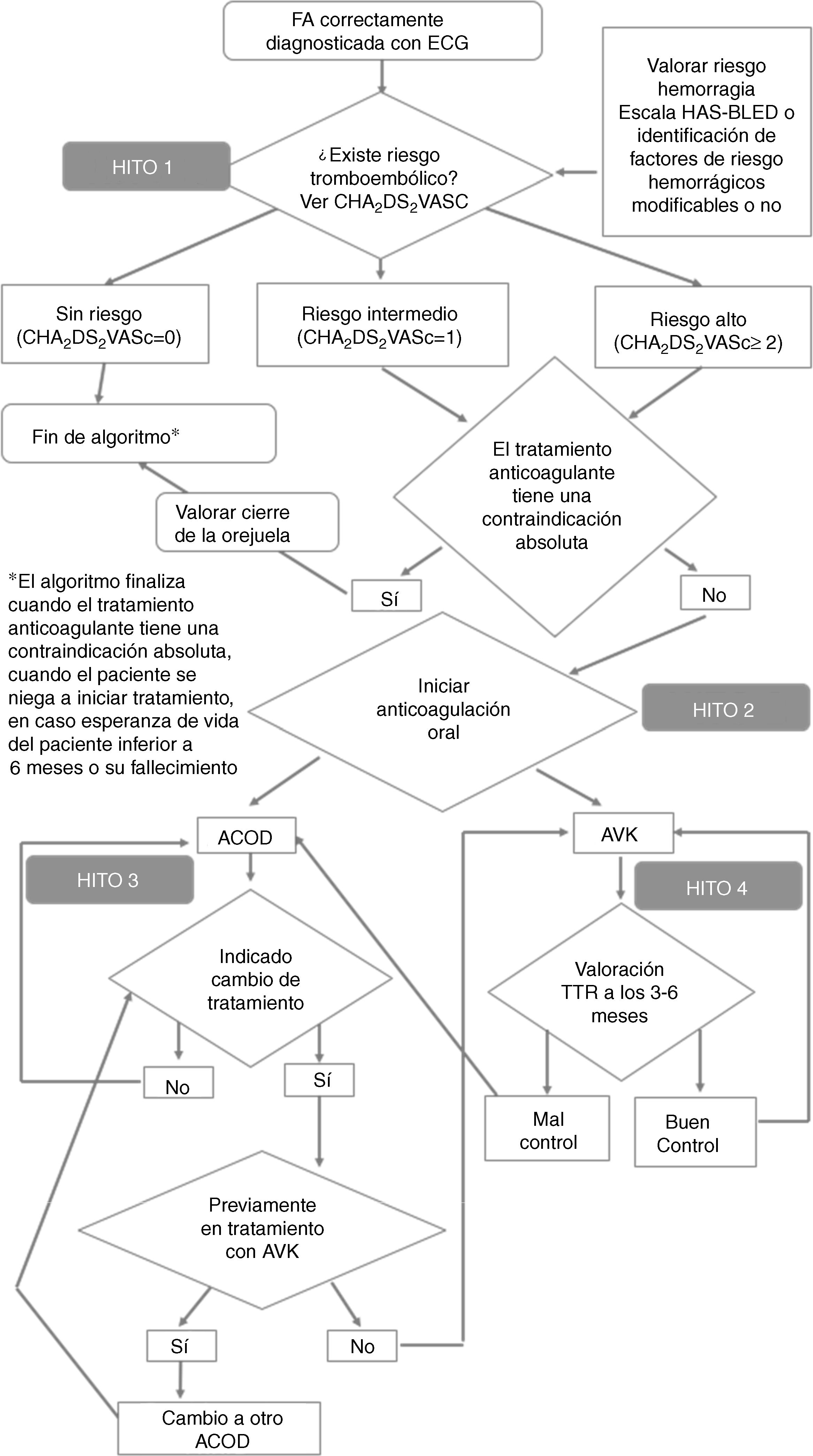
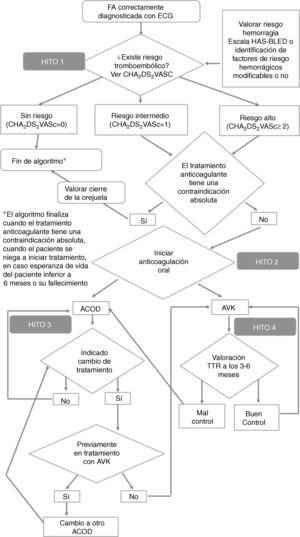
ResultadosEl diseño de una ruta asistencial de la FA consideró que el proceso asistencial del paciente con FA en tratamiento anticoagulante se basó en 4 hitos o momentos clave del proceso consensuados por el grupo de dirección (fig. 1). El límite inicial se estableció en el correcto diagnóstico de FA mediante electrocardiograma (ECG) de 12 derivaciones. En todos los casos se definieron los perfiles de los pacientes con FA que debieran tenerse en cuenta al abordar el diseño de una ruta asistencial en la Comunidad de Madrid, especificando los factores intrínsecos del paciente y la morbilidad más frecuente asociada a la FA. Esta información, agrupada por especialidad, puede consultarse en el documento electrónico: Bases para la elaboración de rutas asistenciales en pacientes con FA anticoagulados (disponible en: http://calidadasistencial.es/wp-seca/category/publicaciones/libros/).
El hito 1, estratificación del riesgo de tromboembolia y hemorragia, recoge que en el diagnóstico de FA se debe estratificar el riesgo de tromboembolia y de hemorragia del paciente utilizando las escalas CHA2DS2-VASc y HAS-BLED. Además, se debiera valorar la presencia de factores que aconsejan no iniciar tratamiento de anticoagulación oral. Por último, debe determinarse el balance riesgo/beneficio del tratamiento anticoagulante. El hito 1 finaliza cuando la FA esté correctamente estratificada según el riesgo de tromboembolia y hemorragia, lo que permita la toma de decisión de si procede indicación de tratamiento anticoagulante. Las actividades/intervenciones recomendadas con indicación del responsable, cuándo, dónde y cómo debería llevarse a cabo, así como los recursos necesarios para llevarlas a cabo se definieron por los participantes. En el hito 1 se identificaron inicialmente un total de 12 barreras/limitaciones potenciales asociadas a la estratificación del riesgo de tromboembolia y hemorragia del paciente con FA, que impedirían garantizar una atención segura y de calidad. La tabla 1 muestra el resultado de su priorización.
Barreras/limitaciones para la calidad de la atención a los pacientes con FA anticoagulados
| Barreras/limitaciones para la correcta estratificación del riesgo trombótico y hemorrágico (hito 1) | Intensidada | Grado de acuerdob |
|---|---|---|
| Barrera 1. Impacto inadecuado de la edad en la decisión de no anticoagular | 4,4 | 0,12 |
| Barrera 2. Considerar las escalas de riesgo hemorrágico como factores de decisión para la indicación de anticoagulación, en lugar de herramientas para identificar factores modificables de hemorragia y para intensificar control y vigilancia del tratamiento | 4,3 | 0,21 |
| Barrera 3. Sobreestimación del riesgo de hemorragia potencial del tratamiento anticoagulante | 4,1 | 0,16 |
| Barrera 4. Confusiones entre la profilaxis de la tromboembolia a largo plazo y la profilaxis ante la restauración del ritmo sinusal | 4,0 | 0,19 |
| Barrera 5. Falta de implicación en la estratificación y decisión de tratamiento con sobrederivación a otros especialistas para la toma de decisiones, retrasando el inicio del tratamiento anticoagulante | 3,9 | 0,17 |
| Barrera 6. Infraestimación del riesgo de tromboembolia en FA paroxística, FA de reciente comienzo y pacientes paucisintomáticos | 3,8 | 0,19 |
| Barreras para la decisión terapéutica y evaluación del paciente en la visita de inicio del tratamiento anticoagulante (hito 2) | Intensidada | Grado de acuerdob |
|---|---|---|
| Barrera 1. Criterios restrictivos de IPT y exigencia de visado | 4,6 | 0,16 |
| Barrera 2. Considerar el balance de riesgo tromboembolia/hemorragia como algo estático y no como un dato que cambia a lo largo de la evaluación del paciente y que debe determinarse en toda visita médica por su potencial impacto en la decisión inicial | 4,0 | 0,23 |
| Barrera 3. Desconocimiento de evidencia en la literatura sobre el beneficio de ACOD en poblaciones frágiles | 4,3 | 0,17 |
| Barrera 4. Escasa familiaridad con los nuevos tratamientos anticoagulantes | 3,6 | 0,21 |
| Barreras/limitaciones para el correcto seguimiento del tratamiento con anticoagulantes orales de acción directa (ACOD) (hito 3) | Intensidada | Grado de acuerdob |
|---|---|---|
| Barrera 1. Falta de equidad en el acceso al tratamiento | 4,3 | 0,26 |
| Barrera 2. Cambio de residencia del paciente (otras comunidades autónomas) | 4,2 | 0,26 |
| Barreras/limitaciones para el correcto seguimiento del paciente con TAVK (hito 4) | Intensidada | Grado de acuerdob |
|---|---|---|
| Barrera 1. Carencia de alertas para identificar pacientes con INR fuera de rango | 4,1 | 0,33 |
| Barrera 2. Del sistema: ausencia de protocolos asistenciales para situaciones especiales, receta/receta electrónica, problemas de comunicación o registro, paciente institucionalizado | 3,6 | 0,25 |
ACOD: anticoagulantes de acción directa; FA: fibrilación auricular; IPT: informe de posicionamiento terapéutico; TAVK: tratamiento con antagonistas de la vitamina K.
El hito 2, decisión terapéutica y evaluación del paciente en visita de inicio de tratamiento anticoagulante, se inicia en la toma de decisión por parte del médico de si procede indicación de tratamiento anticoagulante. La decisión debe estar alineada con las recomendaciones de las guías de práctica clínica y se deberá tener en cuenta las preferencias del paciente, el riesgo de caídas, la fragilidad, el ictus, la enfermedad de pequeño vaso, la insuficiencia renal y el sangrado digestivo. La decisión terapéutica, en nuestro medio, está condicionada por los indicadores del Informe de posicionamiento terapéutico (IPT) que limitan la elección del fármaco apropiado. Se recomendó realizar una analítica inicial, una valoración de funcionalidad y esperanza de vida, testar las preferencias individuales del paciente e identificar posibles interacciones medicamentosas. El hito finalizará cuando se tome una decisión terapéutica tras la evaluación inicial del paciente y sea derivado a consulta para seguimiento del tratamiento. Se consideraron un total de 5 barreras/limitaciones potenciales que afectaban a la calidad y seguridad del paciente con FA. La tabla 1 muestra el resultado de su priorización.
El hito 3, seguimiento del tratamiento con anticoagulantes orales de acción directa (ACOD) se inicia con el comienzo del tratamiento con ACOD. La situación del paciente en la primera consulta de seguimiento del paciente que ha iniciado tratamiento con ACOD, y las actividades/intervenciones recomendadas para llevar a cabo correctamente el seguimiento del tratamiento con ACOD, pueden consultarse en el documento electrónico: Bases para la elaboración de rutas asistenciales en pacientes con FA anticoagulados (disponible en: http://calidadasistencial.es/wp-seca/category/publicaciones/libros/). El hito finaliza cuando termina el tratamiento con ACOD, ya sea por fin de la indicación, contraindicación, interacciones, cambio a antagonistas de la vitamina K (AVK), preferencias del paciente o exitus. En total se identificaron 9 barreras/limitaciones potenciales que dificultarían garantizar la calidad y seguridad del paciente en el seguimiento del tratamiento con ACOD. La tabla 1 muestra el resultado de su priorización.
El hito 4, seguimiento del tratamiento con AVK (TAVK), comienza cuando el paciente inicia TAVK y finalizará cuando se suprima el tratamiento con AVK, bien por fin de la indicación, contraindicación, interacciones, intolerancia o alergia, cambio a ACOD, preferencias del paciente o exitus. La situación inicial del paciente que inicia TAVK9 y las actividades/intervenciones recomendadas en el seguimiento del tratamiento con TAVK se pueden consultar en el documento electrónico: Bases para la elaboración de rutas asistenciales en pacientes con FA anticoagulados (disponible en: http://calidadasistencial.es/wp-seca/category/publicaciones/libros/). En este hito se identificaron 7 barreras/limitaciones potenciales. La tabla 1 muestra el resultado de su priorización.
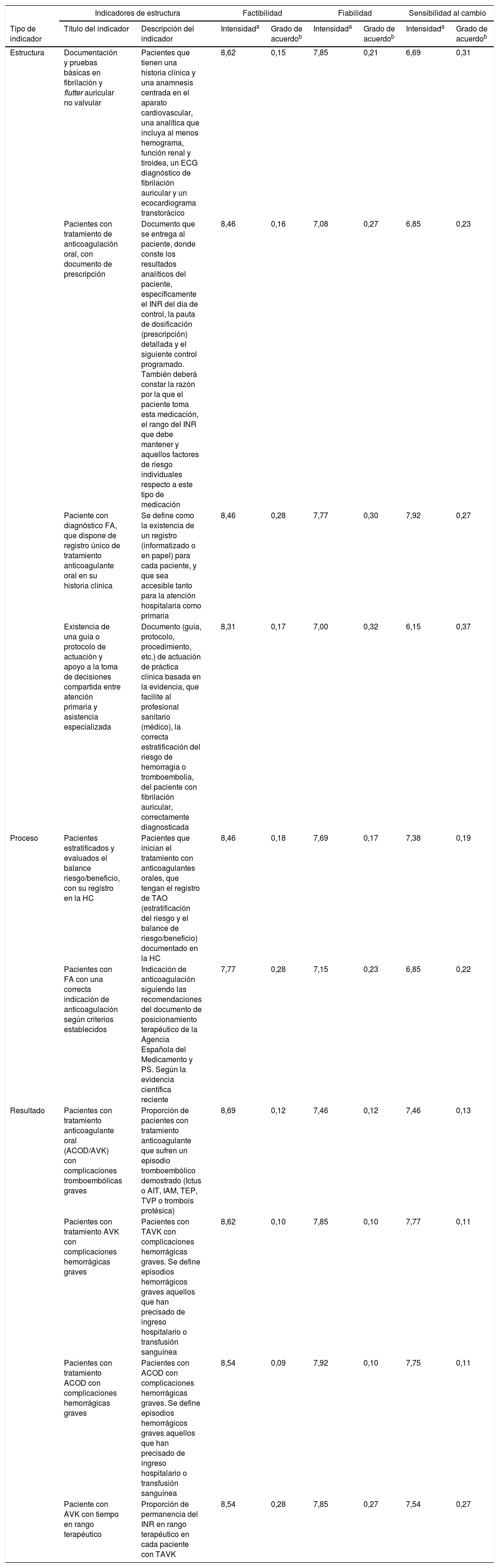
La tabla 2 describe la valoración de la propuesta de indicadores y su priorización. En el caso de los indicadores de estructura se concretaron en 2:
- -
Existencia, en el área sanitaria o en el centro, de una guía o protocolo de actuación y apoyo a la toma de decisiones compartida entre atención primaria y la atención hospitalaria.
- -
Adecuado diagnóstico e indicación terapéutica del paciente con tratamiento de anticoagulación oral, lo que incluye el registro en la historia clínica de una adecuada anamnesis, analítica con, al menos, hemograma, estudio básico de coagulación, valoración de la función renal y tiroidea, resultados del ECG diagnóstico de FA y ecocardiograma transtorácico. Asimismo, debe quedar reflejada la razón por la que al paciente se le indica esta medicación, valor del INR del día de control, INR que debe mantener, aquellos factores de riesgo individuales respecto a este tipo de medicación, la pauta de dosificación (prescripción) detallada y el siguiente control programado. Se consideró imprescindible que existiera un registro único de los pacientes en tratamiento anticoagulante, que incluyera las mediciones del INR periódicas y las pautas de dosificación.
Priorización de la propuesta de indicadores para la evaluación de la atención integral a pacientes con FA
| Indicadores de estructura | Factibilidad | Fiabilidad | Sensibilidad al cambio | |||||
|---|---|---|---|---|---|---|---|---|
| Tipo de indicador | Título del indicador | Descripción del indicador | Intensidada | Grado de acuerdob | Intensidada | Grado de acuerdob | Intensidada | Grado de acuerdob |
| Estructura | Documentación y pruebas básicas en fibrilación y flutter auricular no valvular | Pacientes que tienen una historia clínica y una anamnesis centrada en el aparato cardiovascular, una analítica que incluya al menos hemograma, función renal y tiroidea, un ECG diagnóstico de fibrilación auricular y un ecocardiograma transtorácico | 8,62 | 0,15 | 7,85 | 0,21 | 6,69 | 0,31 |
| Pacientes con tratamiento de anticoagulación oral, con documento de prescripción | Documento que se entrega al paciente, donde conste los resultados analíticos del paciente, específicamente el INR del día de control, la pauta de dosificación (prescripción) detallada y el siguiente control programado. También deberá constar la razón por la que el paciente toma esta medicación, el rango del INR que debe mantener y aquellos factores de riesgo individuales respecto a este tipo de medicación | 8,46 | 0,16 | 7,08 | 0,27 | 6,85 | 0,23 | |
| Paciente con diagnóstico FA, que dispone de registro único de tratamiento anticoagulante oral en su historia clínica | Se define como la existencia de un registro (informatizado o en papel) para cada paciente, y que sea accesible tanto para la atención hospitalaria como primaria | 8,46 | 0,28 | 7,77 | 0,30 | 7,92 | 0,27 | |
| Existencia de una guía o protocolo de actuación y apoyo a la toma de decisiones compartida entre atención primaria y asistencia especializada | Documento (guía, protocolo, procedimiento, etc.) de actuación de práctica clínica basada en la evidencia, que facilite al profesional sanitario (médico), la correcta estratificación del riesgo de hemorragia o tromboembolia, del paciente con fibrilación auricular, correctamente diagnosticada | 8,31 | 0,17 | 7,00 | 0,32 | 6,15 | 0,37 | |
| Proceso | Pacientes estratificados y evaluados el balance riesgo/beneficio, con su registro en la HC | Pacientes que inician el tratamiento con anticoagulantes orales, que tengan el registro de TAO (estratificación del riesgo y el balance de riesgo/beneficio) documentado en la HC | 8,46 | 0,18 | 7,69 | 0,17 | 7,38 | 0,19 |
| Pacientes con FA con una correcta indicación de anticoagulación según criterios establecidos | Indicación de anticoagulación siguiendo las recomendaciones del documento de posicionamiento terapéutico de la Agencia Española del Medicamento y PS. Según la evidencia científica reciente | 7,77 | 0,28 | 7,15 | 0,23 | 6,85 | 0,22 | |
| Resultado | Pacientes con tratamiento anticoagulante oral (ACOD/AVK) con complicaciones tromboembólicas graves | Proporción de pacientes con tratamiento anticoagulante que sufren un episodio tromboembólico demostrado (Ictus o AIT, IAM, TEP, TVP o trombois protésica) | 8,69 | 0,12 | 7,46 | 0,12 | 7,46 | 0,13 |
| Pacientes con tratamiento AVK con complicaciones hemorrágicas graves | Pacientes con TAVK con complicaciones hemorrágicas graves. Se define episodios hemorrágicos graves aquellos que han precisado de ingreso hospitalario o transfusión sanguínea | 8,62 | 0,10 | 7,85 | 0,10 | 7,77 | 0,11 | |
| Pacientes con tratamiento ACOD con complicaciones hemorrágicas graves | Pacientes con ACOD con complicaciones hemorrágicas graves. Se define episodios hemorrágicos graves aquellos que han precisado de ingreso hospitalario o transfusión sanguínea | 8,54 | 0,09 | 7,92 | 0,10 | 7,75 | 0,11 | |
| Paciente con AVK con tiempo en rango terapéutico | Proporción de permanencia del INR en rango terapéutico en cada paciente con TAVK | 8,54 | 0,28 | 7,85 | 0,27 | 7,54 | 0,27 | |
FA: fibrilación auricular; HC: historia clínica; IAM: infarto agudo de miocardio; INR: razón normalizada internacional para la determinación del tiempo de protrombina; TAO: tratamiento anticoagulante oral; TAVK: tratamiento con antagonistas de la vitamina K; TEP: tromboembolia pulmonar; TVP: Trombosis venosa profunda.
Los indicadores de proceso se concretaron en:
- -
Proporción de pacientes en tratamiento con anticoagulantes orales en los que al inicio del tratamiento se ha llevado a cabo (y consta en su historia clínica) la estratificación y evaluación del balance riesgo/beneficio del tratamiento.
- -
Proporción de pacientes cuya indicación terapéutica de anticoagulación consta en la historia clínica que se ajusta a la evidencia científica actualizada, siguiendo las recomendaciones del Documento de posicionamiento terapéutico de la Agencia Española del Medicamento y Productos Sanitarios.
Los indicadores de resultados se agruparon en 2:
- -
Número de pacientes con tratamiento anticoagulante oral (ACOD/AVK) que presentan complicaciones tromboembólicas graves o sufren un episodio hemorrágico grave.
- -
Número de controles a pacientes en tratamiento con AVK que muestran INR en rango terapéutico.
Las fichas descriptivas de los indicadores recomendados pueden consultarse en las tablas 3-5.
Fichas descriptivas de indicadores de estructura
| Código: EST-01 | Indicador |
|---|---|
| Título del indicador | Existencia, en el área sanitaria o en el centro, de una guía o protocolo de actuación y apoyo a la toma de decisiones compartida entre atención primaria y atención hospitalaria |
| Definición del indicador | Documento (guía, protocolo, procedimiento, etc.) de actuación de práctica clínica basada en la evidencia, que facilite al profesional sanitario (médico), la correcta estratificación del riesgo de hemorragia o tromboembolia, del paciente con fibrilación auricular, correctamente diagnosticada |
| Impacto estimado en la magnitud del problema | La falta de conocimiento y consenso claro del profesional a la hora de estratificar el riesgo del paciente con fibrilación auricular puede originar lesiones en el paciente muy graves |
| Tipo de Indicador | Estructura |
| Naturaleza del indicador | Dicotómico Cualitativo |
| Fórmula del indicador | Existencia de documentación clínica disponible en la consulta para el conjunto de los profesionales de ambos niveles asistenciales con la recomendación de guía de referencia Sí/no |
| Estándar | 100% |
| Frecuencia de la medición | Anual |
| Fuente de datos | Responsable del área o del centro |
| Código: EST-02 | Indicador |
|---|---|
| Título del indicador | Documentación clínica accesible y suficiente que asegure que puede proporcionarse al paciente un adecuado diagnóstico de FA y una correcta indicación terapéutica del tratamiento de anticoagulación oral |
| Definición del indicador | Existencia de un registro único de tratamiento anticoagulante oral en su historia clínica para cada paciente que especifique su indicación terapéutica tras diagnóstico de FA. Este registro debe ser accesible tanto para la atención hospitalaria como para atención primaria. La historia clínica debe contener una anamnesis centrada en el apartado cardiovascular, una analítica que incluya al menos hemograma, función renal y tiroidea, un ECG diagnóstico de fibrilación auricular y un ecocardiograma transtorácico, la razón por la que al paciente se le indica esta medicación, INR del día de control, INR que debe mantener, factores de riesgo individuales, dosificación y fecha del siguiente control programado |
| Impacto estimado en la magnitud del problema | La Guía ESC establece los criterios diagnósticos y las recomendaciones para la correcta prescripción de anticoagulantes orales |
| Tipo de Indicador | Estructura |
| Naturaleza del indicador | Indicador cuantitativo |
| Fórmula del indicador | Numerador: n.° de pacientes con tratamiento ACOD/AVK con la información detallada especificada en un registro único de tratamiento con anticoagulantes orales en la HC×100 Denominador: n.° total de pacientes con ACOD/AVK controlados en el área |
| Estándar | 100% |
| Frecuencia de la medición | Cada 6 meses |
| Fuente de datos | Historia clínica Corte transversal realizado 2 veces al año donde se verifique para una submuestra de pacientes los registros de información en la historia clínica y la accesibilidad a esta información desde distintos ámbitos y niveles de la asistencia |
ACOD: anticoagulantes orales de acción directa; AVK: antagonistas de la vitamina K; ECG: electrocardiograma; HC: historia clínica; INR: razón normalizada internacional para la determinación del tiempo de protrombina.
Fichas descriptivas de indicadores de proceso
| Código: PRO-01 | Indicador |
|---|---|
| Título del indicador | Pacientes estratificados por evaluación del balance riesgo/beneficio con CHA2DS2-Vasc, con su registro en la HC |
| Definición del Indicador | Pacientes que inician el tratamiento con anticoagulantes orales, que tengan el registro de TAO (estratificación del riesgo y el balance de riesgo/beneficio) documentado en la HC |
| Impacto estimado en la magnitud del problema | Cuando no se realiza estudio del riesgo/beneficio del tratamiento de anticoagulación (estratificación del riesgo) se somete a un mayor riesgo de tromboembolismo y hemorragia a los pacientes |
| Tipo de indicador | Proceso |
| Naturaleza del indicador | Cuantitativo |
| Fórmula del indicador | Numerador: n.° de pacientes con estratificación del riesgo para iniciar tratamiento con AVK/ACOD×100 Denominador: total pacientes en tratamiento con AVK/ACOD |
| Estándar | >90% |
| Fuente de datos | Historia clínica Corte transversal realizado 2 veces al año |
| Código: PRO-02 | Indicador |
|---|---|
| Título del indicador | Pacientes con FA con indicación de anticoagulación correctamente anticoagulados |
| Definición del indicador | Indicación de anticoagulación según la evidencia científica reciente siguiendo las recomendaciones del Documento de posicionamiento terapéutico de la Agencia Española del Medicamento y Productos Sanitarios |
| Tipo de Indicador | Proceso |
| Naturaleza del indicador | Proporción Cuantitativo |
| Fórmula del indicador | Numerador: número de pacientes con indicación de tratamiento de anticoagulación según criterios establecidos×100 Denominador: número total de pacientes con indicación de anticoagulación |
| Estándar | 100% |
| Frecuencia de la medición | Dos veces al año |
| Fuente de datos | Historia clínica Estudio estadístico. Corte transversal |
ACOD: anticoagulantes orales de acción directa; AIT: accidente isquémico transitorio; AVK: antagonistas de la vitamina K; HC: historia clínica; TAO: tratamiento anticoagulante oral.
Fichas descriptivas de indicadores de resultado
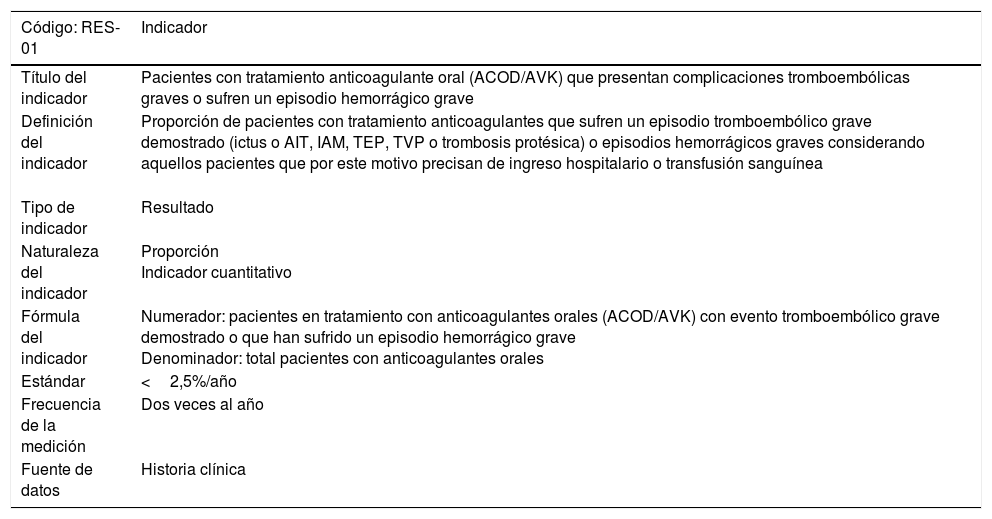
| Código: RES-01 | Indicador |
|---|---|
| Título del indicador | Pacientes con tratamiento anticoagulante oral (ACOD/AVK) que presentan complicaciones tromboembólicas graves o sufren un episodio hemorrágico grave |
| Definición del indicador | Proporción de pacientes con tratamiento anticoagulantes que sufren un episodio tromboembólico grave demostrado (ictus o AIT, IAM, TEP, TVP o trombosis protésica) o episodios hemorrágicos graves considerando aquellos pacientes que por este motivo precisan de ingreso hospitalario o transfusión sanguínea |
| Tipo de indicador | Resultado |
| Naturaleza del indicador | Proporción Indicador cuantitativo |
| Fórmula del indicador | Numerador: pacientes en tratamiento con anticoagulantes orales (ACOD/AVK) con evento tromboembólico grave demostrado o que han sufrido un episodio hemorrágico grave Denominador: total pacientes con anticoagulantes orales |
| Estándar | <2,5%/año |
| Frecuencia de la medición | Dos veces al año |
| Fuente de datos | Historia clínica |
| Código: RES-02 | Indicador |
|---|---|
| Título del indicador | Resultados del tratamiento con AVK o TAVK |
| Definición del indicador | Proporción de permanencia del INR en rango terapéutico |
| Tipo de indicador | Resultado |
| Naturaleza del indicador | Proporción Indicador cuantitativo |
| Fórmula del indicador | Numerador: n.° de controles a los pacientes en tratamiento con AVK o TAVK en rango terapéutico Denominador: total de controles realizados al paciente en el año |
| Estándar | >70% |
| Frecuencia de la medición | Dos veces al año |
| Fuente de datos | Historia clínica |
ACOD: anticoagulantes orales de acción directa; AIT: accidente isquémico transitorio; AVK: antagonistas dela vitaminta K; IAM: infarto agudo de miocardio; INR: razón normalizada internacional para la determinación del tiempo de protrombina; TAVK: tratamiento con AVK; TEP: tromboembolia pulmonar; TVP: trombosis venosa profunda.
La adaptación de las guías de práctica a la realidad organizativa y de recursos de las áreas sanitarias (ruta asistencial) es un requisito indispensable en la práctica clínica, que requiere de un análisis realista y multidisciplinar del proceso asistencial que se esté llevando a cabo. En este estudio se han analizado los momentos (hitos) y actividades críticas del proceso de atención a los pacientes con FA en tratamiento anticoagulante en la Comunidad de Madrid. El trabajo es pertinente, dado que pese a la existencia de una guía de referencia3 no hay homogeneidad en la práctica diaria sobre la gestión del tratamiento anticoagulante oral, y es necesario asegurar el trabajo de los equipos asistenciales en los que participan profesionales de distintas especialidades y niveles asistenciales, reduciendo variabilidad innecesaria7. Por ello, este estudio se diseñó para contribuir a disminuir esta variabilidad clínica existente en el control y seguimiento del tratamiento anticoagulante entre los distintos especialistas implicados en el proceso asistencial de la FA y mejorar la calidad de los cuidados a los pacientes.
El resultado es fruto del trabajo multidisciplinar de un conjunto de profesionales de las diferentes especialidades, niveles asistenciales y ámbitos que intervienen en el diagnóstico, tratamiento y seguimiento de pacientes con FA. El proceso estudiado se inicia, de acuerdo con las recomendaciones, una vez confirmado el diagnóstico de FA, cuando el clínico debe decidir acerca de la indicación de tratamiento anticoagulante oral, considerando la valoración del riesgo tromboembólico mediante la escala CHA2DS2VASc10. Los expertos han tomado como referencia las recomendaciones de la evidencia y de las sociedades científicas europeas, pero han dado un paso más, identificando y consensuando las barreras, limitaciones y medidas de evaluación (indicadores de buena práctica) que aseguran un nivel aceptable de calidad asistencial acorde con la evidencia7. Mientras que los hitos y actuaciones secuenciales del proceso asistencial se corresponden con prácticas asistenciales consensuadas en Europa11, no ha sido posible, sin embargo, la comparación con otros estudios europeos que analizaran barreras/limitaciones y medidas de evaluación de una atención integrada. Tampoco respecto de cuál debe ser la participación de los pacientes en el proceso asistencial.
Para lograr un proceso asistencial integrado es necesario, a tenor de estos resultados, resolver la insuficiente información con que se cuenta para el seguimiento del paciente, dado que el acceso al valor del INR no siempre es posible, ágil o fiable. Los sistemas de información digital no permiten de forma fiable, segura y fácilmente accesible acceder a la información del paciente, lo que limita la calidad y seguridad, y debieran evolucionar para que el INR fuera accesible. En la actualidad, cada centro y grupo de profesionales han desarrollado su particular rutina para acceder a esta información y gestionar el tratamiento anticoagulante, basándose en las indicaciones del Procedimiento marco de control y seguimiento de pacientes en tratamiento con AVK en atención primaria9, y condicionada por la implicación histórica que cada colectivo ha tenido en el manejo de la medicación anticoagulante. Por otro lado, aunque existen habitualmente 2 puertas de entrada al proceso, atención primaria y los servicios de urgencias, el inicio del tratamiento anticoagulante y el seguimiento de estos pacientes se llevan a cabo, posteriormente, por distintos especialistas según los centros y áreas sanitarias. Además, el seguimiento clínico y el control de la anticoagulación no siempre son realizados por el mismo profesional. Otra de las amenazas para lograr un proceso asistencial integrado es la excesiva variabilidad en los criterios de asignación de pacientes a una u otra especialidad entre las diferentes áreas sanitarias y la escasa comunicación entre ellas. Este hecho, sumado a la variabilidad individual, conlleva una aplicación diferente de los criterios de tratamiento con anticoagulantes orales que debiera abordarse y reducirse, por ejemplo, mediante la elaboración de rutas asistenciales acordes a la guía ESC.
El paciente debe estar en cada momento informado sobre los pasos a seguir una vez instaurado un tratamiento anticoagulante, evitando generarle confusión. Esto implica, adicionalmente, que los médicos de familia se sientan cómodos en el manejo y abordaje terapéutico del paciente anticoagulado, especialmente en el caso de los ACOD. Si es este el profesional encargado del control de la anticoagulación, debe realizar el cambio de AVK a ACOD si detecta mala calidad de la anticoagulación. Por todo ello es necesaria la formación específica en el ámbito de la atención primaria del tratamiento con ACOD, aumentando la experiencia en este campo. En este sentido, se identificó como una barrera clave la existencia de limitaciones administrativas, diferentes en las diversas áreas sanitarias, para la correcta anticoagulación de los pacientes en concordancia con las evidencias científicas y recomendaciones de las guías de práctica clínica. Además, es importante contar con registros nacionales que permitan conocer de forma prospectiva la evolución de estos pacientes, y probablemente establecer como centro base del registro de pacientes anticoagulados con AVK o ACOD, los servicios de hematología de cada área sanitaria.
Otra de las actuaciones necesarias identificadas para la mejora de la calidad asistencial es la educación sanitaria y la formación de pacientes expertos en la anticoagulación oral. El papel de las asociaciones de pacientes y la colaboración de los profesionales sanitarios debe ser una de las vías de mayor desarrollo futuro.
El diseño de rutas asistenciales debiera contar con la posibilidad de medir la calidad de las intervenciones, para lo que sería necesario mejorar las fuentes de información, ya que en la actualidad no es posible calcular indicadores de proceso y de resultado que ofrezcan una información puntual y con suficiente relevancia clínica. Esta propuesta incluye 6 indicadores que, cumpliendo el criterio de relevancia clínica, pueden calcularse actualmente a partir de la información codificada en los sistemas de información clínica.
Por último, la descripción de hitos y actividades de cada uno, de las barreras/limitaciones y de los indicadores debieran servir para establecer los criterios de auditoría de las unidades asistenciales que abordan el tratamiento de los pacientes con FA, y asegurar que la calidad de la atención sanitaria de los mismos sea de excelencia.
La existencia de una guía de práctica por sí sola no asegura la calidad de la atención sanitaria que reciben los pacientes12. Es imprescindible, además, introducir cambios organizativos, efectuar una revisión de los recursos y del propio proceso asistencial e implicar activamente a los profesionales en su implementación y revisión para asegurar que se mantiene actualizada.
Recientemente se han publicado los resultados del proyecto IMPACT-AF13. En este estudio multicéntrico se llevó a cabo una intervención educativa a varios niveles en pacientes con FA anticoagulados. Su finalidad era mejorar el uso de anticoagulación oral en pacientes con FA y disminuir el riesgo de accidente cerebrovascular. Esta intervención educativa (pacientes, familiares y médicos) dio lugar a un aumento significativo de la proporción de pacientes tratados con anticoagulantes orales, además de mejorar la prevención del accidente cerebrovascular en pacientes con FA.
En conclusión, este estudio propone unas pautas para que el paciente con diagnóstico de FA anticoagulado, con independencia del especialista que lo trata, reciba un tratamiento adecuado conforme a las guías de práctica clínica, para lo que ha consensuado las actividades en los momentos críticos (hitos) del proceso, recomendaciones para superar las dificultades que se hallan en la práctica clínica para aplicar la guía de referencia, y una propuesta de indicadores consensuados acreditables y verificables para orientar los esfuerzos de los profesionales en una dirección adecuada.
AutoríaTodos los autores han contribuido al diseño, desarrollo, obtención y evaluación de resultados. Todos han colaborado en la redacción del original y la preparación de figuras y tablas. Todos han colaborado en idéntica medida al estudio y han aprobado la versión final de este original. La distribución en la autoría se ha realizado de forma aleatoria.
El grupo de expertos revisores estuvo compuesto por: Bruno Alonso, Enfermería, Centro de Salud Guayaba; Carmen del Arco, Urgencias, Hospital Universitario de La Princesa; Jorge del Toro, Medicina Interna, Hospital Gregorio Marañón; Aurora García, Medicina de Familia y Comunitaria; Antonio Gil, Neurología, Hospital Gregorio Marañón; Jorge Gómez-Cerezo, Medicina Interna, Hospital de Infanta Sofía; Susana Herrero, Enfermería, Centro de Salud Daroca; José María Lobos, Medicina de Familia y Comunitaria; Ignacio Lozano, Cardiología, Hospital Puerta de Hierro; Ana Rodríguez, Hematología, Hospital Gregorio Marañón; Rodolfo Romero, Urgencias, Hospital Universitario de Getafe; Rosa Vidal Laso, Hematología, Fundación Jiménez Díaz; José Vivancos, Neurología, Hospital Universitario de La Princesa; David Vivas, Cardiología, Hospital Clínico San Carlos.
FinanciaciónEstudio realizado mediante una financiación no restrictiva de la Alianza Bristol Myers Squibb y Pfizer.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.