La bioética y la evaluación de tecnologías sanitarias surgieron para ayudar a tomar decisiones. El objetivo del trabajo fue conocer, con respecto a la evaluación de tecnologías sanitarias, la producción científica acerca de sus aspectos éticos, el grado de incorporación de estos en su práctica, la inclusión de los valores en los procesos deliberativos y los modelos de análisis éticos más relevantes.
MetodologíaSe realizó una revisión narrativa, a partir de una búsqueda sistemática de la literatura, tanto en lenguaje natural como jerarquizado, utilizando los términos technology assessment biomedical, ethics y deliberation (y sus términos relacionados). Se incluyeron todo tipo de trabajos publicados entre mayo del 2007 y abril del 2017 en español, francés, inglés o italiano, que incluyesen tanto aspectos éticos como evaluación de tecnologías sanitarias. Se exploraron las bases de datos PUBMED, OVID-Medline, Scopus y búsquedas secundarias a partir de los trabajos identificados. La información fue extraída por un único investigador y gestionada con Mendeley y EPIINFO 7.2.
ResultadosSe identificaron 141 trabajos, incluyéndose 85 tras la revisión por título y resumen, con las siguientes características: 29 revisiones (5 sistemáticas), 16 marcos de referencia, 18 metodológicos y 29 con descripción de experiencias. Se identificaron múltiples marcos de referencia de integración de ambas disciplinas, de enfoques y de métodos en el análisis ético.
ConclusiónLa evaluación de tecnologías sanitarias tiene un enfoque excesivamente mecanicista; puede mejorarse con la incorporación de los valores de las partes interesadas, a través de procesos deliberativos. Los métodos de análisis ético que parecen más adecuados son los axiológicos y los desarrollados específicamente para la evaluación de tecnologías sanitarias.
Bioethics and the health technologies assessment emerged to help make decisions. The objective of the work was to know, with respect to the health technologies assessment, the scientific production on its ethical issues, the degree of incorporation of these in practice, the inclusion of the values in the deliberative processes and the most relevant approaches to ethical analysis.
MethodologyA narrative review was made, based on a systematic search of literature in both natural and hierarchical language, using the terms technology assessment biomedical, ethics and deliberation (and its related terms). All types of papers published between May 2007 and April 2017 in Spanish, French, English or Italian that included both ethical aspects and health technology assessment were included. The PUBMED, OVID-Medline, Scopus databases and secondary searches were explored from the identified works. The information was extracted by a single researcher and managed with Mendeley and EPIINFO 7.2.
ResultsA total of 141 papers were identified, including 85 after revision by title and summary, with the following characteristics: 29 reviews (5 systematic), 16 frameworks, 18 methodological works and 29 with description of experiences. Multiple frameworks, approaches and methods in ethical analysis were identified.
ConclusionThe health technologies assessment has an approach excessively mechanistic, and can be improved by incorporating the values of the stakeholder, through deliberative processes. The methods of ethical analysis that seem most suitable are the axiological ones and those developed specifically for the health technologies assessment.
La bioética y la evaluación de tecnologías sanitarias (ETS) surgieron simultáneamente hace 5décadas, para ayudar a tomar decisiones ante la progresiva complejidad que estaba adquiriendo el sector sanitario1.
Ha existido una conexión importante entre ambas disciplinas; por una parte, la ETS ha ayudado a la deliberación ética, aportando la evidencia de los hechos; por otra parte, la ética ha tratado de contribuir a la ponderación de los valores de las partes interesadas, las cuales incluyen a todos los grupos de interés que de alguna forma puedan verse afectados por esta evaluación2.
La ETS incorporó plenamente las medidas de efectividad, seguridad y coste efectividad, pero los aspectos éticos, sociales y organizativos lo fueron en menor medida, a pesar de estar reflejados en su definición desde sus inicios. El contexto en el que evolucionó la ETS fue adquiriendo complejidad, tanto por las tecnologías en sí como por los valores en ocasiones contrapuesto de su implantación. Ello aumentó la dificultad para que la ETS pudiera hacer recomendaciones con legitimidad, al no tener en cuenta de forma explícita los valores, preferencias e intereses de los destinatarios de la tecnología, así como sus costes sociales3.
Esto nos motivó a plantearnos cómo puede la ética contribuir a mejorar la ETS, dándole mayor legitimidad a sus aportaciones.
El objetivo del trabajo fue conocer, con respecto a la ETS, la producción científica sobre sus aspectos éticos, el grado de incorporación de estos en su práctica, la inclusión de los valores en los procesos deliberativos y los modelos de análisis éticos más relevantes.
MetodologíaSe realizó una revisión narrativa, a partir de una búsqueda estructurada de la literatura, tanto con lenguaje natural como jerarquizado, utilizando los siguientes términos MeSH: technology assessment biomedical, ethics (y sus términos relacionados), deliberation, deliberative processes, value assessment, priority setting, evidence, fairness. Se incluyeron todo tipo de trabajos, incluidos cartas y editoriales, publicados entre mayo del 2007 y abril del 2017 en español, francés inglés o italiano.
Las bases de datos exploradas fueron PUBMED, OVID-Medline, Scopus y búsquedas secundarias a partir de los trabajos identificados. Se usó Mendeley para la gestión de referencias, control de duplicados y etiquetado de los excluidos. Un único autor seleccionó los artículos a partir del título y el resumen, excluyéndose aquellos que no abordaban tanto los aspectos éticos como los de ETS, y obtuvo los resultados tras lectura a texto completo. Para cada artículo se obtuvo información sobre sus características básicas (autor principal, año de publicación, título y resumen, país e institución, y tipo de estudio clasificado como metodológico, marco de referencia, revisión y experiencias), desafíos a los que se enfrenta la ETS, incorporación de la ética en la ETS, los valores y los procesos deliberativos, así como métodos de análisis ético. Estos resultados fueron registrados en una base de datos en EPIINFO 7.2, que se usó para organizar los resultados.
ResultadosPresentamos los resultados sobre las características de los trabajos incluidos, los dilemas a los que se enfrenta la ETS, el análisis ético en la ETS (uso, marcos de referencia), valores, procesos deliberativos y métodos de análisis ético.
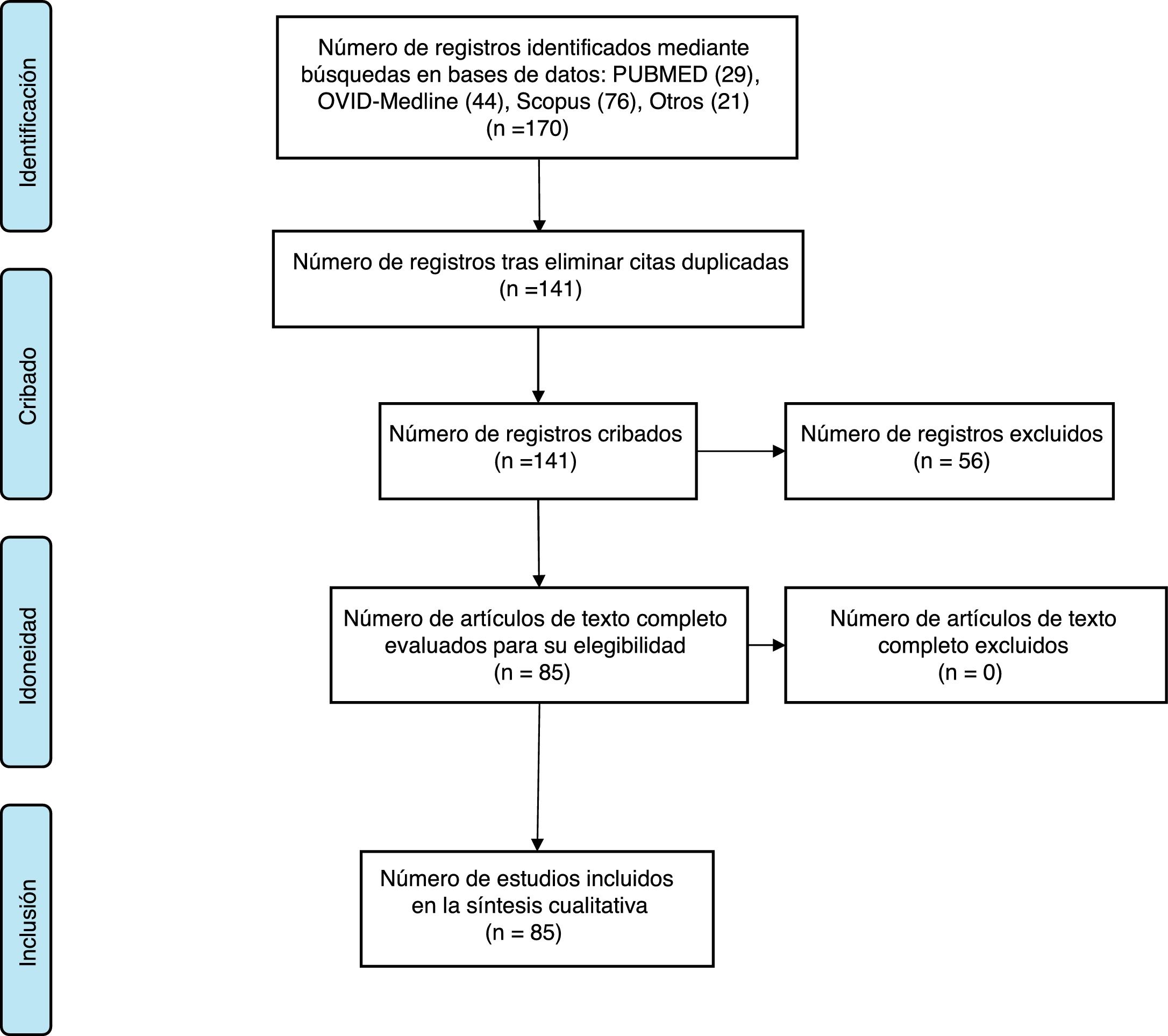
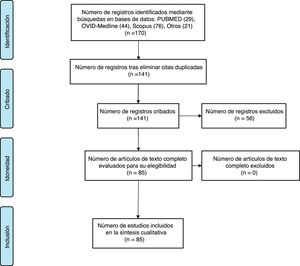
Características de los artículosEn la búsqueda se identificaron 141 trabajos, una vez eliminados los duplicados (fig. 1). Tras revisión por título y resumen, se excluyeron 56 al no abordar tanto los aspectos éticos como la ETS, por lo que los resultados se refieren a 85 publicaciones3-87. Hubo un incremento progresivo de publicaciones a lo largo del tiempo, pasando de 15 en los primeros 3 años estudiados a 28 en los 3últimos.
De los trabajos incluidos, 25 eran revisiones, 29 describían experiencias y 31 expresaban opiniones. Cinco de las revisiones fueron sistemáticas, realizadas con las siguientes finalidades: desarrollo de un marco conceptual para la integración de la ética en la ETS3, identificación y descripción de los documentos metodológicos en uso para el análisis de los aspectos éticos en la ETS4, identificación de las barreras que impiden la inclusión de los aspectos éticos en la ETS5, identificación de las preferencias de los pacientes con relación a la ETS6 e identificación de experiencias en las que se ha implicado a la población o los pacientes en ETS7.
En 16 trabajos se aportaron marcos de referencia para las relaciones entre la ética y la ETS3,4,7-20. En 18, se abordaron aspectos metodológicos4,10,19,21-34,87.
Para los 29 trabajos en los que se presentaban resultados de experiencias concretas de intervención o análisis, 10 se realizaron en Canadá12,21,27,35-41, 4 en el Reino Unido42-45, 3 en Australia46-48 y Holanda6,11,49, 2 en Francia50,51 e Israel15,52, otros 2 en colaboraciones internacionales17,53, y uno en Suiza54, EE. UU.55, Bélgica56 y Noruega22, respectivamente.
Los autores que participaron en al menos 3 de los trabajos incluidos, desarrollaron su actividad en centros europeos (Faculty for Health Care and Nursing, University College of Gjøvik, Norway y Department of Philosophy, University of Twente, Netherlands) y canadienses (Department of Health Policy Management and Evaluation, University of Toronto, Department of Clinical Epidemiology & Biostatistics, McMaster University, Hamilton, Department of Nursing, Laval University, Quebec, y Department of Epidemiology and Community Medicine.University of Ottawa).
Algunos desafíos de la evaluación de tecnologías sanitariasLos trabajos estudiados muestran cómo las evaluaciones basadas en eficacia, seguridad y coste-efectividad son insuficientes para la toma de decisiones, siendo necesario tener en cuenta otros elementos de contexto para que el proceso sea más justo y legítimo57. Se vislumbra un cambio de paradigma respecto a la situación actual58 al incorporar los valores en el proceso evaluación42 e implicar a las partes interesadas59, especialmente los pacientes38,60,61. Con ello se trata de aumentar la legitimidad del proceso, dar respuesta a retos, como la evaluación de tecnologías y prácticas innovadoras37,62, y redefinir el papel de los organismos de evaluación, adaptándolos a las necesidades de los usuarios62. Hay quien considera, no obstante, que el marco actual es suficientemente amplio para responder a estos retos63.
Desde una perspectiva filosófica18, se ha postulado que la ETS tiene un enfoque excesivamente mecanicista y que su relevancia sería mayor si incorporase un proceso deliberativo más profundo. Esta situación enfrenta a la ETS al dilema de limitar su análisis a hechos objetivos o incorporar también elementos subjetivos, lo cual implica tomar las decisiones con base en elementos robustos, como años de vida ajustados por calidad, o a elementos más intangibles como son los valores64. En definitiva, se trata de elegir entre ampliar las dimensiones de la evaluación y someterse a controversia, o mantener la situación actual, con el riesgo de caer en la marginalidad65.
Incorporación de la ética en la evaluación de tecnologías sanitariasLa incorporación de los aspectos éticos en la ETS es limitada3,13: en ocasiones no son tenidos en cuenta de forma sistemática66, pocas veces lo son en los informes de la International Network of Agencies for Health Technology Assessment (INAHTA)67y solo lo son en el 17% de los informes de evaluación en Canadá68.
Hay trabajos que indican cómo el 90% de los profesionales de la ETS69 reconoce la importancia del análisis ético, ya sea realizado por profesionales de evaluación con formación en ética (61%) o por consultores externos (78%); igualmente consideran necesaria la participación de la población interesada en un 81%, aunque solo el 33% considera que deba intervenir en la fase final de las decisiones. Desde la perspectiva de los bioeticistas, se ha visto cómo en Canadá el 24% de ellos habían colaborado en proyectos de ETS70 y del resto la mayoría creía poder hacer aportaciones significativas.
Entre las dificultades para incorporar el análisis ético, se han señalado5: a) complejidad y falta de familiaridad con estos métodos de análisis; b) dificultad en convertir el análisis ético en conocimiento útil para la toma de decisiones, y c) falta de apoyo institucional en cuanto a expertos, tiempo y recursos financieros. Se considera igualmente30 que la diversidad de abordajes metodológicos dificulta su integración.
Para superar estas dificultades, se ha propuesto incorporar la perspectiva ética en todas las etapas de la evaluación51, mejorar la cualificación ética de los evaluadores, incorporar en el proceso a bioeticistas y a los propios promotores de los informes de evaluación5, así como el uso de guías para el análisis, difusión de los resultados71 y guías específicas para las búsquedas bibliográficas de los aspectos éticos34.
Se han señalado distintos niveles de integración de la ética en la ETS25, que van desde su consideración marginal en alguno de los apartados hasta su interacción con las otras dimensiones de evaluación. Se ha considerado igualmente necesario el enfoque ético en todas las etapas del proceso3,13,51: definición de los objetivos y alcance de la evaluación, participación de las partes interesadas, impacto en la organización, definición de la pregunta de investigación, análisis ético propiamente dicho, deliberación y traslación del conocimiento a la práctica.
Valores y su deliberaciónLa mayor parte de los marcos de referencia consideran explícitamente que el uso de la tecnología no es moralmente neutro, por lo que es necesario incorporar en su evaluación los valores de las partes interesadas10,72,73; los procesos deliberativos justos y transparentes ayudarían a tomar decisiones óptimas60,65 mediante la ponderación de los valores en litigio22,59,65,74.
Esto implicaría en la práctica que para proporcionar a sus destinatarios elementos suficientes para la toma de decisiones57, las agencias de evaluación necesitarían incorporar un proceso deliberativo justo y transparente16, basado en la evidencia72, que facilite el aprendizaje de los grupos de interés72, y la interacción entre expertos y no expertos75, incorporando el principio de equidad14,52,76 y procesos de deliberación política75.
Ha sido considerado que sin ello sus valores serían impuestos y las recomendaciones, carentes de legitimidad77.
Aunque el análisis de los valores no está incorporado sistemáticamente en los procesos de evaluación, existen experiencias destacadas, tanto en el ámbito regional, Ontario16, como el nacional, Canadá78 y el Reino Unido79, a pesar de que en este último haya sido criticado su excesivo énfasis en los años de vida ajustados por calidad en comparación con los valores de los pacientes. Hay igualmente experiencia de incorporación de los valores de los pacientes en evaluaciones complejas, como la medicina personalizada36,80, xenotrasplantes81, desarrollo de nanobiochips50, neurociencias82 o comunicación del riesgo en nano biotecnología45, ámbito en el que también se han desarrollado escenarios futuros de interacción entre tecnología y moral11. Igualmente, existen experiencias de incorporación de los valores de los profesionales sanitarios en la financiación de medicamentos oncológicos12.
Entre los instrumentos utilizados para la deliberación se encuentran los jurados41,81 y los paneles de ciudadanos21. Recientemente, se ha propuesto un proceso deliberativo basado en la evidencia informada; combina, por una parte, la toma de decisiones estructurada y racional basada en la evidencia mediante el análisis de decisiones multicriterio79 y, por otra, la toma de decisiones mediante la deliberación continua y temprana entre los grupos de interés acerca de los valores sociales relevantes, mediante la accountability for reasonableness (rendición de cuentas para las decisiones razonables)10,72,83.
A pesar del interés en incorporar marcos deliberativos para darle mayor relevancia a la ETS18,43, existen muchas lagunas en cuanto al sujeto de la deliberación, quién debe hacerlo, dónde, cuándo y cómo. Contamos, no obstante, con experiencias de procesos deliberativos, como la priorización de temas a evaluar74,84, definición de valores de la propia ETS35, cáncer38, medicina personalizada36, nanotecnología54 y procesos de desinversión42,48,60. En cuanto a herramientas de ayuda, hay experiencias de utilización de elementos multimedia en estos procesos27.
Han sido analizados algunos aspectos de la deliberación, como los factores que afectan al consenso en la toma de decisiones19, los cambios de opinión que se producen a lo largo del proceso41 y respecto al establecimiento de políticas, sus dificultades85 y la validez de las conferencias de consenso86.
Métodos de análisis ético en evaluación de tecnologías sanitariasSe observan múltiples metodologías para realizar el análisis ético en ETS, con enfoques diversos agrupables en: principios y teorías, métodos tradicionales que incorporan procesos participativos, cuestionarios para síntesis ética e integración de los aspectos éticos en herramientas de toma de decisiones multicriterio. El abordaje metodológico está influido por el contexto y objeto del análisis, así como la disponibilidad de recursos4.
Algunos enfoques han estado dirigidos a la identificación de los aspectos éticos de una forma sistemática y pragmática8.
La aproximación socrática ha sido la más usada; hace explícitos los valores en litigio y plantea preguntas moralmente relevantes sobre los mismos; incorpora varios métodos de la ética, como deontología, utilitarismo, principialismo, casuística y ética de la virtud. Dada la diversidad de interpretaciones, y para armonizar el análisis ético en ETS, se ha revisado y concretado esta aproximación en 33 preguntas agrupadas en aspectos morales relacionados con: la enfermedad, la tecnología (características, impacto y contexto social de aplicación), los grupos de interés y el proceso de evaluación23; estos aspectos están incorporados en la metodología de la EUnetHTA30,87.
Se ha apuntado que para cada grado de integración entre la ética y la ETS, sería más adecuado un determinado enfoque ético25. Cuando el nivel de integración es bajo, se considera que el enfoque más adecuado es la matriz ética, aunque es raramente usado en el sector sanitario; este enfoque trata de facilitar las decisiones en las que entran en juego conflictos de intereses, mediante la presentación de los principios en el eje X y los aspectos morales relacionados con la tecnología a evaluar en el Y. El siguiente nivel de integración es el de coordinación, en el que la ética tiene una dimensión específica propia, con un contenido coherente con las otras dimensiones, variando su importancia según el objeto del estudio; en estas ocasiones, el enfoque más adecuado, aunque raramente empleado, es el de la evaluación interactiva de la tecnología (interactive health technology assessment [iHTA]); este es un tipo de evaluación participativa con énfasis en el aprendizaje social, en la que se busca la interacción entre las partes interesadas. El nivel de mayor integración es el de interacción, en el que se producen sinergias entre la ética y las otras disciplinas, redefiniéndose sus aportaciones; aquí, el enfoque más adecuado aunque raramente empleado, es el constructive technology assessment (CTA), que trata de unir la innovación y la evaluación mediante un proceso sociodinámico, especialmente adecuado para las nuevas tecnologías; se producen debates entre las partes interesadas para, mediante experiencias controladas, identificar efectos no previstos y mejorar la efectividad.
Los 3enfoques éticos mencionados, junto a los 2que siguen, fueron desarrollados específicamente para ETS. El enfoque axiológico (socrático23 y EUnetHTA87) se centra en los valores de las partes interesadas, ha sido usado y es adecuado en situaciones de baja integración o de coordinación. El social shaping of technology, conformación social de la tecnología, considera la tecnología como un producto de la interacción social de las partes interesadas, que a su vez tienen estrategias propias; sería adecuado tanto si la integración es a nivel de coordinación como si lo es de interacción, aunque en este último ámbito no ha sido empleado.
Hay situaciones complejas caracterizadas por su constante cambio, múltiples perspectivas, naturaleza indeterminada, causalidad incierta y resultados imprevisibles, acompañadas de gran carga ética. Se ha observado que en estas situaciones el enfoque ético que mejor se ajusta es el iHTA, seguido del enfoque axiológico28.
La comparación entre los distintos métodos al aplicarlos a la cirugía bariátrica29 mostró que, aunque con algunas diferencias, los resultados fueron similares.
Dado que hay muchos métodos, pero de aplicación limitada, se ha propuesto un enfoque inverso para identificar los métodos más adecuados, analizando las experiencias prácticas que han dado mejores resultados24.
DiscusiónEste trabajo presenta algunas limitaciones que es preciso tener en cuenta. La imprecisión de los términos de búsqueda de aspectos relacionados con la ética ha podido dejar fuera trabajos potencialmente importantes, a pesar de que hemos utilizado los criterios recomendados para las búsquedas documentales en este campo34. Tenemos otra limitación debido a que tanto la selección de los trabajos como la extracción de datos han sido realizadas por un único investigador, con riesgo de sesgo de selección y de recogida de la información. El nivel de evidencia que aporta está limitado al tratarse de una revisión narrativa; no obstante, tanto la búsqueda de la literatura como la síntesis cualitativa de la información se han hecho de una forma estructurada; debido a que 31 de 85 trabajos incluidos se referían a conceptos o reflexiones de expertos (aportaciones muy relevantes en esta materia), no se ha hecho una evaluación de la calidad de los mismos, que nos hubiera aproximado a las revisiones sistemáticas.
Vemos en la bibliográfica un creciente interés sobre la importancia de los aspectos éticos en la ETS, aunque son excepcionales los trabajos que comparan distintas intervenciones al respecto. Identificamos un núcleo de producción importante en Canadá con énfasis en los aspectos prácticos y otro en Europa en los metodológicos y conceptuales.
Observamos igualmente cómo el limitado uso del análisis ético en los informes de evaluación está relacionado más con los aspectos organizativos o de recursos (fundamentalmente, tiempo y cualificación en ética de los profesionales de la evaluación) que con los aspectos metodológicos; destacamos que los aspectos éticos no están incluidos en las guías metodológicas de referencia para las revisiones sistemáticas88.
Se da la paradoja de que mientras que las tecnologías a evaluar y su contexto son cada vez más complejos, con creciente impacto ético y social, es previsible que estos aspectos van a ser menos tenidas en cuenta en el futuro por los organismos evaluadores. Esto es debido a que, ante la creciente demanda de informes de ETS, se tiende a hacer informes rápidos, en los que los aspectos éticos no están entre los dominios relevantes89.
El hecho de que los informes se basan en los aspectos de efectividad, seguridad y, en ocasiones, coste-efectividad, no significa que estén carentes de valores; lo que realmente ocurre es que estos no son tratados de una forma explícita, por lo que se incorpora implícitamente los valores de los evaluadores o de su organización. Esta ausencia de transparencia en los valores limita la autonomía de las personas que leen los informes. Si hiciéramos un paralelismo con la evolución de la incorporación de los valores de los pacientes en relación clínica, nos encontraríamos en la etapa paternalista o autonomista, en las que los evaluadores son los que deciden lo que es adecuado, o en el mejor de los casos plantean los valores en conflicto para que sean resueltos por los propios lectores; lejos por tanto de lo que sería un modelo de decisión compartida90. No obstante, observamos avances, tanto metodológicos como prácticos, cual es el caso de GRADE91, que incluye los valores y las preferencias de los pacientes (además de la calidad de la evidencia, la magnitud de los beneficios o daños), o experiencias en nuestro medio (uso de jurados en la toma de decisiones acerca del uso del cribado del cáncer de mama)92.
Los marcos metodológicos y de referencia identificados incorporan métodos deliberativos, entendidos como proceso de ponderación de los factores que intervienen en un acto o situación concretos, a fin de buscar su solución óptima o, cuando esto no es posible, la menos lesiva93. En general, son métodos participativos (implicación en el proceso, colaboración o decisión), consideración esta no aplicable a la mera información o consulta94. Existe diversidad en los abordajes metodológicos para la deliberación, aunque parece que más importante que el método es que realmente se use y sea explícito. De la revisión se desprende la necesidad de explorar las propuestas metodológicas recientes específicas para la ETS, como iHTA, CTA y social shaping of technology.
En la bibliografía vemos la necesidad de incorporar los aspectos éticos a lo largo de todo el proceso de evaluación de tecnologías. Deducimos que durante todo el proceso los procedimientos deben ser explícitos, fomentándose la participación de las partes interesadas, y teniendo en cuenta la rendición de cuentas, especialmente al ser realizada con medios públicos. De forma específica, además, se desprende que la fase de definición del tema a evaluar se realizará teniendo en cuenta el principio de justicia y la transparencia. En la fase de elaboración del informe, los aspectos más relevantes son el profesionalismo, independencia profesional, conflictos de intereses y participación de las partes interesadas, mientras que en la implantación, los aspectos más destacados son la transparencia y el principio de justicia.
No podemos establecer un marco único de incorporación de los aspectos éticos en la ETS, pues el abordaje estará en función de la complejidad del tema a evaluar. Para la mayor parte de los informes de evaluación, la utilización de una herramienta como la de EUnetHTA95 sería suficiente; es una herramienta rápida y fácil de usar, que no requiere formación especializada en bioética, y serviría para homogeneizar los criterios en al menos el marco europeo. Hay otras herramientas con enfoques socráticos similares23. Estas actividades se podrían reforzar con el uso de métodos de búsquedas documentales homogéneas específica para los aspectos éticos34.
Es en las situaciones más complejas en las que serían necesarios comités o expertos en bioética que sirviesen de apoyo a la evaluación. Los comités de ética clínica e investigación sanitaria tienen gran experiencia en su campo, pero esta es más limitada en temas como salud pública o ETS.
Podemos avanzar en este campo aplicando los métodos de análisis ético ya conocidos, formando en bioética a los evaluadores y estableciendo puentes entre los profesionales de la ética y la evaluación tomando, tal como ya se ha hecho y con buenos resultados, en el desarrollo de la ética de la salud pública. Ello requiere, además, el fortalecimiento de las agencias de evaluación con recursos tanto de expertos y financieros, como del tiempo adecuado para la realización de los proyectos.
En conclusión, se observa un creciente interés sobre el análisis de los aspectos éticos en la ETS, con suficiente desarrollo metodológico, pero uso limitado en la práctica. Esta situación puede afectar a la legitimidad de la evaluación de tecnologías, al no tener en cuenta el contexto en el que estas se aplicarán.
FinanciaciónTrabajo realizado durante el VIII Diploma de Especialización en Bioética (EASP-Universidad de Granada). Participación en el curso financiada por la Consejería de Salud de la Junta de Andalucía.
Conflicto de interesesComo declaración de intereses, declaro que durante la realización de este estudio trabajaba en la Agencia de Evaluación de Tecnologías Sanitarias de Andalucía (AETSA). He recibido financiación por parte de la Fundación Grífols para participar en diversos encuentros sobre Ética y Salud Pública.
Declaro no tener conflicto de intereses en la elaboración del trabajo.
El autor agradece las aportaciones al borrador realizadas por Soledad Márquez Calderón y Antonio Romero Tabares.