Identificar buenas prácticas para desarrollar e implementar indicadores de resultados en salud para la gestión clínica y sanitaria.
MetodologíaRevisión exploratoria de la literatura (scoping review), con las fases: 1) búsqueda e identificación de bibliografía; 2) selección de documentos relevantes. Se incluyeron estudios que discutían buenas prácticas para la utilización de indicadores en salud en la gestión. Se excluyeron los publicados en idioma diferente al inglés o castellano o antes de 2006; 3) análisis y extracción de información; y 4) consulta con partes interesadas, mediante concept mapping, con participación de 40 personas expertas (decisores, sociedades científicas y profesionales). Proceso de recopilación de datos de grupos inductivos y estructurados, con priorización de ideas agrupadas en bloques, según factibilidad e importancia (escala 0-10).
ResultadosLas buenas prácticas se identifican en 2 niveles: 1) macrogestión: definir un marco para la evaluación de indicadores y disponer un banco; Y 2) mesogestión: establecer los indicadores según la evidencia y consenso expertos/as, tener en cuenta las áreas prioritarias, efectuar una prueba antes de su uso y comunicar adecuadamente los resultados. Las características de un indicador adecuado son: a) abordaje de una cuestión importante; b) validez científica; c) posibilidad de medición con datos fiables; d) significado de la medición útil y aplicable, y e) alcance amplio.
ConclusionesLas mejores prácticas para la utilización de indicadores en la gestión identificadas facilitan la monitorización del rendimiento, la rendición de cuentas y apoyan la toma de decisiones dirigidas al desarrollo de iniciativas para la mejora de la calidad.
To identify good practices in order to develop and implement indicators of health outcomes for clinical and healthcare management, as well as the characteristics for an indicator to be considered adequate.
MethodologyA scoping review was performed, with the following phases: 1) Search and identification of bibliography. 2) Selection of relevant documents. Including those studies that discussed issues related to good practices for the use of health indicators in the management field. Those published in a language other than English or Spanish or before 2006 were excluded. 3) Analysis and extraction of information. 4) Consultation with stakeholders, using a qualitative methodology through Concept Mapping, with the participation of 40 experts (decision-makers, scientific societies, and health professionals). The data collection process included an inductive and structured procedure, with prioritisation of ideas grouped into clusters, according to feasibility and importance criteria (0-10 scale).
ResultsGood practices identified 2 levels: 1) macro-management: Define a framework for the evaluation of indicators and establish a benchmark of indicators. 2) meso-management: Establish indicators according to evidence and expert consensus, taking into account priority areas and topics, testing before final use, and communicate results adequately. The characteristics of a suitable indicator are: 1) Approach of an important issue, 2) Scientific validity, 3) Possibility of measurement with reliable data, 4) Meaning of useful and applicable measurement, and 5) Wide scope.
ConclusionsThe best practices for the use of indicators in clinical and healthcare management can make it easier to monitor performance and accountability, as well as to support the decision-making addressed at the development of initiatives for quality improvement.
El uso de los indicadores o medidas para evaluar la calidad, la seguridad y los resultados de la atención sanitaria se popularizaron a partir de los años 60, ya que se adopta el concepto de medición de la calidad en el ámbito sanitario1. En los últimos años los indicadores se han convertido en una herramienta de gestión fundamental para la implementación de nuevos modelos gestión y financiación de proveedores sanitarios, los cuales pretenden poner el acento en la mejora de salud de la población, a la par que conseguir la eficiencia del sistema2–4. Cabe destacar que son múltiples las utilidades de los indicadores, así pueden utilizarse para la monitorización del rendimiento, apoyar la rendición de cuentas, la regulación y los procesos de acreditación, establecer prioridades servicio o sistema, apoyar las iniciativas de mejora de la calidad y apoyar la elección de profesionales/centro por parte del paciente5.
La literatura revisada afirma que la naturaleza multidimensional de la calidad requiere múltiples medidas5 y que la medición puede conducir a una mejora del sistema en su conjunto8. En la actualidad hay miles de indicadores diseñados para medir elementos relacionados con la estructura, proceso y resultado de la atención en contextos genéricos y específicos de la enfermedad, proporcionando información a los responsables políticos, gestores, proveedores de servicios, profesionales y pacientes.
En este sentido el Sistema Sanitario Público de Andalucía (SSPA) ha llevado a cabo un cambio organizacional, basado en un modelo de gestión basado en las unidades de gestión clínica (UGC). Entre las diferentes estrategias para la mejora de dicho modelo destaca la orientación de la gestión hacia la consecución de resultados clínicos y/o en salud6. Para avanzar en este propósito se han identificado algunas medidas necesarias, incluyendo la realización de una revisión exploratoria de la literatura (scoping review) sobre los métodos para el desarrollo de indicadores de resultados en salud. Los instrumentos que se desarrollen permitirían que los acuerdos de gestión se conviertan en una herramienta más práctica y operativa para las UGC, y que estén basados en la mejora efectiva de los resultados de salud de la población.
Implementar un cambio sistémico es un reto importante, no obstante, mejorar las prácticas de gestión es una forma de aumentar la calidad y la productividad. Por lo tanto, implementar las mejores prácticas de gestión podría ser una parte clave para abordar los desafíos difíciles7.
Este trabajo ha pretendido profundizar sobre la gestión basada en indicadores, y sobre el desarrollo de estrategias por parte de los profesionales y gestores. En particular, hemos intentado responder a las siguientes preguntas: ¿cuáles son las «buenas prácticas» para desarrollar e implementar indicadores de resultados en salud?, y ¿qué características son importantes para que un indicador sea considerado adecuado?
MetodologíaPara dar respuesta al objetivo planteado se realizó una revisión de alcance de la literatura (scoping review). Este método de síntesis de evidencia está indicado cuando la literatura es variada y las preguntas de investigación son amplias y los resultados provienen de una variedad de contextos y disciplinas. Así, este método permite una mayor flexibilidad, a la vez que se preserva el rigor en el trabajo8. Para la realización de esta revisión se siguieron las indicaciones de la guía propuestas por Peters9. A continuación se indican las fases para la revisión.
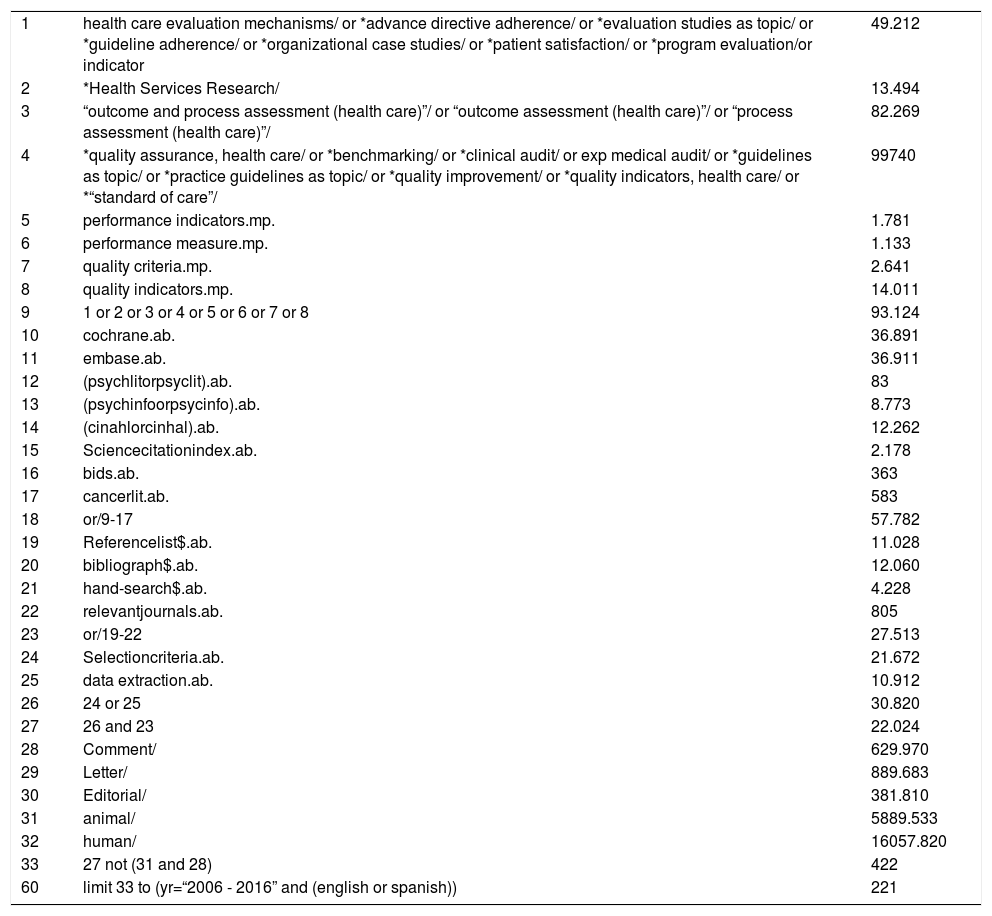
Fase 1. Identificación de la literatura y documentos relevantes: se consultaron las bases de datos: MedLine (a través de PubMed) y CINAHL, mediante una estrategia de búsqueda con descriptores y términos libres (anexo 1). Los resultados de esta búsqueda fueron complementados con una búsqueda de literatura gris y mediante consulta con personas expertas en la materia.
Fase 2. Selección de documentos relevantes. Se incluyeron aquellos estudios o documentos que discutían cuestiones relacionadas con los objetivos de este trabajo publicados entre el 1 de enero de 2006 y el 31 de diciembre de 2016. Se excluyeron a aquellos documentos publicados en un idioma diferente al inglés o castellano o antes del año 2006.
En primer lugar 2 revisores (AOL y CBT) leyeron el título y el resumen de cada documento excluyendo aquellos estudios no relacionados con este trabajo. A continuación se leyeron a texto completo para poder excluir los artículos que no cumpliesen los criterios especificados, siendo discrepancias consensuadas con un tercer revisor (LGM). Una vez que se leyeron y seleccionaron los documentos identificados se creó una base de datos en el Software Mendeley. Cualquier artículo duplicado fue posteriormente excluido.
Fase 3. Análisis de los documentos y extracción de la información. En primer lugar se diseñó una hoja de extracción de información de los documentos incluidos en la revisión. Antes de comenzar el proceso de extracción de información se realizó un pilotaje previo con 3 artículos para evaluar su usabilidad. Una vez que se han extraído los datos se analizaron bajo diferentes perspectivas con el fin de identificar patrones, temas, contrastes, comparaciones y generar agrupación de ideas. Posteriormente, se volvió a la versión preliminar para compararlo con los resultados de análisis y se redactó un primer borrador de la información.
Fase 4. Consulta con las partes interesadas. Se realizó un estudio cualitativo con diferentes partes interesadas bajo la metodología de concept mapping10. Este método participativo permite considerar la opinión de las mayorías, sin perder el punto de vista de las minorías. Así, el taller fue moderado por miembros del equipo y contó con la participación de 40 personas expertas organizadas en 2 grupos de trabajo; grupo 1: decisores sanitarios del SSPA y responsables de planes integrales; y grupo 2: directores de UGC, sociedades científicas y profesionales. Antes de efectuar los grupos se pidió a los participantes la lectura del borrador elaborado en la fase anterior. La actividad de los talleres comenzó con una presentación de los documentos enviados.
Posteriormente se siguió una técnica estructurada de ideación, debate y consenso con priorización. Para cada una de las partes del taller se realizó una ronda de intervención, en la que cada participante tuvo que responder a la siguiente pregunta: ¿cuáles son las buenas prácticas identificadas en la literatura, pertinentes para el SSPA?, ¿qué consideraciones deben tenerse en cuenta? Se utilizó un proceso de recopilación de datos de grupos inductivos y estructurados, que permiten recopilar las ideas generadas por los participantes y la aplicación de herramientas analíticas cuantitativas. De este modo, las ideas similares «se agrupan» en conjunto, lo que facilita su consideración como una categoría entera y luego asignarles importancia. Finalmente, se utilizó una técnica de priorización para ordenar las ideas agrupadas según criterios de factibilidad e importancia. Así, cada persona debía puntuar en una escala entre 0 (menor puntuación posible) y 10 (la mayor de las puntuaciones) las diferentes ideas expuestas. Los talleres se desarrollaron en un buen ambiente de trabajo, con gran participación por parte de las personas asistentes. En todo momento hubo un clima de respeto, donde cada participante expuso su opinión libremente. Los grupos se ajustaron a la dinámica de trabajo y a los tiempos establecidos. Hubo un alto grado de acuerdo en la mayoría de las aportaciones realizas.
ResultadosA continuación se muestran los resultados de la revisión exploratoria realizada, junto a las matizaciones y priorizaciones realizadas por las personas expertas, a través del concept mapping. En primer lugar se presentan los resultados y características de un adecuado indicador y, posteriormente, los resultados de buenas prácticas de indicadores de resultados, que se organizaron a 2 niveles: macrogestión y mesogestión.
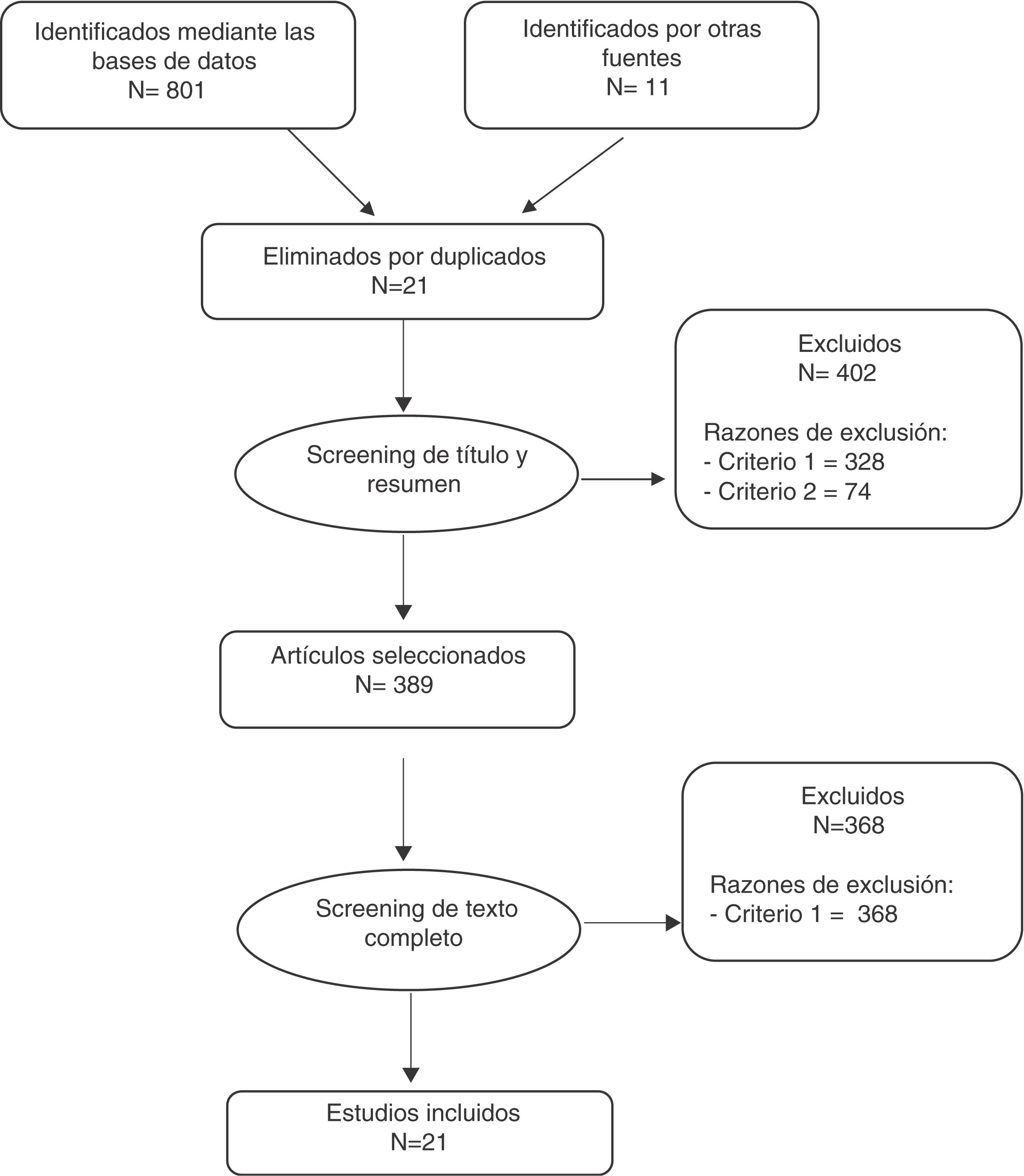
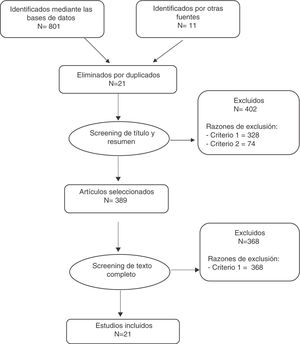
En la figura 1 se describe la búsqueda realizada. Se identificaron 812 documentos, de los cuales 21 estaban duplicados. Después del screening efectuado a partir del título y resumen se seleccionaron 389 documentos, y tras efectuar el screening a partir del texto completo se incluyeron finalmente en el estudio 21 trabajos, que se describen en el anexo 2.
Mejores prácticas en el ámbito de la política y la macrogestiónEstablecer un marco para la evaluación de indicadores11–15 para guiar el desarrollo, la implementación y el uso continuo de los indicadores. Para ello resulta clave la definición del contexto, las prioridades globales, los principios de evaluación y los objetivos coherentes con los planes, programas y procesos asistenciales e identificación de los diferentes grupos de interés que guiarán el uso de los indicadores.
Disponer de un banco de indicadores16 que estén basados en la evidencia, con demostrada efectividad y que sean extrapolables a cada contexto. Para mantener su vigencia se recomienda la constitución de foros/grupos de profesionales. Cada indicador dispondrá de diferentes recursos: guía de ayuda, definición, fórmula, rango de valores, el estándar y fuente de información a utilizar.
Un elemento identificado como clave fue el uso de los sistemas de información (basada en big data) como un elemento facilitador para el registro y análisis de resultados, de tal manera que permitiesen la comparación de resultados a todos los niveles (benchmarking). Así, la inclusión de indicador dependerá de la existencia de sistemas de información apropiados y automatizados y que garanticen la vigencia de los mismos.
Mejores prácticas en el ámbito de mesogestiónEstablecer los indicadores según la evidencia científica y el consenso de personas expertas5,16–22Debe efectuarse una combinación sistemática de una sólida base de evidencia científica (revisiones sistemáticas o similar) y la aprobación consensuada por un panel de personas expertas.
Los stackholders recomiendan conformar grupos mixtos de profesionales multidisciplinares junto con responsables de la estrategia de la organización para la selección de indicadores, de tal manera que el sistema cuente con la capacidad para incorporar el talento a la hora de definir el tipo de indicador más adecuado a cada dimensión.
Todo ello se llevará bajo un enfoque participativo que considere las diferentes perspectivas de los diversos grupos de interés y que su aprobación sea consensuada. Esto permitirá un mayor compromiso con los datos generados por parte de las partes implicadas, así como con las actividades asociadas para mejorar la calidad en los servicios de salud22.
En cuanto a los indicadores se recomienda incluir indicadores de los directivos (indicadores de implicación de los directivos) (bidireccional). Además, se menciona que los indicadores sean finalistas y no intermedios y que su número sea asumible para evitar la dispersión de los receptores de la información.
Las áreas de atención prioritarias5,17,23-25Deben elegirse por su alta incidencia o de alta prioridad con áreas de mejora. La evaluación se realizará con indicadores relevantes y que, además, también se incluyan aquellos basados en la perspectiva del paciente.
Efectuar una prueba de los indicadores antes de su uso definitivo16,17,21,26–28Como el desarrollo de nuevos indicadores exige muchos recursos, estos deben ser revisados, adaptados, probados antes de su aplicación definitiva. Las pruebas piloto determinan la posibilidad y validez de la medición, viabilidad y coste de su recogida y explotación, permiten identificar las consecuencias no deseadas y otros problemas de la aplicación del indicador. Esto conduce a una mayor clarificación y refinamiento de las definiciones de los indicadores antes de la introducción de los mismos.
Comunicar adecuadamente los resultados17,29,30, así el uso del indicador correcto en el momento correcto y en el contexto adecuado puede lograr un cambio significativo y para ello se requiere de un plan de comunicación. Es importante que esta comunicación sea en tiempo real, automático (relacionados con la TIC habitual, que evite la alimentación manual de los datos para favorecer la toma de decisiones) y adaptado a la audiencia. Hay que tener en cuenta que los indicadores de resultados pueden ser útiles, pero también pueden presentar limitaciones asociadas a su uso. En particular, en los resultados de salud influyen múltiples factores, muchos de los cuales están fuera del control de los profesionales responsables de la atención. Finalmente, se considera importante que haya retroalimentación de los indicadores y sus resultados con los grupos y pacientes y ciudadanos (corresponsabilidad).
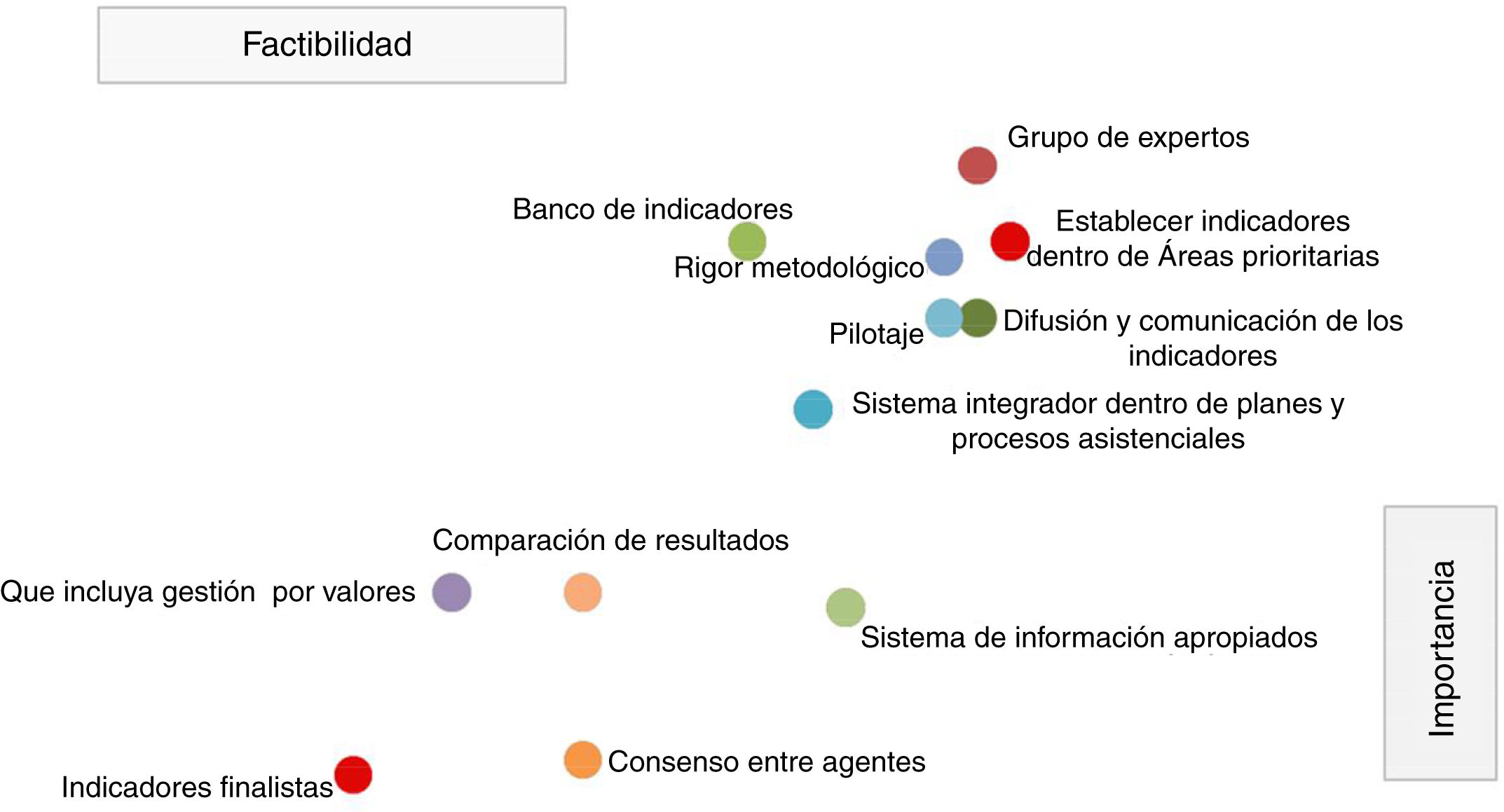
En cuanto a la priorización de las buenas prácticas para el desarrollo de indicadores el grupo de personas expertas consideró que en general todas tienen una alta importancia (rango: 9-7,2) y factibilidad (rango: 9-5,8). No obstante, las que tuvieron una mayor puntuación fueron las siguientes buenas prácticas: la creación de un grupo de personas expertas que lleve todo el proceso, la difusión y comunicación de los indicadores, la realización de los indicadores con rigor metodológico, que los indicadores se establezcan en áreas prioritarias, realizar pilotaje, contar con sistemas de información apropiados, elaborar un banco de indicadores, que los indicadores se formulen dentro de un sistema integrador dentro de planes y procesos asistenciales y se facilite la comparación de resultados (fig. 2).
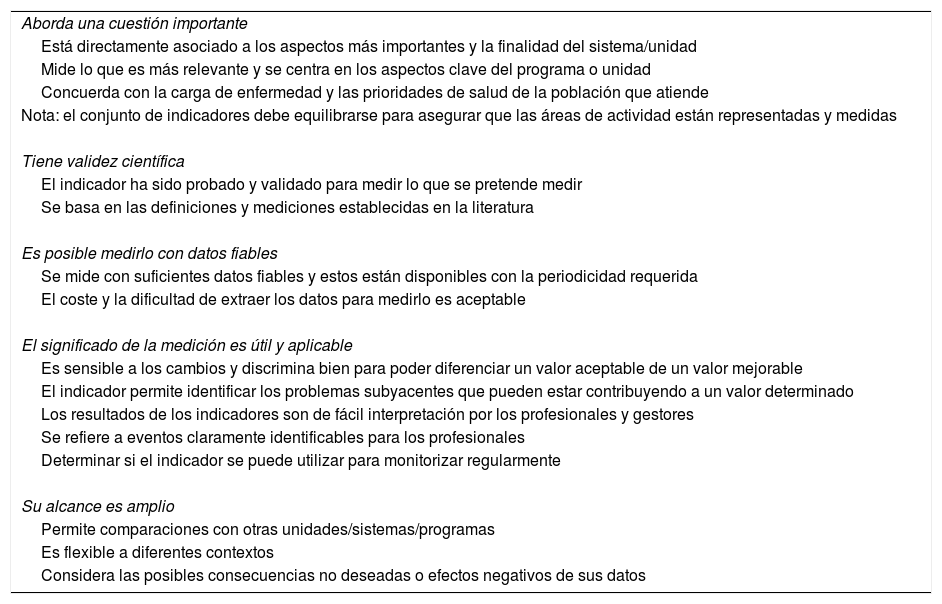
Características de un indicador adecuadoEn 6 de los documentos incluidos se encontró información sobre las características que debe poseer un indicador adecuado, para favorecer su lectura se agruparon para sintetizar la información. En la tabla 1 se resume una lista de características basadas en los resultados obtenidos.
Guía para la identificación de un buen indicador de resultados en salud
| Aborda una cuestión importante |
| Está directamente asociado a los aspectos más importantes y la finalidad del sistema/unidad |
| Mide lo que es más relevante y se centra en los aspectos clave del programa o unidad |
| Concuerda con la carga de enfermedad y las prioridades de salud de la población que atiende |
| Nota: el conjunto de indicadores debe equilibrarse para asegurar que las áreas de actividad están representadas y medidas |
| Tiene validez científica |
| El indicador ha sido probado y validado para medir lo que se pretende medir |
| Se basa en las definiciones y mediciones establecidas en la literatura |
| Es posible medirlo con datos fiables |
| Se mide con suficientes datos fiables y estos están disponibles con la periodicidad requerida |
| El coste y la dificultad de extraer los datos para medirlo es aceptable |
| El significado de la medición es útil y aplicable |
| Es sensible a los cambios y discrimina bien para poder diferenciar un valor aceptable de un valor mejorable |
| El indicador permite identificar los problemas subyacentes que pueden estar contribuyendo a un valor determinado |
| Los resultados de los indicadores son de fácil interpretación por los profesionales y gestores |
| Se refiere a eventos claramente identificables para los profesionales |
| Determinar si el indicador se puede utilizar para monitorizar regularmente |
| Su alcance es amplio |
| Permite comparaciones con otras unidades/sistemas/programas |
| Es flexible a diferentes contextos |
| Considera las posibles consecuencias no deseadas o efectos negativos de sus datos |
La Guía de buenos indicadores del NHS inglés15 hace la salvedad de que no hay ningún indicador que sea perfecto para todos los efectos. Sin embargo, identifica una serie de características deseables para un «buen» indicador y propone algunos elementos clave: importancia, pertinencia, validez, fiabilidad, significación y una evaluación de las implicaciones de lo que podría hacerse con los resultados de los indicadores. Plantea las siguientes cuestiones: 1) ¿aborda una cuestión importante?; 2) ¿tienen validez científica?; 3) ¿es posible medir el indicador con datos fiables?; 4) ¿cuál es el significado de la medición?; y 5) ¿cuáles son las implicaciones de un indicador y los próximos pasos?
Mainz5 y Lester21 utilizan marcos muy similares, indican que un indicador ideal tiene las siguientes características: 1) se basa en las definiciones y mediciones establecidas en la literatura; 2) es sensible a los cambios; 3) es válido y fiable; 4) discrimina bien; 5) se refiere a eventos claramente identificables para los profesionales; 6) permite comparaciones con otras unidades/sistemas/programas; y 7) se basa en la evidencia. Del mismo modo, Campbell29 describe las siguientes características en indicador: aceptable, factible, fiable, sensible al cambio, y válido. Kringos18 describe el desarrollo de los indicadores para su aplicación en atención primaria de 31 países europeos. En este contexto los indicadores fueron revisados con los siguientes criterios: 1) relevancia; 2) precisión; 3) flexibilidad; 4) poder de discriminación; y 5) idoneidad.
Por su parte, el Royal Australian College of General Practitioners31,32 desarrolló un cuadro de mando con indicadores clínicos para analizar la práctica de medicina general de Australia. Estos no fueron diseñados para medir el rendimiento, sino que se utilizan de forma voluntaria para controlar y mejorar la calidad y la seguridad de sus servicios. Los indicadores fueron elegidos bajo la siguiente base: 1) concordancia con la carga de enfermedad asociada al indicador y las prioridades de salud; 2) basados en la evidencia; 3) facilidad para la recolección de datos para su medición, con el fin de reducir al mínimo las cargas administrativas para la recolección de datos; 4) favorecimiento de la equidad; y 5) fiabilidad.
DiscusiónLas buenas prácticas para implementar indicadores para la gestión clínica y sanitaria que se han identificado en el presente trabajo pueden ser de gran utilidad para la gestión clínica y sanitaria basada en resultados en salud11,15. En general, la literatura revisada afirma que los indicadores no dan una respuesta definitiva, sino más bien proporcionan información que da origen a nuevas preguntas, y su monitorización puede conducir a una mejor comprensión del sistema objeto de evaluación5,13,15.
Al igual que otras revisiones exploratorias nuestro estudio está sujeto a las mismas limitaciones que cualquier revisión de la literatura, que incluye la posible omisión de fuentes de información y la disponibilidad de los estudios. Además, existe un sesgo potencial de resultados positivos, lo que significa que los autores (y las revistas) pueden ser más proclives a publicar resultados positivos que estudios con resultados negativos o no concluyentes.
Los puntos fuertes del uso indicadores para la gestión son evidentes en la literatura revisada. Así, Mainz5 afirma que el control de la calidad de la atención sanitaria es imposible sin indicadores. La medición y el seguimiento de los resultados en salud y de los servicios sanitarios pueden fomentar la cultura o preocupación por mejorar los resultados17, que puede contribuir a aumentar el nivel de participación de los profesionales y al aumento de prestigio profesional cuando se cumplen los fijados14. Los indicadores pueden medir la efectividad de las iniciativas de mejora y permitir que se identifiquen las áreas problemáticas y problemas subyacentes33,34, pueden ser diseñados específicamente para un contexto particular de la salud y ser aplicados de forma flexible en diferentes contextos, a pesar de las diferencias culturales y de las variaciones del sistema de salud18,35. Finalmente, Lester28 y Goodwin14 discuten que el uso sistemático de indicadores es un proceso más rápido y rentable para medir y mejorar la calidad y el desempeño que otros métodos existentes, como la auditorías.
La consideración de la opinión de las partes interesadas en este análisis nos permitió estructurar la revisión de una manera más certera y dirigida al uso efectivo para la gestión. Tras la consulta aparecieron igualmente algunos aspectos nuevos, pero no alcanzaron la importancia/factibilidad suficiente para ser considerados.
Por otro lado, la literatura revisada menciona varias limitaciones del uso de indicadores. Los indicadores solo son eficaces si su uso induce a preguntas, conduce a una mayor comprensión del problema y promueven la acción36,37. Por lo tanto, los enfoques basados en indicadores están limitados por la relevancia y el potencial de los datos, la utilización y la implementación de cambios surgidos de los resultados. En segundo lugar, la naturaleza cuantitativa de la mayoría de los datos de los indicadores puede inhibir la reflexión precisa de los aspectos más complejos de la atención como centrada en el paciente, la adecuación cultural y la equidad, así como ser más difícil la medición de aspectos sociales y de bienestar emocional38. Por tanto, algunos autores han señalado que pueden ser necesarias otras formas de evaluación para complementar los enfoques basados en indicadores, tales como las auditorías y las entrevistas con los pacientes13.
En tercer lugar existe la preocupación acerca de la posibilidad de impactos negativos involuntarios de los enfoques basados en indicadores. Estas consecuencias están particularmente presentes cuando el cumplimiento de los objetivos se asocia a incentivos financieros, y existe un considerable debate sobre los pros y los contras de estos modelos en la literatura revisada39,40. En relación con los indicadores de desempeño se argumenta que la unidad para cumplir con los objetivos de rendimiento puede menoscabar el valor de la relación y la comunicación médico-paciente28,41. También existe el riesgo de que la gestión centrada en indicadores, o «visión del túnel» (tunnel vision), pueda desviar la atención y los recursos de otros aspectos de la atención28. Además el riesgo de «juego» (gamming) se ha documentado sobre todo en modelos de pago por acto médico en atención primaria, donde los profesionales pueden manipular los resultados de los indicadores para mejorar el rendimiento, o pueden cambiar el comportamiento solo lo suficiente como para lograr mejores resultados de rendimiento en lugar de hacer frente a los problemas subyacentes que el indicador pretende medir25,31.
Finalmente, la literatura revisada indica que puede haber resistencia al uso de indicadores por profesionales de la salud sobre la base de un temor a ser juzgado o acusado de mal desempeño23, y debido al hecho de que la financiación estará afectada por las evaluaciones de rendimiento22. Werner23 afirma que algunas de estas consecuencias negativas no deseadas de la gestión basada en indicadores tendrían una menor probabilidad de ocurrencia si los profesionales son evaluados según los indicadores que ellos mismos han desarrollado, en contraste con aquellos que se han desarrollado y han impuesto como medidas de rendimiento.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Medline (PubMed) Database
| 1 | health care evaluation mechanisms/ or *advance directive adherence/ or *evaluation studies as topic/ or *guideline adherence/ or *organizational case studies/ or *patient satisfaction/ or *program evaluation/or indicator | 49.212 |
| 2 | *Health Services Research/ | 13.494 |
| 3 | “outcome and process assessment (health care)”/ or “outcome assessment (health care)”/ or “process assessment (health care)”/ | 82.269 |
| 4 | *quality assurance, health care/ or *benchmarking/ or *clinical audit/ or exp medical audit/ or *guidelines as topic/ or *practice guidelines as topic/ or *quality improvement/ or *quality indicators, health care/ or *“standard of care”/ | 99740 |
| 5 | performance indicators.mp. | 1.781 |
| 6 | performance measure.mp. | 1.133 |
| 7 | quality criteria.mp. | 2.641 |
| 8 | quality indicators.mp. | 14.011 |
| 9 | 1 or 2 or 3 or 4 or 5 or 6 or 7 or 8 | 93.124 |
| 10 | cochrane.ab. | 36.891 |
| 11 | embase.ab. | 36.911 |
| 12 | (psychlitorpsyclit).ab. | 83 |
| 13 | (psychinfoorpsycinfo).ab. | 8.773 |
| 14 | (cinahlorcinhal).ab. | 12.262 |
| 15 | Sciencecitationindex.ab. | 2.178 |
| 16 | bids.ab. | 363 |
| 17 | cancerlit.ab. | 583 |
| 18 | or/9-17 | 57.782 |
| 19 | Referencelist$.ab. | 11.028 |
| 20 | bibliograph$.ab. | 12.060 |
| 21 | hand-search$.ab. | 4.228 |
| 22 | relevantjournals.ab. | 805 |
| 23 | or/19-22 | 27.513 |
| 24 | Selectioncriteria.ab. | 21.672 |
| 25 | data extraction.ab. | 10.912 |
| 26 | 24 or 25 | 30.820 |
| 27 | 26 and 23 | 22.024 |
| 28 | Comment/ | 629.970 |
| 29 | Letter/ | 889.683 |
| 30 | Editorial/ | 381.810 |
| 31 | animal/ | 5889.533 |
| 32 | human/ | 16057.820 |
| 33 | 27 not (31 and 28) | 422 |
| 60 | limit 33 to (yr=“2006 - 2016” and (english or spanish)) | 221 |
| Estudio | País | Objetivo | Metodología |
|---|---|---|---|
| 1. Josif D. Universal Core Service Framework, Performance Indicators and Workforce Implications. Sidney; 215AD. 2012 | Australia | Definir un marco de indicadores y clarificar las implicaciones para los profesionales sanitarios en su práctica asistencial | Documento de consenso |
| 2. Campbell SM, Kontopantelis E, Hannon K, Burke M, Barber A, Lester HE. Framework and indicator testing protocol for developing and piloting quality indicators for the UK quality and outcomes framework. BMC Fam Pract. 2011;12:85 | Reino Unido | Se describen las metodologías y los resultados de un protocolo de prueba de indicadores (ITP) utilizando el marco de calidad y resultados del Reino Unido (QOF) | Evaluación de un protocolo de prueba de un marco antes de ser utilizado en el contexto de la aplicación del principio de aceptabilidad, viabilidad y fiabilidad |
| 3. Mattke S, Epstein AM, Leatherman S. The OECD Health Care Quality Indicators Project: History and background. Int J Qual Heal care J Int Soc Qual Heal Care. 2006;18 Suppl 1:1-4. | Países OCDE | Describir los antecedentes, y el enfoque del Proyecto de Indicadores de Calidad de Atención Médica (HCQI) de la OCDE, una iniciativa para implementar la evaluación comparativa internacional de la salud | Se han formado paneles de expertos internacionales para identificar prácticas y medidas clínicamente importantes, científicamente sólidas y factibles basadas en un proceso de consenso |
| 4. Institute of Medicine. Collaboration Among Health Care Organizations: A review of outcomes and best practices for effective performance [Internet]. Washington DC; 2012. Disponible en: https://www.ncbi.nlm.nih.gov/books/NBK241297/ | Estados Unidos | Identificar las mejores prácticas para los responsables de las políticas y los gestores interesados en mejorar los resultados de las organizaciones sanitarias. Presenta una lista de verificación de las mejores prácticas para mejorar los resultados en salud | Revisión |
| 5. Kelley ET, Arispe I, Holmes J. Beyond the initial indicators: Lessons from the OECD Health Care Quality Indicators Project and the US National Healthcare Quality Report. Int J Qual Heal care J Int Soc Qual Heal Care. 2006;18 Suppl 1:45-51 | Países OCDE | Describe y contrasta 2 esfuerzos actuales para desarrollar sistemas de información de desempeño de salud: uno, la iniciativa internacional de indicadores de calidad de la atención de la salud (HCQI), patrocinado por la OCDE; y el Informe Nacional de Calidad (NHQR), patrocinado por la Agencia de EE. UU. para la Calidad e Investigación | Artículo de análisis de casos, de las lecciones aprendidas a partir de una comparación de iniciativas |
| 6. Australian Council on Healthcare Standards. Australasian Clinical Indicator Report: 2007-2014: 16th edition. [Internet]. 2015. Disponible en: http://www.achs.org.au/media/102458/australasian_clinical_indicator_report_2007-2014.pdf | Australia | Compilar los aspectos claves relacionados con la gestión de indicadores y establecer comparativos entre organizaciones y sus indicadores | Revisión narrativa |
| 7. Goodwin N, Dixon A, Poole T, Raleigh V. Improving the quality of care in general practice. The Kings Fund. London; 2011 | Reino Unido | Compilar elementos básicos de la práctica cotidiana dirigidos a la mejora de la calidad incluyendo prácticas para monitorizar y medir la misma, considerando el acceso a la atención y la participación del paciente; y áreas donde el rol se comparte con otros, por ejemplo, la maternidad y la atención al final de la vida | Consenso de personas expertas |
| 8. Association of Public Health Observatories. The good indicators guide: Understanding how to use and choose indicators [Internet]. 2008. Disponible en: http://www.dh.gov.uk/prod_consum_dh/groups/dh_digitalassets/@dh/@en/@ps/documents/digitalasset/dh_117794.pdf | Reino Unido | Definir las Características adecuadas que debe tener un indicador de calidad en el ámbito sanitario | Consenso de personas expertas |
| 9. EASP. Taller de personas expertas, marco para la evaluación de resultados en salud en el SSPA. Granada; 2016. | España | Identificar buenas prácticas para evaluar y medir indicadores de resultados en salud | Consenso de personas expertas |
| 10. Wollersheim H, Hermens R, Hulscher M, Braspenning J, Ouwens M, Schouten J, et al. Clinical indicators: development and applications. Neth J Med. 2007;65:15-22. | Alemania | Identificar, describir y comparar enfoques metodológicos para el desarrollo de indicadores de calidad | Revisión sistemática de la literatura |
| 11. Vargo AC, Sharrock PJ, Johnson MH, Armstrong MI. The use of a participatory approach to develop a framework for assessing quality of care in children's mental health services. Adm Policy Ment Health. 2013;40(4):286-99 | Estados Unidos | Desarrollar un marco para evaluar la calidad de los servicios de salud mental para niños que refleje los principales aspectos clave y perspectivas de los interesados | Un enfoque de investigación participativa |
| 12. Smith P, Mossialos E, Papanicolas I. Performance measurement for health system improvement: Experiences, challenges and prospects. Copenhagen, Denmark: World Health Organisation; 2008. | Varios países | Evaluación de varias estrategias de análisis del desempeño basado en indicadores, retos y perspectivas | Estudios de caso |
| 13. Kringos DS, Boerma WGW, Bourgueil Y, Cartier T, Hasvold T, Hutchinson A, et al. The European primary care monitor: Structure, process and outcome indicators. BMC Fam Pract. 2010;11:81 | Países europeos | Describe el desarrollo de los indicadores de y modelos para el análisis integral de la atención primaria | Revisión sistemática |
| 14. Kotter T, Blozik E, Scherer M. Methods for the guideline-based development of qualaniaity indicators--a systematic review. Implement Sci. 2012;7:21 | Alemania | Identificar, describir y comparar enfoques metodológicos para el desarrollo de indicadores de calidad | Revisión sistemática |
| 15. Hewko SJ, Cummings GG. Performance management in healthcare: A critical analysis. Leadersh Health Serv (Bradf Engl). 2016;29:52-68 | Canadá | Explorar las implicaciones de las prácticas del modelo de evaluación del desempeño a nivel micro | Consenso de expertos |
| 16. Evans SM, Lowinger JS, Sprivulis PC, Copnell B, Cameron PA. Prioritizing quality indicator development across the healthcare system: Identifying what to measure. Intern Med J. 2009;39(10):648-54 | Australia | Definir un proceso estructurado para seleccionar indicadores a nivel nacional y local | Revisión narrativa |
| 17. Lester HE, Hannon KL, Campbell SM. Identifying unintended consequences of quality indicators: A qualitative study. BMJ Qual Saf. 2011;20:1057-61 | Reino Unido | Identificar los problemas, barreras y limitaciones del uso de indicadores para mejorar la calidad y la práctica asistencial | Revisión narrativa |
| 18. Gardner K, Mazza D. Quality in general practice-definitions and frameworks. Aust Fam Physician. 2012;41(3):151-4 | Australia | Revisión narrativa | |
| 19. Royal Australian College of General Practitioners. Clinical Indicators for Australian General Practice: A proposed set of clinical indicators for stakeholders. Sidney. Australia; 2012 | Australia | Marco y despliegue de indicadores de desempeño del sistema sanitario australiano | Revisión narrativa |
| 20. NHS. NHS Outcomes Framework 2015 to 2016. 2015 | Reino Unido | Desarrollar un marco para evaluar la calidad y desempeño de los servicios de salud | Revisión narrativa |
| 21. World Health Organisation. Quality of care: A process for making strategic choices in health systems. Geneve; 2006 | Varios países | Bases y prácticas para definir un sistema de indicadores que permita comparar el desempeño de los sistemas sanitarios | Consenso de panel de expertos a nivel internacional |