La cultura de seguridad del paciente se fundamenta en el aprendizaje a partir de los eventos adversos, en el desarrollo de estrategias preventivas para evitar su ocurrencia y en reconocer y acompañar a los que han sufrido un daño innecesario e involuntario derivado de la atención sanitaria recibida. Avanzar en la cultura de seguridad del paciente lleva consigo facilitar la implantación de estos comportamientos en los profesionales sanitarios con normativas acordes. El objetivo fue escribir las normativas de algunas comunidades autónomas y proponer cambios normativos a nivel nacional.
Material y métodosSe han recogido actividades y cambios normativos desarrolladas por tres comunidades autónomas (Cataluña, País Vasco y Navarra) sobre seguridad del paciente y se han analizado propuestas normativas a nivel nacional para avanzar en cultura de seguridad del paciente.
ResultadosSe presentan los cambios normativos realizados en las comunidades autónomas de Cataluña, Navarra y País Vasco y se realizan propuestas de cambios normativos a nivel nacional a corto y a largo plazo, de tal forma que se facilite avanzar en crear cultura de seguridad del paciente en el conjunto del Sistema Nacional de Salud.
ConclusiónActualmente no existe una regulación global que facilite avanzar en cultura de seguridad del paciente. Es esencial que se produzcan cambios a nivel normativo nacional. Es a nivel del Consejo Interterritorial donde se debería definir la propuesta de modificación legislativa de conjunto impulsada por los representantes de los sistemas de salud de las comunidades autónomas.
Patient Safety Culture is based on learning from incidents, developing preventive strategies to reduce the likelihood to happen and recognizing and accompanying those who have suffered unnecessary and involuntary harm derived from the health care received. To go ahead on patient safety culture entails facilitating the implementation of these behaviors and attitudes in healthcare professionals. Objective was to describe the regulations of some autonomous communities and national proposals for regulations changes.
Material and methodsSearch of normative changes made in the autonomous communities of Catalonia, Navarra and the Basque Country. Proposals for legislative changes at national level were agreed.
ResultsActivities and normative changes made in the autonomous communities of Catalonia, Navarre and the Basque Country are described and proposals for normative changes at the national level at short-term and long-term changes are made. In such a way that it is easier to advance in creating culture of patient safety in the whole National Health System
ConclusionCurrently there is no global regulation that facilitates to advance in patient safety culture. Changes at the national legislation level are essential. It is at the Inter-territorial Council where the proposed legislative amendment should be defined, promoted by the representatives of the health systems of the autonomous communities.
La cultura de seguridad del paciente se fundamenta en el aprendizaje a partir de los incidentes de seguridad del paciente, en el desarrollo de estrategias preventivas y en reconocer y acompañar a los que han sufrido un daño innecesario e involuntario derivado de la atención sanitaria recibida.
Avanzar en la cultura de seguridad del paciente lleva consigo facilitar la implantación de estas actitudes en los profesionales sanitarios.
Los profesionales sanitarios están guiados en su ejercicio por la puesta en práctica de la mejor evidencia científica disponible en relación con su especialidad, un deber ético y deontológico de identificar los fallos asistenciales y analizarlos para aprender y reconocer, en ocasiones, que el proceso no se ha realizado como estaba planificado. Es decir, poner en práctica la cultura de seguridad del paciente. Sin embargo, queda por crear una regulación que permita que las actas y los documentos resultantes de la gestión del riesgo clínico (análisis de eventos adversos) no puedan ser utilizados como parte de acciones legales contra los profesionales sanitarios. Por otra parte, debería posibilitarse la expresión de una disculpa sincera por parte de los profesionales y el sistema de salud a los pacientes afectados en caso de que ocurra un evento adverso grave, sin que ello implique jurídicamente una forma de autoinculpación.
Por ello, existe una colisión entre los deberes profesionales, éticos y deontológicos y la normativa vigente, que debe modificarse en el sentido de facilitar el despliegue de esta cultura de seguridad del paciente en la que todos trabajamos por una atención segura y de calidad.
La propuesta de este artículo es analizar los pasos desarrollados por las comunidades autónomas para garantizar un amparo normativo a las actuaciones que promueven la cultura de seguridad del paciente y reflexionar también acerca de las posibilidades de la regulación jurídica a nivel nacional para que las garantías puedan extenderse a todo el Sistema Nacional de Salud.
Material y métodosSe han identificado varias barreras normativas para extender la cultura de seguridad del paciente en las organizaciones sanitarias. Estas barreras han sido abordadas de diferente manera por las comunidades autónomas y a nivel nacional.
Desde el Ministerio se elaboraron varios documentos técnicos1-3 que consideraban posibles cambios normativos en relación con la notificación de incidentes de seguridad del paciente. En el momento actual se podrían plantear varias propuestas normativas nacionales que se han recopilado por parte de expertos juristas.
En relación con las comunidades autónomas, se ha recopilado la regulación autonómica existente en las comunidades de País Vasco, Navarra y Cataluña con respecto a los Sistemas de Notificación y Aprendizaje y en lo relativo a las recomendaciones para una adecuada respuesta ante un evento adverso grave por parte de los profesionales y del sistema de salud para con las personas implicadas (pacientes y familia, profesionales sanitarios y la institución donde ocurren).
Desde una perspectiva nacional, expertos juristas aportan varias posibilidades de regulación nacional que permiten brindar importantes garantías normativas para el conjunto del sistema nacional de salud.
ResultadosCambios normativos en CataluñaEl Departament de Salut de la Generalitat de Catalunya, desde el año 2008, ha venido impulsando una estrategia para implantar la cultura de la seguridad en los centros sanitarios. Para ello, desde el año 2012 se están implantando las unidades funcionales de seguridad del paciente en el servicio de salud que facilitan el despliegue de la estrategia. La estrategia se organiza en las siguientes actividades y comisiones de trabajo y coordinación:
- •
Crear una comisión de calidad y seguridad del paciente.
- •
Identificar responsables, líderes que deben impulsar, promover e implantar la estrategia en seguridad del paciente, en hospitales y en atención primaria.
- •
Identificar y priorizar áreas de mayor riesgo. En el ámbito hospitalario se identificaron cuatro áreas de mayor riesgo: hospitalización, UCI, urgencias y bloque quirúrgico. En atención primaria se elaboró un modelo de seguridad del paciente integrado en el modelo de acreditación, a partir del cual se priorizaron las áreas de mayor riesgo (acogida de nuevos profesionales, guías de práctica clínica, circuito de diagnóstico rápido, uso seguro de la medicación, atención urgente, continuidad asistencial, etc.).
- •
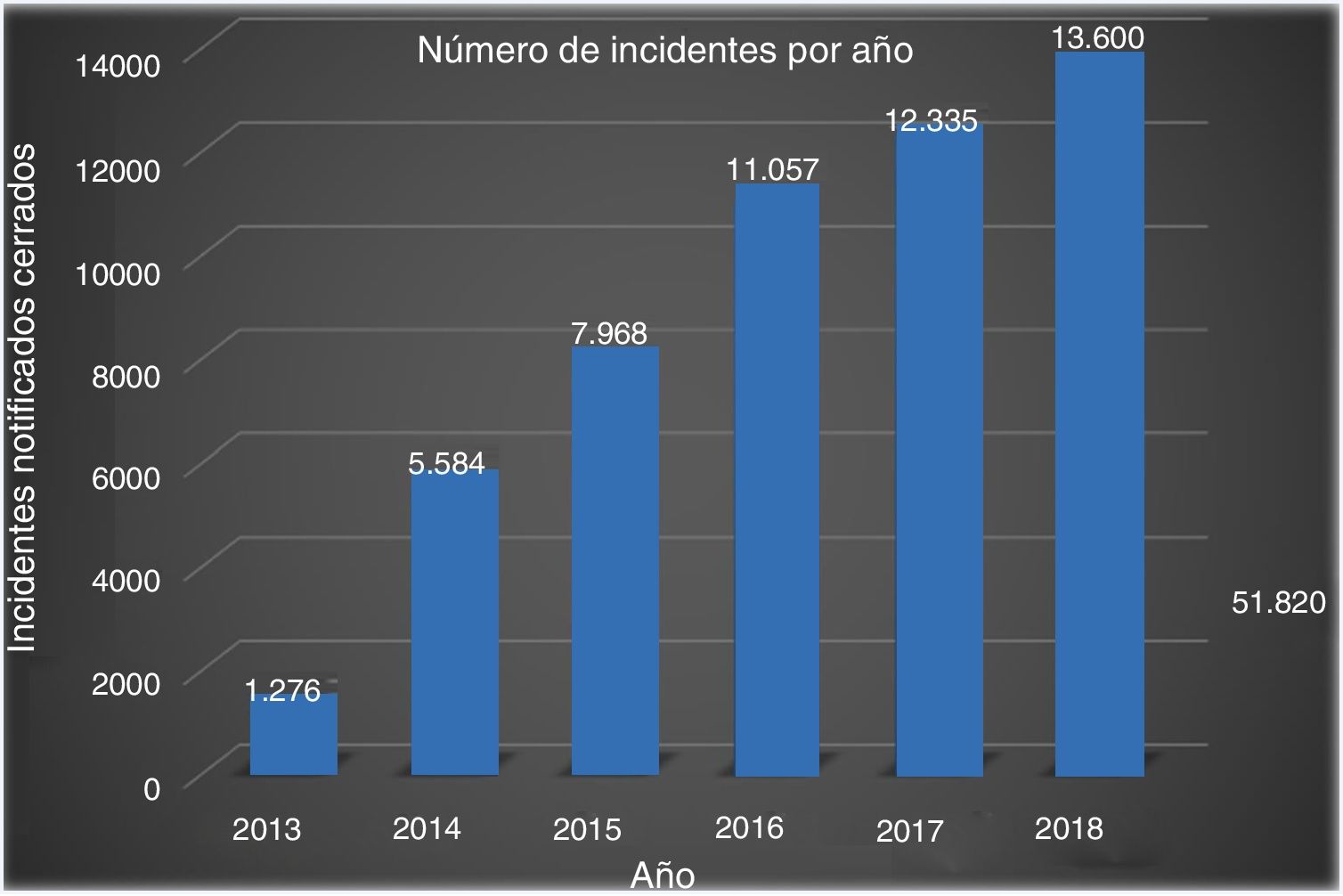
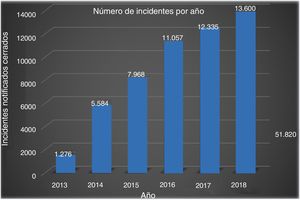
Implantar un sistema de notificación de incidentes como elemento fundamental para el impulso de la cultura. Es voluntario y permite gestionar los incidentes. Las estrategias han generado año tras año un mayor número de incidentes notificados (fig. 1), evolucionando hacia el incremento de los de menor riesgo (sin daño), manteniéndose el resto. Esta evolución se debe a una mayor implantación de la cultura de la seguridad.
- •
Difundir el conocimiento sobre seguridad del paciente mediante la realización de cursos básicos y avanzados, específicos en urgencias, en UCI, en radiología pediátrica, higiene de manos, segundas víctimas, con más de 40.000 alumnos formados. También la publicación del Newspacientsegur, como herramienta que permite difundir conocimiento.
- •
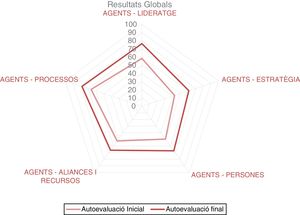
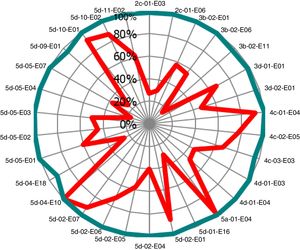
Evaluar la estrategia en seguridad del paciente implantando el cuadro de mandos en los hospitales de agudos (fig. 2) y en atención primaria (fig. 3). El conocimiento de los resultados y la posibilidad de realizar benchmarking han permitido elaborar prácticas seguras.
- •
Implicar a los pacientes mediante la transmisión de información útil y de interés a los ciudadanos sobre aspectos relacionados con su seguridad como pacientes y cómo hacer su atención más segura (http://seguretatdelspacients.gencat.cat/ca/inici).
- •
Establecer foros de comunicación mediante la realización de 14 jornadas de seguridad del paciente. Posteriormente los centros han hecho suya esta iniciativa, generando foros que una vez más han impulsado la cultura de la seguridad.
Las actividades de la estrategia se han incluido en los contratos programa y en los objetivos de las diferentes instituciones sanitarias a nivel de Cataluña.
Las diversas actividades implantadas han permitido consolidar la cultura de seguridad del paciente, si bien, para conseguir que perdure en el tiempo, debía incorporarse al marco legislativo sanitario. Es decir, si la cultura de calidad y seguridad del paciente es la forma en que queremos que sigan trabajando las organizaciones sanitarias en Cataluña, se debe formular oficialmente a través de un decreto. Por ello, se valoró la posibilidad de revisar el decreto de autorización de centros sanitarios y reformularlo para que incorpore la calidad y la seguridad del paciente como un elemento crítico de las organizaciones sanitarias en Cataluña. El año 2017 se publicó el Decreto 151/2017, de 17 de octubre4, por el que se establecen los requisitos y garantías técnico-sanitarias comunes de los centros y servicios sanitarios y los procedimientos para su autorización y registro. Este decreto mantiene los elementos clásicos de estructura, actualiza los criterios de autorización de centros y servicios sanitarios (1982) e incorpora las condiciones elementales para una protección adecuada y efectiva de los derechos de los pacientes. Instaura la obligación de promover la mejora continua de la calidad asistencial y de la protección del paciente, incorporando la renovación periódica de la autorización. Añade aspectos de garantía de la calidad y seguridad de la atención incorporando normas y requisitos, como disponer de: un plan de calidad y seguridad identificando la figura del referente de seguridad del paciente como responsable de la seguridad de la asistencia; un plan de acogida a los profesionales de nueva incorporación; guías de práctica clínica, un manual de procedimientos accesible a todos los profesionales; mecanismos que aseguren la continuidad asistencial y la transición segura de los pacientes; mecanismos para garantizar la seguridad de los pacientes respecto a prevención de caídas, prevención de infección relacionada con la atención sanitaria, resistencia a los antibióticos, medicamentos de alto riesgo, cirugía correcta en el lugar correcto, identificación de los pacientes; confidencialidad de los datos; alertas epidemiológicas; gestión, control y distribución del material e instrumental y sistemas de información. En relación con el sistema de notificación de incidentes, incide en disponer de un sistema que garantice la confidencialidad de las notificaciones y el anonimato y que facilite el análisis y la realización de propuestas de mejora para disminuirlos en la medida de lo que sea posible.
El Decreto reconoce la posibilidad de cometer errores en la asistencia sanitaria, identifica el referente de seguridad del paciente y lo vincula a una serie de funciones específicas, e incide en la necesidad de evaluar y diseñar barreras que generen la disminución del riesgo, contando con un sistema de notificación que anonimiza las notificaciones y protege al profesional.
Cambios normativos en NavarraEn el Servicio Navarro de Salud-Osasunbidea (SNS-O) se han impulsado y desarrollado en los últimos dos años varias iniciativas tendentes a mejorar y consolidar los procedimientos y protocolos existentes para garantizar y avanzar en la mayor medida posible en la seguridad del paciente. Las actividades realizadas han sido:
- •
En relación con los pacientes afectados por un evento adverso en el curso de la asistencia sanitaria: se completó y adaptó una parte de la Guía5 de recomendaciones elaborada en 2016 para la gestión de la atención al paciente y a los profesionales tras la ocurrencia de un evento adverso. Las adaptaciones de la guía iban orientadas expresamente a informar a pacientes y a sus familias sobre el derecho a interponer una reclamación y el procedimiento, órgano y plazo, en los casos de indicios claros de que pudiera existir una responsabilidad por parte del SNS-O. Se advertía en todos los casos de que la existencia de esos indicios no necesariamente conllevaba el derecho a una indemnización. Se informaba también de la existencia de un contrato de seguro del servicio de salud, ya que cabe igualmente reclamar directamente a la aseguradora.
- •
Promoción de cambios legislativos en el Consejo Interterritorial de Salud: se elaboró una propuesta para someterla a la Comisión Interterritorial a fin de instar al Ministerio a promover la modificación de varias normas estatales de modo que, junto a otras medidas y criterios que ya se vienen aplicando, como no ejercer acciones de reintegro ni iniciar procedimientos disciplinarios tras declaraciones o condenas por responsabilidad patrimonial, se consolide y se facilite aún más la colaboración de los profesionales del SNS-O para notificar los eventos adversos y/o participar en el análisis de causa raíz de los mismos. Esas medidas supondrían: eximir a esos profesionales de la obligación de declarar, en iguales términos en que ya están exentos otros sujetos o colectivos en la Ley de Enjuiciamiento Criminal (LECrim)6; impedir la condena de esos mismos profesionales por las actuaciones de comunicación y/o análisis de eventos adversos; proteger las declaraciones de empleados de empresas privadas relacionadas con la salud en relación con el evento adverso.
- •
Gestión de riesgos en SNS-O: se aprobó una instrucción del director gerente del SNS-O para establecer el deber de comunicar los eventos adversos graves o centinelas que se describían en el anexo de la correspondiente Resolución a la autoridad sanitaria7. Dicha instrucción se ajusta a la Ley Foral 17/2010, de 8 de noviembre, de derechos y deberes de las personas en materia de salud en la Comunidad Foral de Navarra8. La Administración sanitaria, en colaboración con otras administraciones competentes, promueve un sistema de registro de eventos adversos en el SNS-O conforme a la legislación vigente (art. 18.5), y conforme a su Estatuto de personal al servicio de las Administraciones Públicas de Navarra, constituye una infracción administrativa el incumplimiento de las órdenes recibidas por escrito de los superiores jerárquicos en las materias propias del servicio.
- •
Coordinación para la implantación de mejoras en el SNS-O mediante de la creación y regulación de la Comisión de Mejora de la Adecuación de la Práctica Asistencial y Clínica (MAPAC): esta comisión tiene, entre sus funciones, la de formular recomendaciones de mejora de la práctica clínica. A la hora de identificar posibles proyectos que abordar, se incluyeron como una de las fuentes de mejora tanto las conclusiones de análisis de causa raíz que identifiquen posibles áreas de mejora como las resoluciones administrativas o judiciales relacionadas con la responsabilidad patrimonial. De esta forma, se aprovecha la coordinación puesta en marcha entre las unidades que gestionan esos tres ámbitos (MAPAC, gestión de riesgos y área de responsabilidad patrimonial). Así, los datos de seguridad del paciente y de siniestralidad sirven también para impulsar las acciones de mejora generales en Navarra y para aprovechar el conocimiento de otras comunidades autónomas partícipes de la red creada alrededor del convenio MAPAC.
- •
Apoyo del SNS-O a sus profesionales: para consolidar una cultura alejada de temores a los procedimientos jurídicos que a veces desencadenan los eventos adversos y centrar las intervenciones en las oportunidades de mejora, se ha elaborado y facilitado a los profesionales un listado de información relevante en relación con la comunicación y el análisis de los eventos adversos, el apoyo jurídico a los profesionales en relación con los mismos y con las posibles reclamaciones y su tramitación, así como en relación con el seguro contratado para la responsabilidad patrimonial y civil sanitaria, que está a su disposición.
En la comunidad autónoma del País Vasco (CAPV) la Ley 8/1997, de 26 de junio, de Ordenación Sanitaria de Euskadi9, establece en su artículo 9.c), como actividad prioritaria del sistema sanitario de Euskadi, «la adopción de medidas para la promoción de la calidad de los servicios sanitarios por los provisores de los mismos, así como el establecimiento de controles de calidad generales».
Desde el año 2000, en el País Vasco se ha promovido activamente la seguridad del paciente, culminando estos esfuerzos con la publicación de la Estrategia de Seguridad del Paciente 2013-201610. Este documento constituye en la CAPV el primer documento escrito de difusión pública y supone un compromiso en el afán de promover la cultura de la seguridad del paciente reduciendo lo máximo posible la probabilidad de ocurrencia de incidentes de seguridad. Esta primera estrategia se ha desarrollado con una segunda que pretende mantener el esfuerzo aprendiendo de la experiencia: la Estrategia de Seguridad del Paciente 202011.
Aunque en su inmensa mayoría la provisión de la asistencia sanitaria en el País Vasco la efectúa el servicio público de salud, Osakidetza, las autoridades sanitarias albergaban el objetivo político de generalizar la cultura de la seguridad del paciente y de garantizar unos niveles esenciales, con independencia del ámbito asistencial, fuera este público o privado.
Con este fin, se aprobó el Decreto 78/2016, de 17 de mayo, sobre medidas de seguridad de pacientes que reciban asistencia sanitaria en los centros y servicios sanitarios ubicados en Euskadi12.
Los elementos esenciales que se encuentran recogidos en esta innovadora iniciativa legislativa son:
- •
La implantación de un plan de seguridad de los pacientes, exigible al conjunto de centros y servicios sanitarios ubicados en la CAPV.
- •
El establecimiento de un sistema de notificación de incidentes de seguridad sin daño.
- •
El reconocimiento de la figura del «referente de seguridad».
Cada centro y servicio sanitario debe contar con un plan de seguridad aprobado por la dirección del centro y conocido por todo el personal que presta sus servicios en dicho centro o servicio sanitario. Este plan, con la amplitud adecuada a la dimensión y características del centro o servicio sanitario, tendría los contenidos recogidos en la tabla 1.
Contenidos del plan de seguridad de los centros sanitarios en la comunidad autónoma del País Vasco
| 1. | Identificación del centro o servicio sanitario y actividad |
| 2. | Identificación de la persona «referente de seguridad» del centro |
| 3. | Estructura organizativa del centro que da soporte a la gestión de riesgos para la seguridad |
| 4. | Programa anual de acciones previstas en materia de seguridad en la asistencia |
| 5. | Protocolos de seguridad específicos para las diferentes áreas, como por ejemplo identificación inequívoca de cada paciente o seguridad en el uso de medicamentos |
| 6. | Plan de comunicación interna de las acciones previstas |
| 7. | Plan de formación en materia de seguridad del paciente |
| 8. | Sistema de evaluación de resultados |
| 9. | Plan de comunicación externa |
En cuanto al sistema de notificación de incidentes de seguridad, se establece la necesidad de poner a disposición de los profesionales de los diferentes centros o servicios sanitarios, un sistema de notificación de incidentes de seguridad, con las características fundamentales que se detallan en la tabla 2, con el fin de garantizar el aprendizaje.
Características fundamentales del sistema de notificación de incidentes de seguridad del paciente de la comunidad autónoma de País Vasco
| 1. | El objeto de notificación está constituido por los incidentes de seguridad sin daño para el paciente. Se trata de notificaciones que no implican consecuencias jurídicas para los notificantes |
| 2. | El carácter voluntario de la notificación |
| 3. | Que la notificación pueda realizarse de forma anónima |
| 4. | La confidencialidad de las notificaciones |
| 5. | El análisis de la información recogida sirve exclusivamente para el aprendizaje y la mejora |
Todos los centros y servicios sanitarios deben disponer de una persona que actúe como referente de seguridad de las personas atendidas. Sus funciones incluyen:
- •
Actuar como interlocutor con la gerencia del centro o servicio sanitario para las cuestiones referentes a la seguridad de los pacientes.
- •
Trasladar al conjunto de profesionales las líneas de actuación incluidas en el plan de seguridad.
- •
Impulsar un comité de seguridad del paciente del centro.
- •
Asesorar en la gestión de los incidentes sin daño.
- •
Canalizar las sugerencias que se planteen por los profesionales del centro en relación con la seguridad de los pacientes.
Posteriormente, este Decreto ha sido objeto de desarrollo mediante dos órdenes para concretar diferentes aspectos relacionados con los comités de seguridad de los centros sanitarios y los sistemas de notificación y aprendizaje de la seguridad del paciente.
Propuestas legislativas para el Sistema Nacional de SaludLa implantación en España del SiNASP y de los sistemas autonómicos de notificación de incidentes y eventos adversos correlativos no ha conllevado la aprobación de las reformas legales oportunas, aspecto que constituye una debilidad del referido sistema, al carecer del sustento normativo imprescindible, y que debería ser necesariamente subsanado a la menor dilación, tal como demuestran numerosos ejemplos de derecho comparado citados infra. Trabajos académicos anteriores13 ponen de manifiesto la imperiosa necesidad en el caso español, si se pretende dotar de garantías adecuadas a los profesionales sanitarios implicados en el sistema de notificación y registro (miembros de los comités encargados del análisis de causas raíz y potenciales notificantes, fundamentalmente), de reformas legales que afecten a determinados preceptos de la LECrim14 (en particular, los arts. 262 y siguiente y 416 y siguiente)15. Dicha norma procesal resulta fundamental si se quieren configurar ciertas exenciones testificales y la obligación de denuncia de los mencionados intervinientes en el marco del proceso penal, aspecto que, como resulta lógico, preocupa sobremanera a los profesionales sanitarios, dado que de la hipotética sustanciación de un procedimiento penal en su contra pueden derivarse las consecuencias jurídicas más graves previstas en el ordenamiento jurídico (penas).
Evidentemente, un proceso que desemboque en una modificación legal del calado referido requiere de un importante consenso a nivel político, lo cual debería verse en gran medida facilitado por la importancia que el desarrollo de un sistema de notificación de eventos adversos ostenta para la consecución de los objetivos de seguridad de pacientes establecidos a nivel institucional. No obstante, determinados ejemplos de derecho comparado pueden servir igualmente como referente de cara a la actuación futura del legislador español. Hasta hace escasas fechas los grandes paradigmas en este ámbito a nivel jurídico los constituían los marcos legales existentes en Estados Unidos (Patient Safety and Quality Improvement Act, 2005) o Dinamarca (Act on Patient Safety in the Danish Health Care System, 2003), entre otros. No obstante, el modelo italiano16 (establecido legalmente de manera definitiva en virtud de una ley de 8 de marzo de 2017 sobre seguridad de la atención sanitaria y del paciente y de responsabilidad de los profesionales sanitarios) constituye —dada la importante homogeneidad de contextos culturales y de marcos jurídicos existentes entre España e Italia— el ejemplo más paradigmático de que la instauración definitiva de un sistema de notificación de eventos adversos en la esfera sanitaria sobre el que pivote la cultura de calidad en las instituciones sanitarias requiere cambios normativos de calado. En su artículo primero la norma italiana referida consagra la seguridad del paciente como parte integrante del derecho a la salud y establece que dicho objetivo se persigue en interés del individuo y de la colectividad. Con base en lo anterior se configura una estructura institucional dedicada a velar por la seguridad del paciente (observatorio nacional de buenas prácticas en el ámbito de la seguridad sanitaria, art. 3), se consagran diferentes obligaciones aseguratorias en la esfera sanitaria y, sobre todo, se define una estructura legal que afecta al ámbito de las responsabilidades civil, administrativa y penal derivadas de la atención sanitaria. De hecho, particular importancia ostentan tanto el artículo 6 de la Ley italiana de 8 de marzo de 2017 (relativa a la responsabilidad penal del profesional sanitario en caso de actuación imprudente) como el artículo 16 de dicha norma, que limita la utilización en procesos judiciales de actas y declaraciones obtenidas en el marco de actividades de gestión del riesgo clínico. En definitiva, el caso italiano vuelve a poner de manifiesto la importancia del abordaje de determinadas modificaciones legislativas con el fin de dotar a los profesionales sanitarios de garantías suficientes para el adecuado desarrollo de un sistema de notificación y registro de eventos adversos.
DiscusiónLa implantación definitiva de una cultura de seguridad del paciente que facilite el conocimiento de los eventos adversos producidos en el marco de la asistencia sanitaria, su análisis y aprendizaje organizacional, requieren un clima de confianza institucional y de seguridad jurídica.
La formación en seguridad del paciente de los profesionales y de los directivos forma parte de una estrategia necesaria para incrementar la seguridad de la asistencia. Esta cultura ha ido progresivamente avanzando con la implantación de los sistemas de notificación y aprendizaje de seguridad del paciente en las comunidades autónomas, que facilitan que los profesionales compartan de forma anonimizada los incidentes de seguridad del paciente y puedan ser analizados para generar buenas prácticas y organizaciones que aprenden de sus incidentes.
La figura de los referentes de seguridad del paciente es importante en el despliegue de la gestión de riesgos de las instituciones sanitarias como impulsores y coordinadores del despliegue de los sistemas de notificación y aprendizaje y de las buenas prácticas organizacionales para la seguridad del paciente. Igualmente, el progresivo desarrollo de espacios de trabajo y debate en el modelo organizativo, como las comisiones de seguridad del paciente, resultan elementos facilitadores para analizar los incidentes de seguridad del paciente, aprender de ellos y mejorar la cultura de seguridad del paciente en las organizaciones sanitarias del Sistema Nacional de Salud.
Desde el punto de vista legal, se necesitan reformas normativas encaminadas a asegurar que el acto de notificación no tenga implicaciones más allá del sistema de registro anonimizado del evento adverso, particularmente en relación con los informes elaborados del análisis realizado por los profesionales de los incidentes de seguridad del paciente ocurridos, en algunas ocasiones incidentes con daño o eventos adversos. Estos pueden ser objeto de reclamaciones por vía judicial en las que se podrían solicitar los informes de análisis de los eventos realizados en los centros. Estos análisis están desarrollados con la filosofía del aprendizaje de la organización y no con fines de uso para procedimientos jurídicos, lo cual debe quedar regulado. Estas reformas afectarían a la LECrim.
El desarrollo normativo autonómico llevado a cabo, siendo muy útil ya que apoya y promueve el aprendizaje, es limitado. Se precisan cambios a nivel normativo nacional que amparen al conjunto del sistema nacional de salud. Los cambios normativos planteados podrían desarrollarse progresivamente y abarcan desde, cambios factibles a corto plazo con modificaciones de algunos artículos de determinadas leyes, hasta cambios de más calado de la legislación vigente. Una acción más a largo plazo podría ser la elaboración de una legislación específica en seguridad del paciente en el sistema nacional de salud, como se ha realizado en Italia. Entendemos que es a nivel del Consejo Interterritorial donde se debería definir la propuesta de modificación legislativa de conjunto impulsada por los representantes de los sistemas de salud de las comunidades autónomas.
La implantación definitiva de una cultura de seguridad del paciente y el conocimiento de los eventos adversos producidos en el marco de la asistencia sanitaria precisan de un clima de confianza institucional y de seguridad jurídica, lo que implica desde el punto de vista legal reformas normativas encaminadas a asegurar que el acto de notificación no tenga implicaciones más allá del sistema de registro de aquella, y afectarían a la LECrim. A partir de ahí, avanzar en la cultura de seguridad del paciente nos llevaría a desarrollar en el futuro una legislación que recogiera otros aspectos más que podrían englobarse en una ley sobre seguridad del paciente en el Sistema Nacional de Salud.
FinanciaciónEl estudio se enmarca en el convenio de colaboración entre el Ministerio de Sanidad, Consumo y Bienestar Social, la Sociedad Española de Calidad Asistencial y la Fundación Española de Calidad Asistencial.
Conflicto de interesesNinguno.
A todos los profesionales sanitarios que, en cada comunidad autónoma, han contribuido a generar cultura y a avanzar en cambios normativos. A los asistentes a la jornada de Aspectos legislativos para avanzar en la cultura de seguridad del paciente, celebrada el 12 de marzo de 2019 en el Ministerio de Sanidad, Consumo y Bienestar Social, dentro del marco de colaboración del Ministerio con la Sociedad Española de Calidad Asistencial, que con sus opiniones han contribuido a seguir creando propuestas de mejora para avanzar en la cultura de seguridad del paciente en nuestras organizaciones sanitarias.