Hace más de 25 años que se describió el primer caso, pero es en el momento actual cuando se está produciendo un incremento en la notificación de síndromes coronarios agudos en el contexto de reacciones alérgicas, lo que se conoce como síndrome de Kounis1. Se han descrito diversas causas como fármacos, picaduras de insectos, alimentos, exposiciones ambientales, entre otros, que inducen la degranulación de los mastocitos, ocasionando la liberación de múltiples mediadores vasoactivos (histamina, leucotrienos, serotonina) y proteasas (triptasa, quimasa)2. La histamina y los leucotrienos son potentes vasoconstrictores coronarios, mientras que la triptasa y la quimasa activan las metaloproteasas desencadenando la degradación del colágeno e induciendo la erosión o rotura de la placa de ateroma, iniciando de esta forma el evento coronario3.
Clásicamente se describen 2 variantes del síndrome: el tipo I (sin enfermedad coronaria), que se presenta en pacientes con arterias coronarias normales, y el tipo II (debido a trombosis coronaria) en pacientes con enfermedad ateroesclerótica. En los últimos años se ha propuesto un tercer tipo que incluiría a pacientes con trombosis de stents farmacoactivos4. También hay casos descritos de miocardiopatía de Tako-Tsubo asociada a este síndrome, a través de la liberación de mediadores inflamatorios.
A continuación, se describe el caso clínico de un varón de 39 años, sin historia de alergias. Presenta como antecedentes obesidad y fumador de 20 cigarrillos/día. Acudió al servicio de urgencias por presentar opresión precordial intensa y náuseas, 30min después de sufrir una picadura de abeja. Sucesivamente comenzó con disnea, prurito generalizado, aparición de exantema micropapular eritematoso generalizado, excepto en cara, tras lo cual ingresó en la UCI, hemodinámicamente estable. Interpretando el caso como anafilaxia moderada-grave tras picadura de abeja, recibió tratamiento con corticoides, antihistamínicos intravenosos y reposición de volumen. Se realizó electrocardiograma (ECG) que evidenció supradesnivelación del segmento ST de 4mm en V2-V4, 2mm en V5-V6 y DI, e infradesnivelización de 1mm en DIII y AVF. La ecocardioscopia en ese momento mostró extensa acinesia septomedial, apical y anterolateral, con función sistólica global del VI severamente deprimida.
Se inició perfusión de nitroglicerina persistiendo dolor y elevación del segmento ST. Simultáneamente se administró tratamiento para SCACEST, y se procedió a realizar fibrinólisis. Se trasladó el paciente al servicio de hemodinámica de referencia, y en la coronariografía no se objetivaron lesiones. En la ventriculografía realizada se observó aquinesia en segmento apical, hipocinesia moderada en porción basal de cara anterolateral, con función ventricular moderadamente deprimida.
El pico máximo de troponina TnThs fue de 11.404ng/l y los valores de triptasa de 19,8μg/l (0-10μg/l) en la analítica de ingreso. Se realizó valoración de anticuerpos IgE específicos en suero, siendo positivos para la picadura de abeja.
Al alta de la UCI, el ECG mostraba elevación persistente del segmento ST. En el ecocardiograma de control, a las 96h, se evidenció imagen semilunar adherida a zona disquinética apical heterogénea compatible con trombo intraventricular, manteniendo la función sistólica ligeramente deprimida. Al alta hospitalaria, el paciente recibió tratamiento con betabloqueantes, IECA, antagonistas de la aldosterona, antiagregación, anticoagulación y estatinas. A los 3 meses, la recuperación de la función ventricular fue total.
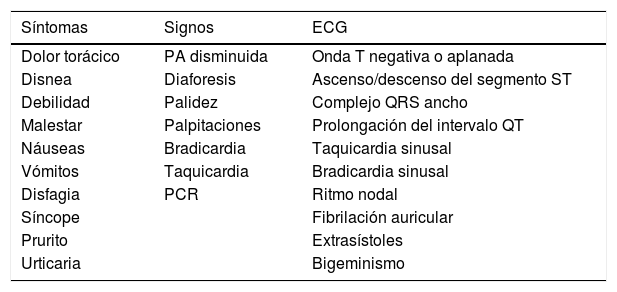
El pronóstico5 del síndrome de Kounis es en general bueno, aunque durante la fase aguda se han descrito como complicaciones edema pulmonar, arritmias y formación de trombos, como fue el caso de nuestro paciente. Su diagnóstico es eminentemente clínico y se basa en objetivar síntomas y signos sugestivos de síndrome coronario agudo, que se podrá manifestar como malestar general, dolor torácico de características anginosas, cortejo vegetativo y simultáneamente síntomas típicos de una reacción anafiláctica: hipotensión en el contexto de contacto con un alérgeno conocido, síntomas cutáneos (rash, urticaria, angioedema), respiratorios (disnea, sibilancias, disfonía, estridor) y/o digestivos (dolor abdominal, náuseas, vómitos), como se aprecia en la tabla 1.
Hallazgos clínicos y electrocardiográficos
| Síntomas | Signos | ECG |
|---|---|---|
| Dolor torácico | PA disminuida | Onda T negativa o aplanada |
| Disnea | Diaforesis | Ascenso/descenso del segmento ST |
| Debilidad | Palidez | Complejo QRS ancho |
| Malestar | Palpitaciones | Prolongación del intervalo QT |
| Náuseas | Bradicardia | Taquicardia sinusal |
| Vómitos | Taquicardia | Bradicardia sinusal |
| Disfagia | PCR | Ritmo nodal |
| Síncope | Fibrilación auricular | |
| Prurito | Extrasístoles | |
| Urticaria | Bigeminismo |
ECG: electrocardiograma; PA: presión arterial; PCR: proteína C reactiva.
En el momento actual no hay guías de práctica clínica específicas para el síndrome de Kounis, y la mayoría de la información acerca del tratamiento de este síndrome proviene de series de casos. El tratamiento es el específico del síndrome coronario agudo, y el de la anafilaxia.
El síndrome de Kounis es una entidad infradiagnosticada, y se necesitan más estudios para conocer mejor su epidemiología, características clínicas y diagnóstico, así como para definir mejor las medidas preventivas y terapéuticas, y habría que considerarlo dentro del diagnóstico diferencial del síndrome coronario.
FinanciaciónEl presente trabajo no ha recibido ningún tipo de financiación.
AutoríasTodos los autores han contribuido de manera sustancial en cada uno de los siguientes aspectos: la concepción y el diseño del estudio, la adquisición de datos, el análisis y la interpretación de los datos, el borrador del artículo, la revisión crítica del contenido intelectual y la aprobación definitiva de la versión que se presenta.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.