La insuficiencia venosa crónica es una situación patológica de larga duración derivada de alteraciones anatómicas o funcionales del sistema venoso que tiene como consecuencia la aparición de síntomas y signos físicos que afectan a una gran parte de la población y, debido a la propia fisiología del embarazo, especialmente a las gestantes.
Los escasos estudios publicados sobre el uso de los tratamientos farmacológicos de la insuficiencia venosa en este grupo de la población dificultan en ocasiones el manejo de esta patología en la práctica clínica habitual.
En este artículo realizamos una revisión de las últimas actualizaciones en el tratamiento de esta patología durante el embarazo, existiendo numerosas recomendaciones generales y algunas farmacológicas que podemos ofrecer con seguridad a la paciente embarazada.
Chronic venous insufficiency is a long-term pathological condition resulting from anatomical or functional alterations of the venous system. This leads to the appearance of symptoms and physical signs that affect a large part of the population and particularly pregnant women, due to the physiology of pregnancy.
The few published studies on the use of pharmacological treatments of venous insufficiency in this group of the population, often makes the management of this condition difficult in routine clinical practice.
A review is presented in this article, with all the latest updates in the treatment of this condition during pregnancy. There are numerous general, and some pharmacological, recommendations, that we can safely offer the pregnant patient.
La insuficiencia venosa crónica (IVC) se define como una situación patológica de larga duración derivada de alteraciones anatómicas o funcionales del sistema venoso que se manifiestan por síntomas y signos que necesitan estudio y tratamiento. Dicha definición se usa desde el año 2009, Consenso VEIN-TERM1.
Pese al desarrollo de numerosas guías específicas elaboradas sobre evidencia científica por la Sociedad Española de Angiología y Cirugía Vascular para el tratamiento de esta entidad (pacientes oncológicos, pacientes con daño cerebral adquirido y lesión medular y para la asistencia en Atención Primaria) existen pocos artículos específicos de la IVC en la gestante.
Se debe tener en cuenta que esta es una patología con una importante prevalencia durante el embarazo, según Rabhi et al.2 afectan al 40% de las gestantes y por lo tanto es frecuente motivo de consulta tanto en Atención Primaria como Obstetricia.
EtiopatogeniaExiste una estrecha relación entre el embarazo y la presencia de IVC, siendo uno de los principales factores de riesgo de la misma en las mujeres.
Esta patología engloba tanto las varices propias del embarazo como el empeoramiento de insuficiencia venosa ya preexistente, en muchos casos infradiagnosticada por encontrarse en estadios más precoces y que evoluciona rápidamente durante el embarazo. Además otras entidades como las varices vulvares, pélvicas y patología hemorroidal también son signos de la propia insuficiencia venosa.
Son numerosos los mecanismos que durante el embarazo favorecen la aparición y empeoramiento de la IVC.
- •
Factor genético: una debilidad de la pared venosa preexistente favorece que durante el embarazo aparezcan manifestaciones clínicas. Además la ausencia valvular en las venas ileofemorales, una situación anatómica congénita que se cree podría ser hereditaria, favorece el desarrollo de esta entidad3.
- •
Factor hormonal: durante los 4 primeros meses el aumento del nivel de estrógenos actúa a nivel de sistema renina-angiotensina provocando un aumento del volumen plasmático y eritrocítico. Este aumento es de un 40-50% respecto a la no gestante y alcanza su pico máximo alrededor de la semana 32. Este cambio fisiológico, beneficioso para la embarazada dado que la protege de la hipotensión durante el 3.er trimestre por acumulación de sangre en los miembros inferiores, también favorece el desarrollo de la insuficiencia venosa. Por otro lado la progesterona, producida inicialmente por el cuerpo lúteo del ovario y posteriormente por la placenta, actúa a nivel de la fibra de músculo liso relajándola. A nivel de la pared venosa dicha acción se traduce en un aumento de la hipotonía del vaso y por lo tanto una disminución de las resistencias periféricas4.
- •
Factor mecánico: está demostrado mediante eco-Doppler que el útero gestante puede llegar a ocluir mediante compresión completamente la vena cava (sobre todo en decúbito supino o lateral derecho). Pero además el aumento de la presión intraabdominal tiene por sí misma efectos sobre la vena cava, las iliacas y uterinas retrasando la velocidad de la corriente venosa y aumentando el reflujo venoso5.
En definitiva, estos factores dan lugar a una serie de situaciones que favorecen el desarrollo de insuficiencia venosa por diversos mecanismos6: el aumento del flujo venoso, la distensión de los vasos (que provoca una falta de coaptación valvular), el aumento de la presión venosa, la disminución de la velocidad del flujo, y la compresión de la cava inferior.
ClínicaLa manifestación física más característica de la IVC son las varices. Según Rabhi et al.2 afectan al 40% de las embarazadas, y según la evidencia disponible son más prevalentes en multíparas que en primíparas6,7. En el 70-80% de las mujeres que desarrollan varices durante la gestación, los síntomas comienzan durante el primer trimestre8, incluso en las 2-3 primeras semanas de gestación.
Los síntomas más frecuentes de la insuficiencia venosa son el edema en miembros inferiores que se acompaña de otros más inespecíficos que pueden ir desde la sensación de pesadez y cansancio, el prurito, los calambres musculares hasta incluso la aparición de dolor. Estos síntomas, que en etapas iniciales de la patología son leves o pueden estar ausentes a primera hora de la mañana, aumentan a lo largo del día con el ortostatismo y el calor6; volviendo a mejorar durante el descanso nocturno con el decúbito (preferentemente lateral izquierdo en la gestante).
Otra manifestación frecuente de esta patología son los signos físicos que aparecen a consecuencia de ella y que pueden ir desde simples telangiectasias hasta importantes varices y cambios tróficos en la piel.
Sin embargo la gravedad de los síntomas no siempre se corresponde con el tamaño o extensión de las varices. Por lo tanto la Sociedad Española de Angiología y Cirugía Vascular recomienda como método de clasificación la CEAP9 que integra datos clínicos, etiológicos, anatómicos y fisiopatológicos (tabla 1).
Clasificación de la CEAP de la insuficiencia venosa crónica
| Clasificación clínica (C): | |
|---|---|
| C0 | Sin signos visibles o palpables de enfermedad venosa |
| C1 | Telangiectasias o venas reticulares |
| C2 | Varices |
| C3 | Edema asociado |
| C4 | Alteraciones cutáneas propias de la enfermedad venosa sin ulceración 4a Pigmentación o eccema 4b Lipodermatosis o atrofia blanca: mayor predisposición para úlceras venosas |
| C5 | Alteraciones cutáneas con úlcera cicatrizada |
| C6 | Alteraciones cutáneas con úlcera activa |
| Clasificación etiológica (E): | |
|---|---|
| Ec | Enfermedad congénita |
| Ep | Enfermedad primaria o si causa conocida |
| Es | Enfermedad secundaria o con causa conocida (postraumatismo, síndrome postrombótico...) |
| Clasificación anatómica (A): (se añade un número en función de la vena afectada): | |
|---|---|
| As | Venas superficiales |
| Ad | Venas profundas |
| Ap | Venas perforantes |
| Clasificación fisiopatológica (P): | |
|---|---|
| Pr | Reflujo |
| Po | Obstrucción |
| Pro | Reflujo y obstrucción |
Clasificación de la insuficiencia venosa crónica que integra datos clínicos, etiológicos, anatómicos y fisiopatológicos según la Sociedad Española de Angiología y Cirugía Vascular.
Por otro lado debemos tener en cuenta que la presencia de IVC durante el embarazo es un importante factor de riesgo para sufrir un evento tromboembólico durante el puerperio tardío. El estudio recientemente publicado de Galambosi et al.10 que recogen datos de casi 635.000 nacimientos del registro poblacional de Finlandia, encuentran que las puérperas con diagnóstico gestacional de IVC presentan una incidencia de evento tromboembólico de 1.398/10.000 casos y además este riesgo se mantiene hasta los 180 días posparto.
La Sociedad Española de Ginecología y Obstetricia en su protocolo de 2014 sobre enfermedad tromboembólica venosa11, la clasifica como factor de riesgo trombótico intermedio durante el embarazo que indicaría profilaxis con heparina de bajo peso molecular cuando coexiste con otros factores (edad superior a 35 años, multiparidad, embarazo múltiple, IMC mayor de 30, fumadora, técnicas de reproducción asistida, preeclampsia, hiperemesis gravídica).
DiagnósticoEl diagnóstico de la IVC en el embarazo se realiza fundamentalmente mediante la anamnesis y la exploración física, siendo estos los pilares fundamentales para la identificación de la misma. En la gran mayoría de los casos, para realizar una correcta identificación de esta patología basta con la cuidadosa inspección de los signos presentes así como la valoración de los síntomas, que suelen ser motivo de consulta durante el embarazo.
Sin embargo existen pruebas complementarias que sirven para identificar y valorar el cuadro clínico.
La auscultación con Doppler se utiliza para detectar reflujo venoso y presenta una especificidad entre el 73 y 92% y una sensibilidad entre en 80 y 92%8.
La pletismografía neumática es escasamente utilizada.
Por su parte, el índice tobillo-brazo se basa en que en la circulación normal, la presión arterial sistólica de los tobillos es igual o discretamente superior a la presión arterial sistólica de la arteria braquial, por lo que su división será igual o ligeramente superior a 112. La determinación de este índice es importante puesto que si es menor de 0,9 contraindica el uso de medias y vendajes compresivos, dado que indica patología arterial.
Eco-Doppler: el único procedimiento no invasivo que aporta información topográfica y hemodinámica y que debe realizarse en bipedestación. Es el más utilizado actualmente en la práctica clínica.
Pese a la existencia de estas pruebas como apoyo complementario, en general bastará una correcta entrevista clínica y una exploración física básica para identificar el problema y realizar un correcto diagnóstico diferencial.
TratamientoMedidas generalesExisten una serie de recomendaciones generales que pueden mejorar la clínica sobre todo en estadios precoces, por ejemplo, evitar aumento excesivo de peso, así como el sedentarismo y ortostatismo prolongado13–15.
Evitar el uso de prendas excesivamente apretadas y usar tacones de menos de 3cm también mejora las manifestaciones clínicas de la IVC.
Existe una mejor tolerancia a la sintomatología en climas fríos y secos.
Otra medida general a tener en cuenta es fomentar la actividad física: lo que además de disminuir el riesgo de de obesidad estimula la bomba muscular14,15.
También es importante evitar el estreñimiento, el cual empeora el aumento de presión intraabdominal ya propia de la gestante.
Medidas físico-posturales8,13Entre las medidas más importantes se encuentra el reposo con elevación de los miembros inferiores (15-20 min de duración varias veces al día) y mantener esa elevación de 15-20cm en el descanso nocturno. Cuando las varices son unilaterales se recomendaría el descanso nocturno sobre el lado sano. Estas medidas facilitan además la colocación de medias de compresión por las mañanas.
Otras medidas útiles son los masajes (de abajo a arriba) y la hidroterapia. Esta última favorece el tono venoso y parece tener un efecto mayor en la reducción del edema que la elevación de las extremidades. Sin embargo es necesaria la realización de estudios mejor diseñados para establecer unas claras recomendaciones respecto a las medidas generales y físico-posturales más eficaces16.
Medias de compresión elásticaLa correcta utilización de este método ha demostrado ser el tratamiento más eficaz de la IVC13,17,18. Su mecanismo de acción es mejorar el retorno venoso al reducir la presión venosa y el reflujo y además retrasan la progresión de la enfermedad19. Sin embargo su utilización debe ser individualizada y adecuada a cada tipo de paciente6:
- -
Telangiectasias, varices de pequeño tamaño o escasamente sintomáticas: se deben utilizar medias de compresión ligera (8-17mmHg).
- -
Insuficiencia venosa sintomática, prevención de úlceras venosas: deben utilizarse medias de compresión moderada (22-29mmHg).
- -
Úlceras venosas, insuficiencia venosa muy sintomática: en estos casos el tratamiento adecuado son medias de compresión fuerte (30-40mmHg), aunque en el linfedema está recomendado tanto el uso de estas como de las de compresión muy fuerte (> 40mmHg).
Según Carrasco et al.6, el efecto de las medias de compresión durante el embarazo no previenen la aparición de varices, pero pueden disminuir la incidencia de insuficiencia venosa y mejorar la sintomatología.
Se debe tener en cuenta que la terapia compresiva está contraindicada cuando exista un índice tobillo-brazo menor de 0,9 dado que es indicativo de enfermedad arterial periférica.
También existen medidas de compresión inelástica solo utilizadas en estadios muy avanzados de la enfermedad a los cuales raramente llega la gestante.
Tratamiento farmacológicoExisten numerosos tratamientos farmacológicos para la IVC, tanto con mecanismos de acción venotónicos como otros que influyen en la fluidez de la sangre. Sin embargo se debe tener en cuenta que la mayoría de los estudios tienen una evidencia de beneficio de calidad bastante baja. En la revisión Cochrane20 solo el 28% de los estudios incluidos usaban criterios diagnósticos estándar. El hecho de que la mayoría utilizaran diferentes métodos para identificar los signos y síntomas y la corta duración del seguimiento (menor de tres meses) hacen que no se pueda asegurar la eficacia y seguridad del uso de dichos fármacos.
Fármacos venotónicosEstos tratamientos parecen mejorar el edema, la sensación de pesadez y el dolor en la IVC, pese a que los estudios realizados fueron pequeños, sin embargo en la mayoría no se han encontrado diferencias significativas respecto al placebo en cuanto a la curación de úlceras20–22. Este tipo de fármacos no han demostrado efectos teratogénicos aunque tampoco se ha demostrado que no tengan efectos sobre el embrión, por lo que se desaconseja su uso en el primer trimestre. Su mecanismo de acción es doble, aumentando el tono venoso y las resistencias y disminuyendo la permeabilidad vascular23.
- •
Oxerutinas/rutósidos: es una mezcla de flavonoides semisintéticos, que reducen el edema y los síntomas derivados de la IVC20. Los estudios realizados parecen demostrar la eficacia de este fármaco tanto como tratamiento único como asociado a medias de compresión24. Sin embargo la mayoría de los ensayos realizados presentaban riesgo de sesgo en favor del tratamiento por lo que se debe ser cautelosos con los resultados obtenidos respecto a su eficacia25. Se han realizado estudios con oxerutinas donde han sido administradas en embarazadas sin que se genere un aumento significativo de efectos adversos, muertes perinatales, partos pretérmino o malformaciones congénitas respecto al grupo tratado con placebo26,27 por lo que se pueden utilizar con seguridad en aquellas pacientes en las que las medidas físico-posturales no sean suficientes.
- •
Escina (castaño de Indias): se puede usar una dosis máxima de 300mg cada 12 h en los pacientes en los que las medidas generales no son suficientes o las medias de compresión están contraindicadas. Su mecanismo de acción es la estimulación de producción de prostaglandinas que actúan induciendo una venoconstricción28. Un estudio demostró que su eficacia era equivalente a la de la terapia compresiva29 sin embargo dado que los estudios en animales se consideran insuficientes y no existen datos clínicos sobre su uso en el embarazo, no se debe prescribir salvo que sea claramente necesario. Además parece lógico pensar que si las prostaglandinas estimulan el trabajo de parto, existiría la posibilidad de incrementar el riesgo de partos prematuros o abortos.
- •
Fracción flavonoica purificada y micronizada: es una mezcla de diosmina y herperidina que mejora el edema, los síntomas, los cambios en la piel y la curación de las úlceras según un metaanálisis de cinco estudios realizados sobre la eficacia de este fármaco30–33. En un estudio de 50 mujeres se ha demostrado la seguridad de su uso durante la gestación y se ha aceptado que este medicamento no afecta al embarazo, desarrollo fetal y peso del recién nacido34.
En conclusión, aunque varios autores35, tras la revisión de estudios al respecto, concluyen que estos fármacos tienen un efecto beneficioso a la hora de tratar la IVC en el tercer trimestre del embarazo también advierten de que no se debe hacer un uso sistemático de los mismos.
Agentes reológicos (estanozolol, pentoxifilina, sulodexina)Su administración en el embarazo está contraindicada en la mayoría de los casos.
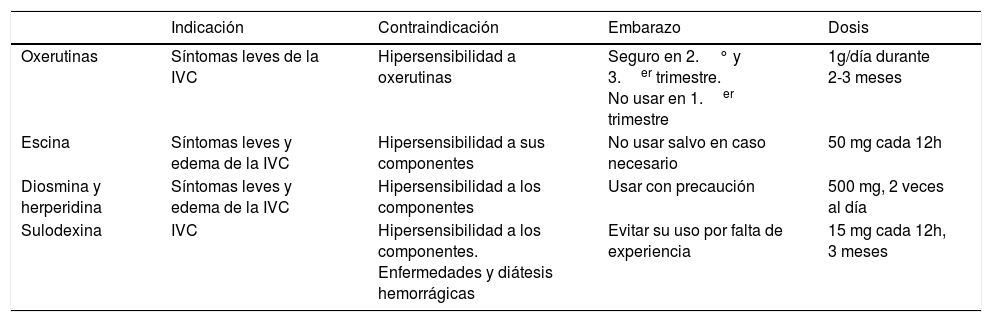
En la tabla 2 se puede ver un resumen del tratamiento farmacológico de la insuficiencia venosa durante la embarazo según los criterios de la Agencia Española del Medicamento.
Indicaciones, contraindicaciones y dosis según la Agencia Española del Medicamento de los tratamientos farmacológicos para la insuficiencia venosa en la gestación
| Indicación | Contraindicación | Embarazo | Dosis | |
|---|---|---|---|---|
| Oxerutinas | Síntomas leves de la IVC | Hipersensibilidad a oxerutinas | Seguro en 2.° y 3.er trimestre. No usar en 1.er trimestre | 1g/día durante 2-3 meses |
| Escina | Síntomas leves y edema de la IVC | Hipersensibilidad a sus componentes | No usar salvo en caso necesario | 50 mg cada 12h |
| Diosmina y herperidina | Síntomas leves y edema de la IVC | Hipersensibilidad a los componentes | Usar con precaución | 500 mg, 2 veces al día |
| Sulodexina | IVC | Hipersensibilidad a los componentes. Enfermedades y diátesis hemorrágicas | Evitar su uso por falta de experiencia | 15 mg cada 12h, 3 meses |
Las terapias de ablación venosa generalmente se encuentran contraindicadas en el embarazo26,36,37 y debe esperarse al menos dos meses tras el mismo para plantear las opciones quirúrgicas puesto que gran parte de las manifestaciones de la IVC de la gestante revierten durante este periodo. Lo que no está claro es si se debería esperar a que la paciente tenga cumplidos sus deseos genésicos en caso de que esta terapia esté indicada38.
Entre las terapias invasivas se encuentra la fleboextracción, de la que se debe tener en cuenta que a los 10 años entre el 20 y el 30% de los pacientes presentarán nuevamente varices39–41. La escleroterapia consiste en la inyección de una sustancia irritante y preferiblemente debe ser usada en las varices de menor tamaño41,42. El tratamiento con láser tiene resultados similares a la cirugía13 aunque presenta efectos secundarios locales como cambios en la piel. La esclerosis por radiofrecuencia tiene buenos resultados aunque su coste es bastante alto. El método CHIVA se basa en desconexiones estratégicas de puntos de fuga detectados con eco-Doppler, siendo una técnica poco agresiva.
Otras manifestaciones clínicas de la insuficiencia venosa crónicaVarices vulvaresLas varices vulvares son otra manifestación de la IVC y la congestión venosa pélvica debida a los cambios fisiológicos del embarazo. Se estima que su prevalencia entre las mujeres es del 4%43 aunque esta puede aumentar hasta un 7% en las gestantes44. Cuando aparecen durante el embarazo generalmente desaparecen durante las 6 primeras semanas posparto, sin embargo no son una patología exclusiva de la gestante y pueden aparecer también en mujeres no embarazadas.
Generalmente las mujeres que presentan varices vulvares son asintomáticas43, también pueden presentar sensación de malestar y presión e incluso en ocasiones dolor.
El diagnóstico es fundamentalmente clínico y se presentan como pliegues azulados-púrpuras en la mucosa vaginal, labios o clítoris que aunque bastante características, se debe realizar una exploración física cuidadosa para diferenciarlos de malformaciones arteriovenosas, hematomas y quistes de la glándula de Bartholino.
El manejo de esta patología durante el embarazo debe de ser conservador sobre todo teniendo en cuenta la tendencia a su regresión posparto y generalmente bastarán las medidas generales para su control45,46. En casos refractarios al tratamiento físico y pacientes muy sintomáticas se podría recurrir a la administración de diosmina-hesperidina o flavonoides semisintéticos (rutósidos).
Es importante destacar que la presencia de varices vulvares no contraindica el parto por vía vaginal ya que no se han recogido casos de hemorragias significativas por laceración de estas varices durante el mismo.
HemorroidesLas hemorroides son estructuras vasculares normales del canal anal, que en circunstancias patológicas se desplazan hacia abajo y se exteriorizan originando sintomatología.
La clínica es variable y bastante característica, puede ir desde el simple prurito, hasta dolor intenso (generalmente cuando se trombosan). Otro signo característico de esta patología es la rectorragia en relación con la defecación47. Tanto el estreñimiento como el parto por vía vaginal condicionan que hasta un tercio de las gestantes acaben presentando hemorroides o fisuras anales tras el parto38,48.
El manejo de esta patología es fundamentalmente conservador. Las medidas más importantes a tomar son los baños de asiento (que deben ser con agua templada, ya que aunque el frío ocasiona un alivio mayor también provoca un espasmo anal que puede empeorar la patología), una correcta higiene de la zona y diferentes medidas para evitar el estreñimiento47. La primera recomendación debe ser una dieta rica en fibra, aunque si esta fracasa siempre se puede recurrir a laxantes, preferiblemente los que aumentan el volumen del bolo fecal frente a los que aceleran la motilidad, ya que estos últimos presentan un mayor número de efectos adversos (dolor abdominal y diarrea)26. También pueden ayudar a aliviar la sintomatología local el uso de cremas tópicas, aunque estas deben ser usadas con precaución debido a la gran variedad de compuestos que contienen y la posibilidad de absorción sistémica de algunos de ellos (p. ej. cremas con corticoides).
Está demostrada la mejoría de los síntomas con la administración oral con diosmina-hesperidina47 que reduce el edema y se considera seguro para la embarazada. También está probada la seguridad del tratamiento con flavonoides semisintéticos (rutósidos) los cuales mejoran de manera importante los síntomas tras cuatro semanas de tratamiento26.
Además de estas posibilidades de manejo conservador también existen opciones quirúrgicas (hemorroidectomía, de elección; hemorroidoplexia o fotocoagulación). Su indicación durante el embarazo se reserva para casos muy sintomáticos y con mala respuesta a cualquier otro tratamiento.
Varices pélvicasLas varices pélvicas (o síndrome de congestión pélvica cuando además presentan clínica asociada) están presentes hasta en el 15% de las mujeres de entre 20 y 50 años, pese a lo cual no todas experimentan síntomas49. La multiparidad es un factor de riesgo y en este grupo la prevalencia aumenta hasta un 50%50. Por otro lado debe tenerse en cuenta que no se han descrito casos en la literatura en mujeres menopáusicas50.
El síntoma más habitual es la sensación de malestar pélvico crónico que se exacerba con el ortostatismo prolongado y tras las relaciones sexuales. Se ha visto que estos síntomas predominan en muchos casos en el lado izquierdo y se cree que el motivo es la compresión extrínseca de la vena renal izquierda entre la aorta y la arteria mesentérica superior51.
Aunque no existen criterios diagnósticos para esta entidad; estas pacientes suelen presentar un cuadro de sensibilidad y dolor a la exploración ginecológica. La existencia de venas dilatadas a nivel pélvico en eco-Doppler no siempre tiene significación clínica por lo que los resultados deben de apoyarse también en una correcta anamnesis. Existen otras pruebas complementarias para su diagnóstico como la venografía, la RMN o incluso la laparoscopia (en la que puede realizarse además ligaduras de las varices)52, si bien la mayoría están contraindicadas en la gestante.
Existen tratamientos médicos, como el acetato de progesterona o el implante de etonogestrel para el tratamiento de esta patología50,53; ambos contraindicados en la gestante.
Para los casos refractarios a tratamientos conservadores existen alternativas quirúrgicas como la embolización, ligadura o escleroterapia de las varices54. A la hora de plantear este manejo más agresivo debemos tener en cuenta el riesgo quirúrgico que conlleva este tipo de intervenciones en la gestante.
Debido a la contraindicación del tratamiento médico y al riesgo que supone la alternativa quirúrgica el manejo de esta patología durante el embarazo es sumamente complicado.
Aunque poco frecuente, la complicación más grave de las varices uterinas es la rotura espontánea de las mismas (1/10.000 nacimientos)55 manifestándose con dolor abdominal súbito y signos de hipovolemia sin metrorragia ni traumatismo asociados. La mortalidad materna en estos casos puede alcanzar el 49%55. Debido a esto, dicha complicación precisa un diagnóstico precoz y tratamiento quirúrgico inmediato.
ConclusionesEs importante la identificación de la IVC en la gestante debido al gran número de síntomas y signos que puede conllevar y su alta prevalencia. En caso de que exista debemos ofrecer a la paciente las recomendaciones adecuadas que pueden aliviar los síntomas que presente y controlar la progresión de la enfermedad y en caso de que estas fracasen valorar el uso de un tratamiento farmacológico adecuado a la gestación.
Pese a que no se debe generalizar su uso y deben prescribirse de manera individualizada, podemos ofrecer con bastante seguridad tratamiento con rutósidos y fracción flavonoica purificada y micronizada (diosmina y herperidina) a aquellas pacientes en las que las medidas físicas fracasen.
El tratamiento quirúrgico de las varices está contraindicado en el embarazo y ha de esperarse al menos dos meses tras el parto para valorar su indicación debido al gran número de manifestaciones de la IVC que revierten espontáneamente durante este periodo.
Además, aunque la insuficiencia venosa se manifiesta más frecuentemente con clínica en los miembros inferiores tampoco debemos olvidar que existen otras entidades como las varices vulvares y pélvicas y las hemorroides que también son consecuencia del mismo proceso fisiopatológico.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.