Tirotoxicosis e hipertiroidismo son dos términos de diferente significado, aunque a menudo se utilizan indistintamente. El hipertiroidismo es un síndrome clínico que engloba diferentes enfermedades y se caracteriza por un aumento de la función de las hormonas tiroideas. Si se matiza la definición habría que tener en cuenta que tirotoxicosis es el síndrome clínico de hipermetabolismo que se produce cuando hay una elevación de las hormonas tiroideas, T4 libre y T3 libre, e hipertiroidismo cuando existe un aumento mantenido de la síntesis y secreción de hormonas tiroideas en la glándula tiroides1.
La prevalencia del hipertiroidismo es del 2% en mujeres adultas y del 0,16% en varones adultos2.
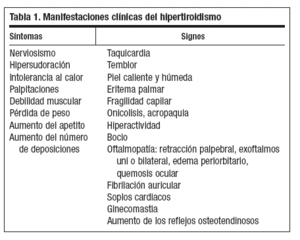
DIAGNÓSTICO DE HIPERTIROIDISMOEl diagnóstico del hipertiroidismo, al igual que el del hipotiroidismo, es un diagnóstico analítico, nunca clínico, ya que los síntomas del hipertiroidismo son muy inespecíficos. Los síntomas y signos más frecuentes y por los que el paciente va a consultar son nerviosismo, intranquilidad, insomnio, palpitaciones, pérdida de peso, polifagia, sudoración excesiva, etc. En la exploración física se puede encontrar bocio difuso o nodular, exoftalmos uni o bilateral, piel sudorosa, taquicardia. En la tabla 1 se señalan los síntomas y signos del hipertiroidismo.
Tabla 1. Manifestaciones clínicas del hipertiroidismo
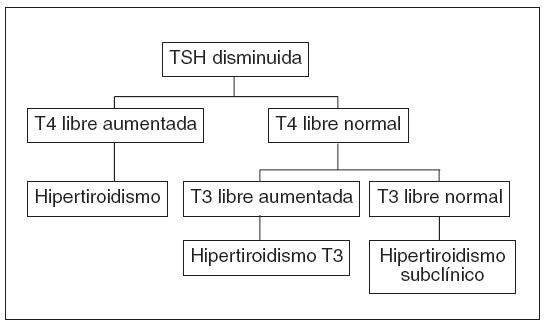
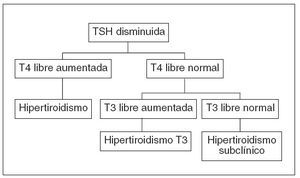
Ante la sospecha clínica de hipertiroidismo se debe solicitar la determinación de hormonas tiroideas. La interpretación de los valores de hormonas tiroideas permite diagnosticar al paciente. Si la hormona tirotropa (TSH) está disminuida (normal 0,7-5 UI/ml), se solicitará T4 libre, si ésta está aumentada, se tratará de un hipertiroidismo; si la T4 libre es normal habrá que solicitar T3 libre, en cuyo caso si la T3 libre está aumentada el diagnóstico será un hipertiroidismo dependiente de T3 y si la T3 libre es normal se tratará de un caso de hipertiroidismo subclínico3 (fig. 1).
Figura 1. Interpretación de los valores de hormonas tiroideas. Diagnóstico de hipertiroidismo.
CAUSAS DE TIROTOXICOSISLa causa más frecuente de hipertiroidismo es la enfermedad de Graves Basedow. La enfermedad de Graves es un trastorno autoinmune que asocia hipertiroidismo, bocio, oftalmopatía y dermopatía. Constituye entre el 50 y el 80% de los casos de hipertiroidismo. Es más frecuente en las mujeres que en los varones, con una proporción 5-10:1, y como se señaló anteriormente puede afectar hasta al 2% de las mujeres y al 0,16% de los hombres en la edad adulta. Suele aparecer entre los 20 y los 50 años de edad. Existe una susceptibilidad genética, aunque también se han visto implicados determinados factores ambientales.
La siguiente causa en orden de frecuencia es el bocio tóxico multinodular y a continuación el adenoma tóxico. El bocio tóxico aparece en el curso de la evolución del bocio difuso, transcurren décadas antes de su desarrollo. Se observan nódulos funcionantes y otros nódulos hipofuncionantes. El desarrollo de estos nódulos está favorecido por el déficit de yodo. En estos casos el paciente presenta bocio, pero las alteraciones hormonales y las manifestaciones clínicas del hipertiroidismo son algo más discretas y en ocasiones más atípicas que en la enfermedad de Graves. La prevalencia de complicaciones cardiovasculares es mayor, ya que se trata de pacientes de mayor edad.
Entre los trastornos no asociados a enfermedad tiroidea hay que prestar atención por si se trata de un caso de administración exógena de hormonas tiroideas. También son frecuentes las tiroiditis postparto (hasta en un 10% de los embarazos, aunque la mayoría pasan desapercibidas). En la tabla 2 se señalan las causas más importantes de hiperfunción tiroidea.
Tabla 2. Causas de tirotoxicosis
UTILIDAD DE LAS PRUEBAS DIAGNÓSTICAS EN EL HIPERTIROIDISMOUna vez que el paciente está diagnosticado de hipertiroidismo hay que completar el estudio etiológico. La ecografía en un paciente hipertiroideo ofrece información acerca de la morfología del tiroides y puede orientar acerca de la causa del hipertiroidismo. En el caso de apreciar un bocio difuso, la causa más probable del hipertiroidismo será la enfermedad de Graves Basedow; en cambio, si se trata de un bocio multinodular, lo más probable es que el paciente presente un bocio tóxico y si se observa un nódulo tiroideo único se tratará, con mayor probabilidad, de un adenoma tóxico.
El papel de la gammagrafía tiroidea 99Tc hoy en día tiene un uso muy limitado. Resulta útil en diagnóstico diferencial del hipertiroidismo en las tiroiditis y en la tirotoxicosis facticia, donde en ambos casos se aprecia una ausencia de captación del tiroides. En el caso de que se realice esta prueba a un paciente con enfermedad de Graves se observará un bocio difuso hipercaptante y en el caso del bocio tóxico se puede apreciar un bocio multinodular hipercaptante con nódulos calientes hiperfuncionantes. Si se trata de un adenoma tóxico, la imagen será de un nódulo único hipercaptante con anulación del resto del tiroides.
TRATAMIENTO DEL HIPERTIROIDISMOLas opciones terapéuticas actualmente empleadas en el tratamiento del hipertiroidismo incluyen antitiroideos de síntesis, yodo, yodo radiactivo, cirugía y bloqueadores beta. La respuesta al tratamiento depende de la gravedad y de la etiología del hipertiroidismo. En la consulta de Atención Primaria se puede iniciar el tratamiento farmacológico y se debe derivar al especialista si el paciente no responde al tratamiento pautado o si se considera que es subsidiario de tratamiento quirúrgico o con yodo radiactivo.
Enfermedad de GravesExisten varias alternativas terapéuticas para el tratamiento de la enfermedad de Graves Basedow que se comentarán a continuación. Actualmente en nuestro medio la opción más utilizada es el tratamiento con fármacos antitiroideos. La decisión de qué tratamiento aplicar debe ser individualizada y adaptada a las características y preferencias del paciente.
Fármacos antitiroideosEn España se encuentra disponible el metimazol (MTZ) y el carbimazol (CMZ), que es un profármaco del anterior. Los fármacos antitiroideos bloquean la síntesis de hormona tiroidea por la glándula tiroides. Además de este mecanismo ofrece la ventaja del control de la enfermedad de modo indirecto al actuar sobre el sistema inmunológico. El propiltiouracilo inhibe además la conversión periférica de tiroxina en triiodotironina. No está disponible en España y se debe conseguir a través del Servicio de Medicación Extranjera del Ministerio de Sanidad. Atraviesa en menor medida que los otros antitiroideos la barrera placentaria, por lo que es de elección en embarazadas. El uso de antitiroideos no contraindica la lactancia, aunque debe utilizarse la menor dosis necesaria. El riesgo de hepatotoxicidad es mayor que con el MTZ o el CMZ.
La tasa de recidivas con el tratamiento antitiroideo es más frecuente respecto a la que presentan las otras opciones terapéuticas disponibles.
Hay dos maneras de administrar el tratamiento antitiroideo: la pauta bloqueo-sustitución y la pauta ajuste de dosis4. La pauta bloqueo-sustitución consiste en utilizar dosis altas de un fármaco antitiroideo (CBZ 30 mg/día o equivalente) para bloquear la producción hormonal y, una vez que se ha conseguido, se añade tratamiento sustitutivo con tiroxina para suplir la función tiroidea (LT4 50-100 µg/ día). El tratamiento se mantiene entre 6 y 12 meses (antitiroideos a dosis altas y hormona tiroidea). La ventaja de esta opción de tratamiento es, sin duda, la menor duración del tratamiento. Sin embargo, en cuanto a los inconvenientes puede haber una mayor incidencia de efectos secundarios de los antitiroideos (reacciones cutáneas, digestivas y hematológicas) y el tratamiento resulta mucho más complicado, con más fármacos y una pauta compleja de seguir. La pauta ajuste de dosis inicia el tratamiento con dosis medias de antitiroideos (CBZ 15 mg/día o equivalente), posteriormente se reduce la dosis del fármaco con disminución a la dosis mínima eficaz para mantener al paciente eutiroideo (CBZ 5-10 mg/día o equivalente). El tratamiento se mantiene de 12 a 18 meses y posteriormente se suspende. Entre ambas pautas no se han evidenciado diferencias en la tasa de recidivas a largo plazo. Parece que el tratamiento continuo con tiroxina después del tratamiento antitiroideo inicial no proporciona beneficios en términos de recurrencia del hipertiroidismo, como se creía antes5.
Yodo radiactivoCada vez se utiliza con más frecuencia el yodo radiactivo como tratamiento de primera línea en el hipertiroidismo, sobre todo en Estados Unidos. Se considera sin duda el tratamiento de elección en las recidivas. Es bien tolerado por la mayoría de los pacientes y únicamente se requieren medidas de aislamiento durante los 3 días siguientes a la aplicación del yodo radiactivo. La complicación más frecuente a largo plazo es el riesgo de desarrollar hipotiroidismo inducido por yodo radiactivo. Como desventaja cabe señalar que puede empeorar la oftalmopatía de la enfermedad de Graves6.
CirugíaLa cirugía, tiroidectomía subtotal o casi total, tiene indicaciones limitadas pero específicas en el tratamiento del hipertiroidismo. Se utiliza pocas veces, en pacientes jóvenes en edad fértil, negativa a recibir tratamiento con yodo radiactivo o en aquellos casos que presenten un bocio de gran tamaño que cause síntomas de compresión en el cuello.
Bloqueadores betaLos bloqueadores beta se utilizan de forma coadyuvante para controlar los síntomas periféricos de hiperfunción tiroidea mientras se reduce la tasa de hipersecreción hormonal. El más utilizado es propranolol a dosis de 10-40 mg/8 horas; también se puede utilizar atenolol a dosis de 25-100 mg/24 horas.
Recidiva del hipertiroidismoEl curso natural de la enfermedad de Graves implica que la tercera parte de los pacientes sanarán, otra tercera parte de éstos se curará inicialmente, aunque más tarde sufrirá recidivas, y en el tercio restante persistirá la enfermedad. Ante la primera recidiva del hipertiroidismo se puede reanudar un nuevo ciclo de tratamiento con antitiroideos, o bien derivar al especialista para realizar tratamiento con yodo radiactivo. Si se trata de una segunda recidiva se debe iniciar tratamiento antitiroideo para normalizar la función tiroidea y derivar a Atención especializada para administrar yodo radiactivo.
Manejo de los hipertiroidismo transitorios. TiroiditisLas tiroiditis son un grupo heterogéneo de procesos inflamatorios que afectan a la glándula tiroides7. Si se tiene en cuenta su evolución y su origen se distinguen las siguientes formas: tiroiditis aguda (bacteriana o supurada); tiroiditis subaguda, con distintos subtipos dependiendo de su etiología: tiroiditis granulomatosa o de De Quervain, silente o esporádica indolora, puerperal o posparto, inducida por micobacterias; y tiroiditis crónica: atrófica autoinmune, Hashimoto y Riedel. Otras causas de tiroiditis son las iatrogénicas (fármacos como la amiodarona, radioyodo y posradioterapia) y traumáticas. En la tabla 3 se exponen las principales características de las tiroiditis más frecuentes8.
Tabla 3. Resumen de los principales aspectos de las tiroiditis
Tiroiditis pospartoLa tiroiditis posparto es un proceso frecuente: puede afectar hasta al 10% de las mujeres en el periodo puerperal, aunque en la mayoría de los casos cursa de forma asintomática. Este es el motivo por el cual no se recomienda cribado sistemático en el posparto. Es una enfermedad de etiología autoinmune y es más frecuente si se asocian otras enfermedades autoinmunes o si la mujer ya la había presentado en embarazos anteriores.
En la tiroiditis posparto se distinguen dos fases: primero aparece un periodo de hipertiroidismo que se instaura entre el primer y el sexto mes tras el parto y dura 1 ó 2 meses, y a continuación aparece la fase de hipotiroidismo, que se desarrolla entre el cuarto y el octavo mes después del parto y dura de 4 a 6 meses. La función tiroidea se normaliza hasta en el 80% de los casos en el primer año, por lo que es aconsejable una reevaluación analítica al año para valorar la continuidad del tratamiento.
El tratamiento de la paciente se decide en función de los síntomas que presente. Se pueden administrar bloqueado-res beta, en la fase hipertiroidea, o suplementos de levotiroxina, si son necesarios en la fase hipotiroidea.
Tiroiditis subaguda o de De QuervainLa tiroiditis subaguda o de De Quervain es una enfermedad de probable origen vírico en la que existe una predisposición genética a padecerla asociada al antígeno HLA 35. Es más frecuente en mujeres de 30 a 50 años de edad. Clínicamente el cuadro es muy característico: se manifiesta como una infección de vías respiratorias altas, malestar general, mialgias, febrícula y poco tiempo después dolor intenso en el cuello y a veces inflamación local. En la analítica aparece una elevación de la velocidad de sedimentación globular, proteína C reactiva, leucocitosis, alteración de la TSH, T4 libre y T3 libre dependiendo del momento funcional en que nos encontremos y anticuerpos antitiroideos negativos. En la gammagrafía tiroidea es característica la ausencia de captación. La historia natural cursa por distintas fases: en un 50% de los casos aparecen síntomas de hiperfunción tiroidea que remiten en varias semanas, después se desarrolla una fase hipotiroidea que desaparecerá en el 95% de los pacientes en 6-12 meses.
El tratamiento consiste en ácido acetilsalicílico (AAS) o antiinflamatorios no esteroideos a dosis altas (AAS 1 g/6 horas, ibuprofeno 600 mg/6 horas), corticoides sistémicos (prednisona 40 mg/día en pauta descendente durante 4 semanas) y bloqueadores beta (propranolol 10 mg/8 horas).
Fármacos y tiroidesAmiodaronaUn comprimido de 200 mg de amiodarona excede en 50 veces la dosis diaria recomendada de yodo, por lo que se inhibe la síntesis y la liberación de hormonas tiroideas (efecto Wolf Chaikoff).
Los efectos que produce la amiodarona sobre el tiroides son de distinta naturaleza9,10. En un 20% de los pacientes puede aparecer un hipotiroidismo; esto suele ocurrir en zonas con ingesta normal de yodo. El tratamiento del hipo-tiroidismo es la sustitución con levotiroxina a dosis más altas de las habituales, ya que además de estar bloqueada la síntesis y la liberación de hormonas tiroideas, la amiodarona disminuye la conversión periférica de T4 en T3. No es necesario suspender el tratamiento con amiodarona en estos pacientes. En otro 20% de los pacientes aparece un hipertiroidismo, hecho que suele ocurrir en áreas con déficit de yodo (efecto Jod Basedow). Se pueden distinguir dos clases de tiroiditis:
1) Tipo I: excesiva síntesis y liberación de hormona tiroidea. Es más frecuente en pacientes con problemas tiroideos previos (bocio multinodular). Responde a antitiroideos.
2) Tipo II: se trata de una tiroiditis destructiva inflamatoria. Es más rara que la anterior. El tratamiento se realiza con corticoides y suele ser definitiva.
Es importante recordar que antes de iniciar tratamiento con amiodarona se realizará un estudio de la función tiroidea y la determinación de anticuerpos antitiroideos. En el seguimiento de estos pacientes debe incluirse la determinación de hormonas tiroideas cada 6 meses.
LitioEntre un 10 y un 30% de los pacientes desarrollarán un hipotiroidismo clínico o subclínico y la elevación de los anticuerpos antitiroideos.
Otros fármacos que también pueden afectar la función tiroidea son el interferón alfa y la interleucina 2.
Correspondencia: M.P. Pérez Unanua. Centro de Salud Dr. Castroviejo. C/ Cándido Mateos, 11. 28035 Madrid. España. Correo electrónico: mpperezunanua@hotmail.com
Recibido el 02-04-2008; aceptado para su publicación el 06-06-2008.