PRIMERA PARTE: PRUEBAS DIAGNÓSTICAS EN LA CABECERA DE LA PACIENTE; TOMA DE MUESTRAS PARA CULTIVO
Introducción
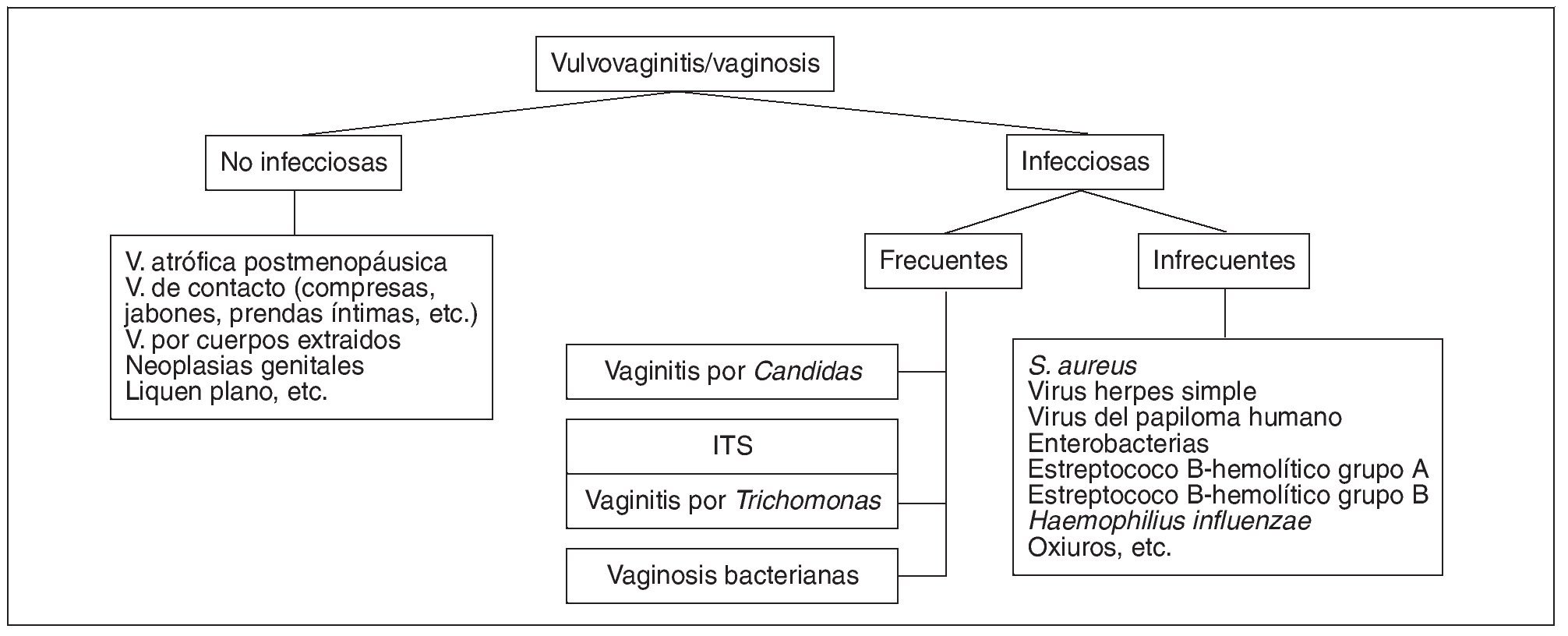
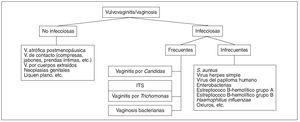
El 90% de las vulvovaginitis son de etiología candidiásisa, vaginosis bacteriana, tricomoniasis y etiología mixta (candidiasis y tricomoniasis o vaginosis bacteriana o ambas). Las causas no infecciosas incluyen vaginitis atrófica, alergia o irritación química (productos de higiene íntima, compresas, condones de látex, tintes, etc.) cuerpos extraños, liquen escleroatrófico o cáncer de vulva1,2 (fig. 1).
Figura 1. Etiología de las vulvovaginitis. ITS: infecciones de transmisión sexual; V.: Vaginosis.
La importancia de determinar el agente infeccioso causal radica en que cuando se trata de una vaginitis por Trichomonas debe tenerse en cuenta la posibilidad de una infección de transmisión sexual concurrente en la paciente y en sus contactos, y si se trata de una vaginosis bacteriana en una gestante se asocia a la rotura prematura de membranas, prematuridad, aborto espontáneo y endometritis puerperal3. La vaginosis bacteriana también se relaciona con patología ginecológica como la endometritis y enfermedad inflamatoria pélvica después de prácticas de procedimientos ginecológicos invasivos4. El objetivo de este trabajo es proporcionar a los médicos de Atención Primaria los conocimientos técnicos necesarios que faciliten el diagnóstico etiológico de las vulvovaginitis infecciosas en la cabecera de la paciente (point of care testing), así como los recursos formativos necesarios para dichas pruebas.
Diagnóstico
Signos y síntomas
Clásicamente la leucorrea está asociada a unas características típicas. La vaginosis bacteriana se presenta con un tono blanco-grisáceo, delgada-homogénea y pegada a las paredes. La vulvovaginitis candidiásica es blanquecina, con flujo "grumoso-requesón", y la tricomoniasis se caracteriza por ser purulenta, amarillo-verdosa, espumosa, maloliente y presentar hemorragias puntiformes cervicales. Si bien es tentador tratar las vaginitis empíricamente basándose en la historia y síntomas de la paciente, muchos estudios han demostrado que los síntomas y las características de la leucorrea no son buenos predictores de la etiología de las vaginitis5,6, incluso en las mujeres que han tenido previamente una vulvovaginitis candidiásica7. Además hay que tener en cuenta la posibilidad de una etiología mixta.
Deben examinarse cuidadosamente los genitales externos, y utilizando un espéculo vaginal las paredes vaginales y el cérvix: fisuras y excoriaciones en los genitales externos orientan a candidiasis y hemorragias puntiformes en el cérvix (cérvix en frambuesa) orientan a Trichomonas. En la vaginitis candidiásica los síntomas aumentan la semana previa a la menstruación y disminuyen con el inicio del flujo menstrual, y en la desencadenada por Trichomonas puede haber hemorragia poscoital o intermenstrual. La presencia de vesículas nos orienta a virus herpes.
Debe diferenciarse las características del flujo vaginal (a pesar de la poca correspondencia con la etiología), y si hay flujo cervical o dolor a la movilización del cérvix (tacto bimanual) que nos oriente a una cervicitis (realizar estudios de infecciones de transmisión sexual [ITS] a la paciente y sus contactos con medidas preventivas) o a una enfermedad inflamatoria pélvica (EPI), sobre todo si tiene fiebre o es portadora de dispositivo intrauterino (DIU).
Pruebas de diagnóstico en la cabecera de la paciente(point of care testing)
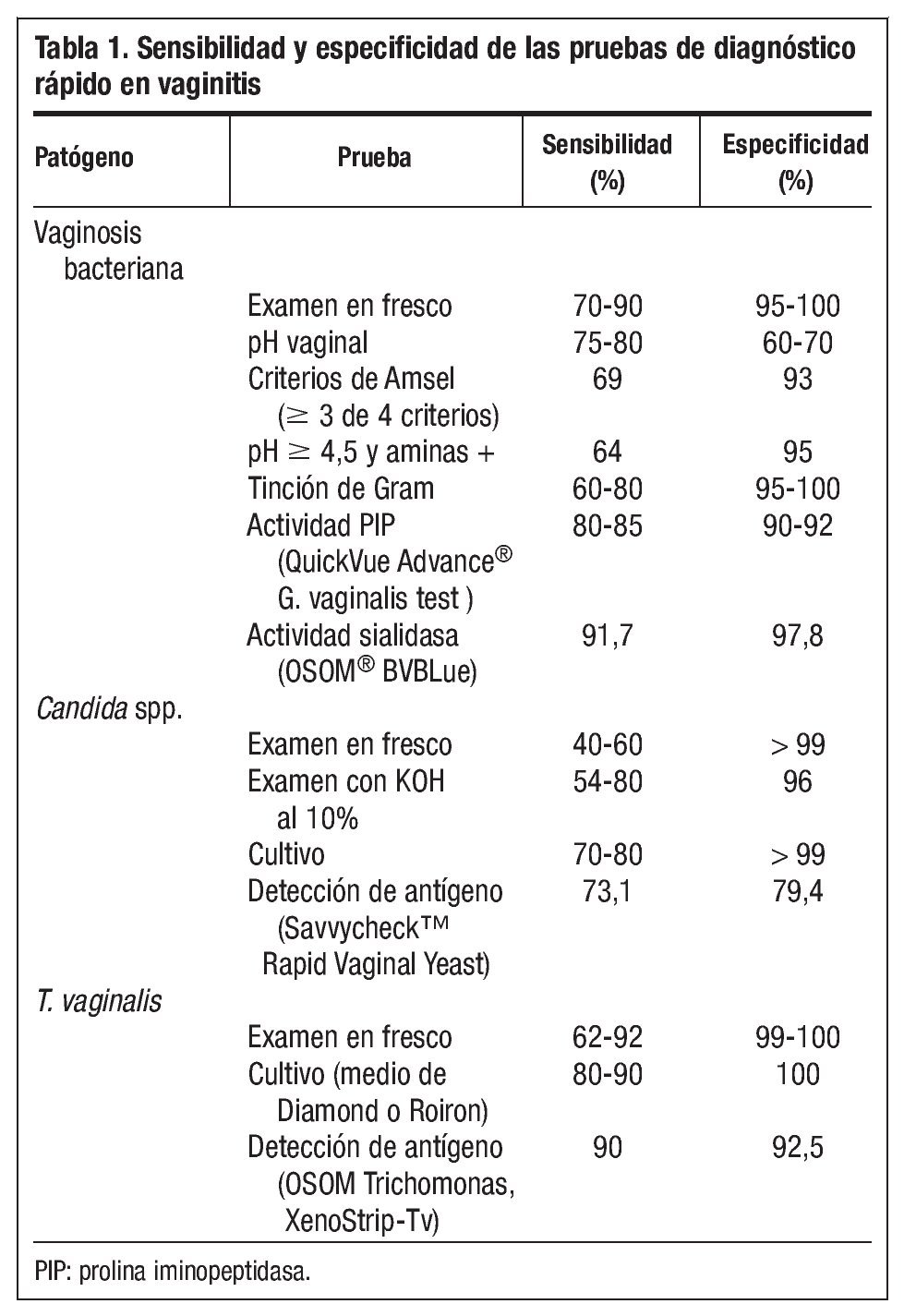
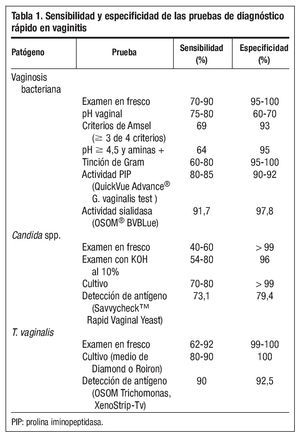
Dada la poca correlación entre los síntomas y signos de las vaginitis y su etiología, y la importancia de tener un diagnostico etiológico, el clínico debe tener unas habilidades técnicas de diagnóstico analítico inmediato (point of care testing). El médico de familia debe conocer la sensibilidad y especifidad de cada una de las diferentes pruebas diagnósticas. La tabla 1 muestra la sensibilidad y especificidad de las pruebas de diagnóstico rápido en la vaginitis8-11.
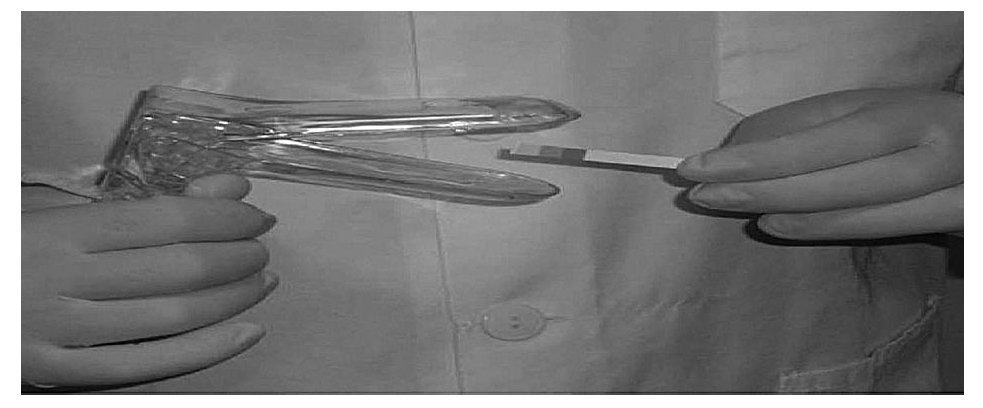
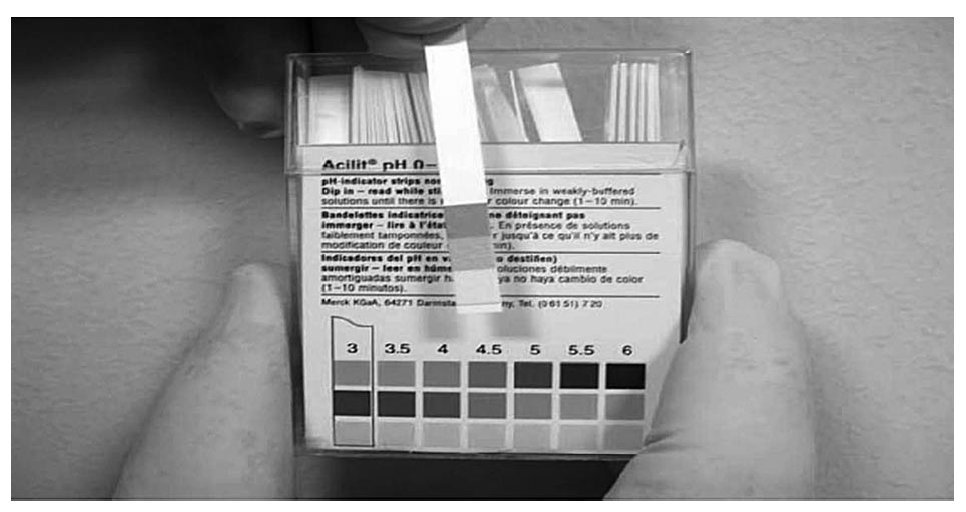
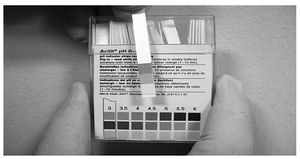
pH vaginal (figs. 2 y 3). Debe ser medido con unas tiras reactivas capaces de medir variaciones de pH de 0,5 (ACILIT® pH 0-6 MERCK). Se puede medir en el material recogido, una vez extraído el espéculo, en la rama inferior teniendo cuidado de que no sea una muestra vaginal del fondo de saco vaginal posterior, ya que éste puede tener el pH elevado por la presencia de moco cervical.
Figura 3. Medición del pH vaginal.
Si no se dispone de espéculo vaginal se introduce una tira de indicador de pH con ayuda de los dedos de la mano en las caras laterales de la vagina a medio camino entre el cérvix y el introito.
Se define como pH vaginal elevado si es > 4,5. La vaginosis bacteriana, la vaginitis por Trichomonas y las infecciones mixtas tienen un pH elevado; también el pH se eleva por la presencia de otros factores como moco cervical de sangre, semen, duchas vaginales y en la vaginitis atrófica. Las vaginitis candidiásicas tienen un pH < 4,512.
Un pH normal descarta las vaginitis que cursen con pH elevado, y en la práctica nos sitúa ante una vaginitis candidiásica. Una vaginitis candidiásica con un pH elevado sugiere una infección mixta o la presencia de otras causas que alteren el pH.
La relación entre pH vaginal y vaginosis bacteriana tiene un punto de inflexión a partir de un pH de 5 de máxima sensibilidad y especifidad, pero un pH > 4,5 mejora la sensibilidad manteniendo una alta especifidad10.
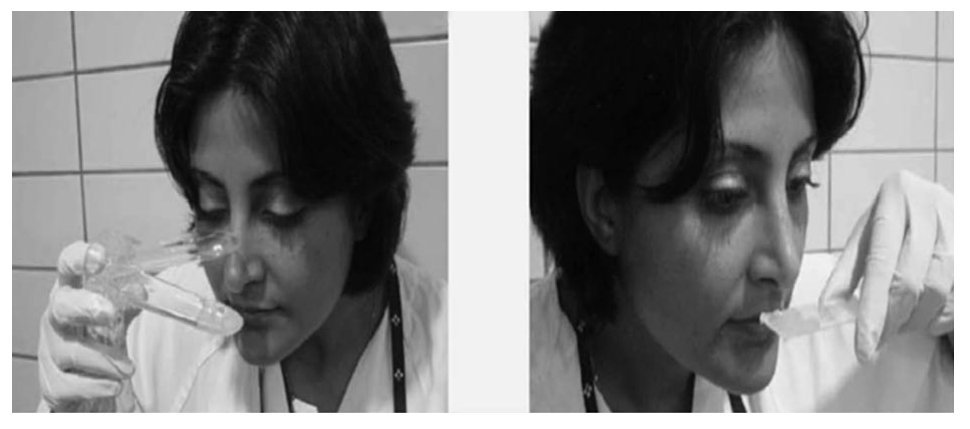
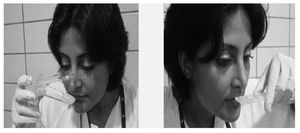
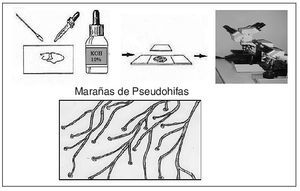
Test de las aminas (figs. 4, 5 y 6). La prueba de las aminas se realiza añadiendo KOH al 10% en el material recogido en la rama inferior del espéculo oliéndolo posteriormente. Si no se dispone de espéculo se puede realizar extendiendo la muestra en un portaobjeto, obtenida con una torunda previamente introducida en la vagina, oliéndola después de añadir unas gotas de KOH al 10%.
Figura 4. Realización de la prueba de las aminas en el espéculo vaginal. Se añaden varias gotas de KOH al 10% en el material recogido en la rama inferior del espéculo vaginal.
Figura 5. Realización de la prueba de las aminas si no se dispone de espéculo vaginal. Se toma una muestra introduciendo una torunda en la vagina y luego se hace una extensión sobre un porta al que se le añaden varias gotas de KOH al 10%.
Figura 6. Prueba de las aminas ("prueba del olor"). Un "olor a pescado" constituye una "prueba del olor" positiva.
La prueba es positiva si hay un olor a pescado. El olor resulta de la liberación de aminas y ácidos orgánicos producidos por la alcalinización de las bacterias anaeróbicas en la vaginosis bacteriana, aunque también puede dar olor en la vaginitis por Trichomonas. Para valorar correctamente la prueba de las aminas hay que utilizarla como uno de los cuatros criterios de Amsel para el diagnóstico de vaginosis bacteriana.
Criterios de Amsel. La vaginosis bacteriana tiene un criterio diagnóstico clínico que tiene que cumplir tres de los 4 criterios de Amsel et al13:
1) Flujo gris delgado homogéneo.
2) pH > 4,5.
3) Un 20% de células guía (células del epitelio vaginal cubiertas por microorganismos cocobacilares que les confiere un aspecto granuloso de límites imprecisos).
4) Prueba de las aminas: olor a pescado.
Basándonos en estos criterios el 90% de las mujeres con vaginosis bacteriana pueden ser diagnosticadas correctamente1,8,13,14.
Existen otras combinaciones de estos criterios que también tienen un alto valor diagnóstico, como son células guía más la prueba de las aminas y pH más esta prueba10,14,15. Esta última combinación, con una sensibilidad del 64% y especifidad del 95%, que comparándola con la combinación tradicional de ≥3 de los 4 criterios de Amsel (sensibilidad del 69% y especifidad del 93%) es particularmente útil en la práctica ambulatoria, pues nos simplifica los criterios clínicos para el diagnóstico de vaginosis bacteriana a 2 criterios sin pérdida de sensibilidad y especifidad10,14,15.
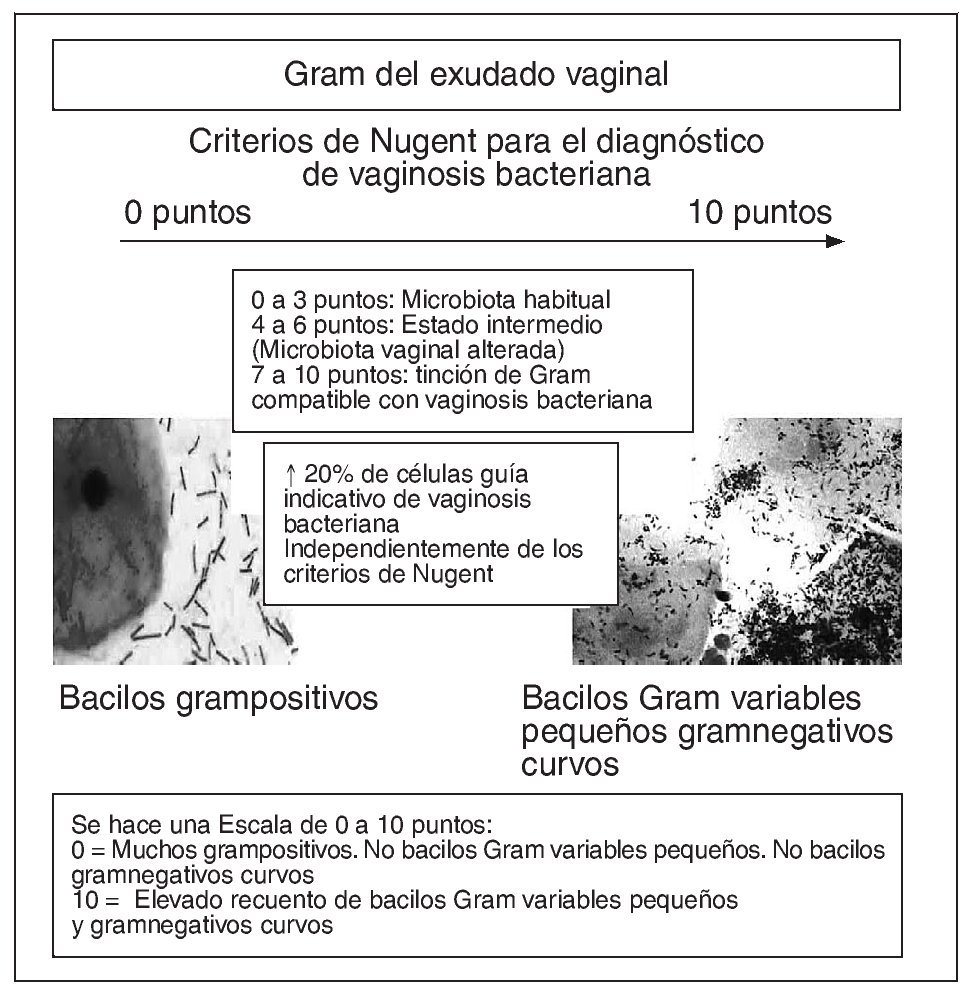
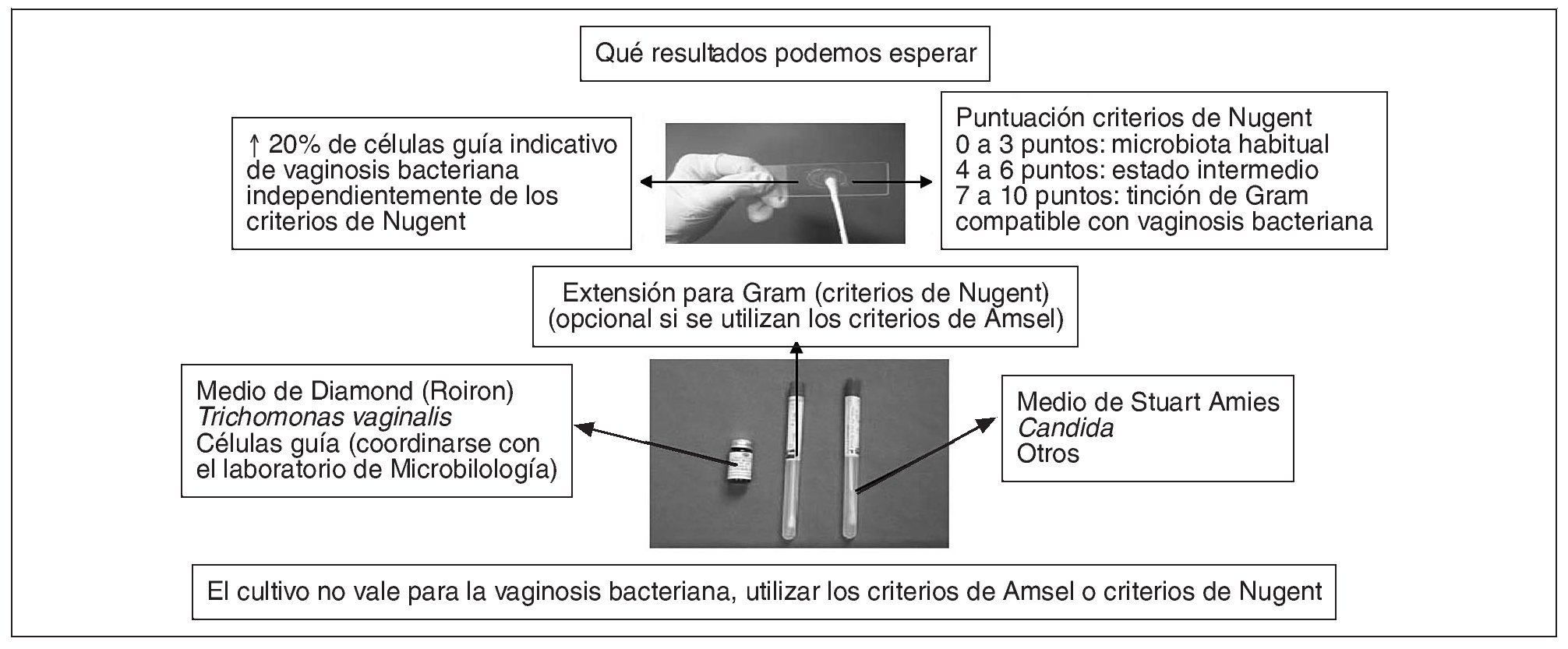
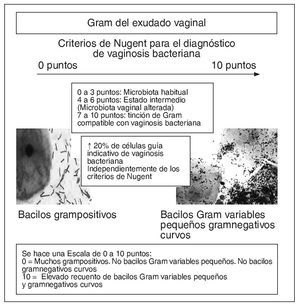
Extensión para la tinción de Gram del exudado vaginal (fig. 7). En el consultorio médico realizaremos una extensión del exudado vaginal en un portaobjeto para remitirlo al laboratorio de Microbiología, donde harán una tinción de Gram. Esta tinción se considera como "el patrón oro" para realizar el diagnóstico microbiológico de la vaginosis bacteriana. Mediante esta tinción se determina la cantidad relativa de los morfotipos característicos de la microbiota vaginal alterada y la presencia de células guía.
Figura 7. Interpretación de la tinción de Gram según los criterios de Nugent.
Se interpreta según los criterios de Nugent et al16: se hace una escala de 0 a 10 puntos; se puntúa desde 0 puntos si hay muchos Gram positivos (Lactobacillus spp.), si no hay presencia de bacilos Gram variables pequeños (Gardnerella vaginalis) y si no existen bacilos Gram negativos curvos (Mobilluncus spp.) y hasta 10 puntos si hay un elevado recuento de bacilos Gram variables pequeños y Gram negativos curvos.
Si la puntuación obtenida oscila entre 0 y 3 se informa como "microbiota habitual", entre 4 y 6 estado intermedio: "microbiota alterada" y entre 7 y 10 "tinción de Gram compatible con vaginosis bacteriana".
Se acepta que, independientemente de los criterios de Nugent, más de un 20% de células guía es indicativo de vaginosis bacteriana9.
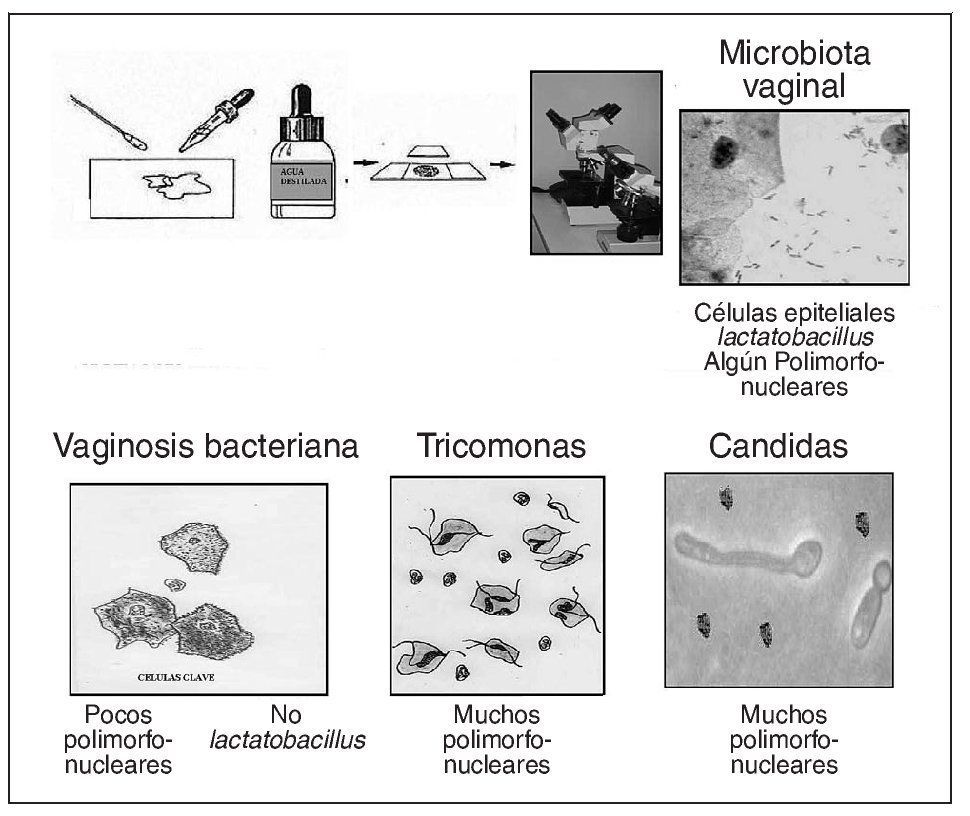
Evaluación microscópica (figs. 8 y 9). Se realiza una preparación en fresco con una solución salina y otra con KOH al 10%. Se hará el examen microscópico inmediatamente en la consulta, pues tiempos incluso relativamente cortos entre la recogida de la muestra y el examen microscópico hacen disminuir la viabilidad de las Trichomonas17. Una preparación en fresco para el examen microscópico se logra recogiendo dos torundas de la zona de mayor exudado vaginal, o en su caso del fondo de saco vaginal posterior. Una se diluye con dos gotas de solución salina normal sobre un portaobjeto y la otra con dos gotas de una solución de KOH al 10% en otro portaobjeto; posteriormente se cubren con un cubreobjeto. Se colocan las muestras en un microscopio y se observan unos 10 campos primero con una lente de 20 aumentos y después con otra de 40 aumentos.
Figura 8. Microscopio: examen en fresco con suero fisiológico.
Figura 9. Microscopio: examen en fresco con KOH al 10%.
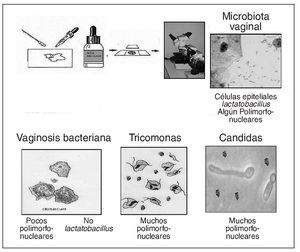
En el examen con solución salina podemos ver microbiota vaginal (Lactobacillus), células epiteliales, algún leucocito polimorfonuclear, células guía, Trichomonas y levaduras. También podemos ver células redondas parabasales (vistas en la vaginitis atrófica). La incorporación de KOH al 10% en las muestras destruye los elementos celulares y facilita el reconocimiento de marañas de pseudohifas.
La vaginosis bacteriana tiene un criterio diagnóstico clínico, ya que ha de cumplir 3 de los 4 criterios de Amsel et al13. Otras de las características de la vaginosis bacteriana son pocos polimorfonucleares, pocos Lactobacillus y múltiples cocobacilos. Todo esto, además de las células guía, lo podemos ver en un examen en fresco, por lo que puede hacerse una discriminación similar como en una coloración de Gram18,19 (criterios de Nugent et al16).
En vaginitis por Candida y Trichomonas la presencia de Trichomonas móviles, hifas, micelios o esporas permite el diagnóstico en el 50 al 70% de los casos. Por lo tanto, ante un examen en fresco negativo para Trichomona o Candida solicitaremos un cultivo para descartarlas. También solicitaremos un cultivo aunque observemos Candida en una vulvovaginosis candidiásica recurrente para descartar especies de Candida no albicans. Una identificación de Candida por cultivo o microscopía, en ausencia de clínica, no es indicación de tratamiento debido a que muchas mujeres asintomáticas tienen colonización por levaduras18.
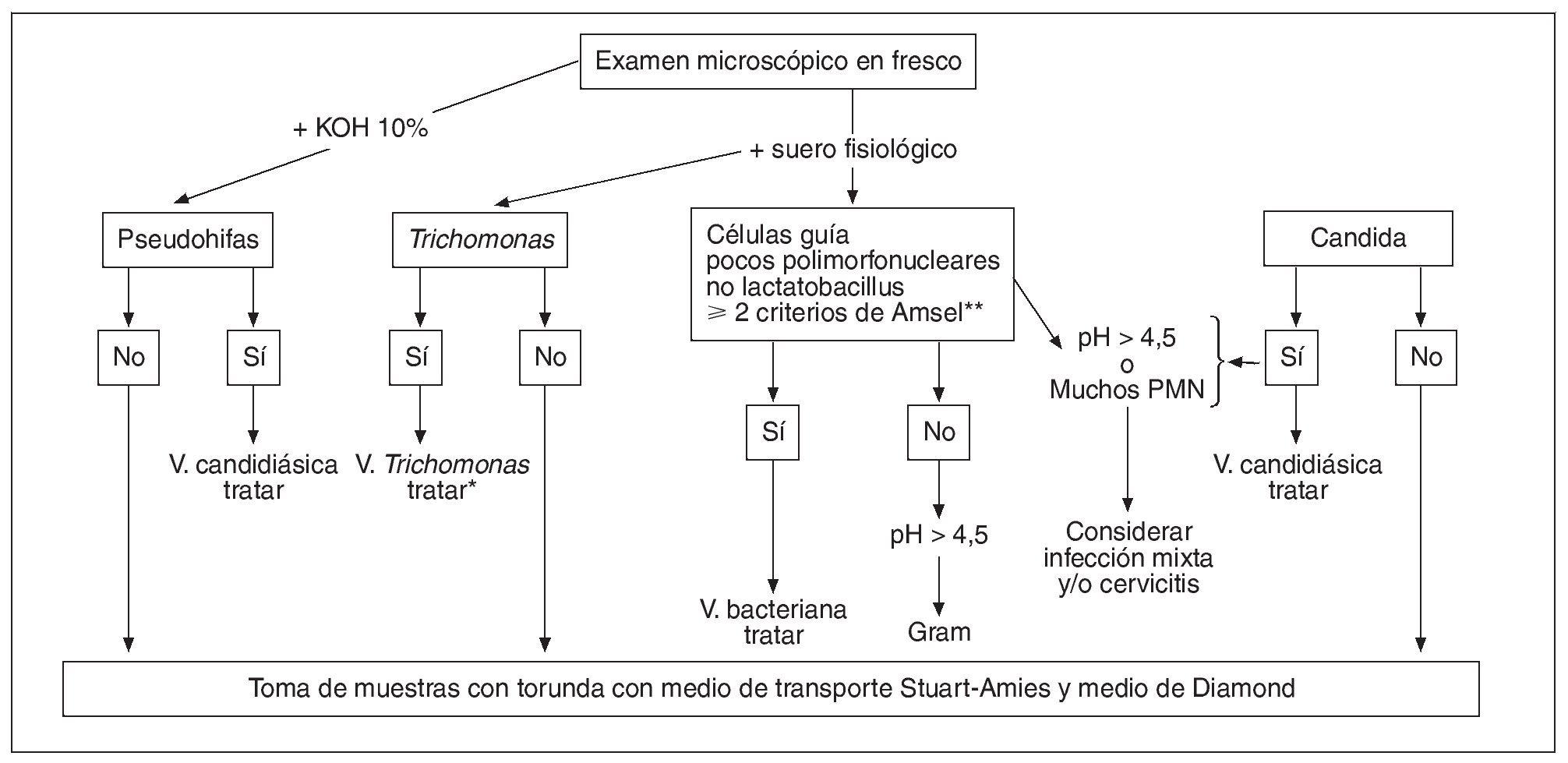
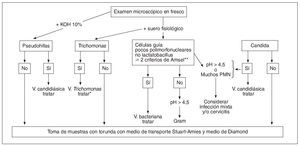
Normalmente no se observan muchos polimorfonucleares en las vaginitis por Candida y en las vaginosis bacterianas, pero sí aparecen en cambio en las vaginitis por Trichomonas. Ante una vaginitis por Candida o una vaginosis bacteriana, en la que en el examen en fresco observemos muchos polimorfonucleares, sospecharemos de una infección mixta con Trichomonas e incluso una cervicitis. En la figura 10 se propone un algoritmo diagnóstico en caso de disponer de microscopio en la consulta.
Figura 10. Algoritmo diagnóstico de las vaginitis si se dispone de microscopio en la consulta. (*) Infecciones de transmisión sexual (ITS): hacer cribado de otras ITS; (**): Criterios de Amsel: 1. flujo grisáceo, delgado, homogéneo; 2. 20% de células guía; 3. Prueba de las aminas: olor a pescado; 4. pH > 4,5.
La microscopía en el consultorio médico es la mejor y mas rápida forma de hacer el diagnóstico a la cabecera de la paciente8,18,20, siempre y cuando estén presentes los hallazgos típicos, pero la mayoría de los médicos no utilizan el microscopio y valdría la pena intentarlo: la paciente puede salir con un diagnóstico en la misma consulta, es de suma importancia tanto en el tratamiento como a la hora de establecer medidas preventivas para evitar más contagios, tanto en la paciente como en sus contactos en el caso de observar Trichomonas o una gran cantidad de polimorfonucleares que nos hagan sospechar una cervicitis. En caso de contar con un microscopio existen en Internet múltiples recursos para aprender a realizar este procedimiento, que requiere cierto entrenamiento básico.
Toma de muestras para cultivo
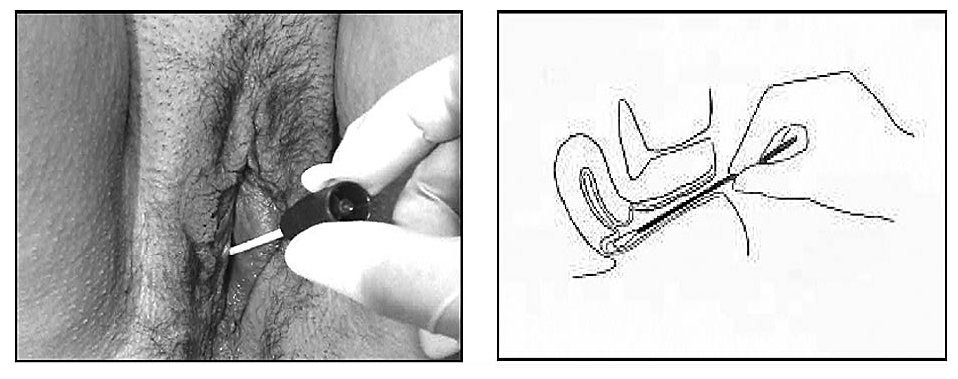
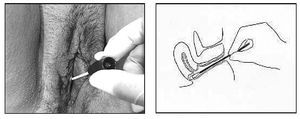
Se toman muestras de la zona de mayor exudado vaginal (figs. 11, 12 y 13), o en su caso del fondo de saco vaginal posterior con dos torundas: una se introduce en medio de Stuart-Amies para cultivos habituales y Candida y otra en medio de Trichomonas (caldos de Roiron o de Diamond).
Figura 11. Recogida de muestras con espéculo vaginal.
Figura 12. Recogida de muestras si no se dispone de espéculo vaginal. Se introduce la torunda en la vagina, separando muy bien los labios menores con los dedos para que la torunda no los roce.
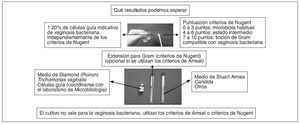
Figura 13. Resultados que podemos esperar de la toma de muestras del exudado vaginal.
¿Que resultados podemos esperar de los cultivos? Del medio de Stuart-Amies, mediante un cultivo posterior en el laboratorio de Microbiología en agar Sabouraud, podemos esperar la presencia o ausencia de Candida. Hay que tener en cuenta que Candida spp. forma parte de la microbiota vaginal, por lo que no hay que tratar un cultivo positivo sin clínica de vaginitis. También nos puede informar de otros microorganismos no habituales causantes de vaginitis. No se usan los cultivos para la vaginosis bacteriana, pues G. vaginalis también forma parte de la microbiota vaginal, y su aislamiento no refleja la complejidad de los cambios en la microbiota de la vaginosis bacteriana.
El medio de Roiron o de Diamond nos informara de la presencia de Trichomonas y células guía, aunque estas últimas requieren alguna experiencia del observador para su identificación en este medio.
El almacenaje del medio de Stuart-Amies es a temperatura ambiente, y el del medio de Roiron o de Diamond es en nevera. Una vez recogida la muestra hay que guardarlos en estufa, aunque esto pueda suponer un problema en Atención Primaria si no se dispone de ella. Se procurará el transporte lo más pronto posible al laboratorio de Microbiología.
Muchas veces en la consulta no hay mesas ginecológicas, la exploración pélvica requiere más tiempo y originar retrasos en la consulta. Además, la paciente puede tener cierto rechazo a un examen pélvico. Ante estas situaciones se deriva a la paciente o se trata empíricamente, con lo que una ITS puede quedar sin diagnóstico o que éste se demore. Un estudio21 sugiere que infecciones vaginales debidas a Trichomonas, vaginosis bacteriana y vulvovaginitis candidiásica pueden ser también diagnosticadas sin usar espéculo vaginal, obteniendo la secreción vaginal sin la directa visualización de un examen pélvico con espéculo. El riesgo de esta estrategia es que a priori no es posible saber si los síntomas son debidos a una vaginitis o a una infección cervical. Estudios previos22,23 han demostrado que las infecciones cervicales causadas por Neisseria gonorrhoeae y Chlamydia trachomatis pueden ser diagnosticas sin usar espéculo con técnicas de detección en orina por reacción en cadena de la polimerasa (PCR). Con esta estrategia se corre el riesgo de no detectar otras infecciones genitourinarias y otras anomalías24, aunque con un examen externo genital se pueden ver verrugas genitales, úlceras vulvares, vesículas herpéticas y la serología puede detectar sífilis, etc. Además, si se sigue un programa de detección precoz de cáncer de cuello de útero se realiza un examen pélvico. Éste se realizará si la historia o los síntomas y signos de la paciente sugieren una infección genitourinaria complicada21, aunque deberían hacerse más estudios acerca de esta estrategia24.
SEGUNDA PARTE: NUEVAS PRUEBAS DIAGNÓSTICAS RÁPIDAS, RESUMEN DE LA ACTUACIÓN DIAGNÓSTICA, TRATAMIENTO Y RECURSOS FORMATIVOS PARA EL ENTRENAMIENTO BÁSICO
Nuevas pruebas diagnósticas rápidas
Se han comercializado equipos que podrían ser útiles en el diagnóstico rápido (figs. 14, 15 y 16) de las vaginitis, sobre todo cuando no hay acceso al microscopio en la consulta o cuando la microscopía no nos puede ayudar en el diagnóstico, aunque se necesita más experiencia y estudios para que el uso extenso de las nuevas pruebas rápidas puedan ser recomendadas.
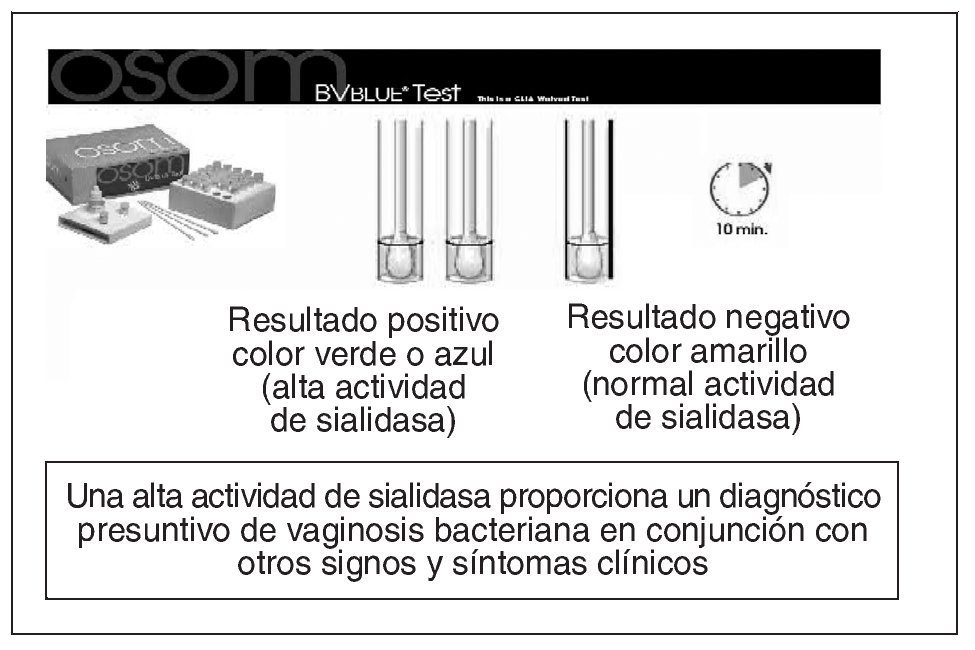
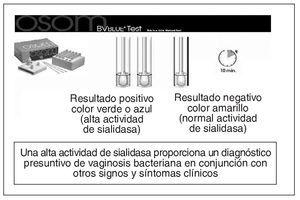
Figura 14. Vaginosis bacteriana: prueba de detección rápida de alta actividad de sialidasa.
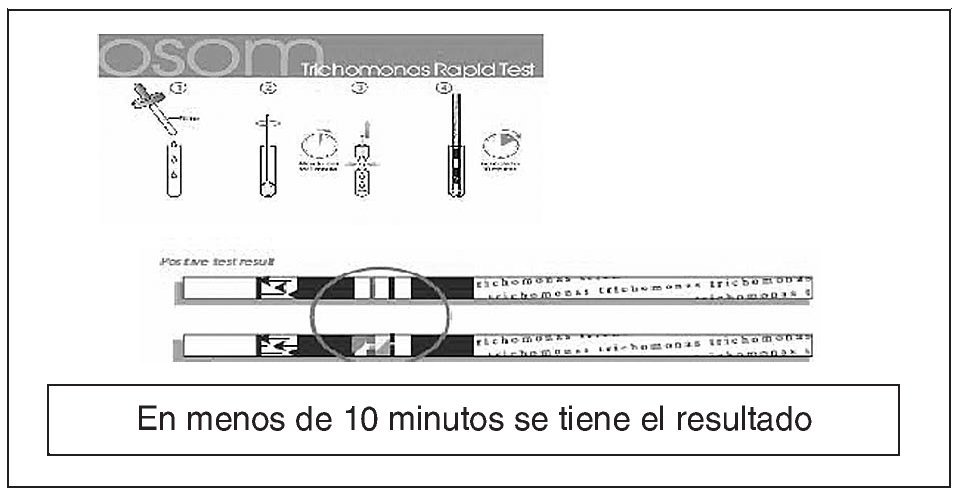
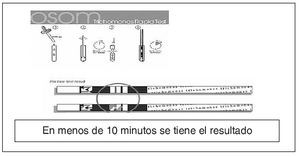
Figura 15. Tricomoniasis: prueba de detección rápida. Inmunocromatografía de flujo capilar.
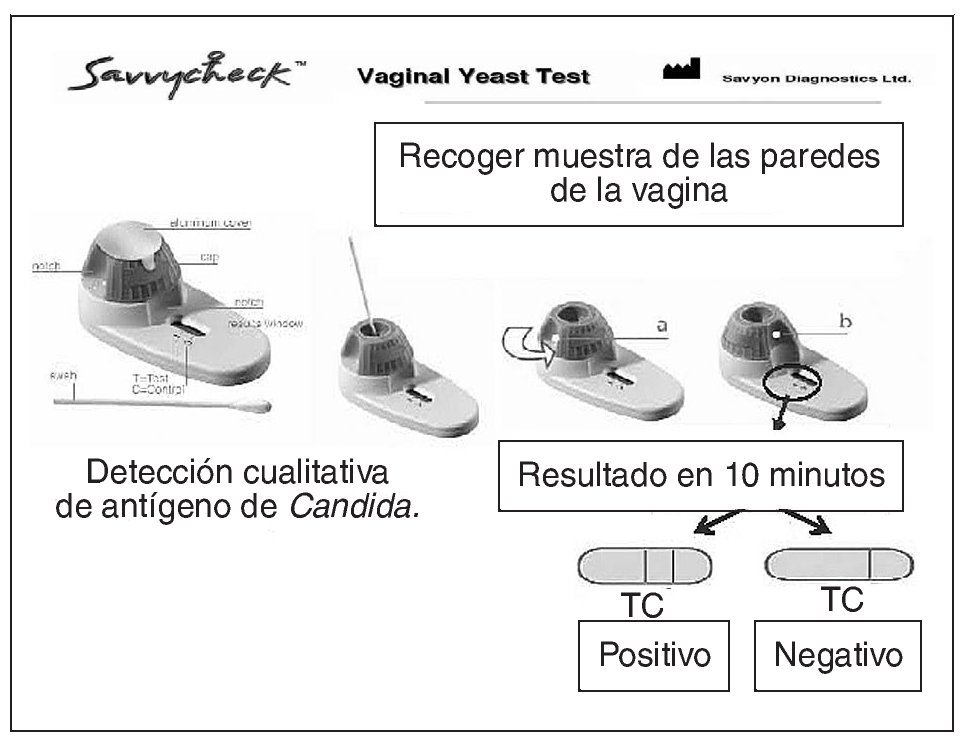
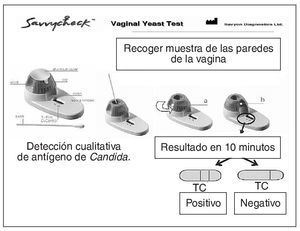
Figura 16. Candidiasis: prueba de detección rápida. Inmunocromatografía de flujo capilar.
Diagnostico rápido de pH vaginal y prueba de las aminas
Como se ha indicado se pueden emplear 2 criterios de Amsel en lugar de los 3 clásicos sin pérdida de sensibilidad y especifidad14,10,15. Se han comercializado equipos (QuickVue Advance® pH and Amines test, Quidel Corporation. FemExam® , CooperSurgical, Inc.) que incluyen pruebas en una tarjeta para la determinación de pH ≥ 4,7 y aminas (trimetilaminas) y en dos minutos nos da el resultado. Un trabajo de Guzmán et al10 encuentra en el FemExam® para detectar pH alto una sensibilidad del 88% y especificidad del 64%, y para detectar aminas positivas una sensibilidad del 41% y especifidad del 91%, cuando son los dos parámetros positivos la sensibilidad es del 40% y la especificidad es del 95%. Según este trabajo FemExam® tiene menos sensibilidad que la prueba del "olor" clásica para detectar aminas y es menos específico para detectar un pH alto10. La diferencia en el pH puede ser debido a que el punto de corte utilizado en los criterios de Amsel es ≥ 4,5 y en FemExam es de 4,7. Otra causa que podría explicar esta diferencia puede ser la dificultad en la lectura e interpretar los resultados de la tarjeta: positivo o negativo es un signo mas o un signo menos de color azul, y los resultados tenían a menudo señales azules muy débiles10 que eran difíciles de interpretar. De todas formas las diferencias del pH no son estadísticamente significativas, pero las medidas de las aminas son peores para el FemExam®. Esta diferencia persiste cuando el pH y las aminas son positivas, debido a la gran discrepancia en la sensibilidad en las aminas. Otros autores25 encuentran para el FemExam®, cuando pH y aminas son positivos, sensibilidad del 59% y especificidad del 92%. Esto no apoya el uso rutinario de la tarjeta FemExam® y parece razonable utilizar la prueba del "olor" para las aminas y la medida del pH con tiras reactivas. Además el proveedor en España de QuickVue Advance® pH and Amines test ha dejado de suministrar este producto, por lo que lo han descatalogado.
Diagnostico rápido de vaginosis bacteriana
Detección de la actividad de la enzima prolina iminopeptidasa. La vaginosis bacteriana se caracteriza por una alteración masiva de la microbiota vaginal, en la cual el género predominante Lactobacillus es reemplazado por una flora mixta, que pueden aumentar entre 100 y 1.000 veces, entre los que destaca G. vaginalis y Mobiluncus spp. Para el diagnóstico de vaginosis bacteriana no se recomienda el cultivo de G. vaginalis, pues forma parte de la microbiota vaginal y su aislamiento no refleja la complejidad de los cambios en la microbiota de la vaginosis bacteriana. Recientemente se han comercializado equipos para la detección de altas concentraciones de G. vaginalis; uno es una sonda de ADN (Afffirm VP III) y otro está basado en la detección de la actividad de la enzima prolina iminopeptidasa (PIP) de G. vaginalis del flujo vaginal en mujeres con sospecha de vaginosis bacteriana (QuickVue Advance® G. vaginalis test Quidel Corporation). Esta prueba detecta por métodos colorimétricos la actividad PIP de G. vaginalis directamente en la torunda utilizada para obtener la muestra, produciendo un color que va del melocotón al rosa y rojo en 5 minutos. Un resultado positivo indica la presencia de ≥ 2 x 107 unidades de colonias (UFC) de G. vaginalis en la secreción vaginal no diluida, y es indicio de vaginosis bacteriana si es coherente con otros signos y síntomas clínicos, como puede ser pH elevado26, olor a aminas, células guía y flujo gris delgado homogéneo.
Detección de alta concentración enzima sialidasa. La vaginosis bacteriana está asociada a patología ginecológica y obstétrica. Un mecanismo de cómo una infección del tracto genital bajo causa enfermedades en el tracto genital alto podría ser que los microorganismos que forman parte de la vaginosis bacteriana liberen enzimas como sialidasas y mucinasas que, alterando la barrera mucosa disminuyan los mecanismos de defensa del cérvix y la vagina, aumenten la capacidad de los microorganismo para invadir y destruir tejidos27, permitiendo a las bacterias ascender hacia el útero produciendo una infección del tracto genital superior. Las sialidasas han sido significativamente asociadas con vaginosis bacteriana28,29. Se han desarrollado nuevas técnicas para identificar la actividad de las sialidasas en muestras vaginales30,31. La presencia de actividad sialidasa no es suficiente para confirmar vaginosis bacteriana, excepto para valores mayores que 5,5 nmoles de metoxifenol producido en la reacción enzimática utilizada para la cuantificación de la sialidasa29. Comercializado por Genzyme Diagnostic OSOM® BVBLUE rapid detecta de forma presuntiva en 10 minutos la presencia de una alta concentración de enzima sialidasa en niveles ≥ 7,8 U (una unidad de actividad de sialidasa es definida como la cantidad de enzima requerida para liberar 1 nmol de sustrato/ml/min a 37o C) en muestras vaginales32. Se considera la prueba positiva cuando se desarrolla un color azul o verde y se corresponde con una alta actividad de sialidasa; un color amarillo se considera como negativo y se corresponde con una actividad normal de sialidasa. BVBLUE es útil como una herramienta de diagnóstico rápido que proporciona un diagnóstico presuntivo de vaginosis bacteriana en conjunción con otros signos y síntomas clínicos.
Diagnostico rápido de vaginitis por Trichomonas. El examen microscópico en fresco es la forma más común de diagnosticar las tricomoniasis que presenta una alta especificidad, pero tiene una baja sensibilidad. Además en muchos sitios el examen microscópico no se realiza inmediatamente en la consulta, y la muestra es enviada al laboratorio de Microbiología con el consiguiente retraso y pérdida de sensibilidad. Al no poderse descartar este patógeno se realizan cultivos, con lo que el diagnóstico se retrasa aún mas. Muchas mujeres con tricomoniasis podrían no recibir tratamiento, cribado de otras ITS y consejos en la primera consulta, lo que podría ser un problema de salud pública. Se han desarrollado nuevas pruebas para el diagnóstico rápido de Trichomonas basadas en la tecnología de inmunocromatografía de flujo capilar para detectar la presencia de los antígenos de Trichomonas (pruebas de antigénicos rápidos). Son fáciles de realizar y en menos de 10 minutos se obtiene el resultado, con lo que la paciente puede ser diagnosticada en la primera consulta. Estas pruebas están comercializadas por Xenotope Diagnostic: XenoStrip-Tv® Trichomonas vaginalis test (Cassette) y Genzyme Diagnostic OSOM® Trichomonas rapid test (tiras reactivas). Varios estudios33-36 han evaluado estos kit comerciales comparándolos con el examen microscópico en fresco, y concluyen que son más sensibles que el examen en fresco microscópico con una especifidad adecuada, fáciles y rápidos de realizar. Aunque en poblaciones de baja prevalencia de T. vaginalis habría que hacer más evaluaciones adicionales de la especificidad34, si bien estudios posteriores han demostrado una alta especificad que debería alentar a los clínicos en el uso de estas pruebas en poblaciones con baja prevalencia de T. vaginalis36. Estos estudios y otros37 comparan las pruebas antigénicas rápidas con el cultivo, dando resultados con sensibilidades y especifidades similares. En resumen podrían ser una importante contribución al repertorio de las técnicas diagnósticas de T. vaginalis, especialmente donde el microscopio o cultivos no están disponibles y en las pacientes que tengan dificultades para ser seguidas en consultas posteriores, pues ellas y la sociedad se beneficiarían de un diagnóstico, pronto tratamiento y consejo en la primera visita médica.
Diagnostico rápido de vaginitis candidiásica. El diagnóstico presuntivo de las vulvovaginitis candidiásicas en la consulta está frecuentemente basado en la historia de la paciente y en los hallazgos clínicos, pero ambos tienen poca correspondencia con la etiología. También se puede utilizar el pH vaginal que, debido a la concurrencia de otros factores como sangre, moco cervical, duchas vaginales, vaginitis atrófica e infecciones mixtas nos pueden alterar el pH perdiendo su especifidad. La microscopía en la consulta no siempre está disponible y además tiene una baja sensibilidad. Consecuentemente se hace un tratamiento empírico a la espera del resultado del cultivo que se puede demorar varios días con la posibilidad de un sobreuso de tratamiento de antifúngicos o la demora en varios días del tratamiento. Savyon Diagnostics ha comercializado Savvy-checkTM Rapid Vaginal Yeast Infection, una prueba basada en inmunocromatografía de flujo capilar que detecta antígeno de Candida en el flujo vaginal en 10 minutos. Es precisa y asequible comparada con el cultivo, y tiene una sensibilidad y valor predictivo negativo más alto que la microscopía, lo cual puede evitar tratamientos innecesarios38. Además, puede ser realizada por la propia paciente, mejorando la precisión del autodiagnóstico y del autotratamiento.
Resumen de la actuación diagnóstica
Se empieza con una exploración de los genitales externos, después se introduce un espéculo vaginal visualizando la vagina y el cuello cervical. Se realizan dos tomas para cultivos del exudado vaginal (medio de Stuart-Amies y medio de Trichomonas: caldos de Roiron o de Diamond). Con una de estas tomas se hará una extensión en un portaobjetos para Gram (criterios de Nugent).Si no se dispone de espéculo vaginal se obtienen las muestras introduciendo las torundas en la vagina. Si se dispone de microscopio en la consulta se obtienen otras dos tomas para examen en fresco con suero fisiológico y con KOH al 10%. Si en esta exploración sospechamos una cervicitis haremos tomas endocervicales para Neisseria gonorrhoeae y Chlamydia trachomatis o derivaremos al especialista. Seguidamente retiraremos el espéculo vaginal y haremos un tacto vaginal para detectar datos de una enfermedad pélvica inflamatoria.
Determinaremos el pH vaginal en el material recogido en la rama inferior del espéculo, o introduciendo una tira de indicador de pH con ayuda de los dedos de la mano en las cara laterales de la vagina a medio camino entre el cérvix y el introito. La prueba de las aminas se puede realizar extendiendo la muestra en un portaobjetos, oliéndola después de añadir unas gotas de KOH al 10%. También se puede realizar añadiendo el KOH al 10% en el material recogido en la rama inferior del espéculo.
Un pH vaginal normal nos orienta hacia una candidiasis, un pH alto con prueba de las aminas positivo sugiere una vaginosis bacteriana y un pH alto con prueba de las aminas negativo una vaginitis por Trichomonas. Un pH alto también puede darlo una infección mixta, e incluso una candidiasis puede tener pH elevado por la presencia de otras causas no infecciosas como semen, moco cervical, sangre, duchas vaginales y en mujeres posmenopáusicas.
Un aislamiento de G. vaginalis no tiene ningún significado para diagnosticar vaginosis bacteriana; se utilizan los criterios de Amsel (pH y prueba de las aminas) o los criterios de Nugent (Gram del exudado vaginal). A una mujer con cultivo positivo de Candida no hay que tratarla si no se acompaña de clínica.
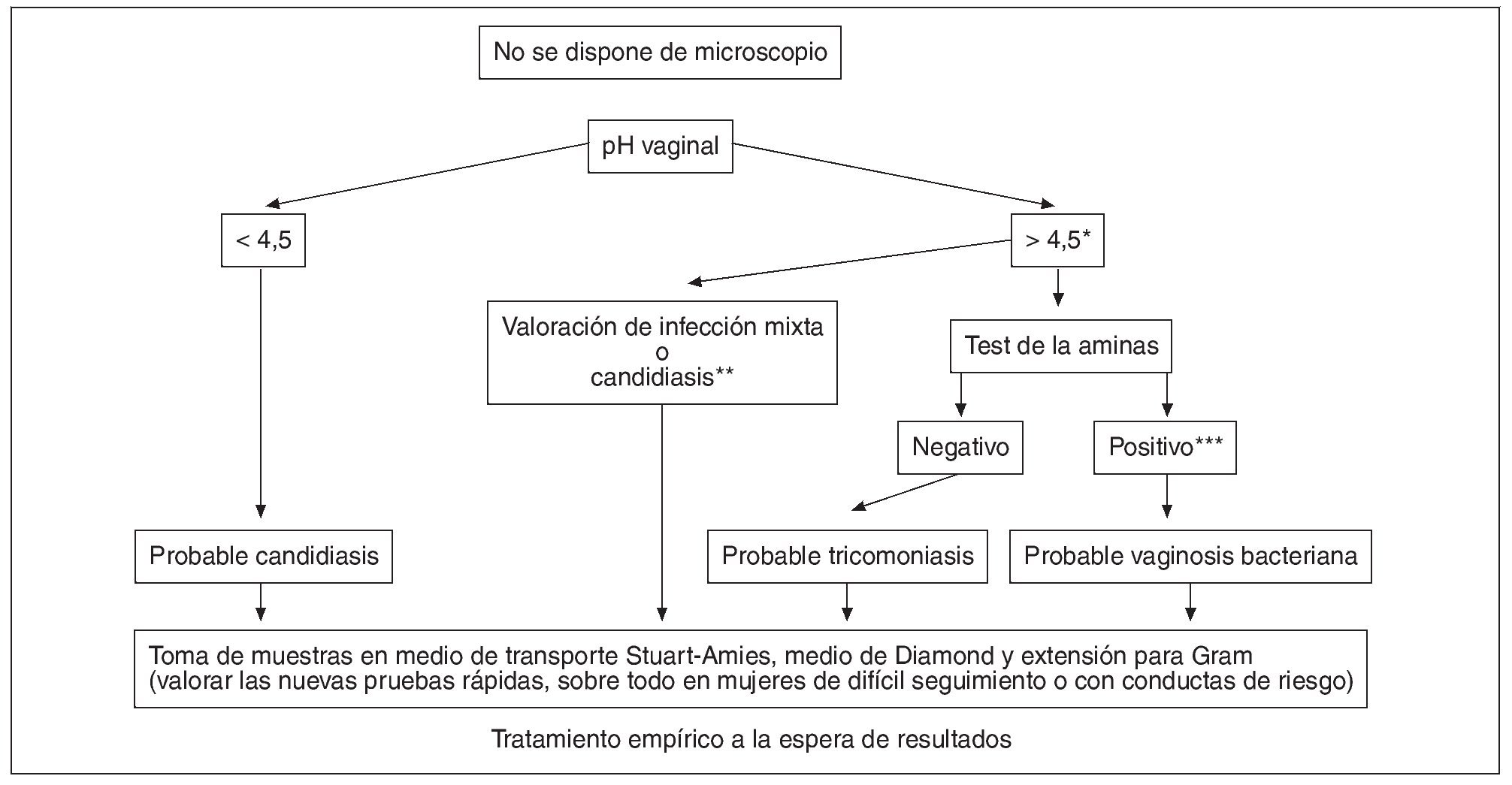
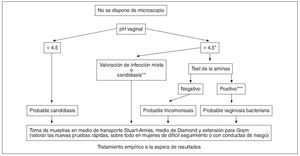
Si no se dispone de microscopio (fig. 17) en la consulta con los datos aportados con el pH vaginal y la prueba de las aminas, se realiza un tratamiento empírico a la espera de los resultados de los cultivos y del Gram. Aquí tendrían su lugar los nuevos métodos de diagnóstico rápido para la vaginosis bacteriana (QuickVue Advance G. vaginalis test® y OSOM® BVBLUE), de las tricomoniasis (XenoStrip-TvTM® y OSOM trichomanas rapid test®) y de las candidiasis (SavvycheckTM Rapid Vaginal Yeast Infection Test).
Figura 17. Algoritmo diagnóstico de las vaginitis si no se dispone de microscopio en la consulta. (*) Un pH elevado valorado aisladamente puede no tener una alta especificidad, pues hay otras causas que lo incrementan: semen, sangre, moco cervical; (**): infección mixta: candidiasis más vaginosis bacteriana o tricomoniasis o ambas. Una candidiasis puede tener un pH alto si están presentes otras causas que lo incrementan; (***): pH elevado más prueba de las aminas positiva comparable a tres o más de los criterios de Amsel.
Si se dispone de microscopio (fig. 10) los hallazgos típicos nos darán el diagnóstico microbiológico. Si el examen en fresco no es concluyente se hará un tratamiento empírico a la espera de los resultados de los cultivos y del Gram.
Si no se llega a un diagnóstico etiológico hay que tener en cuenta causas menos comunes de vulvovaginitis. La cervicitis puede cursar con leucorrea; es prudente descartar una cervicitis en mujeres sexualmente activas que consultan por leucorrea si tienen menos de 25 años, y en todas las pacientes que tienen fiebre, dolor abdominal bajo, compañero sexual con una ITS, un nuevo compañero sexual o más de uno, presencia de exudado mucopurulento cervical, vaginitis por Trichomonas y en las que en el examen en fresco microscópico se observen muchos polimorfonucleares y/o sangrado endocervical fácilmente inducido39.
TRATAMIENTO39
Vaginosis bacteriana
Tratamiento recomendado. Metronidazol 500 mg oral dos veces al día durante 7 días o metronidazol gel vaginal 0,75% p/p, 7,5 mg/g una vez al día al acostarse durante 5 días o clindamicina crema vaginal 2% una aplicación intravaginal de 5 g diaria por la noche durante 7 días.
Tratamiento alternativo. Clindamicina 300 mg oral cada 12 horas durante 7 días o clindamicina 100 mg óvulos vaginales uno diario por la noche durante tres días.
Recidivas. Prologar las pautas recomendadas 10-14 días y luego metronidazol gel 0,75% dos veces por semana durante 6 meses.
Embarazadas. Se prefiere la terapia oral para tratar una posible infección subclínica del tracto genital superior. Metronidazol 500 mg oral cada 12 horas durante 7 días o metronidazol 250 mg oral cada 8 horas durante 7 días o clindamicina 300 mg oral cada 12 horas durante 7 días.
Sólo habrá que tratar a las mujeres sintomáticas. Excepciones: a) las gestantes asintomáticas con riesgo elevado de parto prematuro (tener antecedentes). Se debería hacer cribado en este grupo de mujeres. Realizar control en el primer trimestre y b) asintomáticas previamente a aborto o histerectomía.
La US Preventive Services Task Force (USPSTF) ha publicado en 2008 dos recomendaciones para el cribado de vaginosis bacteriana en mujeres embarazadas para prevenir partos prematuros 40.
1) La USPSTF no recomienda el cribado de la vaginosis bacteriana asintomática en mujeres embarazadas con bajo riesgo de parto prematuro.
2) La USPSTF concluye que la evidencia actual es insuficiente para evaluar el equilibrio entre los beneficios y los daños de detección de la vaginosis bacteriana asintomática en mujeres embarazadas con alto riesgo de parto prematuro. Las evidencias disponibles con respecto a los beneficios del tratamiento de las vaginosis bacterianas asintomáticas en mujeres embarazadas con alto riesgo de parto prematuro están en conflicto. Se necesitan investigaciones adicionales para evaluar el beneficio del cribado y del tratamiento de la vaginosis bacteriana asintomática en este grupo para hacer una recomendación.
Clindamicina tópica sólo se puede utilizar en el primer trimestre del embarazo41. Metronidazol está catalogado en el embarazo como categoría B, pero múltiples estudios y metaanálisis no han demostrado una asociación entre metronidazol usado durante el embarazo y efectos teratogénicos o mutagénicos en el recién nacido42. Se debe hacer un control de las gestantes asintomáticas con vaginosis bacteriana con alto riesgo de parto prematuro un mes después de acabar el tratamiento para ver si la terapia fue efectiva.
No está recomendado el tratamiento de las parejas sexuales. En caso de alergia o intolerancia al metronidazol utilizar clindamicina crema vaginal. Si no toleran metronidazol oral hay que considerar metronidazol gel, pero si son alérgicos al metronidazol oral no se debe utilizar metronidazol gel.
No son necesarios controles si los síntomas se resuelven; sólo serán precisos si éstos recidivan. En vaginosis recurrentes (≥ 3 episodios en un año) tratar con metronidazol gel 0,75% dos veces por semana durante 6 meses y/o remitir al especialista.
Las pacientes positivas para el virus de la inmunodeficiencia humana (VIH) deben recibir el mismo tratamiento que las negativas para el VIH. Hay más casos persistentes de vaginosis bacteriana en mujeres positivas para el VIH.
Se debe aconsejar a las pacientes no consumir alcohol durante el tratamiento con metronidazol y 24-48 horas después. En mujeres en período de lactancia a quienes se administre metronidazol se debe suspender la lactancia durante el tratamiento y hasta pasadas 24 horas después de la última dosis. Las cremas de clindamicina debilitan los condones de látex y diafragmas hasta 5 días después de usarlas.
Tricomoniasis
Tratamiento recomendado. Pautas orales para alcanzar niveles terapéuticos en uretra y glándulas perivaginales. Metronidazol 2 g orales en una dosis o tinidazol 2 g orales en una dosis.
Tratamiento alternativo. Metronidazol 500 mg oral dos veces al día durante 7 días.
Embarazadas. Metronidazol 2 g orales en una dosis.
Casos refractarios, recurrencias y resistencias. Las resistencias son raras: 2%-5%; en nuestro medio 2,2%43. Asegurar el cumplimiento de la paciente y la pareja/s; excluir reinfección. Los tratamientos prolongados a altas dosis son una alternativa. Metronidazol 500 mg oral cada 12 horas durante 7 días o tinidazol 2 g en dosis única si no se había empleado esta pauta. Si fallan estos regímenes pautar metronidazol o tinidazol 2 g oral en una dosis durante 5 días. Si la terapia continúa sin ser efectiva debe remitirse al especialista.
No hace falta seguimiento si después del tratamiento se controlan los síntomas. Hay que tratar a la pareja sin necesidad de hacer diagnóstico e instruir a los pacientes para que eviten las relaciones sexuales hasta que la mujer y su pareja/s completen la terapia y estén asintomáticos. Los pacientes positivos para el VIH con tricomoniasis deben recibir el mismo régimen de tratamiento que los negativos para el VIH. La incidencia, persistencia y recurrencia de las tricomoniasis en mujeres positivas para el VIH no están correlacionadas con el estado de inmunidad.
Metronidazol está catalogado en el embarazo como categoría B, pero múltiples estudios y metaanálisis no han demostrado una asociación entre metronidazol usado durante el embarazo y efectos teratogénicos o mutagénicos en el recién nacido42. Algunos especialistas prefieren esperar en embarazadas con tricomoniasis asintomáticas y tratarlas después de la semana 37 de gestación, dándoles consejos para utilizar el condón por el riesgo continuo de transmisión de una ITS.
Tinidazol en embarazadas está considerado como categoría C y su seguridad en este grupo de pacientes no ha sido bien evaluada.
En mujeres en período de lactancia a quienes se administre metronidazol deben suspender la lactancia durante el tratamiento y hasta pasadas 24 horas después de la última dosis, y si se administra tinidazol hasta 3 días de la última dosis.
Candidiasis vulvovaginal
El aislamiento de Candida por cultivo en ausencia de síntomas o signos no es indicación de tratamiento, porque aproximadamente 10-20% de mujeres tienen Candida spp. y otras levaduras en su vagina.
No complicadas. Se consideran vulvovaginitis no complicadas si son esporádicas o infrecuentes y con clínica leve o moderada por Candida albicans e immunocompetente.
Tratamiento recomendado. Clotrimazol óvulos de 100 mg: un óvulo diario durante 7 días o dos al día durante 3 días o fluconazol 150 mg oral en dosis única.
No hace falta seguimiento si después del tratamiento se controlan los síntomas. No está recomendado tratar a la pareja; sólo se hará si presenta balanitis, y el tratamiento puede ser también considerado en mujeres que tienen infecciones recurrentes.
Complicadas. Se consideran vulvovaginitis complicadas si son recurrentes (4 episodios en un año) o con clínica severa o por Candida no albicans o con enfermedades subyacentes (diabetes incontrolada, tratamiento con corticoides, immunosupresión, etc.) o embarazadas.
1) Vulvovaginitis candidiásicas recurrentes. Hacer cultivos para descartar Candida glabata y otras Candida no albicans. El tratamiento recomendado consta de: a) inicial intensivo: clotrimazol óvulos 100 mg 1 óvulo al día durante 7-14 días o fluconazol 150 mg oral 1 comprimido cada tres días hasta completar tres dosis (día 1,4 y 7) y b) mantenimiento durante 6 meses: fluconazol 150 mg oral 1 comprimido a la semana o clotrimazol óvulos de 100 mg 2 óvulos dos veces a la semana o clotrimazol 500 mg una vez a la semana.
2) Vulvovaginitis candidiásicas con clínica severa. Eritema extenso, edema, fisuras, excoriaciones. El tratamiento recomendado consta de: clotrimazol óvulos 100 mg 1 óvulo diario durante 7-14 días o fluconazol 150 mg oral un comprimido y a los tres días otro (dos dosis en total).
3) Vulvovaginitis candidiásicas por Candida no albicans. No se sabe cuál es la mejor opción en el tratamiento de las candidiasis no albicans. Como primera línea de tratamiento se recomienda terapia de larga duración (7-14 días) con azoles no fluconazol: pautas orales como itraconazol cápsulas o pautas tópicas como sertaconazol. Si se sospecha resistencias utilizar antifúngicos no azoles como ciclopirox. Si recurre, usar ácido bórico en cápsulas gelatinosas de 600 mg (fórmula magistral) vía vaginal una vez al día durante 14 días. El ácido bórico está contraindicado en el embarazo.
4) Vulvovaginitis candidiásicas con enfermedades subyacentes. Diabetes incontrolada, tratamiento con corticoides, immunosupresión, etc. El tratamiento recomendado se orienta a corregir estas situaciones. Responden mal a tratamientos cortos, por lo que tendrán que ser más prolongados, de 7-14 días.
5) Vulvovaginitis candidiásicas en embarazadas. El tratamiento recomendado consta de solamente azoles tópicos aplicados durante 7 días.
Hay mayor incidencia de las vulvovaginitis candidiásicas en mujeres positivas para el VIH, y la proporción aumenta con la severidad de la immunosupresión. Una exposición sistemática a los azoles en mujeres positivas para el VIH se asocia con un aislamiento de Candida no albicans en la vagina. Basados en estos datos la terapia de las vulvovaginitis candidiásicas en mujeres positivas para el VIH no debe de ser diferente que en las negativas para el VIH. Tampoco está recomendada la profilaxis a largo plazo con fluconazol como profilaxis primaria en mujeres positivas para el VIH en ausencia de vulvovagintis candidiásica recurrente. Tampoco en vulvovaginitis candidiasica recurrente está indicado realizar cribado del VIH.
Recursos formativos para el entrenamiento basico
La realización de las pruebas diagnósticas reseñadas (medición del pH vaginal, prueba de las aminas, microscopía, etc.) requieren de un cierto entrenamiento básico. Existen en Internet múltiples recursos, algunos gratis y otros de pago, que nos muestran vídeos y fotografías que ilustran las técnicas de estas pruebas, y sobre todo el examen en fresco con microscopio con los hallazgos más comunes, como son células guía, levaduras y Trichomonas. Se reseñan algunos de los recursos que se pueden encontrar en Internet que ayudarán al médico de familia a adquirir las destrezas necesarias.
Examination of Vaginal Wet
Desarrollado por Seattle STD/HIV Prevention Training Center, este vídeo tiene una versión libre que proporciona las instrucciones básicas para preparar un examen en fresco vaginal. Filmado en los laboratorios y la clínica de la Universidad de Washington, el vídeo incluye a través del microscopio imágenes de Trichomonas, esporas y células guía asociadas a vaginosis bacteriana, permitiendo al observador adquirir rápidamente las destrezas necesarias para diferenciar lo observado. También se puede comprar en alta resolución en formato DVD: http://depts.washington.edu/nnptc/online_training/wet_preps_video.html
Microbiology video Library
Desarrollado por la universidad de Leicester (Reino Unido) tiene una versión libre con imágenes y vídeos fáciles de encontrar a través de un índice. También se puede comprar en alta resolución en formato CD: http://www.microbiologybytes.com/video/videoindex.html
5-Minute Wet Mount
Producido por la US Navy forma parte de una colección de entrenamiento del personal médico; está incluido en Operational Obstetrics & Gynecology. Hay una versión libre de corta duración sobre Trichomonas y otra de pago donde se enseña paso a paso cómo explorar la vulva, se exponen imágenes de diferentes vulvovaginitis, se adiestra para preparar una extensión en fresco para el microscopio, visión a través del microscopio de Candida, Trichomonas y vaginosis bacteriana. También se puede comprar en alta resolución en formato CD o DVD: http://www.operationalmedicine.org/ed2/Video/trichomonas_video.htm
Análisis participativo en el reconocimiento de imágenes
Pertenece a la Fundación Bioquímica Argentina; presenta una colección de imágenes (material de la etapa de entrenamiento en el Servicio) que sirven de guía de apoyo a todo el interesado en el estudio del balance del contenido vaginal (BACOVA). A las series de imágenes se les adjuntan opiniones consensuadas; éstas pueden consultarse en "Resultados". También se puede entrar en el artículo Manual de procedimientos de consenso 2006: Balance del Contenido Vaginal (BACOVA 2006),que es un interesante trabajo sobre la obtención de material del fondo de saco vaginal, y la metodología se basa en la interpretación morfológica integral del contenido vaginal, por microscopía convencional. Se encuentra disponible en: http://www.fba.org.ar/proeco/
APGO Educational series in women´s health issues: diagnosis of vaginitis
APGO (asociación de profesores de Ginecología y Obtetricia) presenta una descripción pormenorizada de las más comunes infecciones vaginales, su diagnóstico y tratamiento. Se trata de una monografía que sólo se vende a 5 dólares para miembros APGO y a 7 para no miembros. Se encuentra disponible en: http://www.apgo.org/bookstore/index.cfm?docid=00066803-84A4-1B3B-81B7A5EFD804B4F2
Diapositivas de este trabajo
Se pueden obtener las diapositivas que ilustran este artículo en la siguiente dirección de Internet: http://www.slideshare.net/CFB/habilidades-del-medicode-familia-en-el-diagnostico-de-las-vulvovaginitis
AGRADECIMIENTOS
A María Fernanda Menéndez Díaz, que gracias a sus conocimientos informáticos y edición de imágenes nos ha permitido realizar este trabajo.
Correspondencia: C. Fernández Benítez.
Centro Salud de Laviana. Asturias.
Los Nogales 59. 33429 La Fresneda Siero. Asturias. España.
Correo electrónico: CBENITEZ@TELEFONICA.NET
Recibido el 14-12-2007; aceptado para su publicación el 29-01-2008.