INTRODUCCION
El hecho de que se hable del tratamiento de la HTA en los diabéticos tiene el significado implícito de que existen aspectos específicos en el tratamiento de la HTA en la diabetes. Tales aspectos se refieren fundamentalmente al momento en el que se debe iniciar el tratamiento, a los objetivos terapéuticos y al tratamiento de elección.
La respuesta dada con más frecuencia a estas cuestiones en los principales consensos internacionales1-4 es que el tratamiento antihipertensivo en la diabetes debe ser intensivo (concretamente situar la PA por debajo de 130/80 mm Hg], posiblemente más precoz (desde 130/80 mmHg) y preferentemente realizado con IECA o ARA II, solos o en combinación con otros antihipertensivos. Pues bien, no sólo no existen evidencias que avalen estas recomendaciones, sino que tales evidencias se han buscado explícitamente sin que se hayan logrado encontrar.
CONTEXTO: DIABETES, RIESGO CARDIOVASCULAR E INTERVENCIÓN
Es revelador que el abordaje de la diabetes con el objetivo de reducir la morbimortalidad cardiovascular (CV) se haya transformado sutilmente en el abordaje de los factores de riesgo cardiovascular (FRCV) que presente asociados el paciente diabético. Dicha actitud nació de una doble constatación: a) que el control intensivo de la glucemia sólo evitaba las complicaciones microvasculares de la diabetes, tanto con insulina en los diabéticos tipo 1 (Diabetes Control and Complications Trial Research Group [DCCT]5) como con sulfonilureas e insulina en los diabéticos tipo 2 (UKPDS6), a excepción de los diabéticos con sobrepeso tratados con metformina, donde sí se lograba reducir la mortalidad total, la mortalidad relacionada con diabetes y la cardiovascular7; y b) que el tratamiento antihipertensivo en los diabéticos tipo 2 en el mismo estudio UKPDS8 sí lograba reducir las complicaciones macrovasculares además de las microvasculares y con un mayor tamaño del efecto que el atribuible al control glucémico (acaban de publicarse los datos del seguimiento del estudio DCCT9, realizado en diabéticos tipo 1, diez años después de la finalización del ensayo, donde se proporcionan resultados sobre las variables cardiovasculares, no contempladas en el ensayo original, y en el que observan reducciones de enfermedad cardiovascular del 42%. Y el verdadero alcance clínico de la reducción lograda por pioglitazona en una variable cardiovascular secundaria y combinada está en entredicho10).
La vuelta de tuerca de esta consideración de la diabetes como "el factor de riesgo de los FRCV" lo dio el III informe del National Education Program (NCEP III)11 cuando consideró la diabetes como un "equivalente de riesgo coronario", utilizando en consecuencia los mismos criterios y objetivos de tratamiento para la diabetes que para la enfermedad coronaria y CV establecidas.
Sin embargo, hasta donde hoy tenemos conocimiento, no es posible sostener que el riesgo cardiovascular (RCV) de los diabéticos sea similar al de los pacientes con enfermedad CV establecida. Y ello es así, tanto por las limitaciones, prácticamente invalidantes, del estudio que obtuvo ese resultado (Haffner12) como por la existencia de otros estudios posteriores, bien diseñados, que demuestran que los riesgos de mortalidad coronaria y CV son de 1,82 a 2,93 veces mayores en los pacientes coronarios que en los diabéticos13-15. Y el riesgo de infarto 3,10 veces mayor13. La última aportación al respecto, un estudio de seguimiento de una cohorte poblacional de 4.549 personas durante 12,6 años, confirma que no todos los diabéticos son iguales respecto al riesgo coronario. Éste se relaciona con el número de FRCV que tiene el diabético, de modo que presentan un riesgo de sufrir cardiopatía isquémica de 1,4 a 4,6 veces más que los no diabéticos en función del número de FRCV asociados. Sin embargo, las tasas de los pacientes con cardiopatía isquémica previa no diabéticos (y también de los diabéticos) fueron seis veces mayores16. Los otros dos estudios recientes, que avalarían la hipótesis de la equivalencia, se han realizado con cohortes en principio poco representativas: una cohorte censal escocesa con una prevalencia de diabetes del 1,6% y de cardiopatía isquémica del 22% (con mortalidades respectivas en 25 años del 84% y del 65% no hay transliteración)17 y otra finlandesa con diabéticos obtenidos de un registro de reembolso de gastos con una prevalencia basal de cardiopatía isquémica del 59%18.
A pesar de todo ello, la equivalencia diabetes-antecedente corononario se sigue trasladando a la práctica clínica tanto en el citado NCEP actualizado19, como en el Third European Joint Task Force (EJTF)20. La última revisión del PAPPS21 de noviembre de 2005 pretende distanciarse de esta noción de "equivalencia de riesgo" y sitúa el umbral de intervención en los diabéticos en el mismo punto que en la población de alto riesgo (LDL ≥ 130 mg/dl), pero sin embargo iguala el objetivo del tratamiento a los pacientes con enfermedad CV (< 100 mg/dl); de esta forma se introduce un nuevo campo de ambigüedad en las decisiones clínicas.
OBJETIVOS DEL TRATAMIENTO
Los últimos consensos sobre hipertensión arterial (HTA)1-3 y sobre diabetes4 han coincidido en recomendar que se fije como objetivo del tratamiento antihipertensivo en los pacientes diabéticos cifras menores de 130/80 mmHg. El diagnóstico de HTA (presión arterial [PA] ≥ 140/90) sigue siendo el mismo en los diabéticos que en la población general. Se crea así una situación ambigua en torno a la actitud terapéutica en los diabéticos no hipertensos pero con PA ≥ 130/80.
Acerca de esta cifra objetivo 130/80 cabe decir tres cosas: a) que no existen pruebas consistentes procedentes de ensayos clínicos que justifiquen este objetivo de tratamiento; b) que los consensos en esta parte no son suficientemente rigurosos en la selección de fuentes, interpretación de los resultados y argumentación global; c) que, de hecho, los propios textos de los consensos matizan la recomendación que se proclama en las síntesis y resúmenes ejecutivos, hasta convertirla en una recomendación vacía clínicamente.
Los detalles y la bibliografía que sostienen las anteriores afirmaciones pueden encontrarse en una revisión dedicada al tema que realizó nuestro grupo22 a la que remitimos al lector interesado. Aquí resumimos brevemente los principales argumentos y especificamos algunas de las matizaciones que realizan los consensos.
Primero, las evidencias. Existen tres ensayos clínicos que se han encaminado a estudiar el efecto diferencial de distintos objetivos de PA en la aparición de complicaciones de la diabetes: HOT-DM, UKPDS-38 y ABCD.
El estudio HOT-DM es un subestudio post hoc no previsto del HOT. El estudio HOT no encontró, en población general, diferencias de morbimortalidad CV en los grupos asignados para lograr una PA < 90, 85 u 80 mmHg. También ofreció información acerca de la similitud de incidencias de patología CV en niveles de presión arterial sistólica (PAS) 150-120 mmHg y presión arterial diastólica (TAD) 90-75 mmHg. Por su parte, el subestudio HOT-DM no ofrece garantías metodológicas suficientes que puedan justificar su inverosímil resultado base: la reducción relativa del riesgo (RRR) de la mortalidad CV del 70% en el grupo asignado al objetivo de PAD ≤ 80 mmHg frente a los otros dos grupos ≤ 85 y ≤ 90 mmHg (7, 21 y 21 muertes CV respectivamente, con grupos de igual tamaño).
El ensayo UKPDS-38 sufrió un conjunto de vicisitudes durante su ejecución que no facilita la interpretación de sus resultados en términos de objetivos terapéuticos y resultados, que además muestran unos intervalos de confianza amplísimos. Sirva como muestra señalar que el planteamiento inicial del estudio fue comparar una reducción "estricta" de la PA (150/85 mmHg) frente a una reducción "menos estricta" (200/105 mmHg), objetivos que a los cinco años fueron corregidos a la baja en el grupo control (180/105 mmHg) y que finalmente fueron muy distintos de los realmente conseguidos (144/82 y 154/87 mmHg, intervención y control respectivamente).
El tercer estudio, el ABCD, obtuvo resultados negativos en sus variables principal y secundarias, además de ser uno de los estudios en su conjunto más abigarrados y confusos que hemos tenido ocasión de leer.
Los principales consensos internacionales, revisiones y guías de práctica clínica inopinadamente añaden como argumentos para respaldar su decisión ensayos clínicos que nada tienen que ver con lo que se dirime, como MICROHOPE, HOT general, MDRD, MRFIT, CAPPP, STOP2, Sys-Eur o STENO. Además no son infrecuentes en estos consensos las erratas y las incoherencias argumentales.
Por fin, son llamativas las aclaraciones que los propios consensos ofrecen en el cuerpo del texto; suponen de facto una renuncia a la aplicación estricta de la recomendación 130/80 mmHg. Así, el VII informe del Joint National Commitee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure (JNC VII) afirma: "las recomendaciones del JNC VII son consistentes con las guías de la American Diabetes Association (ADA), las cuales han recomendado que la PA en diabéticos debe ser controlada hasta niveles de 130/80 mmHg o menores (aunque los datos disponibles son en cierto modo escasos para justificar un objetivo tan bajo como 130/80 mmHg)". Y las European Society of Hypertension-European Society of Cardiology (ESH-ESC): "Sin embargo en los principales ensayos, los valores sistólicos permanecieron superiores a 140 mmHg. Únicamente los dos estudios ABCD fueron capaces de conseguir bajar los valores de PA [...] pero en ambos estudios los beneficios del tratamiento más intensivo sobre la enfermedad cardiovascular no fueron impresionantes". Y más tarde: "los objetivos de PA indicados no deberían ser considerados como menos rigurosos que los fijados en guías previas, pero sí como una recomendación más flexible, dejando más directamente a los médicos la responsabilidad en la toma de decisiones en los casos individuales". Y concluyen en la position statement, "teniendo en cuenta que [en los diabéticos] sin embargo puede ser difícil conseguir valores sistólicos por debajo de 140, particularmente en los ancianos".
Como apoyo argumental suplementario puede citarse a Vijan que en una revisión para el American College of Phisicians concluye: "no hemos podido encontrar evidencias procedentes de ensayos aleatorizados que apoyen el objetivo comúnmente recomendado de PA inferior a 130 mmHg. Además, un objetivo menos estricto de 140 mmHg se vería apoyado por la evidencia actual".
TRATAMIENTO DE ELECCION
No existen pruebas de que los inhibidores de la enzima de conversión de la angiotensina (IECA) y las antagonistas de los receptores de la angiotensina II (ARA II) deban ser considerados como tratamiento de elección, ni siquiera preferente, en los diabéticos. No existe ningún fundamento, salvo contraindicación, para no recomendar tiazidas a dosis bajas como el tratamiento inicial del hipertenso diabético, al igual que en la población general.
Ninguno de los argumentos que se suelen ofrecer como justificación (la nefroprotección y la protección CV específicas, la disminución de la incidencia de diabetes asociada a estos fármacos y el resultado favorable de los ensayos clínicos comparativos) tienen solidez científica suficiente, como se va a tratar de explicar en los epígrafes siguientes.
El asunto de la nefroprotección específica
Con el término "nefropatía diabética" se alude a un conjunto diverso de situaciones clínicas: microalbuminuria (MAU) o nefropatía incipiente (proteinuria entre 30-300 mg/día), nefropatía establecida (proteinuria mayor de 300 mg/día), insuficiencia renal (creatinina superior a 2 mg/dl) y fallo renal terminal (definido por la necesidad de diálisis o trasplante).
A diferencia de lo que sucede en la diabetes tipo 1, en donde se estima que un 40-60% de los diabéticos con MAU evolucionará en 20-30 años a fallo renal terminal, esto ocurre únicamente en un 4-8% de los diabéticos tipo 2 (un 20-40% de las MAU evolucionarán a nefropatía establecida y de éstas, un 20% a fallo renal terminal)23.
De forma que el significado clínico y el valor pronóstico de la proteinuria no es unívoco. De hecho, en los ensayos clínicos, los parámetros de función renal como la tasa de excreción de albúmina u otros expresados como retraso de la nefropatía, enlentecimiento de la progresión o reducción del riesgo de nefropatía, se consideran variables intermedias. Pues "no siempre existe correlación entre marcadores subrogados de daño renal y resultados clínicos", tal como se afirma en el tecnical review correspondiente de la ADA24. También la ADA afirma, en su position statement vigente en 200625, que en la diabetes tipo 2 "la presencia de albuminuria puede ser menos específica de nefropatía diabética, como muestran las biopsias"23, es decir, ni siquiera la presencia de albuminuria en una diabetes tipo 2 autorizaría a hablar de nefropatía.
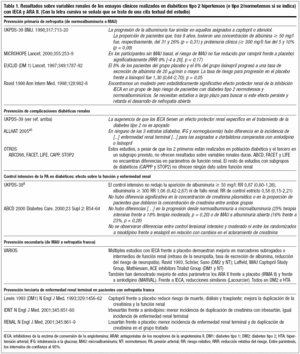
En la tabla 1 se sintetiza, una vez desbrozada y ordenada, la gran cantidad de información de que se dispone acerca de los efectos renales de IECA y ARA II. De su análisis puede concluirse lo siguiente:
1) IECA y ARA II no han demostrado evitar la aparición de MAU en los diabéticos sin daño renal, es decir, no tienen efectos sobre la prevención primaria de la enfermedad renal.
2) IECA y ARA II no han demostrado ser superiores a otros antihipertensivos en la reducción de las complicaciones diabéticas, incluidas las renales.
3) En diabéticos normo o hipertensos que ya tienen afectación renal (MAU) y frente a placebo, existen numerosos ensayos con IECA y algunos con ARA II que demuestran una mejoría de los parámetros de función renal, mayor cuanto mayor es la albuminuria basal.
4) En diabéticos con nefropatía avanzada (excreción alrededor de 3.000 mg/día) y prácticamente con insuficiencia renal establecida, captopril en diabetes tipo 1 y losartán en el tipo 2 han reducido la aparición de enfermedad renal terminal y la incidencia de duplicación de la creatinina, consideradas ambas variables duras. Captopril también redujo la mortalidad en la diabetes tipo 1. Irbesartán sólo afectó a la duplicación de la creatinina.
Aunque estas afirmaciones puedan resultar sorprendentes, son exactas, tal como puede comprobarse en la tabla 1, donde se extractan textos literales de los ensayos correspondientes. Adicionalmente existen tres publicaciones recientes que llegan a conclusiones similares: una revisión del DTB y un par de metaanálisis.
Una revisión del DTB26 de junio de 2005, tras analizar detenidamente cada uno de los ensayos, afirma que las evidencias para fundamentar un tratamiento preferente con estos fármacos a los diabéticos son muy limitadas. Que en diabéticos sin nefropatía IECA y ARA II "no ofrecen ventajas clínicas convincentes sobre otras clases de antihipertensivos". Que "en diabéticos con MAU, aunque figuren en algunas guías como tratamientos de primera elección, únicamente se ha publicado una evidencia limitada que apoye este enfoque". Y que en pacientes con proteinuria franca, irbesartán tiene ventajas sobre el amlodipino. Extrañamente no se cita el estudio RENAAL realizado con losartán frente a placebo.
Abundan en ello los mismos autores en un metaanálisis en Lancet27, que ha originado un interesante debate28, al concluir que el efecto renoprotector adicional de IECA y ARA II, más allá de la reducción de la PA, permanece sin probar.
El otro metaanálisis citado29, que resume los resultados renales de IECA y ARA II en la nefropatía diabética (que no diabetes) recoge 43 ensayos, 36 con IECA, 4 con ARA II y 3 que comparan ambos. Si se observan las tablas que se presentan en este metaanálisis, puede comprobarse que, respecto a los IECA, ningún estudio individual afecta a la mortalidad total ni a la enfermedad renal terminal, y sólo en 3 de 15 ensayos se detecta mejoría en el paso de micro a macroalbuminuria. Solo uno de los estudios, el microestudio de Ravid de 1993, encuentra un descenso en la duplicación de la creatinina. Sin embargo, el cálculo metaanalítico de la variable mortalidad total obtiene un RR a favor de IECA de 0,79 (0,63-0,99). Pero este resultado, que es únicamente metaanalítico, se obtiene otorgando un peso del 84% a uno de los ocho estudios considerados (MICROHOPE) y está en el borde de la significación estadística. Respecto a los ARA II, los ensayos que se recogen son los citados IDNT y RENAAL realizados en diabéticos con nefropatía severa, y el IRMA II que sólo ofrece resultados sobre variables subrogadas. Todo lo cual permite que los autores puedan afirmar que "existe evidencia de que los IECA previenen la muerte temprana en pacientes con nefropatía diabética, pero no existe tal evidencia para los ARA II". Pero recuérdese la magnitud y el procedimiento de obtención de este resultado.
Para aclarar posibles confusiones, hay que hacer notar que existe un metaanálisis más antiguo pero muy citado (Tobe)30 que presenta los datos sobre los efectos renales de IECA y ARA II bien ordenados pero sin aclarar la significación estadística de los resultados, pudiendo ser fuente de malas interpretaciones. De hecho, puede ser que esta revisión sea el origen de una frase literal de la ADA en el artículo principal de sus recomendaciones anuales (Standard)4 donde afirma (página s21): "el UKPDS- 38 proporciona fuerte evidencia de que el control de la PA puede reducir el desarrollo de nefropatía". Pero como puede comprobarse en la tabla 1, los resultados del control estricto de la PA sobre las variables renales en el UKPDS-38 (fallo renal terminal, duplicación de la creatinina, concentración de creatinina, aparición de MAU y aparición de macroalbuminuria) no fueron estadísticamente significativos en ningún caso, salvo en un corte (que no se recoge en la tabla) realizado a los seis años, luego no confirmado a los nueve, donde aparece menor incidencia de MAU en el grupo intervención con un RR de 0,71 (0,51-0,99).
Y llama también la atención la siguiente frase del mismo informe de la ADA: "los ARA II han mostrado también reducir la tasa de progresión de micro a macroalbuminuria así como a enfermedad renal terminal en pacientes con diabetes tipo 2". Y cita los estudios IDNT, RENAAL e IRMA II. Efectivamente se trata de estudios realizados en diabéticos tipo 2, pero recuérdese que los dos primeros fueron realizados en pacientes con nefropatía severa y, en su mayor parte, con insuficiencia renal establecida y el tercero únicamente mide variables intermedias. Por tanto, no parece que sea de recibo una frase con esta literalidad, incluso conociendo que tal frase se encuentra en un apartado dedicado a la nefropatía diabética.
Por otro lado, se ha propuesto que los efectos renales de IECA31 y ARA II (IRMA, RENAAL, MARVAL) en los diabéticos con nefropatía, se deberían a mecanismos específicos independientes del descenso de la PA, pues cuando en modelos estadísticos se controla el efecto de la PA, los resultados permanecen invariables. Sin embargo esta explicación del hallazgo matemático no tiene en cuenta el papel de confusores potenciales como la comorbilidad, la politerapia o el grado de control de otros factores de riesgo cardiovascular. Además se sabe desde hace mucho tiempo de los efectos beneficiosos del descenso de la PA en pacientes con insuficiencia renal con independencia del fármaco utilizado32.
El asunto de la cardioprotección
El efecto protector cardiovascular específico de los IECA fue sugerido por los autores del estudio Heart Outcomes Prevention Evaluation (HOPE)33: "sólo una pequeña parte de los beneficios podría atribuirse a la reducción de la PA, ya que la mayoría de los pacientes no tenían HTA al inicio y la reducción media de la PA con el tratamiento fue extremadamente pequeña". Una monitorización de este estudio mostró sin embargo que las diferencias de PA entre los grupos fueron mayores que las encontradas en el estudio general34. Se trata además de un estudio realizado frente a placebo en pacientes normotensos de alto riesgo. En los estudios comparativos no aparecen efectos cardiovasculares superiores y consistentes de los IECA. Finalmente se dispone de un metaanálisis cuyo objetivo fue estudiar el efecto protector cardiovascular de los antihipertensivos. Su conclusión es que no se ha logrado demostrar "que los IECA afecten al pronóstico cardiovascular más allá de sus efectos antihipertensivos"35. En el mismo sentido se pronuncia B. Williams en su amplia revisión de los recientes ensayos en HTA cuando concluye que éstos "no apoyan la opinión de que los IECA prevengan episodios cardiovasculares más allá de los beneficios atribuibles a la reducción de la presión arterial."36
El asunto de la protección en el desarrollo de diabetes
En los últimos años se ha reanudado con fuerza el debate acerca del efecto protector-neutro (IECA, ARA II, ACA) o inductor (diuréticos a dosis altas y bloqueantes beta) de diabetes de los antihipertensivos. A pesar del ruido, no se dispone de información sólida al respecto. En un metaanálisis reciente, que analiza específicamente el tema, se concluye que los datos globales de que se dispone "están lejos de ser concluyentes", fundamentalmente por la escasa calidad metodológica de algunos de los estudios, la posible contaminación de tratamientos y otros sesgos y ser la variable de estudio una variable secundaria o terciaria37. A pesar de ello no faltan metaanálisis y revisiones que concluyen, a pesar de todas las reservas que formulan en la discusión, que "debe considerarse el uso de IECA o ARA II en pacientes con condiciones pre-diabéticas como el síndrome metabólico, la hipertensión, la intolerancia a la glucosa, los antecedentes familiares de diabetes, etc"38.
Desde el punto de vista clínico tiene interés responder a dos preguntas. Una, si la diabetes inducida por tiazidas es similar a la diabetes primaria. A este respecto, la extensión del estudio SHEP39, diez años de seguimiento adicionales a los 4,4 del ensayo, indica que mientras los nuevos diabéticos del grupo control tuvieron mayor mortalidad que los no diabéticos, los nuevos casos de diabetes del grupo de clortalidona no, lo que sugiere que la diabetes inducida por tiazidas es distinta.
La otra cuestión es si las tiazidas mantienen su beneficio en los diabéticos. Los dos estudios que ofrecen datos al respecto dan una respuesta positiva a esta pregunta. En el citado estudio SHEP, los diabéticos tratados con clortalidona tuvieron menor mortalidad total y cardiovascular que los diabéticos no tratados, cosa que no ocurrió en los no diabéticos. Y en el Antihypertensive and Lipid-Lowering Treatment to Prevent Heart Attack Trial (ALLHAT)40, los resultados preliminares en diabéticos ofrecieron una ligera ventaja de clortalidona frente a lisinopril en insuficiencia cardíaca, que no se ha confirmado en los resultados finales41. Pero en cualquier caso, lisinopril no supera a la clortalidona y es ésta la que tiene ventajas al borde de la significación estadística en insuficiencia cardíaca, accidente cerebrovascular y cardiovascular, combinada, en los pacientes diabéticos.
Finalmente, cabe decir que dos estudios de cohortes42,43 diseñados para medir la incidencia diferencial de diabetes no encontraron diferencias en la incidencia de diabetes con los distintos antihipertensivos, salvo un ligero incremento de la incidencia con bloqueantes beta (BB) en uno de los estudios43.
Un editorial reciente de Sarafidis y Bakris coincide básicamente con los argumentos aquí expuestos44.
Los estudios comparativos
En los estudios comparativos realizados en población diabética (UKPDS-39, FACET, ABCD98) y en los subgrupos de diabéticos procedentes de estudios realizados en población general, previstos (LIFE, ALLHAT) o no previstos (CAPPP, STOP2, NORDIL, INSIGHT), los distintos antihipertensivos presentan resultados similares en las principales variables, apareciendo ligeras ventajas para cada grupo en una u otra variable dependiendo del estudio que se trate (ver referencias en tabla 1). Varios de los ensayos comparativos tuvieron como objetivo el comprobar si los "nuevos" antihipertensivos superaban a las tiazidas, por lo que el resultado de estos estudios puede formularse con mayor exactitud diciendo que las ventajas de las tiazidas no son superadas por otros grupos (los ARA II no se han comparado con tiazidas). Pueden consultarse detalles en el boletín farmacoterapéutico Sacylite45.
Tres metaanálisis se publicaron el año 2000 sobre antihipertensivos en diabetes. El de Lievre46 (n = 2.254) muestra la superioridad de diuréticos frente a placebo. El de Grossman47 (n = 5.244) muestra la reducción de episodios cardiovasculares con diuréticos a dosis bajas, BB, antagonistas del calcio e IECA. Y el de Pahor48 (n = 1.422) refleja la superioridad de IECA frente a diuréticos/BB, aunque este último es de escasa validez al ser incompleto y excluir, para evitar la heterogeneidad estadística, precisamente el mejor de los cuatro ensayos que inicialmente se seleccionaron (el UKPDS).
Conclusión sobre el tratamiento de elección
Por todo lo expuesto puede fácilmente aceptarse la afirmación de los autores del ALLHAT cuando dicen que "las tiazidas deben ser consideradas como agentes de primera elección para el tratamiento de los pacientes con diabetes y con intolerancia a la glucosa. Estos fármacos no sólo son eficaces sino que han sido evaluados en numerosos ensayos y son además los medicamentos menos caros"41.
Por su parte, ninguno de los principales consensos recomienda explícitamente la utilización preferente de IECA o ARA II en el tratamiento de la hipertensión en los diabéticos; todos afirman que los cinco grupos principales de antihipertensivos han demostrado eficacia en los diabéticos. Pero luego exhiben diferencias. La Organización Mundial de la Salud (OMS)3 no contempla la diabetes como una situación en la que existan fármacos con indicación clara y preferente "en base a lograr mayores reducciones en mortalidad o morbilidad" (p. 1.988); sí incluye la nefropatía diabética como situación con indicación preferente de IECA (diabetes tipo 1) o ARA II (diabetes tipo 2) en función de sus resultados en la progresión del fallo renal, pero precisa que "no está claro si IECA o ARA II son superiores a otros agentes distintos de BB en términos de prevenir acontecimientos CV mayores en esta situación (nefropatía diabética)" (p. 1.989). El norteamericano JNC VII1 considera que tiazidas e IECA pueden utilizarse solos o en asociación, mientras que el resto se recomiendan únicamente en asociación, y respecto a los IECA no va más allá de afirmar que "el tratamiento con IECA también (como las tiazidas) es un importante componente de la mayoría de los regímenes para el control de la PA en los pacientes diabéticos" (p. 1.224). El consenso europeo2 va un poco más allá y afirma que "la evidencia disponible indica los beneficios renoprotectores de incluir regularmente IECA en diabetes tipo 1 y ARA II en diabetes tipo 2" (p. 1.037). Y la ADA4 directamente considera que "todos los pacientes con diabetes e hipertensión deben ser tratados con un régimen que incluya IECA o ARA II" (p. s17), si bien se trata de una recomendación con nivel de evidencia E (consenso de expertos o experiencia clínica). Por fin, la guía sobre el tratamiento de la hipertensión arterial en España 2005 de la Sociedad Es-pañola de Hipertensión (SEH)49, apelando a la ADA, sostiene que "múltiples evidencias apoyan la idea de que un fármaco bloqueador del sistema renina angiotensina esté presente en el primer escalón del tratamiento farmacológico, especialmente por su efecto renoprotector" (p. 32).
Una vez repasadas las evidencias, permítanos el lector que dejemos a su criterio el emitir un juicio acerca de las recomendaciones de cada uno de éstos, que son los principales consensos contemporáneos.
COMENTARIO FINAL
No todos los diabéticos son iguales. Etiquetar bajo una categoría única a un conjunto heterogéneo de situaciones es más indicativo de pereza intelectual que de actitud científica. Pereza que se ha aliado con el beneficio comercial ligado a la creación de etiquetas totalizadoras que permiten la aplicación indiferenciada de intervenciones en amplios sectores de la población. Si no es al contrario.
La conclusión de esta revisión no es tanto afirmar las limitaciones de IECA y ARA II como la de rebatir una triple idea que se ha ido extendiendo como una verdad establecida sin serlo: que todo diabético debe tomar un IECA o ARA II, que los IECA y ARA II son los fármacos de elección o preferentes en todo diabético y que todo diabético debe controlarse con dos o más fármacos.
Al contrario de lo que se afirma frecuentemente (sirva de ejemplo el JNC VII: "La pregunta acerca de qué clase de agente es mejor para reducir la PA es de algún modo superflua, ya que la mayoría de los pacientes diabéticos requerirán dos o más drogas para conseguir el control de la PA"), no parece que sea una discusión bizantina el dirimir sobre el fármaco de elección en la diabetes. No sólo porque muchos de los diabéticos se van a controlar bien con un solo fármaco, si se toman en serio las cautelas de los consensos acerca de los fundamentos teóricos y dificultades prácticas de lograr unos objetivos de PA por debajo de 130/80 mmHg. También porque permite introducir en el debate el análisis de las evidencias para desmentir ideas y prácticas cuya única solidez es su extensión generalizada y el aval de guías y consensos poco cuidadosos en estos aspectos. No es éste el único caso de disociación entre evidencias y consensos o de discrepancias entre los propios consensos. Y por ello habrá que seguir preguntándose por las razones de los desacuerdos.
Obviamente el motivo de los desacuerdos no puede ni atisbarse utilizando enfoques como el que ha aplicado el grupo sobre HTA de semFYC50, que ha utilizado el instrumento AGREE para valorar los distintos consensos sobre HTA. Tal instrumento se queda únicamente en la superficie, es decir, utiliza un conjunto de criterios de tipo formal. Pero el mayor o menor cumplimiento de estos criterios formales no da respuesta a la pregunta por el origen de los desacuerdos ni otorga mayor validez (adecuación a la verdad) a las guías que resulten mejor puntuadas. Más bien el uso de instrumentos tipo AGREE irían encaminados a la realización de análisis preliminares de cara a descartar guías que no cumplan unos requerimientos metodológicos mínimos.
Pues la raíz fundamental de los desacuerdos yace no tanto, por ejemplo, en que cada recomendación se acompañe o no de referencias (el criterio 12 de AGREE), sino en la propia interpretación de las evidencias referenciadas, asunto mucho más vidrioso de escudriñar. Tres pistas pueden ofrecerse para detectar guías o consensos insuficientes o desenfocados: la existencia de errores en la recogida de resultados, de referencias y/o de interpretaciones de las evidencias; la mera repetición de los datos y conclusiones que los autores de los estudios ofrecen en los abstracts y la mera yuxtaposición de resultados sin la integración de la información en el corpus existente. Y si las guías añaden a sus afirmaciones letras y números seguidos de letras, las cautelas, contra lo que cabría pensar, deben extremarse. Pues no hay nada peor para el pensamiento que las máximas, a no ser que sean las bellas y exactas formulaciones de Gracián o Debord, por poner ejemplos.
Correspondencia: F. Miguel García.
Gerencia de Atención Primaria Valladolid Oeste.
Pso. Filipinos, 15, 3ª planta. 47007 Valladolid.
Correo electrónico: fmiguel@gapva09.sacyl.es
Recibido el 04-05-06; aceptado para su publicación el 19-10-06.