El tratamiento al final de la vida y la atención a las necesidades de sus familiares no son adecuados por diversos motivos: la sociedad niega u oculta la muerte, es muy difícil predecirla con exactitud, con frecuencia el tratamiento está fragmentado entre diferentes especialistas y hay una insuficiente formación en medicina paliativa, incluyendo habilidades de comunicación. Se producen frecuentes conflictos relacionados con las decisiones que se toman al final de su vida, especialmente en la adecuación del esfuerzo terapéutico. La actitud de los profesionales sobre la adecuación del esfuerzo terapéutico no es homogénea y cambia según la especialidad, la experiencia y las propias creencias. La atención primaria constituye una situación privilegiada para acercarse a la vida y a los valores de nuestros pacientes y sus familiares, y no solo a la enfermedad, lo que hace que sea el lugar adecuado para orientar y asesorar al paciente sobre la preparación y registro del documento de últimas voluntades.
End-of-life treatment and attention to the needs of relatives are not adequate for several reasons: Society denies or hides the death; it is very difficult to predict it accurately; treatment is frequently fragmented between different specialists, and there is insufficient palliative medicine training, including communication skills. There are frequent conflicts with decisions made at the end of life, particularly the suitability of therapeutic effort. The attitude of professionals on the adequacy of therapeutic effort is not homogenous, and varies depending on the specialty, experience, and beliefs. Many doctors are still afraid of inconveniencing patients. Primary care is in a privileged position to approach the life and values of our patients and their families, and not just the disease, which makes it the right place to guide and advise the patient on the preparation and registration of living wills.
La adecuación del esfuerzo terapéutico (AET) puede definirse como el ajuste de los tratamientos a la situación clínica del paciente. La AET ha de considerarse en casos en los que hay una escasa posibilidad de respuesta a los tratamientos e implica la valoración de un cambio en la estrategia terapéutica que supone la retirada o no instauración de algún tratamiento.
La denominación habitualmente utilizada «limitación del esfuerzo terapéutico» no es muy afortunada, ya que no se limita el esfuerzo, sino que cambian los objetivos terapéuticos (orientándose a otras áreas como sedación, analgesia, apoyo psicológico, etc.), por lo que resulta más adecuado el término «adecuación del esfuerzo terapéutico», que ya se está generalizando.
La atención al final de la vida exige del médico una sólida formación médica y ética, rectitud moral y ser experto en humanidad1–3.
Al final de la vida es necesario preparar al paciente, a su familia y al equipo asistencial para una «buena muerte» definida por el Instituto de Medicina como una muerte «libre de estrés y sufrimiento evitables para el paciente, la familia y sus cuidadores; de acuerdo con los deseos del paciente y la familia y de forma razonablemente consistente con los estándares éticos, culturales y clínicos»4.
Los médicos que atienden pacientes críticos deben ser competentes en los aspectos prácticos y éticos de retirar o mantener las distintas modalidades de tratamiento de soporte vital (TSV). También en los enfoques no farmacológicos para aliviar el sufrimiento en el proceso de morir y en el uso de sedantes y analgésicos, incluyendo la sedación terminal1,5. Además, en la comunicación a la familia de la muerte de un paciente y el modo adecuado de solicitar la donación de órganos6.
Tras la muerte del paciente se debe proseguir el apoyo a las familias y al personal clínico con programas integrales de atención al duelo3,7.
Se han definido indicadores de calidad asistencial al final de la vida: La toma de decisiones centrada en el paciente y su familia, la comunicación en el equipo y con el paciente y su familia, la continuidad de los cuidados, el soporte emocional y práctico de las familias, el manejo de los síntomas y los cuidados de bienestar, el soporte espiritual del paciente y su familia y un soporte organizativo y emocional al personal que atiende pacientes en fases terminales7.
El papel del médico de familia8–10 en la AET resulta crucial y fundamental por su accesibilidad, la cercanía al enfermo y a su familia, el conocimiento de sus valores y creencias, el seguimiento de la evolución, etc. La consulta de atención primaria resulta un lugar adecuado para reflexionar sobre estos aspectos y el médico de familia el profesional que puede iniciar la reflexión de los cuidados al final de la vida y aportar la información necesaria para que los pacientes suscriban un documento de voluntades anticipadas (DVA). No podemos olvidar que en muchas ocasiones los cuidados al final de la vida se llevan a cabo en el ámbito de la atención primaria. El DVA puede resultar una herramienta muy valiosa a la hora de la planificación de los cuidados y debería dejarse constancia en la historia de los pacientes.
Marco deontológico, legal y bioéticoMarco deontológicoEl marco deontológico para la AET se encuentra recogido en el Código de ética y deontología médica colegial de 2011 y en el Código ético de la Sociedad Española de Medicina Intensiva, Crítica y Unidades Coronarias (SEMICYUC), en cuyo capítulo 3 respecto a la autonomía del paciente incluye el «derecho a morir con dignidad» y «la participación de la familia» y en cuyo capítulo 4, respecto a la calidad de la asistencia sanitaria, cita la «futilidad terapéutica». En ambos códigos se recoge el DVA.
Marco legalEl marco legal para la AET se encuentra recogido en varias leyes:
- 1.
Convenio del Consejo de Europa para la protección de los derechos humanos y la dignidad del ser humano respecto a las aplicaciones de la biología y de la medicina. Conocido como Convenio de Oviedo, firmado el 4 de abril de 1997. En vigor en España desde el 1 de enero de 2000. (http://www.boe.es/buscar/doc.php?id=BOE-A-1999-20638, consultado el 30 de julio de 2015).
- 2.
Ley 41/2002 Básica reguladora de la autonomía del paciente (http://www.boe.es/diario_boe/txt.php?id=BOE-A-2002-22188 consultado el 30 de julio de 2015).
- 3.
Real Decreto 124/2007, de 2 de febrero, por el que se regula el Registro nacional de instrucciones previas y el correspondiente fichero automatizado de datos de carácter personal (http://www.boe.es/diario_boe/txt.php?id=BOE-A-2007-3160, consultado el 30 de julio de 2015)
- 4.
Leyes autonómicas que regulan las instrucciones previas.
El marco bioético para la AET exige tener en cuenta los 4 principios básicos de la bioética (autonomía, no maleficencia, beneficencia y justicia).
En la orientación de los cuidados al final de la vida varios conceptos éticos desempeñan un papel fundamental, como los criterios para mantener o retirar tratamientos, distinción entre las acciones de matar o dejar morir y entre consecuencias buscadas o meramente previstas y toleradas-doctrina del doble efecto11.
El paciente, por muy deteriorado que esté, no pierde un ápice de su dignidad y tiene derecho a una buena medicina paliativa1,12.
La ética requiere distinguir entre TSV ordinario y proporcionado del desproporcionado a la expectativa de vida con calidad del paciente. Se debe tratar a los enfermos en coma o en estado vegetativo con los cuidados ordinarios y básicos, como la hidratación y la alimentación. Si se prescindiera de ellos, se maltrataría innecesariamente al paciente, o se provocaría la muerte, lo que es una forma de eutanasia.
También es necesario procurar la tranquilidad de conciencia de médicos y enfermeras y asegurar que puedan ejercer su derecho constitucional a la objeción de conciencia3.
Incidencia de la adecuación del esfuerzo terapéuticoExisten diferencias considerables en la forma de adecuar los esfuerzos terapéuticos en los distintos países europeos y en Estados Unidos. De un modelo «paternalista» se ha ido cambiando a uno que promueve la autonomía. En los últimos años la práctica de la AET ha ido progresivamente en aumento.
En el trabajo de Cabré, realizado en España en 2005, el porcentaje de limitación del esfuerzo terapéutico (LET) del total de fallecidos era de un 71%13. En años sucesivos se comprueba un aumento de la frecuencia. ¿Se ha alcanzado el «techo» de las indicaciones de AET?
Son numerosas las publicaciones de especialistas en medicina intensiva relacionadas con la LET en los últimos años, continuando siempre con medidas paliativas para evitar el dolor y el sufrimiento14,15.
Estudios observacionales en Norteamérica documentan un cambio en el comportamiento de los médicos en lo referente al modo de morir de los pacientes16, observándose un abandono más temprano de las medidas de soporte17.
En estudios observacionales europeos se aplica la LET a un 6-13% de todos los pacientes ingresados en unidades de cuidados intensivos (UCI), suponiendo un 35-93% de los pacientes fallecidos en UCI17–19. Hay que tener en cuenta que la no admisión en UCI es ya una forma de limitar el soporte vital, y sobre esta práctica no existen datos20.
La atención de los pacientes al final de la vida en las UCI europeas es muy variable. Con frecuencia se aplica LET en relación con la edad, el diagnóstico, la estancia y los factores geográficos y religiosos21,22.
El estudio Ethicus21, realizado en 37 UCI de 17 países europeos, mostró que la eutanasia es infrecuente, mientras que la LET (retirada o no instauración de medidas de soporte vital) se aplicó en el 71% de los fallecidos en UCI. Hay una gran variabilidad en el modo de morir entre los países: Reanimación cardiopulmonar infructuosa en 20% (rango 5-48%), muerte cerebral en 8% (0-15%), no instauración de medidas de soporte vital en 38% (16-70%), retirada de tratamientos en 33% (5-69%) y eutanasia («acortamiento del proceso de la muerte») en 2% (0-19%)
En un estudio europeo multicéntrico se observa que la religión desempeña un papel en la toma de decisiones22. La no instauración de medidas terapéuticas era más frecuente en médicos judíos (81%), ortodoxos griegos (78%) o musulmanes (63%). La retirada era más frecuente en médicos católicos (53%), protestantes (49%) o sin afiliación religiosa (47%). También difería el tiempo desde el ingreso a la LET, con una mediana global de 3,2 días, de 1,6 días en médicos protestantes a 7,6 días para ortodoxos griegos. Las decisiones se consensuaron con la familia en diferente proporción, según la religión de los médicos: protestantes (80%), católicos (70%), no afiliación religiosa 66% o judíos (63%).
Resulta difícil cuantificar la magnitud a nivel comunitario. En un estudio descriptivo de las redes centinelas sanitarias de 5 comunidades autónomas entre octubre de 2007 y marzo 2008 la prevalencia de los cuidados paliativos y de soporte llevados a cabo por atención primaria en España se sitúa en torno a 3 casos por cada 1.000 habitantes, mayor en poblaciones más envejecidas. El 12,5% eran pacientes terminales en sentido estricto y más del 85% de los pacientes que requirieron estos cuidados tenían una esperanza de vida de más de 6 meses, por lo que suponen la mayoría de los usuarios de este tipo de atención. El estudio tiene la limitación de no incluir a los pacientes que reciben cuidados paliativos hospitalarios, ni los que reciben asistencia por equipos especializados de manera directa. A la luz de estos resultados, parece evidente que la atención paliativa no es solo de pacientes con enfermedades rápidamente progresivas, como el cáncer o las neurodegenerativas, y suponen un importante problema de salud pública23.
Formas de adecuación del esfuerzo terapéuticoDe una manera genérica, las formas de AET son:
-Limitación del ingreso en UCI.
-Limitación del inicio de determinadas medidas de soporte vital.
-Retirada de estas medidas de soporte una vez iniciadas.
Según el Hastings Center TSV es «toda intervención médica, técnica o procedimiento o medicación que se administra a un paciente para retrasar el momento de la muerte, esté o no dicho tratamiento dirigido hacia la enfermedad de base o el proceso biológico causal»24. Para Gómez Rubí son los procedimientos para prolongar la vida artificialmente y «ganar tiempo» para resolver la situación con otras medidas terapéuticas (cirugía, antibióticos, etc.) o la evolución espontánea.
TSV son la resucitación cardiopulmonar (RCP), la ventilación mecánica, los sistemas de depuración extrarrenal, los fármacos vasoactivos, la nutrición artificial, los hemoderivados, etc.
Se ha debatido mucho si la retirada y el no inicio de un tratamiento son 2 actos de diferente cualificación técnica y moral, o simplemente 2 situaciones de distinto impacto psicológico (se suele tener poco tiempo y más ansiedad a la hora de decidir que se inicia o no un tratamiento, mientras que cuesta más retirarlo una vez iniciado). Cuando se propone retirar un tratamiento es porque se ha comprobado que no funciona, mientras que al plantear no iniciarlo queda la incertidumbre de si el tratamiento funcionará o no.
Se acepta que cualquier decisión sobre AET puede clasificarse como una decisión de no instauración o no puesta en marcha de determinadas maniobras o procedimientos asistenciales (withhold [WH], retener o no poner), o de una maniobra de retirada o suspensión de lo ya instaurado (withdraw [WD], retirar). El trabajo multicéntrico español dirigido por Esteban18 establece la forma WD de LET como «el cese y retirada de una forma de curso de tratamiento médico, con la intención explícita de no sustituirlo por un tratamiento equivalente o alternativo, y asumiendo que tras la puesta en marcha de esta medida el paciente fallecerá» (no necesariamente como consecuencia de ella directamente).
Éticamente, ambas formas de AET (no instauración [WH] o retirada [WD]) tienen la misma consideración y significación, según la doctrina y postura defendida en múltiples trabajos20,25–27.
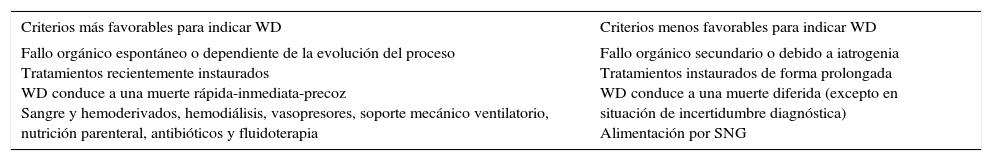
Es interesante destacar que frecuentemente esta misma valoración ética no es considerada así por los profesionales28,29, que prefieren las formas WH a las de WD. Incluso se ha podido demostrar30 que existen preferencias a la hora de plantear el WD del tratamiento (tabla 1), y que coincide con las preferencias expresadas por profesionales españoles29.
Preferencias sobre indicaciones de withdraw (WD)
| Criterios más favorables para indicar WD | Criterios menos favorables para indicar WD |
|---|---|
| Fallo orgánico espontáneo o dependiente de la evolución del proceso Tratamientos recientemente instaurados WD conduce a una muerte rápida-inmediata-precoz Sangre y hemoderivados, hemodiálisis, vasopresores, soporte mecánico ventilatorio, nutrición parenteral, antibióticos y fluidoterapia | Fallo orgánico secundario o debido a iatrogenia Tratamientos instaurados de forma prolongada WD conduce a una muerte diferida (excepto en situación de incertidumbre diagnóstica) Alimentación por SNG |
Fuente: Christakis y Asch30.
En la toma de decisiones en el paciente crítico al final de la vida el médico debe tener en cuenta la lex artis y los deseos del paciente y su familia31.
Lex artisLa lex artis está constituida por los principios científicos y éticos que orientan la práctica médica. La «medicina basada en evidencia/pruebas» y el uso de guías clínicas y protocolos de actuación son un intento de ofrecer a los pacientes medidas acordes con la lex artis, también en el ámbito de las decisiones al final de la vida32.
El médico debe conocer primero las condiciones del enfermo, la edad33, la situación en la vida, la reversibilidad y el pronóstico de su enfermedad, los síntomas relevantes, la reserva fisiológica y el daño orgánico, para establecer unos objetivos terapéuticos adecuados, buscando el bien del paciente.
Frecuentemente el ingreso en UCI ante un deterioro potencialmente reversible constituye una «prueba terapéutica» que valora la respuesta a un tratamiento que se instaura durante un tiempo razonable. Los objetivos de la prueba terapéutica son sobrevivir a una amenaza aguda vital y preservar y restaurar la calidad de vida. Si estos objetivos fallan son sustituidos por objetivos de paliación y control sintomático. Este cambio de objetivos de curación a paliación resulta difícil por el profundo deseo de vivir y la imposibilidad de predecir el futuro con certeza.
La cuantificación del daño orgánico mediante una escala como el Sequential Organ Failure Assessment13,34 permite valorar una respuesta favorable. Una ausencia de mejoría o deterioro muestra la ineficacia de un tratamiento que puede ser retirado, al confirmarse su futilidad terapéutica13.
Mantener un tratamiento ineficaz es una mala práctica médica y una falta de ética, pues no beneficia al paciente35. Retirar un tratamiento que ha resultado ineficaz tiene la misma valoración ética que no iniciar un tratamiento considerado inadecuado. Valorar el riesgo-beneficio de los tratamientos forma parte de la lex artis, y es congruente con un uso responsable de los recursos terapéuticos disponibles, que son limitados.
El médico tiene la responsabilidad de reconocer cuándo una medida terapéutica ha alcanzado su límite o ha dejado de ser eficaz, para cambiarla o mantener solo los cuidados paliativos y de bienestar4. La Organización Mundial de la Salud define los cuidados paliativos como un «enfoque que mejora la calidad de vida de pacientes y familias que se enfrentan a los problemas asociados con enfermedades de riesgo vital, a través de la prevención y alivio del sufrimiento, con su identificación precoz, evaluando y tratando impecablemente el dolor y otros problemas físicos, psicológicos y espirituales». La definición se completa con otros principios entre los cuales figura que los cuidados paliativos afirman la vida, consideran la muerte como un proceso normal y no intentan ni acelerar ni retrasar la muerte36.
También deben tenerse en cuenta en la toma de decisiones los criterios éticos y el respeto a la conciencia individual de los profesionales sanitarios37.
Los deseos del paciente y su familiaLos deseos del paciente y su familia son otro elemento clave a la hora de tomar decisiones terapéuticas38, para lo que el médico necesita conocer los valores y expectativas de todo paciente capaz33,39.
El respeto al paciente40 exige, además de proporcionarle la información necesaria, conocer sus necesidades físicas, psicológicas y espirituales. Para ello, cuidando exquisitamente no hacer daño41, se debe hablar de la muerte y explorar delicadamente si el paciente está en paz para ofrecerle apoyo espiritual, si lo desea1,42,43.
Los deseos manifestados por el paciente nunca pueden justificar decisiones o actos contra la vida humana, pues sin vida no puede haber libertad.
En el paciente incapaz es preciso conocer la existencia de instrucciones previas y/o la designación de un representante, que junto con la familia desempeña un papel muy importante para buscar el mayor beneficio y respeto a la dignidad de la persona incapaz44.
Propuestas de actuación para la toma de decisiones en la adecuación del esfuerzo terapéuticoEn la práctica de la AET, como en cualquier procedimiento clínico, se han documentado amplias variaciones entre distintos países14,21, incluso entre distintos servicios del mismo hospital45. En un intento de homogeneizarlas se han desarrollado diversos instrumentos de ayuda a la toma de decisiones para estandarizar las prácticas y promover tratamientos individualizados46.
Así, se han recomendado normas consensuadas internacionalmente sobre la toma de decisiones en resucitación cardiopulmonar47, y otras referidas a su omisión —las conocidas órdenes de no intentar reanimación48—. También se han desarrollado normativas hospitalarias sobre la utilización adecuada de los TSV49 y formularios que especifican las preferencias del paciente sobre dichos tratamientos en el ámbito extrahospitalario50.
Estos instrumentos facilitan la toma de decisiones sobre el inicio o la retirada de tratamientos en cualquier paciente, no solo en aquellos con muy poca probabilidad de supervivencia a corto plazo. Uno de los formularios ha demostrado mejorar el proceso de morir de los pacientes críticos, según médicos y enfermeros de intensivos51.
El proceso que lleva a cumplimentar una orden de AET puede iniciarse en diversos ámbitos:
- 1.
Fruto del diálogo del paciente con su médico, quien teniendo en cuenta la enfermedad y su evolución52, en el proceso de planificación asistencial, le recomienda los tratamientos que pueden ser beneficiosos y la abstención de los que puedan resultar inadecuados.
- 2.
Por iniciativa propia de la persona que completa el documento de voluntades anticipadas, en el que acepta o rechaza diversos TSV.
- 3.
En las UCI, cuando es previsible que el paciente fallezca a pesar del tratamiento óptimo. La iniciativa de una orden de no intentar la reanimación y otras limitaciones del TSV suele partir del equipo asistencial, que instaura las oportunas medidas paliativas. En este caso participan la familia o el representante legal, pues el enfermo rara vez puede participar.
Según el comité de ética de la Society of Critical Care Medicine y el Grupo de trabajo de bioética de la SEMICYUC53 se resumen en varios puntos lo que puede ayudar a la decisión de AET:
- 1.
La decisión de AET debe ajustarse al conocimiento actual de la medicina, a poder ser en la medicina basada en la evidencia científica. Cuando hay dudas razonables puede aplicarse un tratamiento intensivo condicional, según la evolución.
- 2.
La decisión se debe discutir colectivamente (médicos y enfermeros) y tomarse por consenso. Las dudas en algún miembro del equipo obliga a reconsiderar la decisión o a apartar a dicho profesional de la toma de decisiones, respetando la libertad de conciencia como uno de los derechos fundamentales recogidos en la Constitución española. Puntualmente, la decisión de AET tendrá que tomarse de forma individual, aunque se recomienda que sea discutida a posteriori en el seno del equipo. Ante la duda es aconsejable iniciar o continuar el TSV.
- 3.
Siempre se debe informar y consultar con los familiares o representantes legales, intentando lograr un acuerdo para respetar las preferencias del paciente. Nunca se responsabilizará a la familia de la toma de decisiones. Normalmente el médico es quien toma la iniciativa de AET; en menos ocasiones, el paciente o la familia. Debería ser la norma el apoyo psicológico para disminuir el trauma y la angustia de la familia, allegados y profesionales.
- 4.
Ante la falta de acuerdo entre las partes (profesionales sanitarios y/o familia o representante legal) convendría considerar las recomendaciones del comité de ética asistencial del centro, que constarán en la historia clínica.
- 5.
Tomada la decisión de AET es obligación médica no abandonar al paciente durante el proceso de morir, y garantizarle una muerte digna con los cuidados paliativos que necesite.
- 6.
Las decisiones de AET deben constar en la historia clínica. Para facilitar la transmisión del plan terapéutico y su seguimiento, el Grupo de trabajo de bioética de la SEMICYUC53 recomienda el uso de un formulario para la AET, en papel o formato electrónico, que cada centro puede adaptar a sus particularidades. Conviene que consten los TSV que se omiten y/o se retiran, con fecha y firma del médico responsable en aquel momento.
- 7.
El mantenimiento del individuo en muerte encefálica para la obtención de órganos para trasplante constituye una excepción de lo anterior.
Al final de la vida la mayoría de los pacientes no están en condiciones de decidir, por lo que Quintana20,54 recomienda que las decisiones de AET se tomen a partir de:
- 1.
Declaraciones previas del paciente.
- 2.
Decisión del allegado más próximo al enfermo.
- 3.
Actuación según lo que parezca más favorable al enfermo.
Los DVA aún no son práctica habitual en nuestra sociedad, y las instituciones deberían fomentarlos. El respeto a la libertad y autonomía de la persona y a los derechos del paciente constituye el eje básico de las relaciones asistenciales55. El objetivo de los DVA es la protección del derecho a la autonomía y representan una extensión del consentimiento informado cuando se ha perdido la capacidad de otorgarlo. También mejora el proceso de toma de decisiones y el bienestar del enfermo, aliviando las cargas para sus seres queridos.
El DVA, documento de instrucciones previas o testamento vital es un documento dirigido al médico responsable en el que un mayor de edad, capaz, de manera libre y según los requisitos legales, expresa las instrucciones a tener en cuenta cuando se encuentra en una situación en que no pueda expresar personalmente su voluntad sobre los cuidados o, una vez llegado el fallecimiento, sobre el destino de su cuerpo o de los órganos. En él se puede designar a un representante como interlocutor válido con el equipo sanitario. Los aspectos más importantes recogidos en un DVA se exponen en la tabla 2.
Documento de instrucciones previas: ¿qué se puede expresar en él?
| Los principios vitales o criterios que deben orientar la decisión sanitaria, así como las opciones personales según su jerarquía de valores. Esto incluye el lugar donde se desea recibir los cuidados en el final de la vida, la donación de órganos o la asistencia religiosa. Las situaciones concretas en que se quiere que se tengan en cuenta la aceptación o rechazo de determinados tratamientos o cuidados. Instrucciones y límites referidos a las actuaciones médicas ante las situaciones previstas. Solicitar que no sean aplicadas, o se retiren si ya se han aplicado, los tratamientos de soporte vital (reanimación cardiopulmonar, diálisis, ventilación mecánica, transfusión de hemoderivados, fármacos vasoactivos, etc.). La designación de un representante. Debe conocer la voluntad de su representado, no puede contradecir el contenido del documento y debe actuar siguiendo los criterios y las instrucciones expresadas en él |
Fuente: Monzón et al.53.
Un DVA será válido si cumple los requisitos previos y está formalizado por escrito según la legislación vigente. Se puede modificar, renovar o revocar en cualquier momento, exigiéndose los mismos requisitos formales que para su otorgamiento inicial56.
La persona que ha suscrito un DVA debe darlo a conocer a su médico y al centro sanitario donde habitualmente se le atiende. La existencia de un DVA supone la obligación de ser considerado en la toma de decisiones. Si no se siguieran las preferencias expresadas en el DVA, el médico responsable debería razonar por escrito en la historia clínica los motivos de la decisión.
Los límites que la ley señala respecto a la aplicación de los DVA son:
-Que la voluntad expresada implique una acción contra el ordenamiento jurídico vigente.
-Que sean contrarias a la buena práctica clínica, la ética profesional o la mejor evidencia científica disponible.
-Que la situación clínica no sea la prevista y no se corresponda con los supuestos previstos al firmar el DVA.
Generalmente, es necesaria la discusión de la AET con la familia o allegados, dado que menos de un 5% de los pacientes de las UCI están en condiciones de expresar sus preferencias. Además, normalmente no existe una relación asistencial previa entre médico y paciente. En situaciones de urgencia, sin embargo, aunque exista un DVA, este no puede ser incorporado en el proceso de toma de decisiones. A posteriori puede suponer la retirada de TSV ya establecidos o la omisión de tratamientos médicamente posibles o indicados.
Los clásicos DVA no han demostrado efectividad. Surgen así nuevos modelos que tratan de subsanar las principales deficiencias de estos documentos. Los elementos básicos de estos modelos son: la planificación anticipada de los cuidados con personal sanitario especialmente entrenado, el formato estandarizado de órdenes médicas accesibles y el sometimiento a procesos de evaluación y mejora de calidad. Ejemplos de estos nuevos modelos son los implantados en diferentes estados de Norteamérica y Canadá, que han demostrado su efectividad en la práctica clínica57.
Papel del médico de familia en la adecuación del esfuerzo terapéuticoComo recientemente se ha publicado en esta revista, la situación que se plantea para el profesional de un hospital de agudos con un enfermo prácticamente desconocido no es la misma que la que tiene lugar en una unidad de cuidados paliativos o en la consulta del médico de familia, donde se atiende de forma integral a los pacientes8.
Los profesionales de atención hospitalaria creen que el abordaje inicial de estas situaciones de AET, así como la realización de los DVA, debe iniciarse en atención primaria9.
El médico de familia se encuentra en una situación privilegiada para acercarse a la vida, valores, creencias y expectativas de sus pacientes y sus familiares, además de a la enfermedad, por lo que resulta el profesional adecuado para orientar y asesorar al paciente sobre la AET y la preparación y el registro del DVA. El médico de familia, buen conocedor del enfermo y su situación, debe aportar sus conocimientos para que sea este el que tome las decisiones después de haber sido asesorado de las expectativas y posibilidades técnicas. Además, la AET no es un proceso rígido y fijo, sino dinámico, y puede ir cambiando en función de la evolución y decisiones del enfermo.
Sin embargo, la actitud de los profesionales sobre la AET y el testamento vital no es homogénea y varía según la especialidad, la experiencia y las propias creencias. Todavía hay profesionales que temen incomodar a los pacientes.
Revisando la bibliografía varias publicaciones tratan de la AET desde el punto de vista de la medicina de familia58–65. Por ejemplo, en el trabajo de López et al.10, realizado a 395 personas, el 88,8% de los sujetos incluidos no conocían el DVA. El 67,8% firmarían el DVA en caso de enfermedad terminal y el 56,3% en el momento actual. Actualmente está debatido el hecho de que los pacientes y las familias estén a favor del testamento vital y de poder hablar de la toma de decisiones con los médicos, existiendo publicaciones en ambos sentidos.
Los médicos de familia debemos saber informar y debatir sobre la AET, facilitando el proceso de reflexión previo a la elaboración del DVA. Cuando llegue el momento de seguir las instrucciones expresadas por el paciente, tanto los médicos como los familiares dispondremos de una gran ayuda en la toma de decisiones, aunque no se resuelvan todos los conflictos inherentes al doloroso proceso de morir.
Sin embargo, la realidad es que son pocos los médicos de familia que inician las conversaciones sobre la planificación anticipada de los cuidados al final de la vida.
Si bien es verdad que la AET puede y debe debatirse con cualquier paciente, resulta especialmente acuciante en enfermedades progresivas incurables, no solo neoplásicas, sino no neoplásicas (insuficiencia cardíaca, EPOC, enfermedades neurodegenerativas, etc.), según se ha preconizado desde diferentes sociedades científicas (Sociedad Española de Cardiología, Sociedad Española de Medicina Intensiva, etc.).
En España todas las comunidades disponen de normativas sobre voluntades anticipadas. No obstante, debería aumentarse su conocimiento por parte de la población y de los profesionales, así como el acceso de estos últimos a las mismas. En España existe un registro nacional que depende de la Dirección general de cohesión y alta inspección36. Lógicamente, resulta imposible aquí abarcar las peculiaridades de registro y acceso del profesional al registro de voluntades anticipadas.
Por su posición central en el sistema sanitario el médico de familia puede servir de nexo con la medicina especializada y la medicina hospitalaria, de manera que en dichos niveles se conozcan las decisiones que el paciente ha tomado, así como sus expectativas y escala de valores. También debería estar disponible a los requerimientos de los mencionados profesionales.
Pero el papel del médico de familia no termina ni se centra en el DVA. Debe saber acompañar a pacientes y familiares durante el proceso final de la vida, teniendo el suficiente tacto de informar en la medida que lo requieran las circunstancias, aliviar siempre y curar cuando se pueda. Debe estar atento a las necesidades fisiológicas, psicológicas y espirituales del enfermo y sus allegados. Tras el fallecimiento debe atender el duelo, así como las necesidades del propio equipo asistencial.
Por todo lo expuesto se aconseja que el médico de familia adquiera el hábito de participar en comités de ética asistencial y reciba formación continuada en bioética.
Finalmente, cuando un médico de familia se involucra en el campo de la bioética comienza un camino que le lleva al perfeccionamiento de sus conocimientos, habilidades y actitudes, pues el primer escalón que sustenta la Bioética es el ejercicio de una buena praxis médica. El médico de familia gana cercanía con sus pacientes y familiares y experimenta un enriquecimiento personal y profesional. Dan fe de ello los que se han iniciado en este apasionante camino. A modo de ejemplo citamos 2 muestras de lo que puede ser el papel del médico de familia en la AET al final de la vida66,67.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.