INTRODUCCIÓN
El látex (goma natural de látex) es utilizado ampliamente en la fabricación de muchos objetos de aplicación médica o comercial debido a sus conocidas propiedades de resistencia, flexibilidad, elasticidad e impermeabilidad. El aumento de su utilización, especialmente desde la puesta en marcha de medidas obligatorias de asepsia y precaución, como es el uso de guantes, ha producido también un incremento de efectos adversos como son la dermatitis de contacto y la alergia.
La alergia al látex es una patología que constituye un problema médico de creciente importancia en la sociedad actual. Esta entidad clínica ya fue descrita en 1927 por Stern1 en Alemania, y desde entonces ha sido bien definida desde el punto de vista etiológico, epidemiológico, diagnóstico, del tratamiento y de las medidas de prevención.
CONCEPTO DE ALERGIA
El término alergia se define como una reacción inmunitaria anómala, habitualmente realizada contra un antígeno inofensivo, de la que va a resultar un daño para el organismo. Gell y Coombs2 establecieron de una manera clara en 1963 una clasificación de las enfermedades alérgicas según el mecanismo inmunopatalógico, que mantiene su vigencia en la actualidad y que exponemos a continuación de forma concisa:
Tipo I
Hipersensibilidad inmediata, mediada por unas reaginas de la clase IgE. Estos anticuerpos se fijan a la superficie celular de los mastocitos y basófilos durante la sensibilización por un antígeno específico (alergeno). En una posterior exposición al mismo alergeno, aquellas células producen y liberan unos mediadores responsables de las manifestaciones clínicas de la alergia, locales o generalizadas, y que pueden desencadenarse rápidamente en minutos. A veces estas manifestaciones pueden ser muy graves, como ocurre en la anafilaxia.
Tipo II
En esta clase de reacciones el anticuerpo es normal pero el antígeno es un constituyente del propio organismo. Es la autoinmunidad donde el complemento tiene un papel importante en este tipo de reacción.
Tipo III
El antígeno y el anticuerpo son normales pero no sus proporciones. Los inmunocomplejos Ag-Ac que se forman, debido a su tamaño, no pueden ser fagocitados y se depositan en el endotelio vascular, pueden activar el complemento, las plaquetas y además atraen polinucleares.
Tipo IV
Hipersensibilidad tardía o celular, no mediada por anticuerpos ni por el complemento. Participan las células, especialmente los linfocitos. Se llama tardía porque tarda 24-72 horas en producirse.
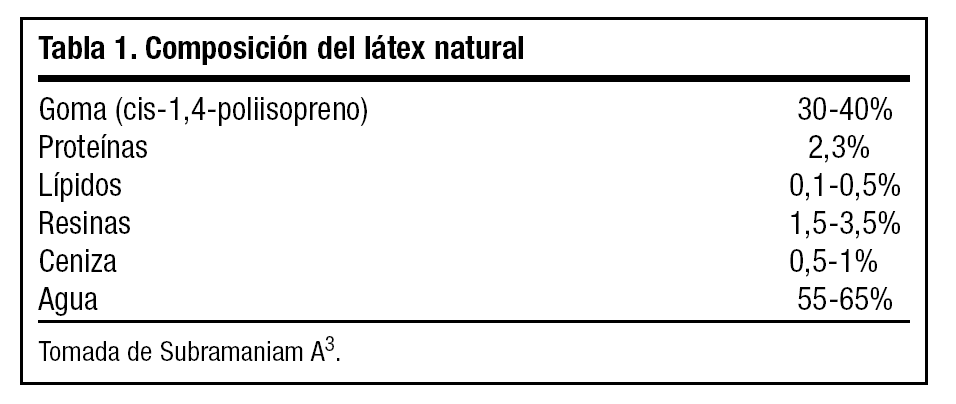
El látex o caucho natural es un producto vegetal que se obtiene de la savia lechosa de diversas especies vegetales. El árbol más explotado comercialmente es la Hevea Brasiliensis (Familia Euphorbiacea). La composición del caucho es variada y contiene diversas sustancias en proporción variable según el lugar de procedencia y los métodos de cultivo utilizados. En el látex se pueden encontrar: partículas de goma (cis-1,4-poliisopreno), 30-40%, vacuolas con 7-8 proteínas (la heveína es la más importante) y en el citoplasma más de 100 proteínas libres, 2-3%. Los diversos alergenos se conocen con las siglas Hev b 1, Hev b 2, etc. También se encuentran lípidos, azúcares, resinas, 3-5%. Elementos inorgánicos (Na, K, Mg, Fe, Ca, Zn, Cu) y agua, 55-65% (tabla 1)3.
Los diferentes alergenos pueden tener diversas funciones en la planta: estructurales, de reserva o de defensa contra infecciones, especialmente mohos. También los tratamientos que sufre la planta (abonos y desinfectantes) pueden determinar cambios en la función alergénica de las proteínas vegetales4.
Durante la elaboración del caucho se producen diversos procesos, entre ellos la vulcanización, en los cuales se adicionan diversos productos químicos, antioxidantes, aceleradores, tratamientos térmicos y lavados que modifican las características de las proteínas iniciales. En general, con la vulcanización desciende la cantidad de proteínas y por lo tanto de alergenos, aunque la creciente incidencia de la alergia al látex podría explicarse por unos procesados más cortos y poco elaborados durante la fabricación5.
Se han podido encontrar más de 240 péptidos distintos como componentes del látex, aunque únicamente unos 5 pueden fijar la IgE y en consecuencia producir alergia. En general se identifican según los criterios del Subcomité de Nomenclatura de alergenos (WHO-IUIS)6.
EXPOSICIÓN AL LÁTEX
Puede realizarse por diferentes vías: cutánea, percutánea, mucosa y parenteral. Por lo tanto, según la vía de entrada, el látex puede comportarse como un aeroalergeno, como alergeno alimentario o de contacto. Aeroalergeno cuando penetra por vía respiratoria adherido a las partículas de polvos del almidón utilizados en los guantes para su deslizamiento. Alergeno alimentario, al ingerir alimentos manipulados con guantes de látex, habiéndose descrito también una reactividad cruzada entre el látex y diversas frutas (que contienen quitinasas comunes). Alergeno de contacto, por vía cutánea directa, mediante un mecanismo de hipersensibilidad de tipo I (urticaria de contacto) o de tipo IV (dermatitis de contacto)7.
Entre los objetos más habituales a los que un sujeto puede exponerse podemos citar, en el ámbito sanitario: guantes, sondas, conexiones, cintas elásticas, brazaletes de tensión, tapones de medicación, mascarillas, vendas elásticas, material de odontología. Entre el personal más expuesto están los trabajadores sanitarios (médicos, odontólogos, enfermeros y auxiliares), que manipulan los materiales citados, y también los pacientes expuestos a los mismos8-10. Otros profesionales expuestos son los peluqueros, los trabajadores de industrias de alimentación, de pinturas y barnices, etc. En el ámbito no sanitario encontramos también objetos habituales compuestos de látex: neumáticos, globos, hules, juguetes, tetinas de biberón, etc.
EPIDEMIOLOGÍA Y FACTORES DE RIESGO
El incremento de la prevalencia de la sensibilización y la alergia al látex es debido probablemente al mayor uso de guantes y materiales fabricados con esta sustancia, al cambio en las condiciones de fabricación y a las modificaciones realizadas en las cepas de los árboles de Hevea y en su cultivo.
Se cifra la prevalencia en un 1% de la población en general, aunque varía según las poblaciones estudiadas y la metodología empleada. Los factores de riesgo que se describen son los siguientes:
Atopia. Se ha demostrado una predisposición en pacientes atópicos a la alergia al látex con una prevalencia de 1-2%. Por otra parte, alrededor de un 30-50% de los pacientes alérgicos al látex presentan hipersensibilidad a diversas frutas con las que no tiene ninguna relación botánica: plátano, castaña, aguacate, kiwi, tomate, patata11. Ello es debido a la existencia de epítopos comunes y a la presencia de panalergenos como la quitinasa de clase I (que contienen el alergeno Hev b 6)4.
Dermatitis de contacto. En pacientes con sensibilidad a otros productos12.
Profesionales de riesgo. Trabajadores de fábricas de producción de látex o de productos que lo contienen. Prevalencia del 6-11%13.
Trabajadores sanitarios. La mayoría de casos estudiados aparecen en el sector sanitario y mediante pruebas cutáneas o pruebas bioquímicas de determinación de IgE específica en sangre se ha podido comprobar la sensibilización al látex de trabajadores de hospitales como son los médicos, enfermeros y auxiliares, aunque la máxima prevalencia se da entre los odonto-estomatólogos. Prevalencia entre 2,7-38%8-10.
Niños operados de espina bífida y malformaciones genito-urinarias que requieren varios sondajes. Prevalencia 32-64%14.
Sexo. La mayoría de los casos descritos se presentan en el sexo femenino, con un 70-90%7.
CLÍNICA
Las manifestaciones clínicas más habituales que se presentan corresponden a reacciones irritativas, reacciones de hipersensibilidad retardada de tipo IV, y reacciones de hipersensibilidad inmediata de tipo I.
Las reacciones irritativas son muy frecuentes y no tienen una causa inmunológica, por lo tanto el individuo no requiere que esté sensibilizado previamente. Normalmente el producto irritante (ácidos, álcalis) se pone en contacto accidentalmente y, en el caso del látex, la acción de la sudoración y/o de los aditivos pueden desencadenar este tipo de reacción. Aparecen eritemas, edemas, vesículas, pústulas y erosiones.
Las reacciones de hipersensibilidad retardada de tipo IV están mediadas por linfocitos T y se manifiestan como eccemas de contacto con lesiones eritematosas, edema, vesículas y si cronifican se produce liquenificación y descamación. Suelen aparecer horas después de la exposición y coincide con la zona de contacto (la mano si es producida por guantes); evolucionan en días o semanas según la gravedad. Habitualmente es debida a los aditivos que se incorporan durante la fabricación de la goma3,7.
Las reacciones de hipersensibilidad inmediata o de tipo I están mediadas por anticuerpos IgE. Ya fueron descritas en la década 60-70 y desde entonces se ha apreciado un aumento de la incidencia debido a la sensibilización por un mayor uso del producto. Después del primer contacto, si el individuo queda sensibilizado, tras un contacto posterior pueden aparecer manifestaciones clínicas minutos después de esta exposición al látex. Tal como hemos citado antes, se puede establecer una reactividad cruzada con diversas frutas (síndrome látex-frutas: castaña, plátano, kiwi, aguacate, tomate). La manifestación clínica más frecuente es la urticaria localizada. Las lesiones están localizadas en la zona de contacto con la goma, aunque en pacientes muy sensibles la urticaria puede generalizarse a otras partes. Los contactos con la mucosa oral (odontología, cirugía máxilo-facial) pueden producir el síndrome de alergia oral con eritema y edema de la mucosa. También puede manifestarse una rinoconjuntivitis e incluso asma debido a la inhalación de partículas de látex, especialmente frecuente en el uso de guantes cuando al ser manipulados esparcen los polvos de almidón que contienen partículas de látex adheridas. Esto es especialmente frecuente en el personal sanitario y trabajadores de industrias, incluso hay pacientes que refieren episodios de rinoconjuntivitis y/o asma mientras están en la sala de espera de la consulta del dentista.
Por otra parte, la manifestación clínica más abrumadora es la anafilaxia, que consiste en la aparición de síntomas graves y potencialmente mortales que pueden afectar a dos o más sistemas diferentes (piel, aparato respiratorio, aparato cardiovascular, aparato digestivo): prurito, eritema, urticaria, angioedema, edema de glotis, cianosis, asfixia, taquicardia, hipotensión, shock, coma. Aparece especialmente en pacientes altamente sensibles cuando el contacto se realiza a través de mucosas. Se ha descrito que el látex es responsable del 20% de reacciones anafilácticas intraoperatorias7,15.
DIAGNÓSTICO
En todos los casos de alergia al látex es muy importante la realización de una buena historia clínica con los datos de los antecedentes personales, familiares, factores de riesgo, indagando cuándo, cómo y dónde se ha producido la manifestación clínica de esta patología. Se realizará la exploración física y se solicitarán una serie de pruebas complementarias16.
En el caso de las reacciones de hipersensibilidad retardada se pueden realizar pruebas epicutáneas (prueba del parche) con extractos de látex, siempre teniendo en cuenta que pueden ser peligrosas para el paciente. Se deberán hacer siempre bajo supervisión del alergólogo en un centro sanitario y por lo tanto hay que tomar precauciones para evitar reacciones sistémicas. La reacción cutánea se lee a las 48 horas y a las 72 horas y se compara con un control positivo y uno negativo. Pueden aparecer falsos positivos y falsos negativos.
En el caso de reacciones de hipersensibilidad inmediata, es decir mediadas por IgE, se pueden realizar dos clases de pruebas. Las pruebas cutáneas más utilizadas son el Prick-test, que consiste en poner una gota del extracto comercial y pinchar la piel con una lanceta. Se pone también un control positivo y uno negativo para poder comparar el resultado. El Prick-prick consiste en pinchar un guante de látex y con la misma lanceta pinchar la piel. Otras pruebas in vitro que se utilizan mucho son la determinación en sangre de anticuerpos IgE específicos (RAST-CAP) contra el látex, que se realizan habitualmente en el laboratorio mediante analizadores automáticos. Clásicamente se ha considerado que las pruebas cutáneas son más sensibles y que las pruebas bioquímicas séricas son algo más específicas7,17. Hoy en día se están haciendo estudios con alergenos recombinantes del látex que serán importantes no sólo para el diagnóstico, sino también para poder administrar una inmunoterapia más específica18,19.
Cuando existen discrepancias entre la historia clínica, las pruebas cutáneas y las bioquímicas se puede recurrir a las pruebas de provocación. Son muy sensibles pero pueden ser muy peligrosas al poner en contacto directamente el alergeno con el paciente. Siempre deberán hacerse bajo control médico del alergólogo para evitar reacciones sistémicas graves. La prueba consiste en poner un dedal de látex en un dedo y observar la reacción durante 60 minutos. El control negativo puede ser un dedal de vinilo. Se puede aumentar progresivamente la superficie expuesta. Otra variante de la prueba es friccionar durante 15 segundos el antebrazo con un guante de látex y observar la reacción durante 1 hora7.
MANEJO DEL PACIENTE ALÉRGICO AL LÁTEX
Una vez diagnosticada esta patología se facilitará al paciente una lista de todos los objetos y productos que pueden contener látex y otra con los alternativos libres de los alergenos. Se recomendará a los pacientes que lleven unas identificaciones donde conste que son alérgicos al látex y disponer de un equipo con una jeringuilla precargada con adrenalina autoinyectable para que, en caso de un accidente, pueda ser utilizada rápidamente. Se informará al paciente de que puede tener problemas alérgicos con determinadas frutas (síndrome látex-frutas) y por lo tanto deberá evitarlas (plátano, kiwi, castaña, aguacate, tomate)20. La inmunoterapia es de momento poco efectiva en esta clase de pacientes21.
MEDIDAS DE PREVENCIÓN
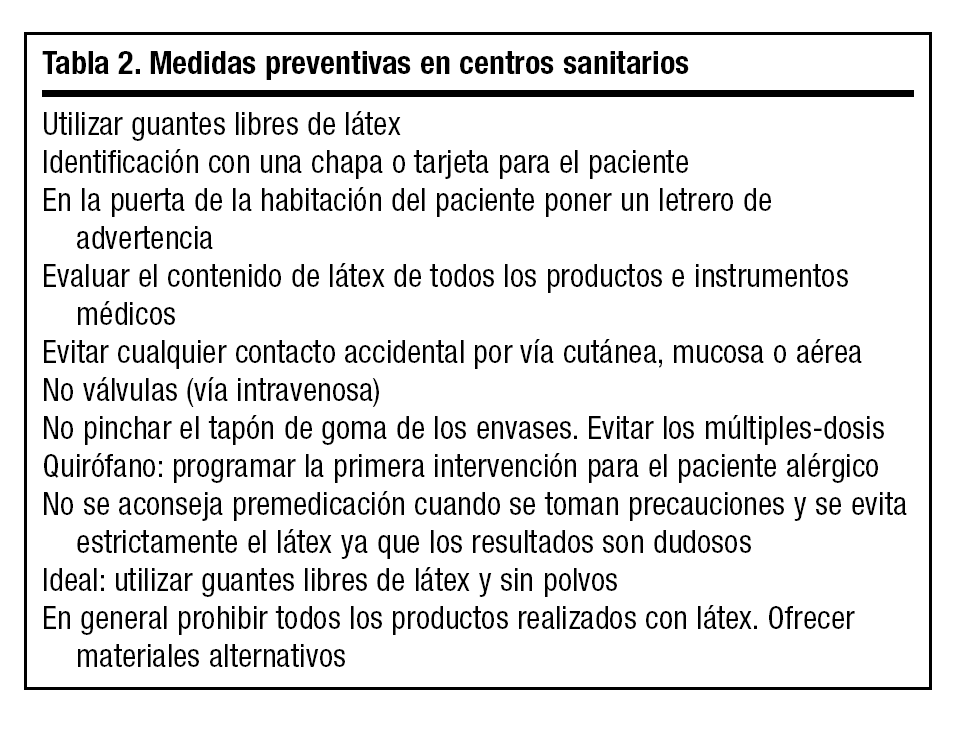
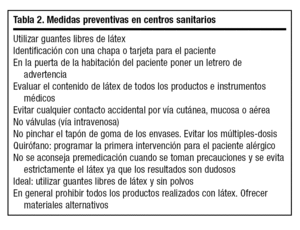
Los pacientes alérgicos al látex, al no disponer de un tratamiento específico definitivo, tan sólo pueden actuar evitando la exposición. Teniendo en cuenta que hoy en día el látex es un producto muy utilizado, la exclusión del contacto con el mismo es una labor difícil (tabla 2).
La prevención primaria es la que se dirige hacia las personas con riesgo de ser sensibilizadas, evitando la exposición al látex a los niños que van a ser objeto de intervenciones quirúrgicas largas y complicadas como es el caso de la espina bífida14. Para evitar nuevas sensibilizaciones ya existen diversas normativas que aconsejan al personal sanitario la sustitución de los guantes de látex por otros alternativos de vinilo. En los centros sanitarios se estudiará la viabilidad de lugares libres de látex (especialmente los quirófanos). Se evitará que las partículas de polvos de almidón sean esparcidas por el aire y vayan a los conductos de aire acondicionado.
La prevención secundaria se realiza en pacientes ya diagnosticados de alergia al látex evitando un nuevo contacto. El paciente llevará una identificación en una chapa o tarjeta y además dispondrá de un equipo con un inyectable de adrenalina para la autoadministración en caso de accidente anafiláctico. Las personas alérgicas informarán al personal sanitario cuando vayan a ser sometidas a alguna intervención quirúrgica, odontológica o una cura de enfermería. Los envases médicos con tapón de goma (medicación) no deberán ser pinchados, sino que han de ser destapados y administrar el contenido directamente. Vigilar también la administración de sueros tomando precauciones para no pinchar los tapones y la composición de las válvulas. Los hospitales y centros sanitarios deberían disponer de protocolos de actuación en caso de alergia y ofrecer materiales alternativos de vinilo, neopreno, silicona, etc. Las intervenciones quirúrgicas de los pacientes alérgicos deberán ser programadas las primeras para evitar la contaminación del quirófano. En el caso de una reacción adversa, una vez pasado el accidente, se aconsejará al paciente que acuda al alergólogo para un mejor estudio, recibir consejos y la elaboración de pautas para el futuro. Como recomendación a los fabricantes deberán disminuir la concentración de látex de los productos resultantes e intentarán que tengan una menor capacidad alergénica, ofreciendo además materiales alternativos5.
TRATAMIENTO
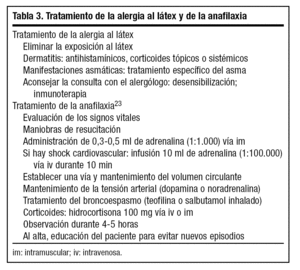
Ya hemos indicado que no existe un tratamiento específico. Se puede intentar la premedicación de los pacientes diagnosticados de alergia al látex con antihistamínicos y corticosteroides, pero los resultados no son convincentes ya que el efecto es dudoso. La única medida efectiva es evitar la exposición al producto aunque, tal como hemos indicado, esto ofrece diversas dificultades. Se ha intentado la hiposensibilización oral y administración subcutánea en personal sanitario con resultados esperanzadores21,22. En la actualidad se está estudiando la inmunoterapia con extractos de alergenos recombinantes muy específicos18,19. En el caso de aparición de una anafilaxia el tratamiento de elección consiste, por una parte, en la identificación y eliminación de la exposición al alergeno que la ha producido y, por otra, en la administración de adrenalina (1:1.000) por vía intramuscular o bien por vía intravenosa (1:100.000)23 (tabla 3).
Correspondencia:
R.M. Ras Monleón.
C/ Bosc, n.o 19.
08017 Barcelona.
Recibido el 07-02-06; aceptado para su publicación el 17-07-06.