Presentamos el caso de una mujer de 65 años con fiebre, alteraciones del comportamiento y mutismo. En el diagnóstico diferencial del síndrome febril con alteraciones neuropsiquiátricas es fundamental realizar un estudio sistemático para llegar a un conocimiento temprano de la etiología del cuadro, que nos permita realizar un correcto tratamiento. En este caso, el diagnóstico temprano de catatonia maligna permitió aplicar tratamiento específico con terapia electroconvulsiva, con una pronta y favorable evolución. En este artículo, proponemos una conducta diagnóstica que se debe seguir que creemos puede resultar de utilidad en la práctica médica diaria.
We present a case of a 65-year-old woman with fever, behaviour disorder and mutism. The differential diagnosis of fever and neuropsychiatric disorders requires a systematic study to get an early understanding of the aetiology, allowing us to provide the correct treatment. In our case, the early diagnosis of malignant catatonia enabled us to give our patient electroconvulsive therapy, achieving a spectacular improvement. In this article, we suggest an algorithm that could be useful in daily medical practice.
Mujer de 65 años, con diagnóstico de trastorno afectivo bipolar tipo II diagnosticada hace 9 años y tratada con litio y olanzapina, que acudió al servicio de urgencias por alteraciones de conducta de 4 días de evolución; la paciente en los últimos 9 años ingresó por este motivo dos veces en nuestro hospital y varias más en otras provincias. Vivía sola y era autónoma para las actividades básicas de la vida diaria, aunque recibía ayuda domiciliaria. La familia refirió clínica inicial de oscilaciones del estado anímico, vestimenta extravagante y negativa a la ingesta, tanto de sólidos como de líquidos; posteriormente, a las 48h de su estancia en el servicio de urgencias, presentó disartria, bradipsiquia, dificultad para la marcha, mutismo, desorientación témporo-espacial y fiebre. La exploración física en ese momento evidenció lo referido, con una temperatura de 38,4°C, presión arterial de 174/100mmHg, sudoración profusa, acinesia, rigidez, temblor distal y disminución del parpadeo con reflejo corneal conservado y rigidez de nuca; la auscultación pulmonar mostró roncus dispersos, siendo la auscultación cardíaca rítmica, sin soplos, a 100 latidos/min; se observó distensión abdominal con globo vesical, por lo que se realiza sondaje, obteniéndose 2 l de orina. La radiografía de tórax, el electrocardiograma, la tomografía computarizada (TC) craneal y abdomino-pélvica fueron normales. Hemograma, estudio de coagulación, equilibrio ácido-base, bioquímica hepática, CK, LDH, orina con sedimento, litemia, urea, creatinina y filtrado glomerular, normales. A partir de las 48h de estancia en el servicio de urgencias, las únicas anormalidades bioquímicas observadas fueron hipopotasemia (3,09 mEq/l) e hipernatremia (160 mEq/l), que interpretamos se debió a diaforesis e ingesta insuficiente de líquidos a medida que avanzaba el cuadro clínico. Para descartar causa infecciosa, se realizaron hemocultivos, urocultivos, bioquímica, citología y microbiología de líquido cefalorraquídeo, incluyendo serologías de lúes, virus de la inmunodeficiencia humana, viral neurológica además de proteína C reactiva virus herpes, negativos; la determinación toxicológica correspondiente fue asimismo negativa. Por todo ello, descartada inicialmente causa infecciosa o toxicológica, ingresó en el servicio de medicina interna, sin medicación psicofarmacológica, incluida la suspensión de litio y olanzapina, con el diagnóstico de síndrome confusional febril sin etiología filiada, tratándose con fluidoterapia intravenosa, antitérmicos, antibioticoterapia de amplio espectro y profilaxis trombótica con heparina. A los 3 días de acudir al hospital la paciente empeoró, su temperatura fue de 39°C, deteriorándose su conciencia (Glasgow E1V1M2); tras consultar a los servicios de neurología, cuidados intensivos y psiquiatría, mostrando el electroencefalograma (EEG) un sufrimiento cerebral difuso, resonancia magnética (RM) cerebral sin hallazgos patológicos, descartándose razonablemente causas endocrino-metabólicas, así como conectivopatía, neoplasia u otros procesos sistémicos ante hormona tirostimulante, T4, cortisolemia, serie férrica, ácido fólico, vitamina B12, cobre sérico y urinario normales, anticuerpos antinucleares, anti-ADN, anticuerpos citoplasmáticos antineutrófilos, anticardiolipina, antiglucoproteína, antineuronales (anti-Hu), marcadores tumorales (alfafetoproteína, antígeno carcinoembrionario, CA125, CA15.5, CA19.9) negativos, establecimos por exclusión el diagnóstico de catatonia maligna. A continuación, junto a medidas de soporte y prevención de complicaciones, se inició directamente terapia electroconvulsiva (TEC), dada la crítica situación evolutiva en la que se encontró la paciente, con lo que a los 13 días evolucionó favorablemente, tras remitir las alteraciones clínicas y analíticas observadas, siendo dada de alta totalmente recuperada.
DiscusiónLa catatonia, tal y como Taylor y Fink la definieron, consiste en un síndrome de disregulación motora caracterizado por inmovilidad, mutismo o estupor de más de 1h de duración, asociado al menos a uno de los siguientes hechos: catalepsia, obediencia automática, mantenimiento de posturas, observadas o referidas en dos o más ocasiones. En ausencia de inmovilidad, mutismo o estupor, se requiere dos de los siguientes datos: esterotipias, ecofenómenos, catalepsia, obediencia automática, mantenimiento de posturas, negativismo o ambitendencia1.
El caso que presentamos constó de una fase inicial (4 días previos a su ingreso), caracterizada por sintomatología psíquica, para posteriormente, en los 5 días siguientes, caracterizarse por la aparición progresiva de alteraciones motoras, fiebre, hipertensión arterial, retención urinaria, diselectrolitemia y alteración de la consciencia, con situación de riesgo vital e incertidumbre diagnóstica. Tras calificar el cuadro de catatonia maligna y proceder a la TEC, la paciente, al cabo de 13 días, evolucionó favorablemente, remitiendo las alteraciones observadas.
La prevalencia del síndrome catatónico varía ampliamente entre diferentes estudios1,2; aparece en pacientes psiquiátricos ingresados de un 9 a un 15% de los casos; algunas series establecen que el 15% de los pacientes ingresados por manía la presentan y que el 66% de los pacientes catatónicos ingresados cumplen criterios de trastorno afectivo1,3. Aun con tratamientos modernos, la catatonia continúa existiendo y muy probablemente está infradiagnosticada2,4,5, confundiéndose con patología orgánica no relacionada que motiva ingresos en servicios médicos no psiquiátricos, como medicina interna, neurología u otras especialidades afines.
El diagnóstico diferencial incluye, además de las enfermedades psiquiátricas clásicas (manía, depresión melancólica, psicosis), múltiples condiciones médicas (infecciones, síndromes paraneoplásicos, patología endocrinológica, alteraciones electrolíticas y cuadros neurológicos, como epilepsia, accidente cerebrovascular, esclerosis múltiple o encefalitis); algunos fármacos, incluidos la olanzapina y el litio que tomaba la paciente, u otras sustancias tóxicas, como dietilamina del ácido lisérgico, cocaína, anfetaminas, disulfiram, levetiracetam, pueden producir o al menos precipitar el síndrome catatónico, así como la deprivación de benzodiacepinas (BZD), L-dopa y gabapentina. Se ha corroborado la estrecha relación entre la catatonia, el síndrome neuroléptico maligno, del que quizá sea una variante, y el síndrome serotoninérgico. Estas entidades comparten fisiopatología, se consideran entidades nosológicas similares y se incluyen en el concepto de catatonia maligna6,7.
Los criterios diagnósticos del Diagnostic and Statistical Manual of Mental Disorders (DSM-IV)8 relacionados con la catatonia están asociados principalmente a dos etiologías: la esquizofrenia catatónica y la catatonia secundaria a enfermedad médica general o efecto adverso de medicación. Aunque clásicamente se haya aplicado el término de catatonia a estados de inhibición motriz, las presentaciones de este síndrome son variadas9, pudiéndose alternar estados de inhibición y agitación en el mismo paciente.
La catatonia maligna es de inicio agudo y gran repercusión orgánica. Se acompaña frecuentemente de disautonomía, alteraciones en las pruebas de laboratorio y signos extrapiramidales1. Puede acompañarse de alteración del nivel de consciencia, llegando hasta el coma. Si no se trata correctamente, el pronóstico es sombrío (hasta 50% de mortalidad). Los signos de disregulación autonómica pueden cursar, como en este caso, con hipertensión arterial, además de alteraciones en la frecuencia cardíaca, inestabilidad hemodinámica o diaforesis. Los signos más frecuentes son los extrapiramidales, incluyendo rigidez muscular, temblor de reposo y rigidez en rueda dentada.
El aumento de creatincinasa, que en nuestro caso no se dio, es un hallazgo característico que puede ser útil en la confirmación de la sospecha de catatonia y hace necesaria la correcta hidratación del paciente. Las alteraciones hidroelectrolíticas pueden actuar como causa y consecuencia. Está descrito que los estados de deshidratación actúan como precipitantes del síndrome2. Los estados de ayuno, pobre ingesta de líquidos y diaforesis que pueden presentar estos pacientes, tal y como describimos, explicarían la hipernatremia. En algunos casos se ha descrito actividad eléctrica cerebral enlentecida generalizada en pacientes con síndrome catatónico1, que sin ser patognomónico puede orientar el diagnóstico, tal y como sucedió en nuestra paciente.
La historia psiquiátrica del paciente resulta el pilar fundamental para establecer su diagnóstico. Los antecedentes de trastorno afectivo bipolar, depresión mayor y esquizofrenia deben ser recogidos; también la existencia de cuadros catatónicos previos. Se debe estudiar con detenimiento y ayuda de familiares o acompañantes, la clínica referida los días previos al cuadro: desorganización conductual, alteraciones en el estado de ánimo, tal y como ocurrió en esta paciente, así como alteración de los ritmos sueño-vigilia, verbalización de ideación delirante y alteraciones sensorioperceptivas. Es imprescindible realizar una historia farmacológica exhaustiva que incluya tratamiento actual y tratamientos previos. De especial importancia son la toma y el aumento de dosis en el caso de neurolépticos, tratamiento anticolinérgico, litio y disulfiram. La toma o la sospecha de uso de tóxicos ilegales y la retirada o disminución de dosis de (BZD) o L-dopa también debe recogerse1,2. También se ha descrito en relación con otro tipo de medicamentos, tales como risperidona de liberación prolongada, anticonvulsionantes, anticoagulantes y antibióticos, entre otros2,4,9,10, tan frecuentes en ancianos con infecciones, previamente diagnosticados de demencia o encefalopatía crónica evolucionada.
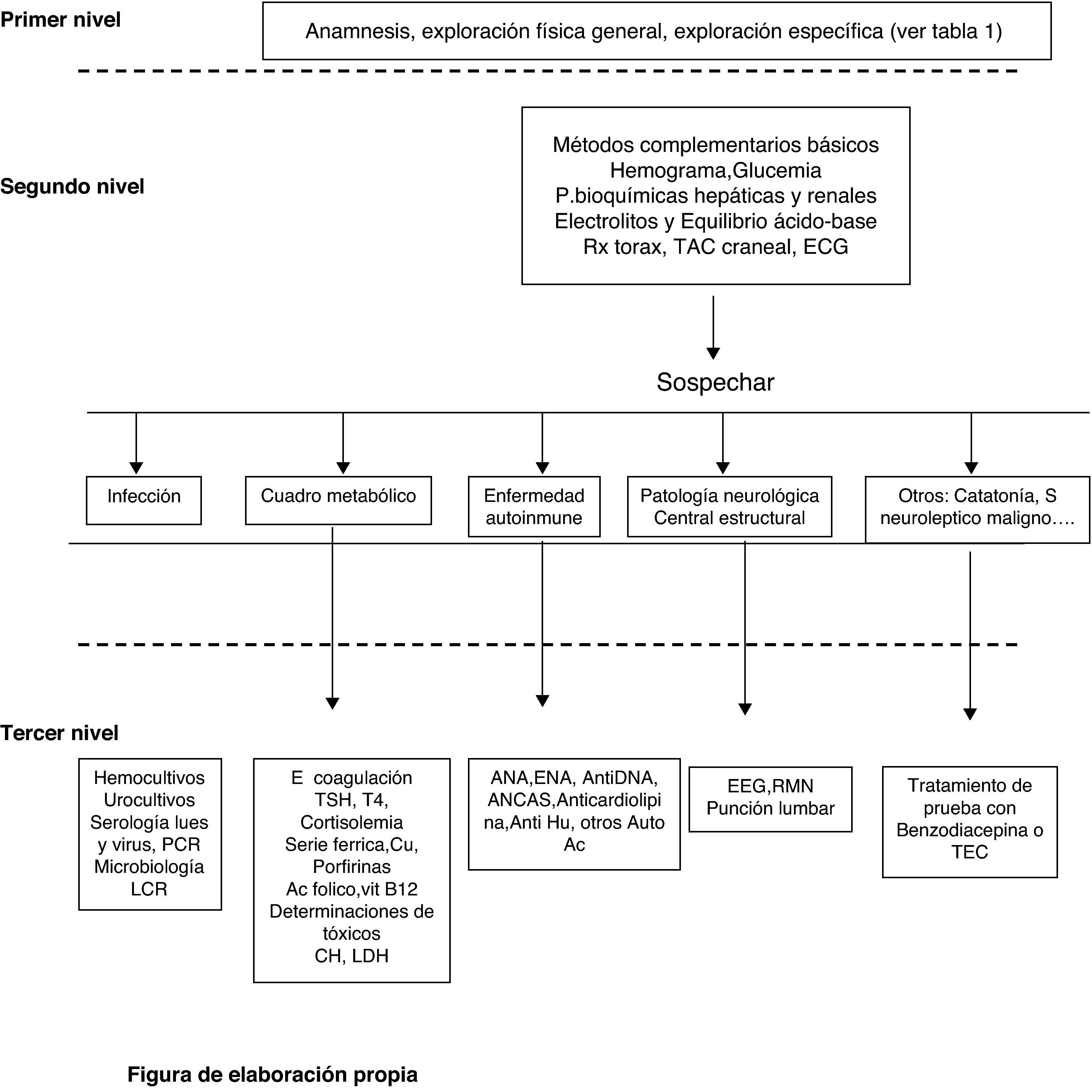
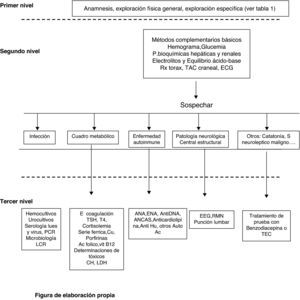
El estudio del paciente (fig. 1 y tabla 1) debe llevarse a cabo mediante historia clínica, exploración física y pruebas complementarias que descarten un proceso orgánico (metabolopatía, vasculitis, masa intracraneal, crisis comiciales, enfermedad paraneoplásica), tal y como realizamos en nuestra paciente. La exploración neurológica exhaustiva, las pruebas analíticas básicas y la monitorización de constantes son imprescindibles, así como los estudios microbiológicos para descartar infecciones, tal y como hicimos en nuestro caso. El abordaje de estos pacientes debe ser eminentemente multidisciplinar y es aconsejable realizar pruebas de imagen cerebrales (TC, RM) que descarten un proceso neoplásico, hemorrágico o isquémico predominantemente en zona prefrontal, punción lumbar que descarte meningitis o encefalitis, así como EEG para valorar actividad epileptógena1.
Datos clínicos fundamentales en el primer nivel diagnóstico
| Anamnesis |
| Antecedentes de diabetes, insuficiencia renal o hepática, hipertensión arterial, epilepsia, trastornos psiquiátricos |
| Tratamientos previos |
| Hábitos (alcoholismo, adicción a opiáceos, barbitúricos, psicotrópicos, etc.) |
| Forma de instauración del cuadro y episodios anteriores similares |
| Datos previos a la instauración del cuadro (depresión, cefaleas, déficits motores, vértigo, etc.) |
| Antecedentes de traumatismo craneal |
| Presencia de convulsiones |
| Exploración física general |
| Alteraciones de la presión arterial |
| Trastornos del ritmo cardíaco |
| Alteraciones de la temperatura corporal |
| Signos físicos de traumatismo craneoencefálico |
| Datos de síndrome meníngeo |
| Signos externos de etilismo crónico o de adicción a drogas por vía parenteral |
| Olor anormal del aliento |
| Lesiones purpúricas |
| Signos físicos de hepatopatía |
| Alteraciones del fondo de ojo |
| Exploración específica |
| Nivel de consciencia |
| Alteraciones pupilares |
| Motilidad ocular |
| Sistema motor: déficits motores, respuestas motoras |
| Patrón respiratorio |
Tabla de elaboración propia.
El tratamiento requiere ingreso hospitalario. Los cuidados básicos consisten en mantener el estado de nutrición e hidratación del paciente, garantizando su estabilidad hemodinámica, pautar anticoagulación profiláctica, movilizarlo para evitar úlceras, realizar cuidados en piel así como asegurar su seguridad11. En pacientes con catatonia agitada puede ser necesaria la contención mecánica y la farmacológica, siendo las BZD el fármaco de primera elección2. Se debe evitar la iatrogenia por administración de fármacos que puedan empeorar el cuadro catatónico, los antipsicóticos de primera generación principalmente1,2. El tratamiento inicial se realiza con BZD a dosis de 1-2mg de lorazepam o equivalentes11. Se recomienda la monitorización de los signos catatónicos 1h después, ya que se ha descrito que la mejoría de la clínica puede predecir la respuesta al tratamiento con BZD1,2,11. La dosis de lorazepam puede aumentarse hasta 24mg/día y debe mantenerse durante 6 días2. Si el paciente no responde a BZD a dosis altas si la situación es crítica, el uso de TEC biparietal es la opción terapéutica más efectiva; se realizará en centro hospitalario con medidas de reanimación, ya que previamente a la descarga eléctrica han de utilizarse barbitúricos por vía intravenosa, pudiendo producirse broncospasmo12,13. En caso de compromiso hemodinámico, se recomienda utilizar TEC antes de los 6 días1. El tratamiento de mantenimiento debe durar 6 meses, bien con lorazepam o TEC2. Se ha postulado que la combinación de lorazepam y TEC podría tener una acción sinérgica3.
Finalmente, hay que destacar que ante un caso como el presentado, especialmente si el paciente es anciano, con antecedentes psiquiátricos y toma de litio o medicación neuroléptica, que presenta fiebre y sintomatología neurológica de instauración brusca, el médico de familia debe descartar el diagnóstico de meningoencefalitis para, a continuación, pensar en catatonia o síndrome neuroléptico maligno.