En Europa occidental el 20-40% de los niños con fiebre solicitan asistencia sanitaria. La mayoría presentan infecciones virales banales, sin embargo, es esencial en pediatría distinguir los pacientes que presentan una infección severa. Este proceso se inicia con el reconocimiento de la gravedad y la posterior búsqueda de atención médica por parte de los padres.
MetodologíaEstudio observacional analítico y transversal. Se seleccionaron 100 pacientes en 2 centros de salud. Se recogieron los datos sociodemográficos, junto con las respuestas de un checklist que contenía los signos y los síntomas ante los que solicitar asistencia sanitaria en caso de fiebre. Posteriormente se rellenó el checklist por parte del pediatra.
ResultadosLa edad media de los pacientes fue de 5,41 años. El 50% consultó en las primeras 48h de evolución de la fiebre. En el 42% la respuesta a todos los ítems del checklist fue exactamente la misma entre acompañante y pediatra. No existieron diferencias significativas según variables: primer episodio de fiebre (p=0,262), edad del paciente (p=0,859), tener hermano/as (p=0,880), parentesco familiar del acompañante (p=0,648) o grado de estudios del acompañante (p=0,828).
ConclusionesLas consultas médicas por fiebre en pediatría se realizan muy precozmente. Un alto porcentaje no presentan signos de alarma cuando consultan. Se plantea la necesidad ampliar la formación sobre los signos de alarma de la fiebre en todos los padres, independientemente del número de hijos, de la edad o del nivel educacional. El checklist como herramienta para la valoración en el domicilio de la fiebre ha recibido una alta puntuación en su utilidad.
In Western Europe, 20%-40% of children with fever request health care. Most of them present trivial viral infections, however, it is essential in pediatrics to distinguish patients who present a severe infection. This process begins with the recognition of the seriousness and the subsequent search for medical attention by the parents.
MethodologyAnalytical and cross-sectional observational study. One hundred patients were selected in two health centers. Sociodemographic data were collected, together with the responses to a checklist containing the signs and symptoms to request health care in case of fever. Subsequently, the checklist was filled out by the pediatrician.
ResultsThe mean age of the patients was 5.41 years. 50% consulted in the first 48h of fever evolution. In 42%, the response to all the items on the checklist was exactly the same between the companion and the pediatrician. There were no significant differences according to variables: first episode of fever (P=.262), age of the patient (P=.859), having a sibling (P=.880), family relationship of the companion (P=.648) or educational level of the companion (P=.828).
ConclusionsMedical consultations for fever in pediatrics are carried out very early. A high percentage do not present alarm signs when they consult. There is a need to expand training on the alarm signs of fever in all parents, regardless of the number of children, age or educational level. The checklist as a tool for home assessment of fever has received high marks for its usefulness.
La fiebre es el síntoma más común en la infancia. Los niños entre 3 y 36 meses de edad experimentan aproximadamente de 2 a 6 procesos febriles por año1. A pesar de su prevalencia y décadas de educación e investigación, el tratamiento de la fiebre y las enfermedades febriles continúa causando preocupación y ansiedad en los padres2. En Europa occidental el 20-40% de los niños con fiebre consultan a un médico, y aproximadamente el 50% de las consultas en las unidades de urgencias pediátricas son por infecciones. Sin embargo, la mayoría de estos pacientes presentan infecciones virales de resolución espontánea y autolimitada, que requieren únicamente de tratamiento sintomático. Solo el 10-15% de los pacientes que consultan en urgencias presentan una infección bacteriana severa3, siendo el grupo de edad de mayor riesgo los menores de 3 meses4. Sin duda, es esencial en pediatría distinguir los pacientes que presentan una infección severa de los que presentan una infección banal para reducir la morbimortalidad5. Este proceso se inicia con el reconocimiento de la gravedad y la posterior búsqueda de atención médica por parte de los padres3.
La educación sanitaria es un pilar fundamental en medicina, es necesario implementar estrategias educativas para responsabilizar a las personas y la sociedad en la protección de su salud, en la adecuada utilización de los servicios sanitarios y en la cultura de la priorización. El objetivo no es que el experto prescriba comportamientos, sino facilitar que las personas movilicen sus propios recursos y desarrollen capacidades que les permitan tomar decisiones responsables y autónomas sobre su propia salud6. Se ha estudiado en repetidas ocasiones los conocimientos y el manejo de la fiebre de los padres. También se han diseñado diferentes herramientas como consejo individual, talleres para padres, hojas de recomendaciones como el decálogo de la fiebre de la Asociación Española de Pediatría de Atención Primaria7,8. Sin embargo, no existen estudios que valoren el checklist como herramienta orientativa para el manejo de los padres ante la fiebre, y sirva de guía para un buen uso de los servicios sanitarios.
El objetivo principal de este estudio fue analizar las percepciones y los conocimientos de los padres de los signos y síntomas de alarma en pacientes pediátricos con fiebre mediante un checklist como herramienta de orientación. Además, como objetivos secundarios se analizó si determinados factores (nivel educacional, número de hijos, edad del paciente, edad de los padres, primer episodio de fiebre) influía en la percepción de los padres, y se obtuvo la opinión de los padres sobre la utilidad de un checklist que explique los signos y los síntomas a vigilar ante un paciente pediátrico con fiebre.
MetodologíaEl estudio se trata de un estudio observacional analítico y transversal. Se seleccionaron a los pacientes en 2 centros de salud de Zaragoza. Se estimó un tamaño muestral de 100 pacientes (50 en cada centro de salud).
El criterio de inclusión fue presentar fiebre o febrícula como motivo de consulta. Los criterios de exclusión fueron: Existencia de barrera idiomática, edad del acompañante >75 años, acompañante iletrado o necesidad del paciente de actuación y derivación urgente hospitalaria. Se seleccionaron los pacientes hasta alcanzar el tamaño muestral estimado durante los meses de febrero y marzo de 2023.
Se diseñó un checklist de 12 ítems (tabla 1) que contenía los aspectos a tener en cuenta, para valorar cuándo un paciente pediátrico febril requiere una evaluación médica, para ello se siguieron las recomendaciones de la Asociación Española de Pediatría de Atención Primaria9.
Checklist con 12 preguntas/ítems con los aspectos a tener en cuenta para valorar cuándo un paciente pediátrico febril requiere una evaluación médica
| ¿Es menor de 3 meses de edad? | Sí/No |
| ¿Lleva con fiebre (temperatura medida en axila mayor a 38°C) más de 48h? | Sí/No |
| ¿Su edad está entre 3-6 meses de edad y la temperatura ha sido mayor a 39°C? | Sí/No |
| ¿Ha presentado temperatura mayor a 40°C? | Sí/No |
| ¿Está muy irritable?Para responder a esta pregunta debes tener en cuenta como se encuentra el niñ@ cuando le baja la fiebre. Si cuando le baja la fiebre está llorando o quejándose constantemente y no calma al consolarlo, la respuesta será sí. | Sí/No |
| ¿Está muy somnoliento?Para responder a esta pregunta debes tener en cuenta como se encuentra el niñ@ cuando le baja la fiebre. Si está activo al bajarle la fiebre, la respuesta será no. Si, en cambio, el niñ@ está todo el rato dormido y necesita estímulos muy fuertes para despertarse o no lo puedes despertar, la respuesta será sí. | Sí/No |
| ¿Presenta mal aspecto general?Para responder a esta pregunta debes tener en cuenta como se encuentra el niñ@ cuando le baja la fiebre. Si al bajarle la fiebre está activo, juega y te sonríe, la respuesta será no. Si el niñ@ está constantemente tumbado y quejándose, la respuesta será sí. | Sí/No |
| ¿Presenta dificultad para respirar?Para responder a esta pregunta debes mirar al niñ@ sin camiseta, sin fiebre y tras haber realizado un lavado nasal si tiene mocos. Si respira rápido, marca las costillas y/o los músculos del cuello al respirar o presenta cambios de coloración de la piel siendo azulada, la respuesta será sí. | Sí/No |
| ¿Presenta una erupción que puede ser grave en la piel?Una erupción que puede ser grave en la piel en los niñ@s y ante la que hay que consultar es aquella que presenta: Color muy pálido y/o tono grisáceo y/o color rojo o vinoso que no desaparece al estirar la piel. | Sí/No |
| ¿Ha disminuido mucho la cantidad de pis respecto a lo habitual en él/ella? | Sí/No |
| ¿Presenta vómitos persistentes que impidan que pueda tomar líquidos? | Sí/No |
| ¿Ha presentado una convulsión o pérdida de conocimiento? | Sí/No |
Los pacientes fueron seleccionados en la consulta de pediatría de atención primaria, se les entregó el consentimiento informado y un cuestionario en papel. La encuesta en papel recogía los siguientes datos:
- •
Edad del paciente
- •
Edad del acompañante
- •
Número de hermanos/as del paciente
- •
Edad de los hermanos/as
- •
Parentesco familiar del acompañante
- •
Grado de estudios del acompañante
- •
Primera vez que el paciente tenía fiebre: Sí/No
- •
Horas de evolución de la fiebre
- •
Checklist con 12 ítems (tabla 1)
- •
Valoración por parte de los acompañantes de los aspectos del checklist previamente en domicilio: Sí/No
- •
Escala de valoración del 1 al 10 si se veían capacitados los acompañantes para valorar los signos y síntomas de alarma ante la fiebre
- •
Escala de valoración del 1 al 10 de la utilidad de disponer del checklist en el domicilio
Posteriormente valorando visualmente al paciente y con la anamnesis de los acompañantes, sin la realización de una exploración física, se rellenaba por parte de otro/a pediatra el checklist con los 12 ítems. Se comparaban los resultados de los acompañantes y del pediatra, y en caso de discrepancias, se explicaba verbalmente a los acompañantes el ítem en el que no ha habido un acuerdo. Tras la explicación, se entregaba la escala de descuerdo con una valoración del 1 al 3: no estoy de acuerdo (1), estoy parcialmente de acuerdo (2) y estoy completamente de acuerdo (3).
Con los datos obtenidos se ha diseñado una base de datos seudoanónima en la aplicación ofimática Microsoft Excel®. Obteniendo diversas informaciones sobre esta base de datos, se han ido generando los archivos necesarios, para su posterior procesamiento con el paquete estadístico SPSS®. Inicialmente, se ha llevado a cabo un estudio descriptivo para determinar las frecuencias y medidas de tendencia central y dispersión. Para el estudio estadístico se han utilizado distintas pruebas, teniendo en cuenta los tipos de variables analizadas (cualitativa/cualitativa y cualitativa/cuantitativa), así como del tamaño de las tablas (2×2 y 2×N). Para el análisis inferencial entre 2 variables se ha realizado la comparación de medias mediante la prueba t de Student para muestras independientes. En los casos en los que alguna de las variables cualitativas se ha encontrado categorizada en más de 2 grupos siguiendo una distribución normal, se ha aplicado una ANOVA de un factor y, en los casos donde la variable no cumplía una distribución normal, se ha aplicado Kruskas-Wallis para k muestras independientes. Para el estudio previo de la normalidad de las variables, se ha usado el test de Shapiro-Wilk en los casos de tamaño muestral <50 y el test de Kolmogorov-Smirnoff cuando el tamaño muestral ha sido >50. La prueba de Chi-cuadrado de Pearson se ha utilizado para la comparación de variables cualitativas. En el caso de análisis de tablas pequeñas (2×2), se ha recurrido a la prueba exacta de Fisher, utilizadas igualmente en el análisis de tablas de contingencia, pero cuyos resultados proporcionados son más precisos. Se determinaron aquellas variables que presentaban una relación significativa al ser analizadas. En todos los casos, se ha aplicado un nivel de confianza del 95%, o lo que es lo mismo, un nivel de significación del 5% (p-valor=0,05).
ResultadosLa edad media de los pacientes fue de 5,41 años, el 23% estaban el grupo de edad ≤2 años. La media de horas de evolución de la fiebre fue de 43,8h y el 50% consultó en las primeras 48h de evolución de la fiebre. El 3% consultó por el primer episodio febril de su vida. El 48% tenían hermano/a mayor, 16% menor, 4% ambos, 2% gemelos y 30% no tenían hermanos. Respecto a los acompañantes en el 71% de los casos fueron las madres, 24% los padres y 5% los abuelos/as, la edad media fue de 41,22 años. El 51% de los acompañantes tenían como estudios superiores estudios universitarios, el 24% formación profesional (FP), el 7% bachillerato, el 12% educación secundaria obligatoria (ESO) y el 6% educación primaria.
En la evaluación por parte de los acompañantes de los pacientes mediante el checklist, en el 25% de los casos consideraron que no estaban presentes ninguno de los 12 ítems. En la evaluación por parte del pediatra este porcentaje aumentó hasta el 57%. En los casos en los que presentaban alguno de los ítems con respuesta afirmativa, tanto en la evaluación por los acompañantes como por pediatra, el más frecuente fue la evolución de la fiebre >48h.
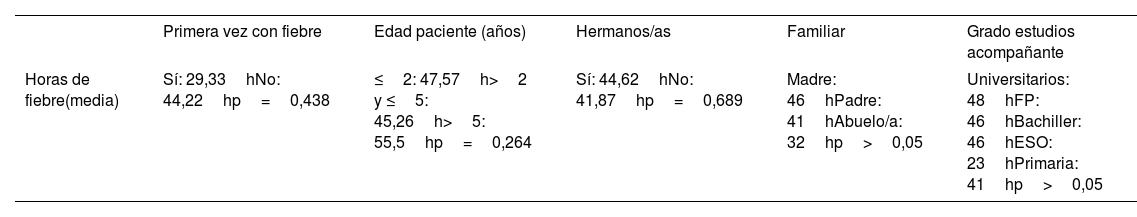
El análisis de la media de horas de evolución de la fiebre se muestra en la tabla 2. La media de horas de evolución fue mayor en el grupo de edad >5 años y en los pacientes que no presentaban fiebre por primera vez. No se obtuvieron diferencias significativas.
Análisis de la media de la variable horas de fiebre. Se representa la comparación por grupos
| Primera vez con fiebre | Edad paciente (años) | Hermanos/as | Familiar | Grado estudios acompañante | |
|---|---|---|---|---|---|
| Horas de fiebre(media) | Sí: 29,33hNo: 44,22hp=0,438 | ≤2: 47,57h>2 y ≤5: 45,26h>5: 55,5hp=0,264 | Sí: 44,62hNo: 41,87hp=0,689 | Madre: 46hPadre: 41hAbuelo/a: 32hp>0,05 | Universitarios: 48hFP: 46hBachiller: 46hESO: 23hPrimaria: 41hp>0,05 |
ESO: educación secundaria obligatoria; FP: formación profesional; h: horas.
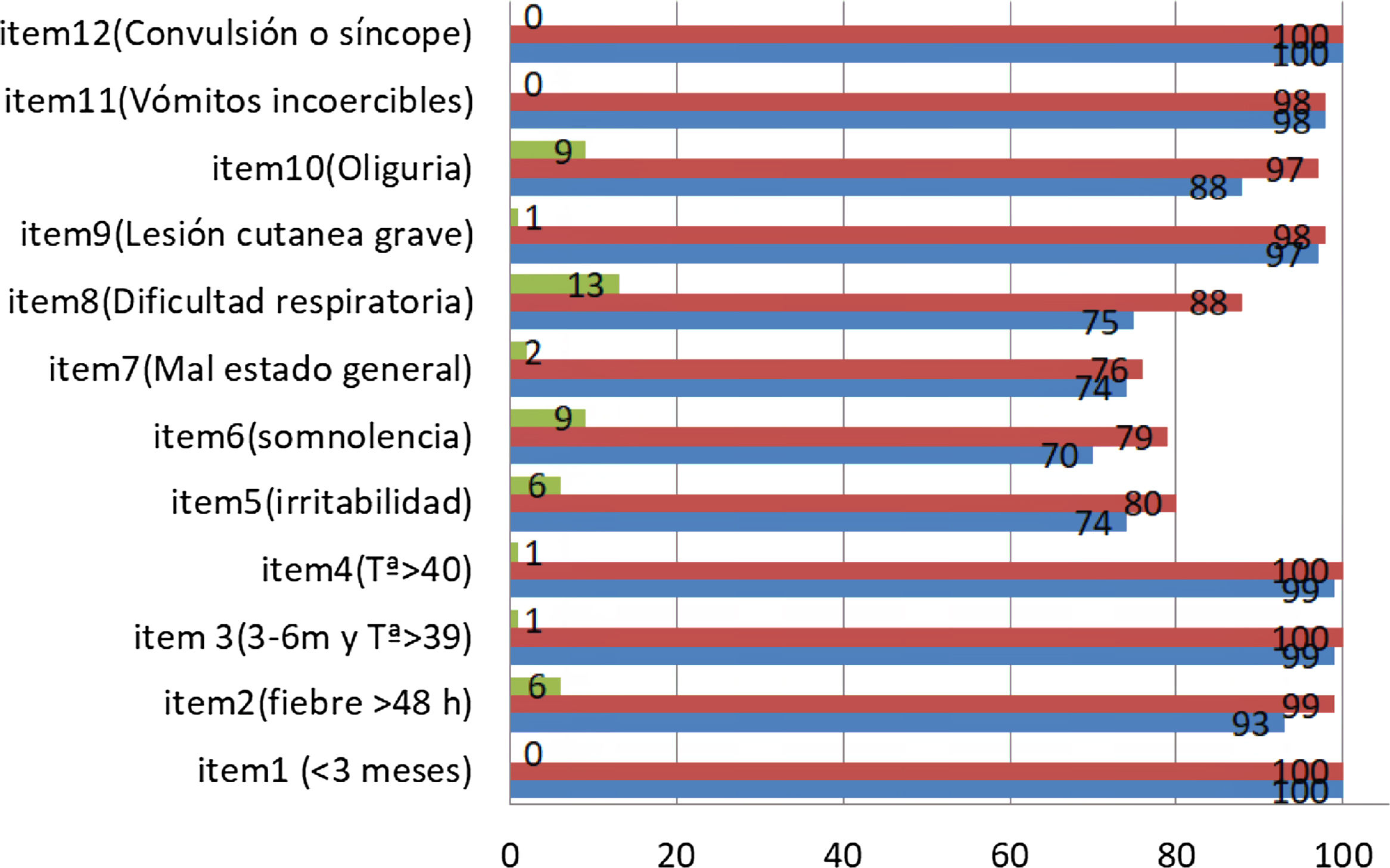
Al analizar la globalidad de las respuestas del checklist, el grado de acuerdo entre pediatra y acompañantes fue del 88,9%. Se muestra en la figura 1 el grado de acuerdo dividido por ítems. El porcentaje de acuerdo aumentó en todos los casos tras explicación verbal.
Porcentaje de acuerdo en respuestas entre acompañantes y pediatra en los 12 ítems valorados por el checklist. En color azul el porcentaje de acuerdo en las respuestas contestadas del checklist. En color rojo el porcentaje de acuerdo tras recibir explicación verbal por parte del pediatra. En color verde la diferencia entre el porcentaje de acuerdo antes y después de la explicación verbal. h: horas; m: meses; Tª: temperatura.
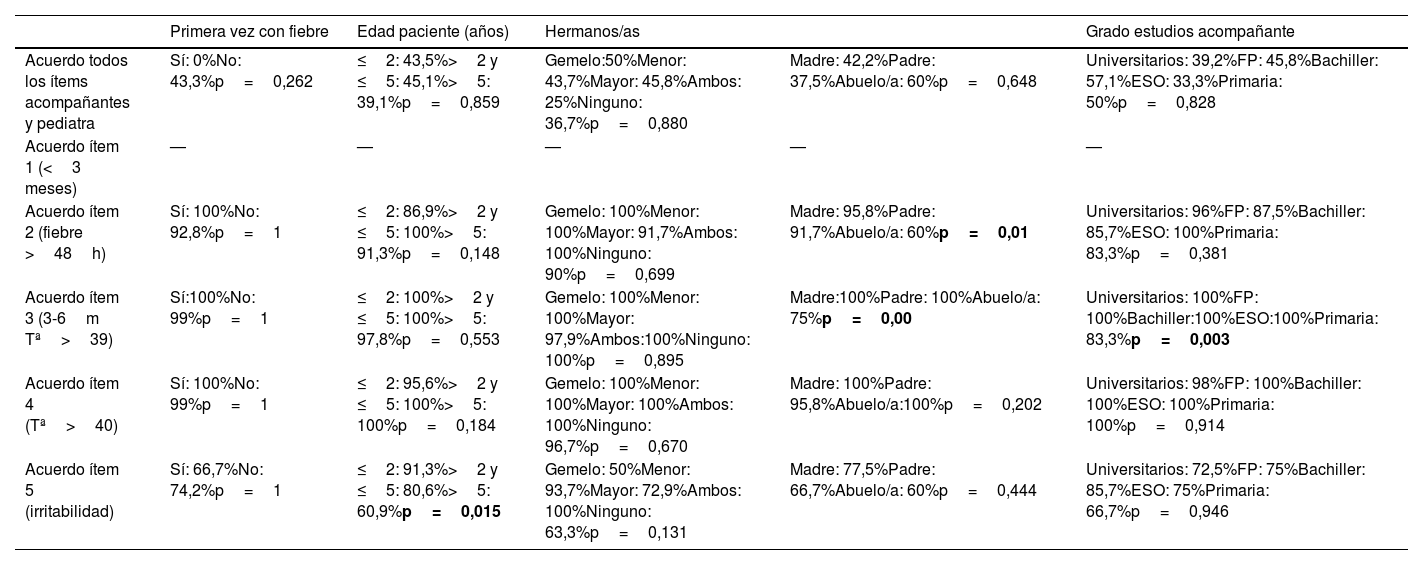
En el 42% de la muestra la respuesta a los 12 ítems fue exactamente la misma entre acompañante y pediatra. Se analizó la existencia de diferencias en el porcentaje de acuerdo y para ello, se dividió la muestra según variables como primer episodio de fiebre, edad del paciente, tener hermano/as, parentesco familiar del acompañante o grado de estudios del acompañante (tabla 3). Se analizaron la globalidad de todas las respuestas de los 12 ítems y cada ítem por separado. Los ítems 1 y 12 no se analizaron porque en todos los casos la concordancia fue del 100%.
Porcentaje de acuerdo entre acompañantes y pediatra en la valoración de los 12 ítems en general y en cada ítem por separado
| Primera vez con fiebre | Edad paciente (años) | Hermanos/as | Grado estudios acompañante | ||
|---|---|---|---|---|---|
| Acuerdo todos los ítems acompañantes y pediatra | Sí: 0%No: 43,3%p=0,262 | ≤2: 43,5%>2 y ≤5: 45,1%>5: 39,1%p=0,859 | Gemelo:50%Menor: 43,7%Mayor: 45,8%Ambos: 25%Ninguno: 36,7%p=0,880 | Madre: 42,2%Padre: 37,5%Abuelo/a: 60%p=0,648 | Universitarios: 39,2%FP: 45,8%Bachiller: 57,1%ESO: 33,3%Primaria: 50%p=0,828 |
| Acuerdo ítem 1 (<3 meses) | — | — | — | — | — |
| Acuerdo ítem 2 (fiebre >48h) | Sí: 100%No: 92,8%p=1 | ≤2: 86,9%>2 y ≤5: 100%>5: 91,3%p=0,148 | Gemelo: 100%Menor: 100%Mayor: 91,7%Ambos: 100%Ninguno: 90%p=0,699 | Madre: 95,8%Padre: 91,7%Abuelo/a: 60%p=0,01 | Universitarios: 96%FP: 87,5%Bachiller: 85,7%ESO: 100%Primaria: 83,3%p=0,381 |
| Acuerdo ítem 3 (3-6m Tª>39) | Sí:100%No: 99%p=1 | ≤2: 100%>2 y ≤5: 100%>5: 97,8%p=0,553 | Gemelo: 100%Menor: 100%Mayor: 97,9%Ambos:100%Ninguno: 100%p=0,895 | Madre:100%Padre: 100%Abuelo/a: 75%p=0,00 | Universitarios: 100%FP: 100%Bachiller:100%ESO:100%Primaria: 83,3%p=0,003 |
| Acuerdo ítem 4 (Tª>40) | Sí: 100%No: 99%p=1 | ≤2: 95,6%>2 y ≤5: 100%>5: 100%p=0,184 | Gemelo: 100%Menor: 100%Mayor: 100%Ambos: 100%Ninguno: 96,7%p=0,670 | Madre: 100%Padre: 95,8%Abuelo/a:100%p=0,202 | Universitarios: 98%FP: 100%Bachiller: 100%ESO: 100%Primaria: 100%p=0,914 |
| Acuerdo ítem 5 (irritabilidad) | Sí: 66,7%No: 74,2%p=1 | ≤2: 91,3%>2 y ≤5: 80,6%>5: 60,9%p=0,015 | Gemelo: 50%Menor: 93,7%Mayor: 72,9%Ambos: 100%Ninguno: 63,3%p=0,131 | Madre: 77,5%Padre: 66,7%Abuelo/a: 60%p=0,444 | Universitarios: 72,5%FP: 75%Bachiller: 85,7%ESO: 75%Primaria: 66,7%p=0,946 |
| Primera vez con fiebre | Edad paciente (años) | Hermanos/as | Familiar | Grado estudios acompañante | |
|---|---|---|---|---|---|
| Acuerdo ítem 6 (somnolencia) | Sí: 100%No: 70,1%p=0,554 | ≤2: 87%>2 y ≤5: 64,5%>5: 67,4%p=0,152 | Gemelo: 0%Menor: 75%Mayor: 64,6%Ambos: 100%Ninguno: 80%p=0,066 | Madre:70,4%Padre: 75%Abuelo/a: 60%p=0,782 | Universitarios: 76,5%FP: 58,3%Bachiller: 71,4%ESO: 66,7%Primaria: 83,3%p=0,531 |
| Acuerdo ítem 7 (mal estado general) | Sí: 66,7%No: 74,2%p=1 | ≤2: 82,6%>2 y ≤5: 67,7%>5: 73,9%p=0,468 | Gemelo: 100%Menor: 68,7%Mayor: 70,8%Ambos: 75%Ninguno: 80%p=0,782 | Madre: 69%Padre: 87,5%Abuelo/a: 80%p=0,194 | Universitarios: 74,5%FP: 66,7%Bachiller: 100%ESO: 58,3%Primaria: 100%p=0,148 |
| Acuerdo ítem 8 (dificultad respiratoria) | Sí: 66,7%No: 76,3%p=0,565 | ≤2: 91,3%>2 y ≤5: 74,2%>5: 69,6%p=0,132 | Gemelo: 100%Menor: 87,5%Mayor: 75%Ambos: 50%Ninguno: 73,3%p=0,491 | Madre: 74,6%Padre: 75%Abuelo/a: 100%p=0,435 | Universitarios: 76,5%FP: 75%Bachiller: 85,7%ESO: 75%Primaria: 66,7%p=0,954 |
| Acuerdo ítem 9 (lesión cutánea grave) | Sí: 66,7%No: 97,9%p=0,088 | ≤2: 100%>2 y ≤5: 93,5%>5: 97,8%p=0,352 | Gemelo:50%Menor: 100%Mayor: 97,9%Ambos: 100%Ninguno: 96,7%p=0,003 | Madre: 95,8%Padre: 100%Abuelo/a: 100%p=0,532 | Universitarios: 96%FP: 95,8%Bachiller: 100%ESO: 100%Primaria: 100%p=0,905 |
| Acuerdo ítem 10 (oliguria) | Sí: 66,7%No: 88,7%p=0,321 | ≤2: 86,7%>2 y ≤5: 93,5%>5: 84,8%p=0,502 | Gemelo: 50%Menor: 81,2%Mayor: 91,7%Ambos: 75%Ninguno: 90%p=0,310 | Madre: 88,7%Padre: 87,5%Abuelo/a: 80%p=0,842 | Universitarios:90,2%FP: 83,3%Bachiller: 85,7%ESO: 91,7%Primaria: 83,3%p=0,904 |
| Acuerdo ítem 11 (vómitos incoercibles) | Sí: 100%No: 97,9%p=1 | ≤2: 100%>2 y ≤5: 100%>5: 95,6%p=0,302 | Gemelo: 100%Menor: 100%Mayor: 97,9%Ambos: 75%Ninguno 100%p=0,019 | Madre: 97,2%Padre: 100%Abuelo/a: 100%p=0,659 | Universitarios: 100%FP: 100%Bachiller: 100%ESO: 91,7%Primaria: 83,3%p=0,03 |
| Acuerdo ítem 12 (convulsión o síncope) | — | — | — | — | — |
ESO: educación secundario obligatoria; FP: formación profesional; h: horas; m: meses; Tª: temperatura.
Se aplica negrita a los valores estadísticamente significativos.
No se encontraron diferencias significativas al comparar las medias de la escala 1-3 de desacuerdo (tabla 4).
Comparación de medias por grupos de la variable escala de desacuerdo (escala de valoración 1-3)
| Primera vez con fiebre | Edad paciente (años) | Hermanos/as | Familiar | Grado estudios acompañante | |
|---|---|---|---|---|---|
| Escala 1-3 desacuerdo (media) | Sí: 1,2No: 2,08p=0,485 | ≤2: 1,98>2 y ≤5: 2,41>5: 1,65p=0,235 | Gemelo: 2,75Menor: 2,33Mayor: 1,80Ambos: 1,25Ninguno: 2,13p=0,201 | Madre: 1,84Padre: 2,48Abuelo/a: 1,8p=0,406 | Universitarios: 2,17FP: 1,84Bachiller: 2,75ESO: 1,38Primaria: 2p=0,216 |
ESO: educación secundario obligatoria; FP: formación profesional; h: horas; m: meses; Tª: temperatura.
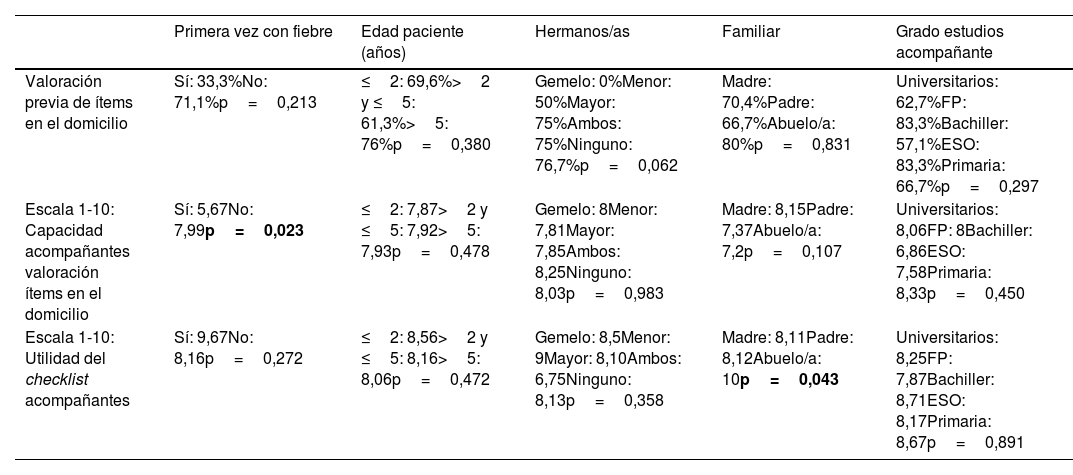
El 29% de los acompañantes reconocieron que no habían valorado previamente en domicilio todos los aspectos que aparecían en el checklist, las diferencias por grupos se muestran en la tabla 5.
. Comparación de medias por grupos de las variables: Valoración previa de ítems en domicilio, escala 1-10 capacidad de los acompañantes para valoración en domicilio y escala 1-10 utilidad checklist
| Primera vez con fiebre | Edad paciente (años) | Hermanos/as | Familiar | Grado estudios acompañante | |
|---|---|---|---|---|---|
| Valoración previa de ítems en el domicilio | Sí: 33,3%No: 71,1%p=0,213 | ≤2: 69,6%>2 y ≤5: 61,3%>5: 76%p=0,380 | Gemelo: 0%Menor: 50%Mayor: 75%Ambos: 75%Ninguno: 76,7%p=0,062 | Madre: 70,4%Padre: 66,7%Abuelo/a: 80%p=0,831 | Universitarios: 62,7%FP: 83,3%Bachiller: 57,1%ESO: 83,3%Primaria: 66,7%p=0,297 |
| Escala 1-10: Capacidad acompañantes valoración ítems en el domicilio | Sí: 5,67No: 7,99p=0,023 | ≤2: 7,87>2 y ≤5: 7,92>5: 7,93p=0,478 | Gemelo: 8Menor: 7,81Mayor: 7,85Ambos: 8,25Ninguno: 8,03p=0,983 | Madre: 8,15Padre: 7,37Abuelo/a: 7,2p=0,107 | Universitarios: 8,06FP: 8Bachiller: 6,86ESO: 7,58Primaria: 8,33p=0,450 |
| Escala 1-10: Utilidad del checklist acompañantes | Sí: 9,67No: 8,16p=0,272 | ≤2: 8,56>2 y ≤5: 8,16>5: 8,06p=0,472 | Gemelo: 8,5Menor: 9Mayor: 8,10Ambos: 6,75Ninguno: 8,13p=0,358 | Madre: 8,11Padre: 8,12Abuelo/a: 10p=0,043 | Universitarios: 8,25FP: 7,87Bachiller: 8,71ESO: 8,17Primaria: 8,67p=0,891 |
ESO: educación secundario obligatoria; FP: formación profesional; h: horas; m: meses; Tª: temperatura.
Se aplica negrita a los valores estadísticamente significativos.
Respecto a la escala del 1-10 de valoración de los acompañantes sobre su capacidad para interpretar los signos de alarma de la fiebre en domicilio la media fue de 7,91. En el grupo de pacientes con primer proceso febril la media fue de 5,67, frente al grupo que había tenido procesos febriles previos que fue de 7,99, estas diferencias fueron significativas (tabla 5). El 24% valoraron su capacidad con un 10. Se analizó a los acompañantes que en la escala de capacidad puntuaron más de 7, no encontrando diferencias significativas (p=0,809) entre los que se mostraron de acuerdo con el pediatra en las respuestas de los 12 ítems (25/42) y los que no estaban de acuerdo (39/58).
En la escala del 1-10 de la valoración de la utilidad del checklist por parte de los acompañantes se obtuvo una media de 8,22. El 44% valoraron la escala con un 10. En los casos en los que acompañaron los abuelos/as la media fue de 10, siendo la diferencia significativa respecto al grupo de madres 8,11 y padres 8,12.
DiscusiónExisten varios estudios que encuestan a una gran muestra de padres y cuidadores para determinar el conocimiento, las creencias y las actitudes actuales con respecto al control de la fiebre y el manejo de los antipiréticos1,10,11,12. Alguno muestra resultados impactantes, como que más del 75% suele dar antipiréticos a sus hijos sin consultar al médico. Aproximadamente una cuarta parte de los padres (26,3%) consultaron a diferentes médicos al mismo tiempo, de los cuales más de la mitad (58,4%) habían recibido información médica diferente13,14. En el estudio realizado por García-Puga et al.15 detectaron que un alto porcentaje de los padres consideran la fiebre «mala» para la salud, esto ocurría especialmente en el grupo de padres jóvenes, sin trabajo, menor nivel de estudios y probablemente menos experimentados. Sin embargo, son escasos los estudios que investigan la interpretación y conocimientos de los signos de alarma de la fiebre por parte de los padres y cuidadores y si influyen sobre estos las variables socio-sanitarias.
Tal y como muestran otros estudios1,2, los padres consultan muy precozmente cuando los pacientes pediátricos presentan fiebre. En la muestra consultaron más precozmente los que era la primera vez que tenían fiebre, los menores de 2 años y los acompañantes con un grado de estudios inferior (ESO). Estas diferencias no fueron significativas, pudiendo ser debido al pequeño tamaño muestral. Castellano et al.2 y Poirier et al.16 detectaron una asociación entre el nivel de educación y miedo a la fiebre, lo que podría justificar que este grupo de pacientes consulte más precozmente. Por otro lado, la experiencia ganada con los propios procesos febriles capacita a los padres en el reconocimiento de los signos y síntomas de alarma17. En el estudio el grupo de acompañantes que consultaban por primera vez con fiebre, obtuvieron una puntuación más baja que la media en la autoevaluación de su capacidad para la valoración de la fiebre en domicilio. Estrategias como la simulación puede ayudar a motivar y mejorar las habilidades de los padres18.
En la evaluación por parte de los acompañantes de los 12 ítems del checklist, hubo diferencias con la opinión del pediatra. En el caso de los acompañantes, el 25% de los casos consideraron que no estaba presente ninguno de los 12 ítems y el pediatra consideró el 57%. Otros estudios también han detectado discrepancias entre la preocupación de los padres y la percepción de gravedad por parte de los profesionales sanitarios19. No está claro qué factores consideran los padres al determinar la severidad de una enfermedad, en muchas ocasiones centran su atención en la temperatura y en su respuesta a los antitérmicos20. Además, la ansiedad es inespecífica y puede estar presente en casos no graves3,21.
En las hipótesis iniciales propuestas esperábamos que el haber pasado procesos febriles previos, tener hermanos mayores, el grado de estudios del acompañante o el parentesco familiar, influyese en el porcentaje de acuerdo acompañante/pediatra. Sin embargo, no se han obtenido diferencias significativas en la evaluación global. Castellano et al.2 tampoco observaron diferencias con la mayor edad de los padres y un mayor número de hijos. En nuestro caso, se encontraron diferencias significativas en algún ítem concreto como: menor porcentaje de acuerdo en determinar las horas de evolución de la fiebre con los abuelo/as o la valoración de la gravedad de los vómitos según el grado de estudios. Parece interesante insistir en la formación sobre los signos de alarma de la fiebre en todos los padres, independientemente del número de hijos, edad o nivel educacional.
Cuando los padres consultan con un proceso febril de sus hijos, se recomienda que reciban información verbal y escrita de los signos de alarma, así como de cuándo y a qué servicio deben consultar en caso de presentarlos17,22. Investigar los conocimientos de los padres sobre la fiebre, junto con las variables que influyen en ello, puede ayudar a desarrollar programas educacionales efectivos que permitan a los padres adquirir confianza y seguridad en la valoración de la gravedad23. Los padres quieren información clara, fiable y accesible sobre los puntos de decisión asociados con la fiebre pediátrica24,25. En esta línea se propone el checklist como herramienta. En la muestra analizada obtuvo una alta valoración por parte de los acompañantes con una media de 8,22/10. En el grupo de los acompañantes abuelo/as la valoración fue de 10 con una diferencia significativa, quizá por menor conocimiento y disponibilidad de otras herramientas.
Un alto porcentaje de pacientes pediátricos con fiebre acude a la consulta muy precozmente y sin presentar signos de alarma, es esencial el papel de la educación sanitaria. El trabajo presentado se trata de un estudio observacional, descriptivo y analítico con un tamaño muestral reducido. Se ha pretendido detectar regularidades en los fenómenos analizados y describir asociaciones entre variables que ayuden a enfocar la educación sanitaria ante los pacientes pediátricos con fiebre, según las características socio-sanitarias del paciente y acompañante. Sin embargo, será necesario continuar en esta línea de investigación con estudios experimentales posteriores con un tamaño muestral más amplio.
ConclusionesLas consultas médicas por parte de los padres ante los procesos febriles de los pacientes pediátricos se realizan muy precozmente. Un alto porcentaje no presentan signos de alarma cuando consultan en el pediatra. Se plantea la necesidad ampliar la formación sobre los signos de alarma de la fiebre en todos los padres, independientemente del número de hijos, edad o nivel educacional. En general, no se han encontrado diferencias significativas en el acuerdo entre pediatra y acompañante en la interpretación de los signos de alarma, según edad de los pacientes, antecedente de otros procesos febriles, parentesco familiar del acompañante, grado de estudios o tener más hijos. Sí se han encontrado en algunos ítems concretos, como menor porcentaje de acuerdo en determinar las horas de evolución de la fiebre con los abuelo/as o la valoración de la gravedad de los vómitos según el grado de estudios. El checklist como herramienta para la valoración en domicilio de la fiebre ha recibido una alta puntuación por parte de los acompañantes.
Consideraciones éticasSe ha contado con el consentimiento de los pacientes y se han seguido los protocolos de los centro de trabajo sobre tratamiento de la información de los pacientes.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesTodos los autores declaran no tener ningún conflicto de interés en relación con la preparación y publicación del manuscrito.
Los resultados iniciales del estudio fueron presentados en el X Congreso-XX Reunión Anual de la AAPap en Oviedo los días 27-28 de abril de 2023. El título de la comunicación fue «Interpretación por parte de los padres de los signos de alarma ante la fiebre».