Presentamos el caso de una paciente de 90 años atendida en nuestro centro de salud cuyo síntoma principal es la aparición aislada de alucinaciones visuales complejas. La sintomatología produce una inquietud intensa a la paciente y a su entorno. La valoración por parte del equipo de atención primaria descartó enfermedades agudas subsidiarias de tratamiento urgente.
Finalmente fue derivada a la unidad de demencias de zona para descartar deterioro cognitivo con inicio de síndrome de demencia como diagnóstico más probable. Allí, tras el estudio neuropsicológico se excluyó la demencia y se orientó como síndrome de Charles Bonnet, consistente en la aparición de alucinaciones visuales secundarias a déficit visual severo. Tras 5 años de seguimiento, la sintomatología ha desaparecido casi en su totalidad sin aparición de signos de deterioro cognitivo, lo cual hace patente la necesidad de incluir esta entidad en el diagnóstico diferencial de las alucinaciones visuales de los pacientes ancianos en atención primaria.
We report the case of a 90 year-old female patient treated at our health centre whose main symptom was the presence of isolated visual hallucinations. The symptoms produced a state of intense concern to the patient and her family. The initial assessment by the primary care unit showed that no acute pathology was affecting the patient. So, the first option that was considered was cognitive impairment and the patient was referred to the Area Dementia Unit to exclude this pathology.
However, after a neuropsychological examination, dementia syndrome was ruled out, and Charles Bonnet Syndrome, consisting of the appearance of visual hallucinations secondary to severe visual impairment, was considered instead. After five years, symptoms have almost completely disappeared and there are no signs of cognitive impairment. This shows the need to consider Charles Bonnet Syndrome in the differential diagnosis of visual hallucinations in elderly patients in primary health care.
Ante la presencia de alucinaciones visuales en edades tardías, los profesionales de atención primaria solemos plantearnos diagnósticos relacionados con deterioro de las funciones cognitivas o trastornos psiquiátricos. Sin embargo, en pocas ocasiones se plantea la posibilidad de que la causa corresponda a un trastorno asociado a la propia esfera visual.
El síndrome de Charles Bonnet (SCB) fue descrito por el naturista y filósofo del mismo nombre en 1760. Se caracteriza por la aparición de alucinaciones visuales complejas, elaboradas y persistentes en pacientes ancianos sanos, sin deterioro cognitivo, que presentan un déficit visual significativo de cualquier origen.
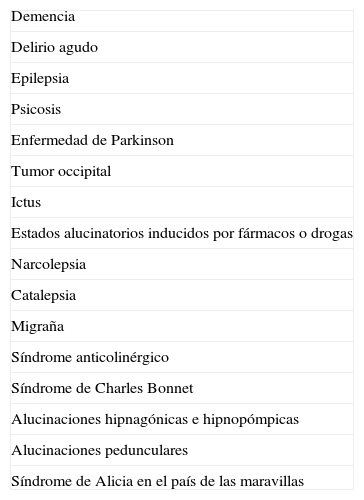
Se trata de una síndrome relativamente frecuente, afectando al 10-15% de los pacientes con baja visión1, a pesar de lo cual no es muy conocido. Esto puede llegar a tener implicaciones importantes considerando las alternativas diagnósticas con las que se deberá establecer el diagnóstico diferencial: demencia, delirio, psicosis y/o causa farmacológica/drogas principalmente (tabla 1).
Causas de alucinaciones visuales.
| Demencia |
| Delirio agudo |
| Epilepsia |
| Psicosis |
| Enfermedad de Parkinson |
| Tumor occipital |
| Ictus |
| Estados alucinatorios inducidos por fármacos o drogas |
| Narcolepsia |
| Catalepsia |
| Migraña |
| Síndrome anticolinérgico |
| Síndrome de Charles Bonnet |
| Alucinaciones hipnagónicas e hipnopómpicas |
| Alucinaciones pedunculares |
| Síndrome de Alicia en el país de las maravillas |
A pesar de ser una entidad bien estudiada, los criterios diagnósticos no están plenamente establecidos ni universalmente aceptados1. En ocasiones se discute que no sea una condición indispensable la existencia de alteración visual y que pueda ser debido a lesiones que no estén asociadas al sistema visual. Estos criterios diagnósticos son2:
- 1.
Alucinaciones visuales formadas, complejas y persistentes.
- 2.
Conciencia total o parcial de que las alucinaciones son irreales.
- 3.
Ausencia de alucinaciones en otras modalidades sensoriales.
- 4.
Ausencia de delirios primarios o secundarios.
El SCB aparece con más frecuencia entre pacientes ancianos, siendo sus principales factores de riesgo la edad y la pérdida sensorial severa3. No existe asociación significativa entre SCB y el tipo de trastorno visual preexistente. Aparece ligado con frecuencia a degeneración macular, glaucoma y cataratas.
Las alucinaciones visuales del SCB son complejas, elaboradas y estereotipadas. Pueden percibirse durante segundos o a lo largo de todo el día. Pueden aparecer varios días o varios años, variando en frecuencia y complejidad. No suelen referirse a experiencias personales y algunos pacientes pueden modificar o hacer desaparecer voluntariamente la imagen cerrando los ojos. Engloban con frecuencia figuras de personas, niños, animales o escenas de paisajes.
La importancia de su conocimiento radica en la posibilidad de realizar diagnósticos erróneos y tratamientos no adecuados, ya que tal como se ha especificado anteriormente, el SCB aparece en personas sanas. Los síntomas pueden confundirse con enfermedades tan relevantes como la demencia o la psicosis.
Presentamos el caso de una paciente que en el momento actual tiene 95 años y que inició un cuadro de alucinaciones visuales hace 5 años.
Caso clínicoPaciente de 90 años, viuda, que vivía en el domicilio de sus 2 hijas por turnos varios meses al año. Presenta como antecedentes patológicos: crisis convulsivas, que requirieron ingreso hospitalario para su estudio. Fue diagnosticada de hipoglucemia reactiva esencial mediante la prueba del ayuno, con una curva de glucemia/insulinemia compatible con el diagnóstico y la comprobación de la aparición de hipoglucemias durante las crisis comiciales. Debido a este trastorno metabólico la paciente precisaba una dieta consistente en ingesta frecuente de hidratos de carbono de absorción lenta y evitación de los de absorción rápida, logrando así la total remisión de su sintomatología.
Glaucoma crónico bilateral que se inicia hace 16 años. Fue intervenida quirúrgicamente en varias ocasiones sin buena evolución, por lo que en el momento de la consulta la paciente presentaba una agudeza visual muy limitada, aunque no se disponía de datos objetivos actualizados sobre su examen visual.
La hija cuidadora acudió a la consulta intranquila porque la paciente refería la aparición de alucinaciones visuales por las tardes, en forma de «niñas que juegan» en el comedor de su domicilio. Era difícil precisar el momento de aparición de estas percepciones por sus frecuentes cambios de domicilio y porque la propia paciente había ocultado los síntomas, ya que, al principio, las alucinaciones no la inquietaban.
Dado los problemas de desplazamiento de la paciente secundarios a su edad avanzada se realizó una visita domiciliaria. Durante el interrogatorio no se constataron síntomas de aparición reciente como disnea, astenia, fiebre, tos, dolor, disuria, alteraciones del ritmo deposicional ni ningún otro tipo de molestia, excepto las alteraciones visuales que ya habían sido explicadas por su cuidadora. En la exploración física la paciente apareció afebril, con buen estado general, consciente y orientada en tiempo y espacio. No se detectaron alteraciones cardiorrespiratorias, la inspección abdominal no reveló masas ni dolor a la palpación, y la exploración neurológica tampoco descubrió déficit motores ni sensitivos. Las pruebas efectuadas para su valoración integral mostraron un índice de Barthel con dependencia moderada, escala de Lawton y Brody con dependencia severa debido a su déficit visual principalmente y el test cognitivo de Pfeiffer destacó un deterioro cognitivo leve (3 errores).El historial farmacológico no reveló datos de interés, ya que hasta esa fecha sólo había recibido paracetamol ocasionalmente y b-bloqueantes en forma de colirios. Con los datos obtenidos de la historia clínica y la exploración física se descartó la existencia de un síndrome confusional agudo asociado a enfermedad infecciosa, neurológica o farmacológica. Se pautó haloperidol en dosis crecientes para probar su tolerancia y eficacia.
Dado que el único dato levemente relevante de la exploración era el mínimo deterioro cognitivo detectado en el test de Pfeiffer, se decidió orientar el trastorno de la paciente como secundario al mismo. Así, se iniciaron una serie de exploraciones complementarias protocolizadas en nuestro centro en colaboración con la unidad de demencias de zona. Estas exploraciones consistieron en la práctica de analítica general con parámetros para la detección de demencias secundarias (vitamina B12, ácido fólico, estudio de función tiroidea, serología luética y virus de la inmunodeficiencia humana) y pruebas de neuroimagen (escáner craneal) en las que aparecieron signos de atrofia córtico-subcortical.
Finalmente, ante la falta de eficacia del tratamiento farmacológico prescrito y las dudas diagnósticas, se remitió para su valoración en la unidad de demencias de nuestro hospital de referencia.
Durante su evaluación en la unidad especializada no se apreció deterioro cognitivo significativo y se atribuyó la aparición de su alucinosis a la existencia de un grave deterioro visual. Nuestra paciente fue diagnosticada de síndrome de Charles Bonnet.
EvoluciónDespués de tranquilizar a la paciente y su entorno, explicando la naturaleza benigna de su sintomatología, se pautó tratamiento con risperidona 0,5mg/noche como tratamiento sintomático. A lo largo su seguimiento, en ocasiones siguió experimentando las alucinaciones visuales, pero ya no le causaban la inquietud inicial, y en las últimas visitas de seguimiento realizadas por el equipo de atención primaria la cuidadora refiere la desaparición de las alucinaciones. También ha seguido visitas periódicas durante 5 años en la unidad especializada, cada vez más espaciadas en el tiempo por la estabilización de su cuadro clínico y se encuentra pendiente de la última cita para proceder a la alta médica.
Su agudeza visual se ha ido deteriorando en los últimos años y en la actualidad padece ceguera total.
DiscusiónEl origen fisiopatológico que explica la aparición de las alucinaciones en el SCB es incierto y se acepta la «hipótesis de la desaferenciación»4: la pérdida sensorial libera la corteza de su regulación por los estímulos visuales externos incrementando su excitabilidad. Los estudios de neuroimagen sugieren que la hipótesis de la liberación cortical es plausible, observándose mediante SPECT que durante las alucinaciones se produce una hiperperfusión en corteza temporal, núcleo estriado y tálamo.
En el caso de nuestra paciente, aunque existían antecedentes de epilepsia, no se creyó oportuno realizar más exploraciones complementarias que relacionaran sus alucinaciones con patología de origen comicial, sino que la epilepsia fue descartada por sus manifestaciones clínicas y por su secuencia temporal. Ésta se había presentado en forma de crisis convulsivas, no sensoriales, y siempre aparecía en relación con la ingesta de hidratos de carbono de absorción rápida, mientras que las alucinaciones tenían predominio vespertino y no guardaban relación con ingesta. Las alucinaciones visuales de la epilepsia son típicamente breves (menos de 30s) y se asocian a alucinaciones de otros sentidos5, cosa que no sucedía con nuestra paciente.
Existe discusión sobre si el SCB podría ser un marcador de un estadio inicial de demencia. Los estudios sobre esta hipotética relación necesitan ser validados6, ya que generalmente las alucinaciones visuales son más frecuentes en estadios más avanzados de la enfermedad. En el paciente anciano con demencia establecida la aparición de alucinaciones visuales indica peor pronóstico vital y rápida progresión del deterioro cognitivo. Un caso especial es el de la demencia por cuerpos de Lewy, en el que las alucinaciones visuales son significativamente más persistentes que en la enfermedad de Alzheimer.
Es importante precisar que en las enfermedades oculares, a diferencia de otras, las alucinaciones son exclusivamente visuales, ocupan todo el campo visual y desaparecen con la oscuridad o al cerrar los ojos. Normalmente son además reconocidas como irreales, existe un claro estado de consciencia e introspección conservada, tratándose en realidad de seudoalucinaciones. Este último matiz, la diferencia entre alucinación/seudoalucinación, contribuye de manera notable en el diagnóstico diferencial.
El curso, pronóstico y tratamiento del SCB varía en función de la naturaleza de la disfunción visual que lo provoca. Sin embargo, algunos pacientes presentan una clara mejora de su sintomatología al experimentar un empeoramiento de su déficit visual hasta la ceguera total1.
En general, los tratamientos farmacológicos son bastante ineficaces. Podemos contar con experiencias poco contrastadas de tratamientos con antipsicóticos atípicos o clásicos2, y antiepilépticos como carbamacepina y valproato7,8, sin una clara evidencia de efectividad ni de superioridad de un grupo farmacológico sobre otro. Se recomienda no tratar al enfermo si las visiones son placenteras o no incapacitantes5. Las intervenciones no farmacológicas parecen ser de mayor utilidad. Se debe tranquilizar al paciente y explicar la naturaleza benigna de sus síntomas y su falta de asociación con un trastorno mental. También se debe incrementar la luminosidad de las estancias donde aparecen las alucinaciones, corregir la agudeza visual en la medida de lo posible y evitar el aislamiento social.
ConclusionesAnte la aparición de alucinaciones visuales en pacientes ancianos en la actualidad se plantea con más frecuencia como primeras opciones diagnósticas la presencia de enfermedad psiquiátrica o demencia, tal como ocurrió en este caso, y en general se está poco familiarizado con el SCB. La realización de una historia clínica completa, la exploración neurológica exhaustiva que incluya el estudio del campo visual, junto con las pruebas complementarias y el cribado farmacológico completarán la aproximación diagnóstica.
El aumento de la esperanza de vida hará aumentar con toda probabilidad la prevalencia de defectos visuales en la población y la aparición de este síndrome, pero es posible que las alucinaciones visuales no nos sean relatadas por los pacientes por miedo a ser clasificados como «locos».
Ante la aparición de alucinaciones visuales en un anciano con pérdida visual importante debería pensarse en el diagnóstico de SCB una vez descartadas razonablemente otras enfermedades.
Los pacientes ancianos con defectos en la agudeza visual deberían ser interrogados sobre la presencia de alucinaciones visuales, ya que la explicación de que sus síntomas no forman parte de una enfermedad mental es el principal pilar de su tratamiento y constituye en sí misma la mejor manera de aliviar al paciente.