INTRODUCCIÓN
El síncope se define como la pérdida repentina de conocimiento y tono muscular, de corta duración y, en general, con recuperación espontánea total. La prevalencia del síncope aumenta con la edad siendo el responsable del 2-3% de las visitas a urgencias. Se estima que alrededor del 20% de la población adulta ha sufrido un episodio sincopal en algún momento de su vida.
El síncope se caracteriza por instaurarse súbitamente con una pérdida de consciencia que determina un empalidecimiento y posterior caída al suelo del paciente. Suele precederse de una etapa de pródromos en relación a la circunstancia desencadenante, consistente en sensación de mareo, inestabilidad postural, náuseas, trastornos de la visión (fotopsias, visión borrosa), acúfenos, debilidad, ansiedad, terror; que es lo que se denomina presíncope. Muchos de estos datos clínicos se objetivaron en la paciente durante su estancia en el Servicio de Urgencias.
Si el síncope persiste en el tiempo puede llegar a una fase más profunda en la que aparecerá espasmo muscular generalizado, midriasis y relajación de esfínteres, por lo que es necesario, en ocasiones, hacer diagnóstico diferencial con las crisis convulsivas.
El diagnóstico del síncope es eminentemente clínico, y sólo las diferentes exploraciones complementarias nos hacen llegar a su etiología. Es importante destacar que la toma de constantes, el examen del nivel de conciencia y del aspecto general, así como la realización de electrocardiograma (ECG) y glucemia capilar, nos pueden orientar hacia una aproximación diagnóstica completa.
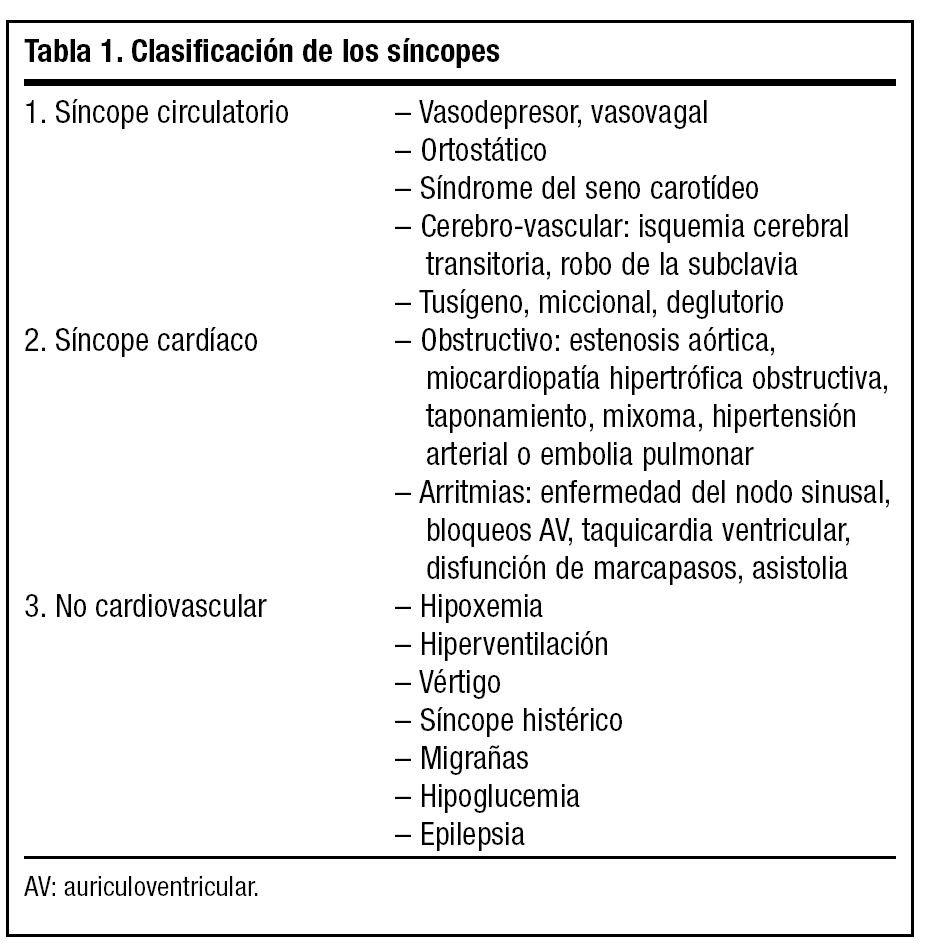
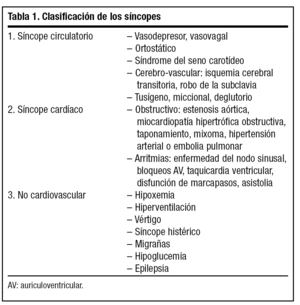
Las causas que más frecuentemente pueden provocar el cuadro sincopal se expresan en la tabla 1. De todos modos, en ocasiones se solapan, puesto que los factores desencadenantes y la clínica son similares en muchos casos.
Requieren ingreso hospitalario todos los pacientes con síncope de alto riesgo, que son aquellos que:
Se desencadenan en decúbito o tras esfuerzo.
La duración es prolongada.
Se acompaña o precede de dolor torácico, disnea o cefalea.
Con focalidad neurológica posterior.
Así mismo, requieren hospitalización los síncopes recidivantes (el caso de nuestra paciente) y los de origen cardiológico o neurológico demostrado. Los pacientes con síncope único, de características inespecíficas o de origen vasovagal que no tengan antecedentes relevantes y sin hallazgos patológicos en la exploración y pruebas complementarias, serán dados de alta.
CASO CLÍNICO
Se trata de un mujer de 58 años que acude al Servicio de Urgencias de nuestro hospital con un cuadro de mareo con sensación de giro de objetos, acúfenos y náuseas de más de 10 días de evolución, cefalea frontal difusa y sudoración fría intensa. Refiere episodios similares desde hace años tratados con Dogmatil®, adelgazamiento de 8 kilos en dos meses que relacionaba con cólicos biliares, aunque en el momento en que acude a Urgencias había sido celcistectomizada 15 días antes. No presenta fiebre, y no tiene dificultad visual ni diplopía.
Entre los antecedentes personales destacan colecistectomía, asma bronquial, dislipidemia, síndrome vertiginoso periférico de 6 años de evolución, síndrome ansioso-depresivo; en la historia ginecológica: GAV (gestaciones, abortos, vivos): 202. Ciclos menstruales normales hasta los 50 años.
En la exploración física estaba consciente y orientada; presentaba afectación del estado general con palidez y sudoración. La tensión arterial (TA) era de 90 mmHg/55 mmHg y la frecuencia cardíaca de 46 latidos/minuto, con una temperatura de 35 °C. La piel se apreciaba pálida y fina, sin aumento de arrugas faciales. Se objetivaba una alopecia difusa en cuero cabelludo. No se aprecia bocio. En la auscultación cardiopulmonar se encontraron ruidos cardíacos rítmicos a baja frecuencia con hipoventilación global. No se apreciaron signos de focalidad neurológica.
En las exploraciones complementarias se observó en la analítica una glucemia de 71 mg/dl, creatinina 1,3 mg/dl, urea 48 mg/dl, sodio 139 mmol/l, potasio 4,3 mmol/l y hemoglobina 11,9 g/dl.
El electrocardiograma (ECG) realizado presentó una bradicardia sinusal a 50 latidos/minuto, con alteraciones difusas de la repolarización.
En la radiografía de tórax y abdomen no hubo hallazgos valorables.
Respecto de su evolución en urgencias, la paciente, que estaba monitorizada en todo momento, padeció mareos con hipotensión, bradicardia marcada y desorientación, presentando entonces unas glucemias plasmáticas de 71 mg/dl y de 15 mg/dl que revirtieron con Glucosmon 50® y suero glucosado al 5%. Posteriormente presentó episodios similares, constatándose nuevas hipoglucemias (16, 26, 34 mg/dl), a pesar de la administración de glucosa intravenosa (iv) a dosis altas. Dada la desfavorable evolución de la paciente, y sospechando una posible etiología endocrina (previamente había sido valorada por cardiología pensando que los síncopes eran debidos a una causa cardiovascular), se instauró tratamiento con hidrocortisona a dosis de estrés (100 mg iv cada 6 horas durante el primer día y reducción posterior del 50% cada día hasta alcanzar dosis de mantenimiento) respondiendo favorablemente.
Se solicitó valoración por Endocrinología programándose un estudio analítico basal e hipofisario (hormonas tiroideas: hormona luteinizante [LH], hormona foliculoestimulante [FSH], prolactina [PRL], factor de crecimiento similar a la insulina 1 [IGF-I], insulina, péptido C y sulfonilureas) así como resonancia magnética nuclear (RMN) hipofisaria que resulta compatible con silla turca vacía. Se constató el déficit de todas las hormonas hipofisarias, incluso hormona del crecimiento.
Tratamiento
La paciente llevará siempre tarjeta y/o placa identificativa del trastorno que sufre.
Levotiroxina 100 mcg: 1 comprimido al día.
Hidrocortisona: 1 comprimido al día.
DISCUSIÓN
Una correcta anamnesis, una buena exploración física y la realización de pruebas complementarias básicas permiten llegar a la etiología del 80-90% de los cuadros sincopales. En nuestro caso se trata de una paciente que comienza con síncopes difíciles de filiar, pensando primero en un desencadenante cardiológico por su bradicardia e hipotensión; causa neurológica por los antecedentes de vértigo y finalmente sospechamos un fracaso endocrinológico debido a las hipoglucemias, así como el estrés que supone la cirugía reciente (probable desencadenante del proceso).
La respuesta favorable de la paciente al tratamiento con hidrocortisona iv a dosis de estrés nos hizo reafirmarnos en una etiología endocrino-metabólica, que resultó ser un panhipopituitarismo (síndrome de silla turca vacía [STV]).
El término STV hace referencia a un síndrome consistente en un agrandamiento de la silla turca (ST). El espacio subaracnoideo supraselar se hernia a través del diafragma selar incompleto, de forma que la ST se rellena de líquido cefalorraquídeo (LCR) dentro de un saco revestido de aracnoides. La hipófisis se aplana y se desplaza hacia un lado.
Conviene diferenciar el síndrome de STV primario de la ST parcialmente vacía y ensanchada como consecuencia de la degeneración de un adenoma hipofisario. El volumen hipofisario en el primer caso suele conservarse normal, mientras que en el último aumenta.
Este síndrome es más frecuente en mujeres multíparas (90%) y obesas (80%); aproximadamente el 30% padece hipertensión arterial (HTA). La manifestación clínica más frecuente es la cefalea y, raras veces, alteraciones campimétricas. Los pacientes con STV, debido a la destrucción de la glándula pituitaria, tienen signos y síntomas causados por la pérdida completa o parcial de las funciones de dicha glándula, es decir, es una de las causas de hipopituitarismo (tabla 2).
El conjunto de síntomas y signos que resultan del fallo total adenohipofisario constituyen el panhipopituitarismo. Cuando el fallo queda limitado a algunos déficits aislados hablamos de hipopituitarismo. Las manifestaciones clínicas dependerán del número e intensidad de los déficits hormonales, de la edad del paciente, de la causa productora y de las estructuras afectadas.
Junto al hallazgo de STV podemos encontrar obesidad (93%), cefalea (70%), alteraciones endocrinas (51%), alteraciones visuales (34%), HTA (29%), pseudo tumor cerebral (10%), rinorrea espontánea (11%) e incluso clínica neuromuscular con aumento de enzimas. La función hipofisaria está conservada en la mayoría de los casos, aunque se puede demostrar cierto grado de disfunción hipotálamo-hipofisaria en un 50%, siendo la hiperprolactinemia la alteración hipofisaria más frecuentemente detectada (25-30%). La presencia de panhipopituitarismo se ha asociado a la existencia de STV en un porcentaje que varía entre el 3 y el 10%.
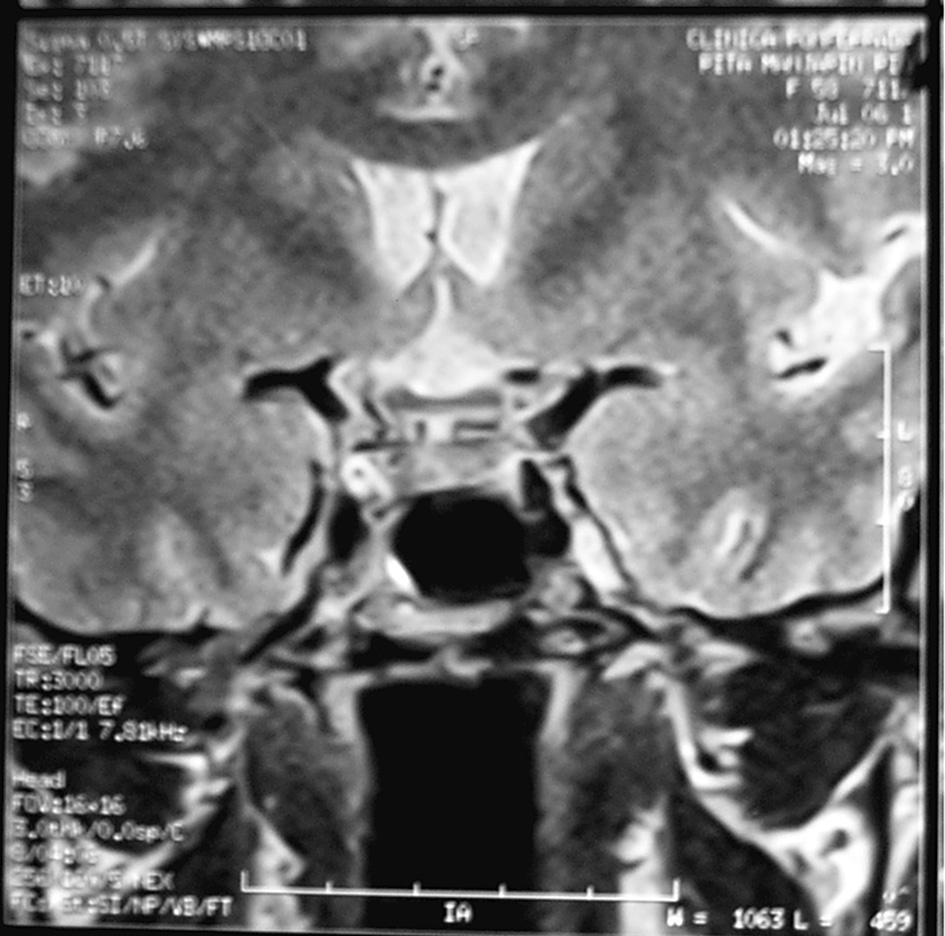
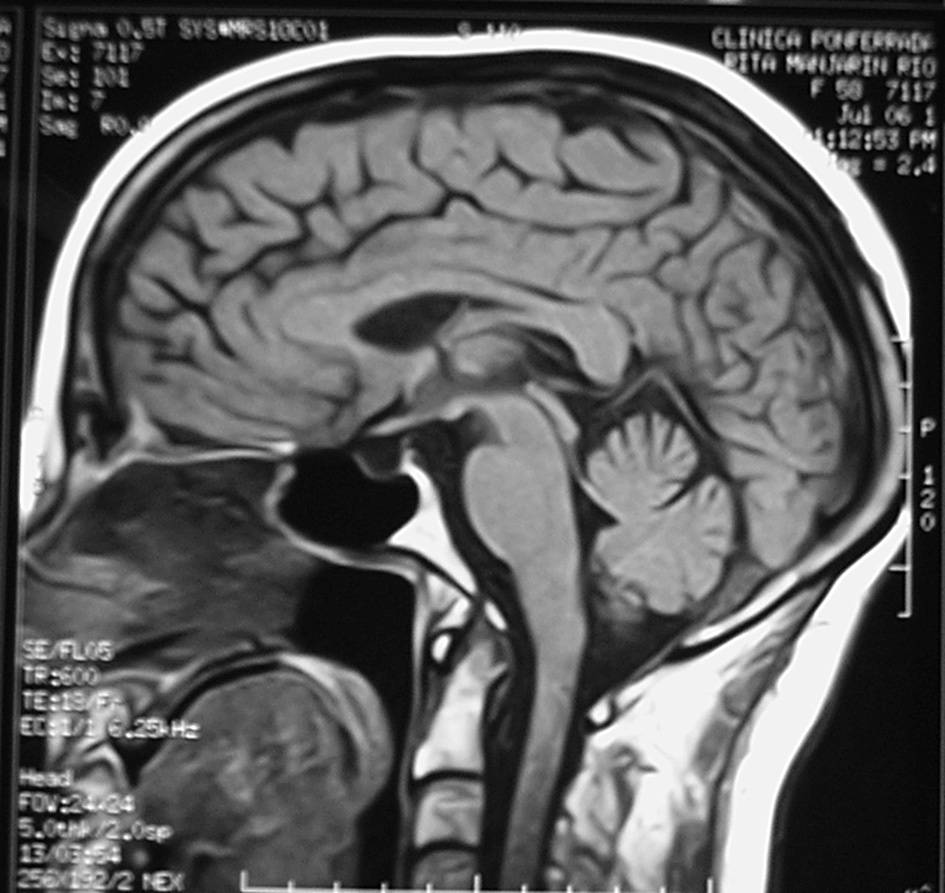
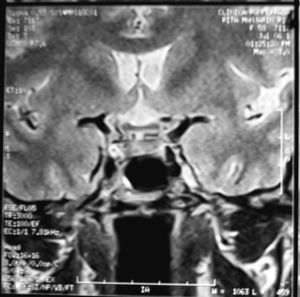
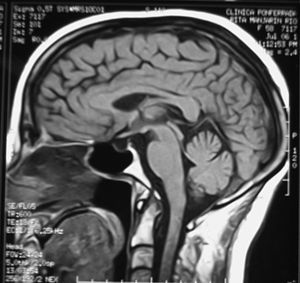
Para establecer el diagnóstico de STV es importante realizar una historia y un examen físico cuidadosos. El diagnóstico definitivo nos lo darán las determinaciones hormonales junto con las técnicas radiológicas, siendo hoy en día la tomografía axial computarizada (TAC) y la RMN, sobre todo, los métodos de imagen de elección (figs. 1 y 2).
Figura 1. Resonancia magnética nuclear de STV de la paciente.
Figura 2. Resonancia magnética nuclear de STV de la paciente.
Aunque la presentación más típica del síndrome STV es la hiperprolactinemia, en nuestra paciente se inició como un síncope. Por lo tanto, siempre que nos encontremos ante un cuadro similar no debemos centrarnos sólo en las causas más frecuentes (cardiológicas, neurológicas, inicio diabético, etc.), sino también en etiologías más infrecuentes de síncopes, como las endocrino-metabólicas, y en este caso, el panhipopituitarismo.
Correspondencia: S. de Castro Valentín
C/ El Potro 2, bajo derecha.
24411 Ponferrada. León. España.
Correo electrónico: saradcv72@hotmail.com
Recibido el 10-05-05; aceptado para su publicación el 28-11-05.
BIBLIOGRAFÍA RECOMENDADA
Callado F, Richard F. Síncope y mareo. En: Menor A, De Castro F, Martínez A, editores. Urgencias en Medicina. 3th ed. Burgos: Ediciones Librería Berceo; 1999. p. 269-74.
Farreras Rozman. Enfermedades del sistema hipotalámico-adenohipofisario. En: Vilardell E, editor. Medicina Interna. 11th ed. Barcelona: Ediciones Doyma S.A.; 1988. p. 1798-834.
Harrison. Regulación neuroendocrina y enfermedades de la hipófisis anterior y del hipotálamo. En: Daniels GH, Martin JB. Principios de Medicina Interna. 13th ed. España: Mc Graw-Hill-Interamericana; 1994. p. 2180-211.
Jiménez L, Montero F J. Síncope. En: De Burgos J, Cañadillas F, García R, et al, editores. Medicina de Urgencias y Emergencias. 3th ed. Madrid: Elsevier; 2004. p. 345-51.
Williams. Textbook of Endocrinology. 10ª ed. USA: Elsevier Science; 2003.