INTRODUCCIÓN
Las enfermedades cardiovasculares (ECV) son las principales causas de muerte en adultos y ancianos en la mayor parte de los países industrializados1. Las ECV son debidas a una serie de factores de riesgo que facilitan su desarrollo. La estrategia para prevenir las ECV es el control de los factores de riesgo modificables2. La identificación y la medida de los factores de riesgo de la ECV constituyen un avance importante en la prevención de las ECV. La prevención se realiza evitando por un lado hábitos y estilos de vida que faciliten la ECV en personas sin enfermedad previa, por otro la aparición de casos nuevos (prevención primaria), y, finalmente, en enfermos con ECV que se repita un nuevo episodio (prevención secundaria).
Las guías de práctica clínica (GPC) se emplean como una estrategia de la mejora de la calidad asistencial, logrando disminuir el consumo de los recursos y estandarizar la práctica médica con el fin de aumentar su eficiencia y efectividad. Las GPC expresan las reglas presentes o futuras que van a ayudar al personal sanitario a tomar decisiones respecto al cuidado del enfermo, diagnóstico, tratamiento y circunstancias relacionadas3.
El uso de las GPC proporciona unos beneficios sobre los pacientes, los médicos y los planificadores y gestores sanitarios. En los pacientes, las GPC pueden servir para mejorar los resultados de salud, promoviendo actuaciones correctas y disminuyendo la variabilidad no justificada. En los profesionales ofrecen asimilar actuaciones de buena práctica, que pueden servir para que los facultativos contrasten sus actividades; les ayudan a asimilar, implantar y evaluar la información y la bibliografía disponibles y las opiniones basadas en la mejor evidencia4. En los planificadores y gestores sanitarios el empleo de las GPC puede mejorar la eficiencia de la utilización de los recursos y contribuir al control de los costes5.
Los protocolos o GPC llevan implícita la idea de revisión y actualización continua y deben estar sustentadas en la medicina basada en la evidencia (MBE). La MBE implica el uso de la mejor evidencia científica disponible para la toma de decisiones en la atención médica.
En estos últimos años, organismos oficiales, instituciones, sociedades profesionales, órganos de gobierno o grupos de expertos han desarrollado GPC con las recomendaciones para el manejo del paciente con riesgo vascular. Se plantea como objetivo conocer la variabilidad entre las recomendaciones de las GPC editadas por expertos y las sociedades científicas más importantes en Atención Primaria.
El interés del estudio viene dado porque nos permite conocer las recomendaciones de las GPC revisadas y sus diferencias.
MATERIAL Y MÉTODOS
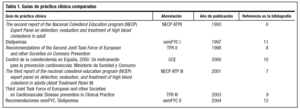
Se comparan aquellas guías de carácter internacional, que son la referencia bibliográfica de las guías españolas, y las GPC nacionales; se realiza el análisis de algunos de los diferentes ítems de las guías. Las GPC comparadas se representan en la tabla 1 y son las siguientes: The Second Report of the National Cholesterol Education Program (NECP) Expert Panel on Detection, Evaluation and Treatment of High Blood Cholesterol in Adult (NECP ATPII)6, The Third Report of the National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III) (NECP ATP III)7, Recommendations of the Second Joint Task Force of European and other Societies on Coronary Prevention (TRF II)8, Third Joint Task Force of European and other Societies on Cardiovascular Disease Prevention in Clinical Practice (TRF III)9, el Control de la Colesterolemia en España, 2000 (CCE)10 y las recomendaciones de dislipemias realizadas por la Sociedad Española de Medicina Familiar y comunitaria 1.ª edición11 (semFYC I) y 2.ª edición12 (semFYC II).
Se comparan los siguientes aspectos de las diferentes guías: los autores, si están basadas en la evidencia y la estimación del riesgo cardiovascular, la enumeración de los factores de riesgo, el método de estimación de riesgo y la clasificación de los pacientes en categorías de riesgo. Se excluyen las recomendaciones del manejo del paciente en el tratamiento.
RESULTADOS
Los autores
Las guías están elaboradas por autores e instituciones diferentes. La NECP ATP II está realizada por 26 Sociedades Científicas Americanas, 1 Organización miembro asociada y las representaciones de 12 Agencias Federales Americanas. La NECP ATP III está realizada por 28 Sociedades Científicas Americanas, 1 Organización miembro asociada y las representaciones de 12 Agencias Federales Americanas. La TFR II está realizada por 6 Sociedades Europeas e incluye representantes profesionales para revisar las recomendaciones. La TFR III está realizada por 8 Sociedades Europeas y un grupo de expertos. La CCE está realizada por 23 Sociedades Científicas Españolas e instituciones y una serie de expertos consultados, a iniciativa del Ministerio de Sanidad y Consumo, como resultado de una propuesta de la Sociedad Española de Cardiología y la Sociedad Española de Arteriosclerosis. Por último, las 2 ediciones de las guías de la semFYC están realizadas exclusivamente por la Sociedad Española de Medicina Familiar y Comunitaria.
Medicina basada en la evidencia
Las recomendaciones utilizadas por la ATP II están basadas en la evidencia, aunque no clasifican las referencias.
En la NCEP ATP III se realiza una revisión de la literatura, y clasifican los artículos según la categoría del tipo y la fuerza de la evidencia. Según la categoría del tipo de la evidencia los clasifica sucesivamente de mayor a menor en: a) ensayos clínicos randomizados grandes, b) ensayos clínicos randomizados pequeños y metaanálisis de otros procesos clínicos, c) estudios observacionales y metabólicos y d) experiencia clínica. Según la fuerza de la evidencia, los artículos están clasificados en 1) muy fuerte, 2) moderadamente fuerte y 3) tendencia fuerte.
La TRF II revisa las recomendaciones en prevención coronaria basadas en nuevos ensayos clínicos y otra evidencia científica, sin especificar la importancia de cada artículo.
La TFR III está basada en la evidencia científica y la valora de mayor a menor, dependiendo del tipo de artículo, desde revisiones sistemáticas Cochrane, otras revisiones sistemáticas, ensayos clínicos randomizados, estudios comparativos no randomizados, estudios prospectivos observacionales, estudios retrospectivos observacionales, hasta estudios de casos.
La CCE está basada en las guías desarrolladas para el tratamiento médico en pacientes con ECV establecida y en estrategias para identificar a los pacientes de alto riesgo que son candidatos para tratamiento médico preventivo según la International Atheroesclerosis Society, la American Heart Association y la European Society of Cardiology. Estas GPC han servido como referencia en la realización de un consenso adaptado a los condicionantes diferenciales de la realidad médico-social de nuestro país.
La semFYC I utiliza una revisión basada en juicios de la bibliografía existente para exponer una guía de actuación práctica, en donde exponen su opinión, matizada mediante la propia experiencia clínica, en aquellos puntos en los que no existe una doctrina unificada (basada en estudios observacionales o de intervención).
La semFYC II justifica la nueva edición porque desde la aparición de la primera edición de la guía se han editado múltiples documentos de atención a personas con hipercolesterolemia que tratan de recoger las evidencias más recientes; sin embargo, no especifica cómo utiliza esta información.
Estimación del riesgo cardiovascular
El objetivo común de estas guías es ayudar a la toma de decisiones del personal sanitario en la elección del paciente que se debe de tratar, en beneficio del mismo. La intensidad del tratamiento va a depender de la estimación del riesgo cardiovascular.
Todas las guías revisadas están basadas en los estudios de Framingham a excepción de la TRF III y semFYC II, que recomiendan un nuevo modelo de estimación total de riesgo basado en SCORE (Systematic Coronary Risk Evaluation).
TRF II
La TRF II considera como factores de riesgo cardiovasculares: el estilo de vida (dieta rica en ácidos grasos saturados, colesterol total (CT) y calorías, tabaquismo, exceso de consumo de alcohol e inactividad física); los factores bioquímicos o características fisiológicas modificables (hipertensión arterial [HTA], hiperglucemia/diabetes, obesidad y factores aterogénicos: CT, triglicéridos y colesterol ligado a lipoproteínas de baja densidad [c-LDL] elevados; colesterol ligado a lipoproteínas de alta densidad [c-HDL] disminuido); las características personales no modificables (edad, sexo, historia personal de enfermedad coronaria u otra enfermedad vascular aterosclerótica, o familiar de enfermedad coronaria u otra enfermedad vascular aterosclerótica en edad temprana: hombres menores de 55 años o mujeres menores de 65 años).
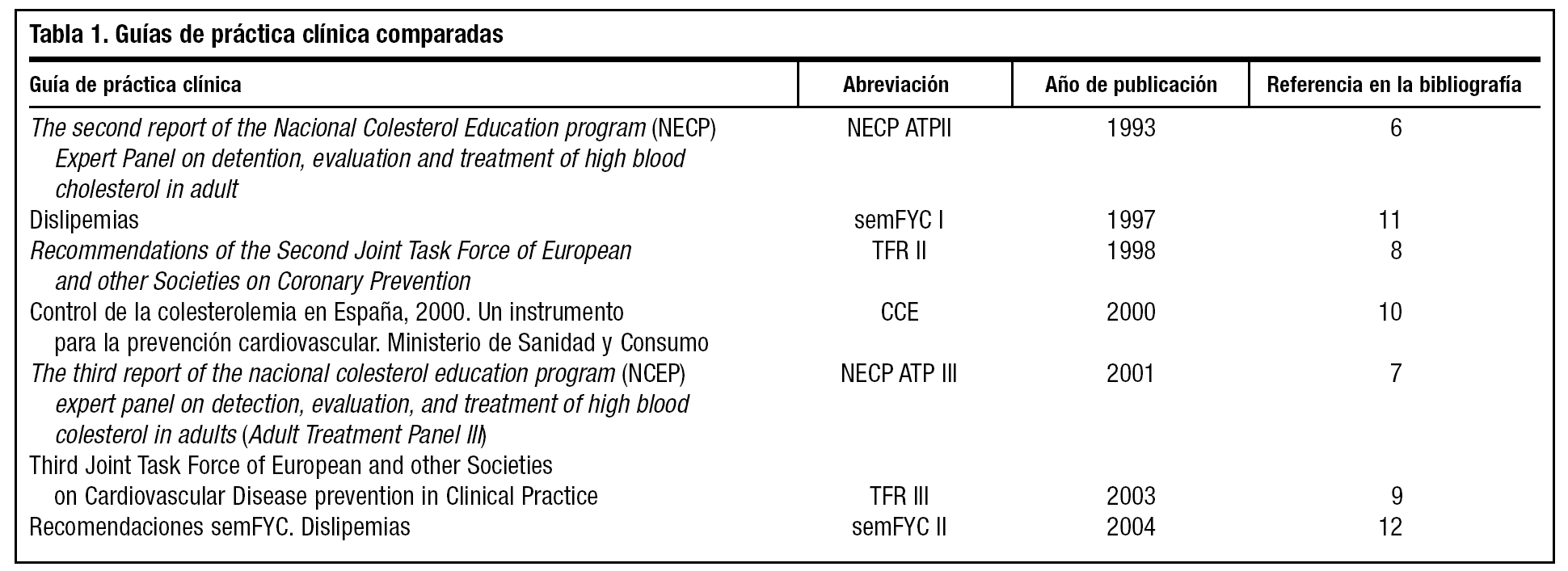
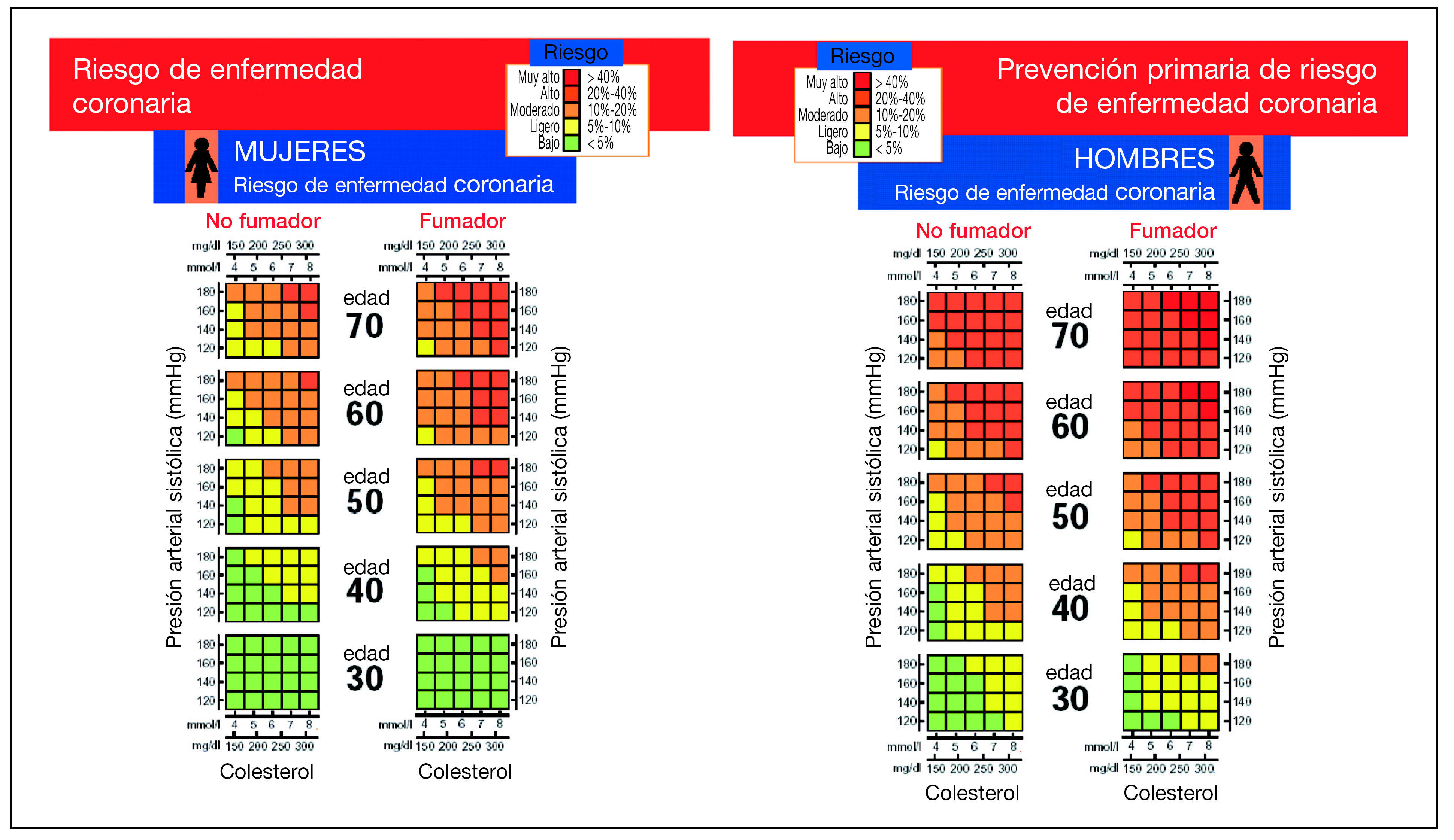
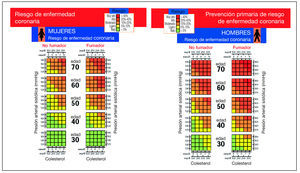
En prevención primaria la TFR II estima el riesgo que tiene una persona de sufrir un evento cardiovascular en los próximos 10 años, utilizando una tabla de riesgo en la que se valora la edad (rango de 30-70 años), el sexo y el tabaquismo (variable dicotómica). En la tabla se encuentra el valor de riesgo cardiovascular en porcentaje, situando la presión sistólica sanguínea (variable continua, en mmHg) y el nivel del CT (variable continua, en mg/dl o mmol/l) del paciente. Utilizan un algoritmo para estratificar el riesgo. Existen tablas separadas para valorar el riesgo en prevención primaria en hombres o mujeres no diabéticos (fig. 1), y en hombres o mujeres diabéticos (fig. 2). Está especificado que el riesgo coronario es mayor que el indicado en la tabla para las personas que presentan hiperlipemia familiar, diabetes (el riesgo es aproximadamente el doble en varones y más del doble en mujeres; tienen tablas específicas), antecedentes familiares de ECV prematura, nivel bajo del c-HDL, nivel elevado de triglicéridos y si el individuo se aproxima a la categoría siguiente.
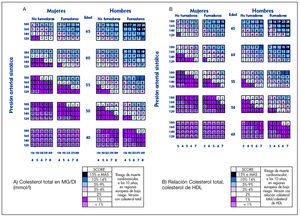
Figura 1. Cálculo del riesgo coronario en hombres y mujeres no diabéticos.
Figura 2. Cálculo del riesgo coronario en hombres y mujeres diabéticos.
En la TRF II la caracterización del riesgo sitúa al paciente en: riesgo bajo (menor del 5%), medio (5% al 10%), moderado (10% al 20%), alto (20% al 40%) y muy alto (mayor del 40%).
TRF III
La TRF III clasifica los factores de riesgo como: a) dependientes de la nutrición (la dieta rica en ácidos grasos saturados, el colesterol, el cloruro sódico, las calorías), b) el tabaquismo, c) la inactividad física, d) la HTA, e) los factores lipídicos: los niveles de CT, triglicéridos y c-LDL elevados, el nivel de c-HDL disminuido, la lipoproteína (Lp)(a) alta, el incremento de apolipoproteína B, la disminución de apolipoproteína A1, f) la hiperglucemia/diabetes, g) el síndrome metabólico, h) otros factores (homocisteína, los marcadores de inflamación la proteína C reactiva, los factores trombogénicos, los factores genéticos, la microalbuminuria, la edad, el sexo, la hipertrofia ventricular izquierda); i) los factores psicosociales (el estatus económico bajo, el aislamiento social, el estrés psicosocial, la hostilidad, la depresión) y j) la aterosclerosis subclínica.
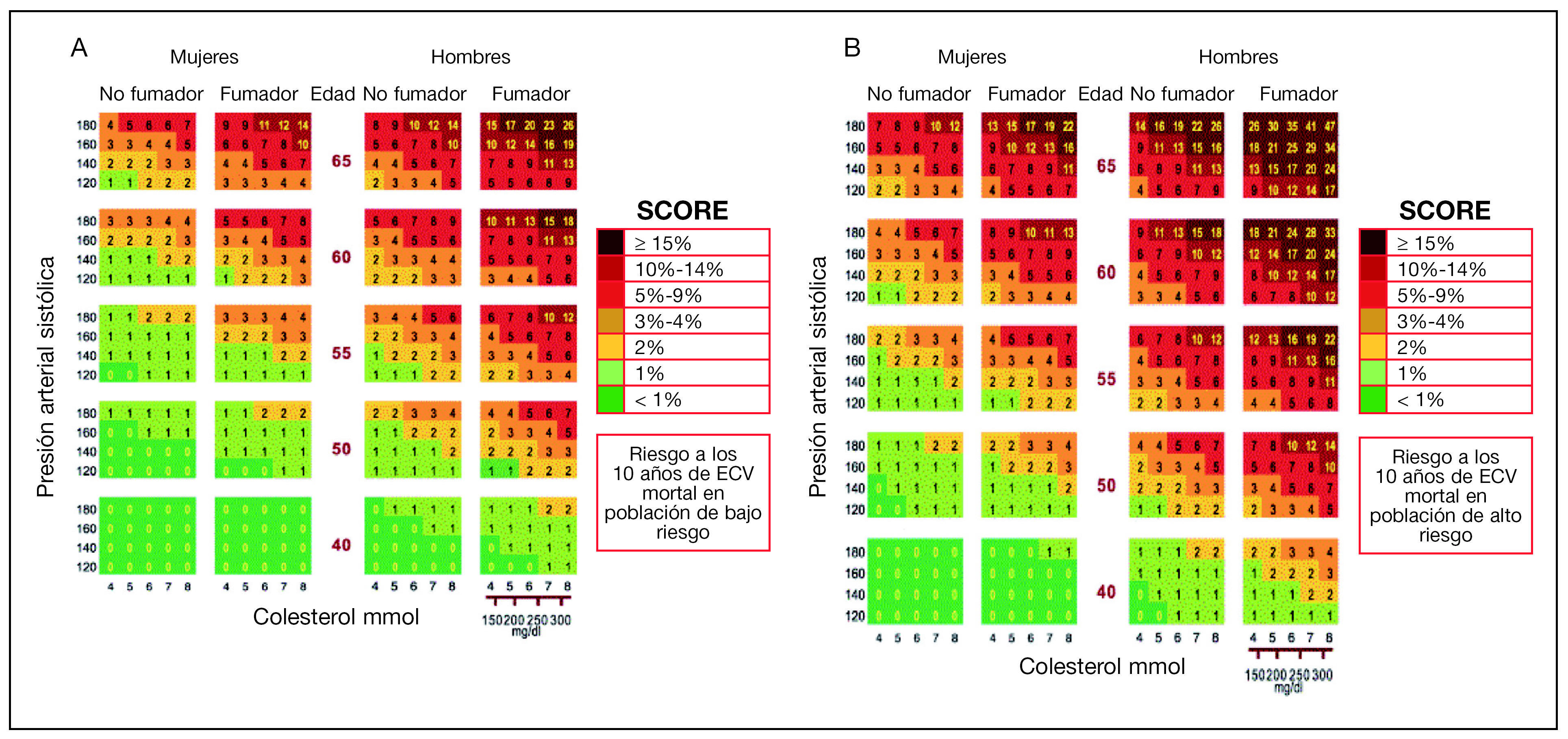
La TFR III estima el riesgo que tiene una persona de padecer un evento cardiovascular en los próximos 10 años utilizando una tabla de riesgo en la que se valora la edad (rango de 40-65 años), el sexo y el tabaquismo (variable dicotómica). En la tabla se encuentra el valor de riesgo cardiovascular en porcentaje, situando la presión sistólica sanguínea (variable continua, en mmHg) y el nivel del CT (variable continua, en mg/dl o mmol/l) del paciente. El riesgo cardiovascular puede ser mayor que el indicado en la tabla en las personas que se aproximan a la siguiente categoría de edad, en los sujetos asintomáticos con evidencia preclínica de aterosclerosis, en individuos con antecedentes familiares de ECV prematura, en sujetos obesos y sedentarios, y en sujetos con nivel bajo de c-HDL, nivel elevado de triglicéridos, baja tolerancia a la glucosa, o con niveles elevados de la proteína C reactiva, del fibrinógeno, de la homocisteína, de la apolipoproteína B o de la Lp(a). Con el fin de no sobreestimar el riesgo absoluto en poblaciones que tienen un riesgo bajo de desarrollar la enfermedad, en la última edición de TRF III se publican 2 tablas, una para los países con bajo riesgo, como son Bélgica, Francia, Italia, Luxemburgo, España, Suiza y Portugal, y una segunda para utilizarla en el resto de los países de Europa (fig. 3). También se puede utilizar Internet donde, además, el sistema automatizado HEARTSCORE proporciona información para modificar el estilo de vida y para intervenciones farmacológicas.
Figura 3. Cálculo del riesgo coronario en regiones de Europa con bajo (A) y alto (B) riesgo.
En la TRF III la cuantificación sitúa el riesgo en menor del 1%, el 1%, el 2%, el 3% al 4%, el 5% a 9%, el 10% al 14% y el 15% o mayor; también define al paciente al que se le debe dar máxima atención: aquél que presenta un riesgo igual o mayor del 5% o que alcanzará estas cifras en la edad media de vida. La TRF III considera pacientes de alto riesgo cardiovascular: 1) a los pacientes con enfermedad coronaria, enfermedad arterial periférica o enfermedad cerebrovascular arteriosclerótica; 2) a individuos asintomáticos que presentan: a) múltiples factores de riesgo que dan lugar a un riesgo actual mayor o igual del 5% de desarrollar un evento mortal cardiovascular a lo largo de 10 años, o extrapolado a la edad de 60 años; b) valores muy elevados de un solo factor de riesgo: CT ≥ 8 mmol/l (320 mg/dl), c-LDL ≥ 6 mmol/l (240 mg/dl), presión arterial ≥ 180/110 mmHg, y c) diabetes de tipo 1 con microalbuminuria o diabetes de tipo 2.
NECP ATP II
La NECP ATP II considera como factores de riesgo cardiovasculares: a) los factores lipídicos (aumento de CT, c-LDL y triglicéridos y disminución de c-HDL); b) los factores no lipídicos; los clasifica como factores de riesgo modificables (tabaquismo, HTA, obesidad, inactividad física, diabetes mellitus) y no modificables (edad, sexo varón e historia familiar de enfermedad coronaria prematura), y c) factores de intervención (inactividad física y dieta aterogénica).
Este documento diferencia entre prevención secundaria y prevención primaria. Para la estimación del riesgo en prevención primaria realiza un recuento de los factores de riesgo (edad, tabaquismo, HTA, c-HDL menor de 35 mg/dl, antecedentes de enfermedad coronaria en los familiares de primer grado y diabetes mellitus). Considera como factor de riesgo negativo el nivel de c-HDL superior a 60 mg/dl, restándolo de los demás factores de riesgo. En prevención secundaria la presencia de enfermedad coronaria o de enfermedad arteriosclerótica tiene una intervención directa mediante un algoritmo.
La NECP ATP II caracteriza a los pacientes en prevención secundaria, incluyendo a los pacientes con riesgo alto para futuros eventos coronarios, por presentar antecedentes personales de enfermedad coronaria u otra enfermedad arteriosclerótica (enfermedad arterial periférica o enfermedad carotídea sintomática). En prevención primaria los divide en tres categorías dependiendo del riesgo de enfermar: a) pacientes sin enfermedad coronaria con alto riesgo; incluye a los que tienen 2 o más factores de riesgo; b) pacientes sin enfermedad coronaria con riesgo moderado o intermedio; incluye a los que tienen menos de 2 factores de riesgo, y c) el último grupo de bajo riesgo incluye especialmente a los varones menores de 35 años y a las mujeres premenopáusicas.
NCEP ATP III
La NCEP ATP III considera factores de riesgo cardiovascular: a) factores lipídicos (elevación de CT, triglicéridos y c-LDL; c-HDL menor de 40 mg/dl; elevación de colesterol no-cHDL [suma de colesterol unido a proteínas de muy baja densidad (VLDL) y c-LDL]; dislipemia aterogénica [elevación de triglicéridos, partículas pequeñas de LDL y disminución de c-HDL]); b) factores de riesgo no lipídicos modificables (el tabaquismo, la HTA, el sobrepeso/obesidad, la inactividad física, la diabetes mellitus y la dieta aterogénica); c) factores de riesgo no lipídicos no modificables, (la edad [hombres ≥ 45 años, mujeres ≥ 55 años]), el sexo masculino y la historia familiar de ECV prematura (hombres menores de 55 años, mujeres menores de 65 años); d) factores de riesgo emergentes: los clasifica en lipídicos (triglicéridos, lipoproteínas remanentes, Lp(a), pequeñas partículas de LDL, subespecies de HDL, apolipoproteínas B y A-I), no lipídicos (homocisteína, factores trombogénicos/hemostáticos, marcadores de la inflamación, hiperglucemias en ayunas de 110-125 mg/dl) y enfermedad aterosclerótica subclínica, y e) el síndrome metabólico.
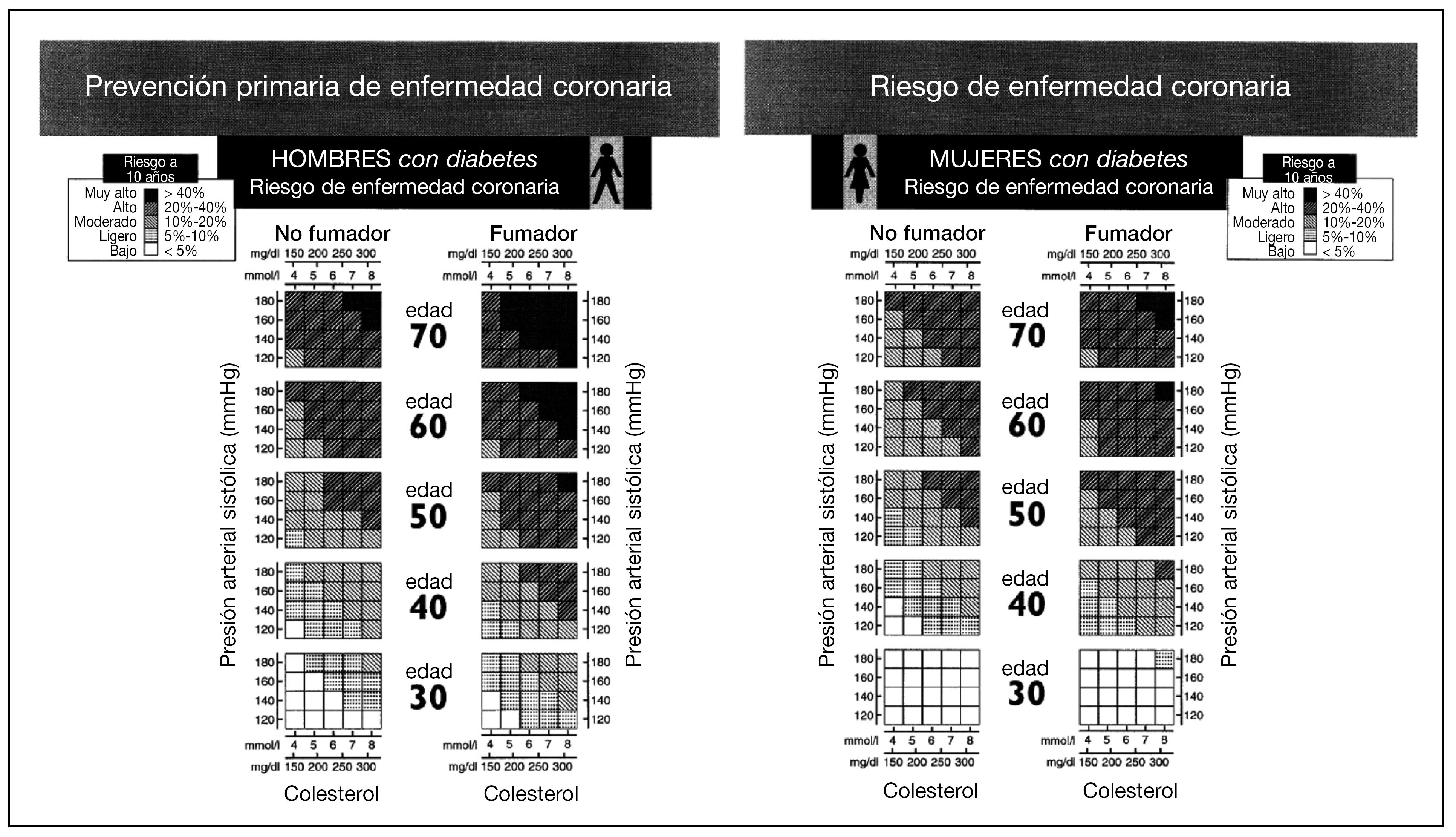
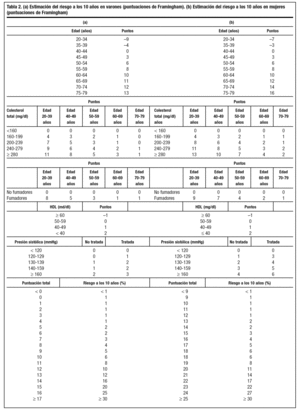
En la NECP ATP III la estimación del riesgo en prevención primaria se realiza en 2 pasos. En primer lugar, se realiza un recuento de los factores de riesgo (edad: hombres >= 45 años y mujeres >= 55 años, tabaquismo, HTA, c-HDL menor de 40 mg/dl, antecedentes de enfermedad coronaria en los familiares de primer grado: hombres menores de 55 años y mujeres menores de 65 años) y la presencia de enfermedad coronaria o de diabetes mellitus. La diabetes en la NCEP ATP III se considera un equivalente de riesgo coronariopático debido a que conlleva un riesgo elevado real durante los 10 años siguientes, por su asociación frecuente a múltiples factores de riesgo. En segundo lugar, en las personas con múltiples factores de riesgo (2 o más), la evaluación del riesgo a los 10 años se realiza según las puntuaciones del estudio de Framingham, con el fin de identificar a aquellos pacientes cuyo riesgo a corto plazo justifica el tratamiento más agresivo (tabla 2). Los factores de riesgo que se consideran son la edad, el valor del CT, el valor del c-HDL, la presión arterial y el consumo de cigarrillos. Para ajustar el objetivo terapéutico cualquier otro factor de modificación de riesgo se debe considerar sólo después de haber determinado el estado básico de riesgo.
La NCEP ATP III define el riesgo como la probabilidad de presentar un cuadro coronariopático durante los 10 años siguientes, y mediante la puntuación obtenida permite caracterizar a los pacientes en: riesgo alto, cuando la probabilidad es mayor del 20%, riesgo moderado, cuando la probabilidad es del 10% al 20% y riesgo ligero, cuando la probabilidad es menor del 10%.
Todas las personas con antecedentes de enfermedad coronaria o riesgo equivalente son de alto riesgo. El riesgo equivalente incluye las enfermedades ateroscleróticas no coronarias (enfermedad arterial periférica, aneurisma aórtico abdominal y arteriopatía carotídea sintomática), la diabetes y a pacientes con más de 2 factores de riesgo coronarios con un riesgo a los 10 años para padecer enfermedad coronaria mayor del 20%.
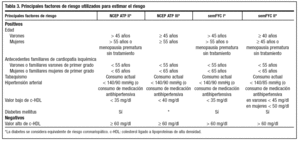
Los principales factores de riesgo, además del c-LDL, para las NECP ATP II y III y las semFYC I y II se representan en la tabla 3.
semFYC I
La semFYC I sigue el método cualitativo y define el riesgo dependiendo del número y tipos de factores que tiene el paciente. Los factores de riesgo se representan en la tabla 3. Además, se incluyen como factores de riesgo en que se pueden intervenir el consumo de alcohol, los hábitos dietéticos y la inactividad física.
Para estimar el riesgo realiza un recuento de factores de riesgo, representados en la tabla 3, y lo clasifica en: ligero, con 0/1 factores de riesgo, moderado, con 2 o más factores de riesgo, y alto riesgo, si el paciente tiene diabetesmellitus o hiperlipemia familiar con elevado riesgo aterogénico.
La semFYC I define el riesgo como la probabilidad de padecer un evento cardiovascular en un período determinado, generalmente 5-10 años, y clasifica a los pacientes en prevención primaria en: pacientes de riesgo ligero, con 0/1 factores de riesgo, pacientes de riesgo moderado, con 2 o más factores de riesgo, y pacientes de riesgo alto, si el paciente tiene diabetes mellitus o hiperlipemia familiar con elevado riesgo aterogénico. En prevención secundaria incluye a los pacientes con presencia de cardiopatía isquémica o con cualquier otra vasculopatía aterosclerótica, y a estos pacientes les considera de alto riesgo.
semFYC II
Los factores de riesgo considerados en la semFYC II se representan en la tabla 3. Otros factores de riesgo predisponentes son la obesidad, la inactividad física, los antecedentes familiares de ECV precoz (infarto de miocardio, angina, revascularización coronaria, ictus aterotrombótico, claudicación intermitente o muerte cardiovascular antes de los 55 años de edad en el padre o en otros familiares masculinos de primer grado, o bien antes de los 65 años de edad en la madre o en otros familiares femeninos de primer grado), las características étnicas y los factores psicosociales. Se consideran como factores de riesgo condicionantes: la elevación de triglicéridos, las partículas de LDL pequeñas, la elevación de homocisteína, la elevación de Lp(a), los factores protrombóticos (fibrinógeno) y los marcadores inflamatorios (proteína C reactiva). Otro factor de riesgo es la dieta aterogénica sobre la que se puede intervenir.
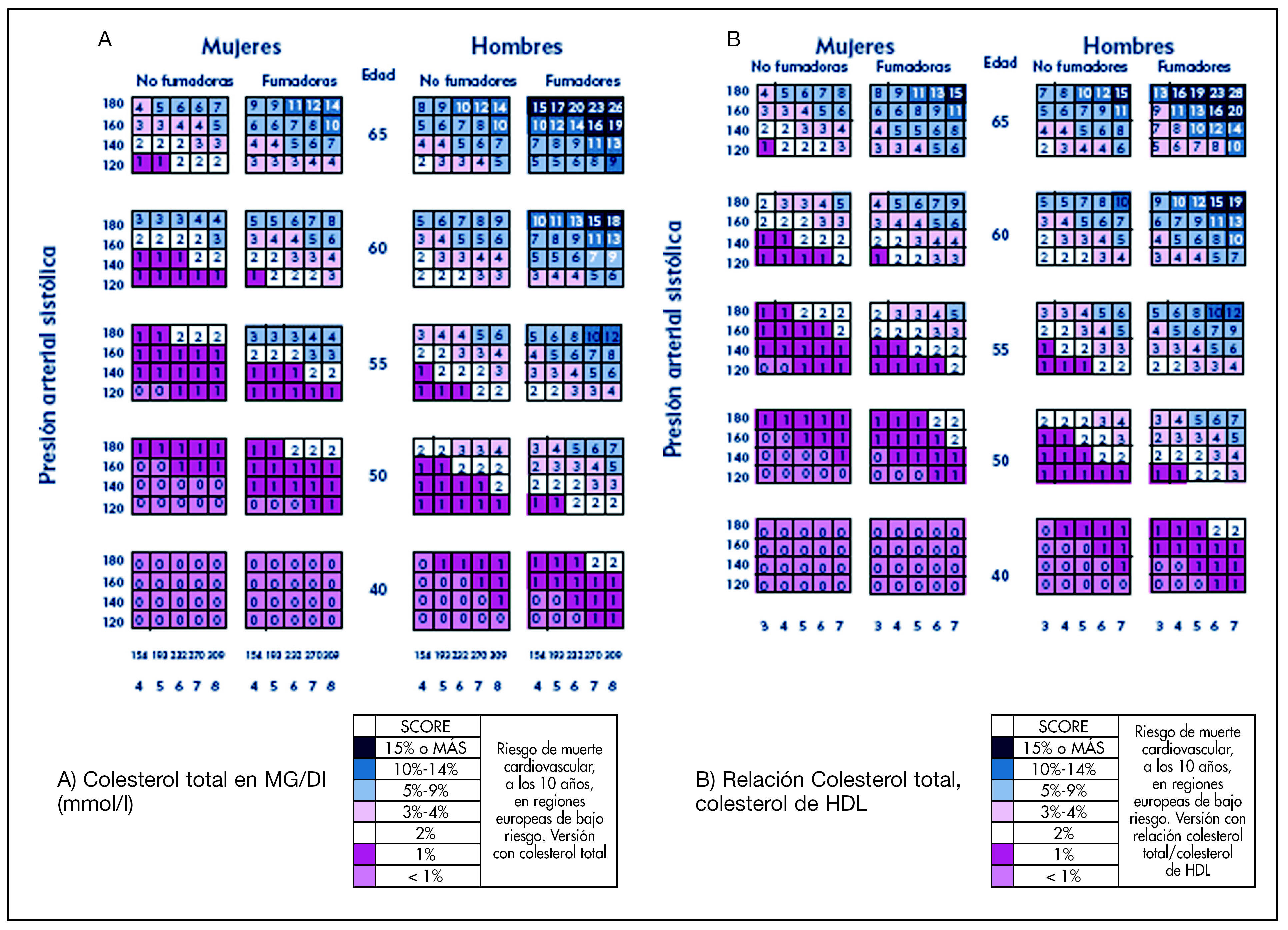
En la valoración del riesgo de la semFYC II se revisa el método para su determinación con respecto a la edición anterior. Recomiendan el uso de cálculo de riesgo mediante el SCORE para poblaciones de bajo riesgo cardiovascular. Estima el riesgo cardiovascular que tiene una persona en los próximos 10 años utilizando una tabla de riesgo en la que se valora la edad, el sexo y el tabaquismo (fig. 4). En la tabla se encuentra el valor de riesgo cardiovascular en porcentaje, situando la presión sistólica sanguínea y el nivel de CT o la relación de CT y c-HDL. En los pacientes fumadores de más de 20 cigarrillos/día o antecedentes familiares de ECV prematura, el riesgo cardiovascular calculado debe aumentarse al menos un 50% como factor de corrección.
Figura 4. Estimación y cuantificación del riesgo semFYC II. Tablas de cálculo de riesgo cardiovascular del proyecto SCORE*: a) según el nivel de colesterol total (CT) o b) relación de CT y colesterol ligado a lipoproteínas de alta densidad (c-HDL). Notas: 1. Los pacientes ex fumadores se anotarán como no fumadores cuando cumplan un año de abandono de su hábito. 2. Los pacientes con CT > 320 mg/dl-8 mmol/l, colesterol ligado a lipoproteínas de baja densidad (c-LDL) > 240 mg/dl-6 mmol/l o tensión arterial (TA) > 180/110 mmHg se consideran directamente como de riesgo cardiovascular (RCV) alto. 3. Los pacientes fumadores de más de 20 cigarrillos/día o antecedentes familiares de enfermedad cardiovascular prematura, el RCV calculado debe aumentarse al menos un 50% como factor de corrección. 4. Los pacientes con ITB < 0,9 deben pasarse a la categoría de riesgo superior a la calculada con la tabla. 5. La extrapolación del RCV a los 60 años, tal como recomienda el III Joint Task Force Europeo, es controvertida. Su idea es tratar farmacológicamente a pacientes jóvenes que alcanzarían el RCV alto al cumplir años con la idea de reducir su RCV a largo plazo. No hay estudios que apoyen esta recomendación, que es relativamente arbitraria, por lo que no recomendamos su realización de manera rutinaria, siendo preferible intentar una intervención no farmacológica más intensa en estos casos. Tomada y modificada de Conroy RM, et al.32
En prevención primaria, la cuantificación sitúa el riesgo según el proyecto SCORE en menor del 1%, el 1%, el 2%, el 3% al 4%, el 5% al 9%, el 10% al 14% y el 15% o mayor. El paciente con CT mayor de 320 mg/dl o 8 mmol/l, c-LDL mayor de 240 mg/dl o 6 mmol/l, o tensión arterial mayor de 180/110 mmHg se considera directamente como de paciente de riesgo cardiovascular alto.
En prevención primaria, el riesgo coronario del paciente se considera como alto (cuando la cuantificación del riesgo es igual o mayor del 5% a los 10 años, diabetes mellitus, hipercolesterolemia familiar, hiperlipidemia familiar combinada, disbetalipoproteinemia), moderado (cuando la cuantificación del riesgo es entre el 3% y el 4% a los 10 años) y bajo (cuando la cuantificación del riesgo es menor de 3% los 10 años). En prevención secundaria se incluyen los pacientes con presencia de cardiopatía isquémica o cualquier otra vasculopatía aterosclerótica, y estos pacientes están considerados de riesgo alto.
CCE
En la CEE los factores de riesgo considerados son los siguientes: la edad (los varones ≥ 45 años y las mujeres ≥ 55 años), el tabaquismo, la HTA (≥ 140/90 mmHg o empleo de medicación antihipertensiva), la diabetes mellitus, el c-HDL menor de 35 mg/dl y los antecedentes familiares de enfermedad coronaria precoz (antes de los 55 años de edad en familiares masculinos de primer grado o antes de los 65 años de edad en familiares femeninos de primer grado). Si la concentración de c-HDL es ≥ 60 mg/dl, se considera como factor de riesgo negativo. Se consideran los factores de riesgo a intervenir (dieta y estilos de vida, consumo de tabaco, inactividad física, factores psicológicos).
La CCE recomienda estimar el riesgo coronario en prevención primaria mediante una valoración conjunta de los factores de riesgo, utilizando indistintamente las recomendaciones de la TFR II (utilizando tablas) o de la NECP ATP II (presencia de factores de riesgo). Por lo tanto, la clasificación del riesgo dependerá del método escogido siguiendo unas u otras de estas recomendaciones. En prevención primaria, sea cual sea el método elegido para la indicación del tratamiento, la CEE adopta como objetivo del tratamiento el utilizado en la NCEP ATP II y caracteriza a los pacientes en prevención primaria en 2 tipos: a) menos de dos factores de riesgo y b) dos o más factores de riesgo.
DISCUSIÓN
Los autores
Hoy por hoy se dedican muchos esfuerzos a la producción de GPC y sus recomendaciones son seguidas por los profesionales dependiendo más del organismo que la respalda que del autor que la elabora. En el momento actual, las sociedades científicas de todo el mundo han elaborado y elaboran muchos documentos, que son una referencia para la práctica asistencial. La mayoría de estos documentos disponibles son protocolos de actuación, recomendaciones o documentos de consenso más que GPC, y han sido elaborados por profesionales expertos y motivados en el tema.
En los resultados de nuestro estudio observamos que varias instituciones y sociedades científicas europeas, americanas y españolas no han sido ajenas a estos movimientos y se han unido con el fin de desarrollar guías de prevención cardiovascular adaptadas a EE. UU., a Europa o a España; además de las GPC comparadas en nuestro estudio, existen otras GPC desarrolladas por la Organización Mundial de la Salud/Sociedad Internacional de Hipertensión (OMS/SIH)13 y el Seventh Report Of The Joint National Committee (VII JNC)14, entre otras.
En España, el Comité Español Interdispiciplinario para la Prevención Cardiovascular (CEIPC) está formado por representantes de once sociedades científicas involucradas en la prevención cardiovascular y un representante de la Dirección General de Salud Pública del Ministerio de Sanidad y Consumo. El CEIPC ha adaptado las recomendaciones de la TFR III al entorno español con el fin de dar un enfoque conjunto y homogéneo a los facultativos españoles, evitando que éstos utilicen criterios diferentes y así facilitar las decisiones clínicas15.
Medicina basada en la evidencia
La prevención cardiovascular está en continua investigación, y estos avances deben ser trasladados a las GPC. La aportación al conocimiento que estos estudios realizan justifica que la producción de GPC sea dinámica y que se requieran actualizaciones continuas de las mismas. La práctica de las GPC requiere una continua reevaluación como respuesta a las nuevas informaciones y a los cambios en los patrones de la enfermedad.
Para que el desarrollo del protocolo clínico o la GPC se fundamente en la mejor evidencia es necesaria la realización de un proceso arduo y complicado, que incluye al menos 2 procesos: la identificación y la jerarquización de las evidencias existentes16. La identificación de las evidencias requiere conocimientos básicos de las técnicas documentales (como recuperación de información, fuentes de información, bases de datos, manejo de ordenadores, etc.) y de la propia disciplina. Con el fin de jerarquizar la evidencia en función de su nivel de calidad científica, se han propuesto distintos sistemas por varios autores, como la US Preventive Task Force17 o Jovell18. El rigor científico del diseño del estudio diferencia de forma graduada la evidencia científica y, según el nivel más alto de evidencia disponible, se establece el grado de recomendaciones que pueden hacerse respecto al problema planteado.
El hecho de decidir que un artículo presenta una buena evidencia es un proceso complejo y costoso, y requiere la formación de los profesionales que van a elaborar la guía. Por ello, algunas sociedades profesionales recomiendan la adaptación de las GPC existentes. Para esto es necesario formar un equipo multidisciplinario encargado del proceso de adaptación, seleccionar la GPC más adecuada para el ámbito de aplicación y de mayor rigor metodológico, establecer los indicadores con el fin de evaluar los resultados tras aplicar la GPC, realizar actualizaciones periódicas, estudiar las causas que imposibilitan el seguimiento de la GPC y difundir su existencia19. Un buen ejemplo es la adaptación que el CEIPC ha realizado de las recomendaciones de la TFR III al entorno español.
Estimación del riesgo cardiovascular
Para la estimación del riesgo en todas las GPC comparadas se han considerado los factores mayores, clásicos e independientes: edad, sexo, tabaco, HTA, CT, diabetes, c-HDL. En las revisiones de la ATP III, la TRF III y la semFYC II, la diabetes se considera equivalente de riesgo coronariopático, y los pacientes diabéticos se deben de tratar como de alto riesgo. También la Asociación Americana del Corazón20 y la Asociación Canadiense de Diabetes21, debido al alto riesgo reconocido para los eventos cardiovasculares en estos pacientes, recomiendan que el paciente adulto diabético pertenezca a categoría de riesgo elevado, reservada previamente para los pacientes con ECV.
Todas las guías incluyen los antecedentes familiares de cardiopatía isquémica como factor de riesgo coronario, empleándose en la cuantificación en las NCEP ATP II y III, y en las semFYC I y II. En las CCE y TRF II indican que, con antecedentes familiares de ECV prematura el riesgo puede ser mayor que el indicado, sin especificar cuantía. En la TRF III incluyen a los familiares de primer grado de pacientes con ECV aterosclerótica de aparición precoz como individuos de alto riesgo.
Todas las guías incluyen la obesidad, la inactividad física y la dieta aterogénica como factores de riesgo modificables mediante la intervención, aunque estos factores de riesgo no están incluidos en la estimación del riesgo. La obesidad no se considera en ninguna de las guías como factor de riesgo independiente, a pesar de que existen estudios que así lo avalan22.
Los individuos con síndrome metabólico tienen habitualmente un riesgo cardiovascular alto. NCEP ATP III y TRF III introducen el síndrome metabólico dentro de las recomendaciones de la guía con el fin de intervenir en el estilo de vida y, cuando se requiera, realizar tratamiento. Sugerimos que las otras guías en las nuevas revisiones deberían prestar más atención al síndrome metabólico.
La importancia de las últimas GPC internacionales, la NCEP ATP III y la TRF III radica en que llaman la atención sobre los nuevos marcadores potenciales de la enfermedad arterial coronaria y del riesgo de ECV. Los candidatos potenciales incluyen la homocisteína total del plasma, la Lp(a), la función fibrinolítica, determinada por el activador tisular del plasminógeno (tPA) y el inhibidor del activador del plasminógeno (PAI-1), y parámetros inflamatorios, como el fibrinógeno y la proteína C reactiva. Estos marcadores todavía no se consideran aplicables para la práctica rutinaria de la estimación del riesgo clínico de la ECV debido: a) a la falta de estandarización de medida de Lp(a), fibrinógeno y homocisteína total del plasma; b) a la carencia de evidencia en estudios epidemiológicos, y c) a la falta de evidencia de que el marcador nuevo añada valor predictivo al riesgo ya calculado con los marcadores tradicionales23. Algunos de estos factores son enumerados como factores de riesgo condicionantes en la semFYC II.
Para prevenir la ECV es necesario estratificar a los individuos en categorías, según el riesgo que tiene una persona de tener un evento de ECV, con dos objetivos: identificar a las personas que son tributarias de intervenciones sanitarias, y definir el tipo y la intensidad de las intervenciones preventivas. Los pacientes considerados de alto riesgo reciben intervenciones sanitarias para modificar los hábitos y estilos de vida, y en algunos casos la prescripción de tratamiento24. En algunos estudios se ha demostrado que se produce una sobreestimación del riesgo absoluto y, por lo tanto, también la terapia puede ser inexacta.
En la NEPC ATP II publicada en el año 1993 ha sido la primera vez que se valoran y se manejan los lípidos en el contexto de otros factores de riesgo cardiovascular. En estos últimos 10 años, y con el fin de estimar el riesgo cardiovascular, se han desarrollado diferentes herramientas que incluyen tablas de puntuación de riesgo25, algoritmos de riesgo26 y programas informáticos27 que están recogidos en los diferentes métodos de evaluar el riesgo.
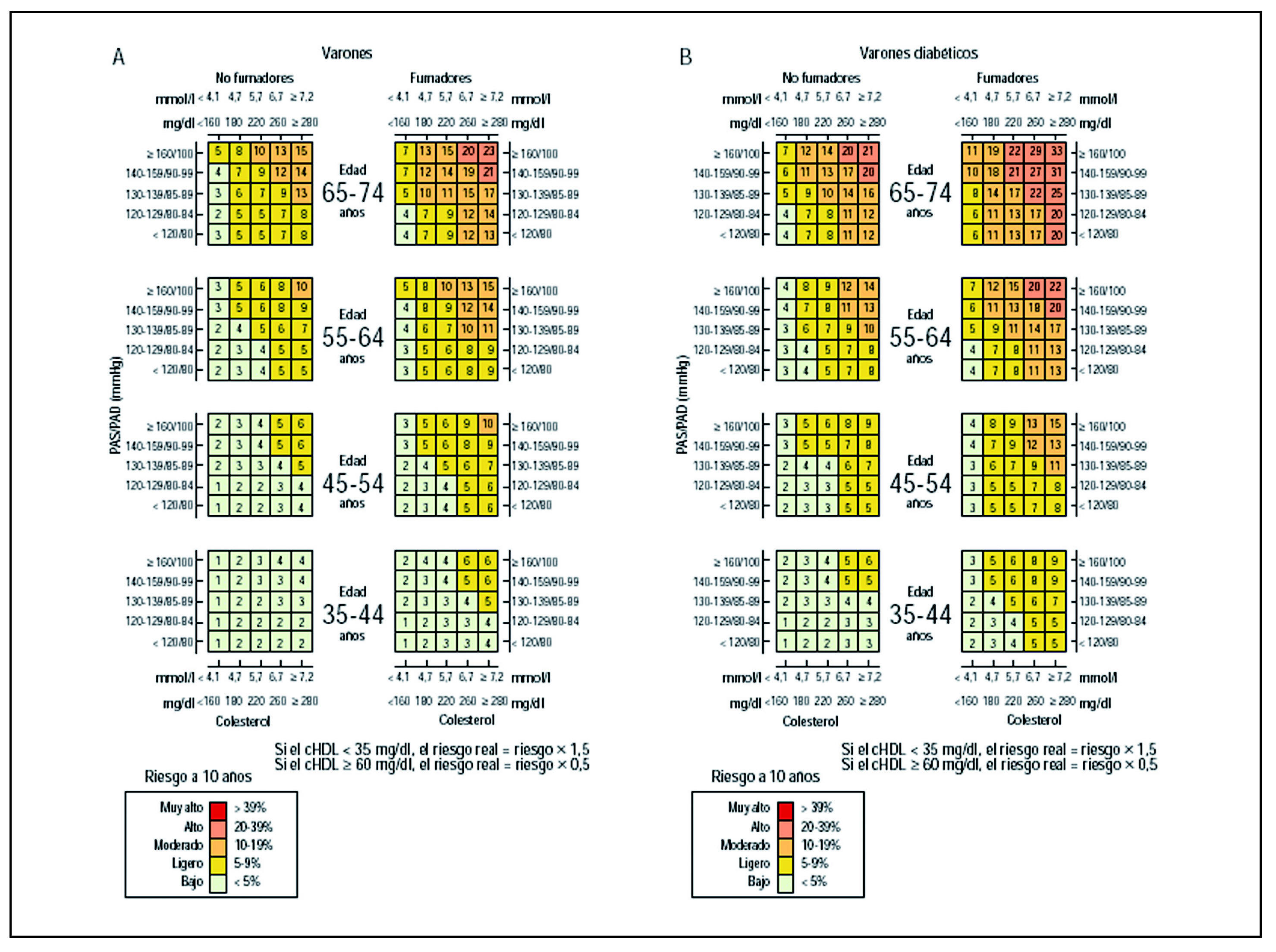
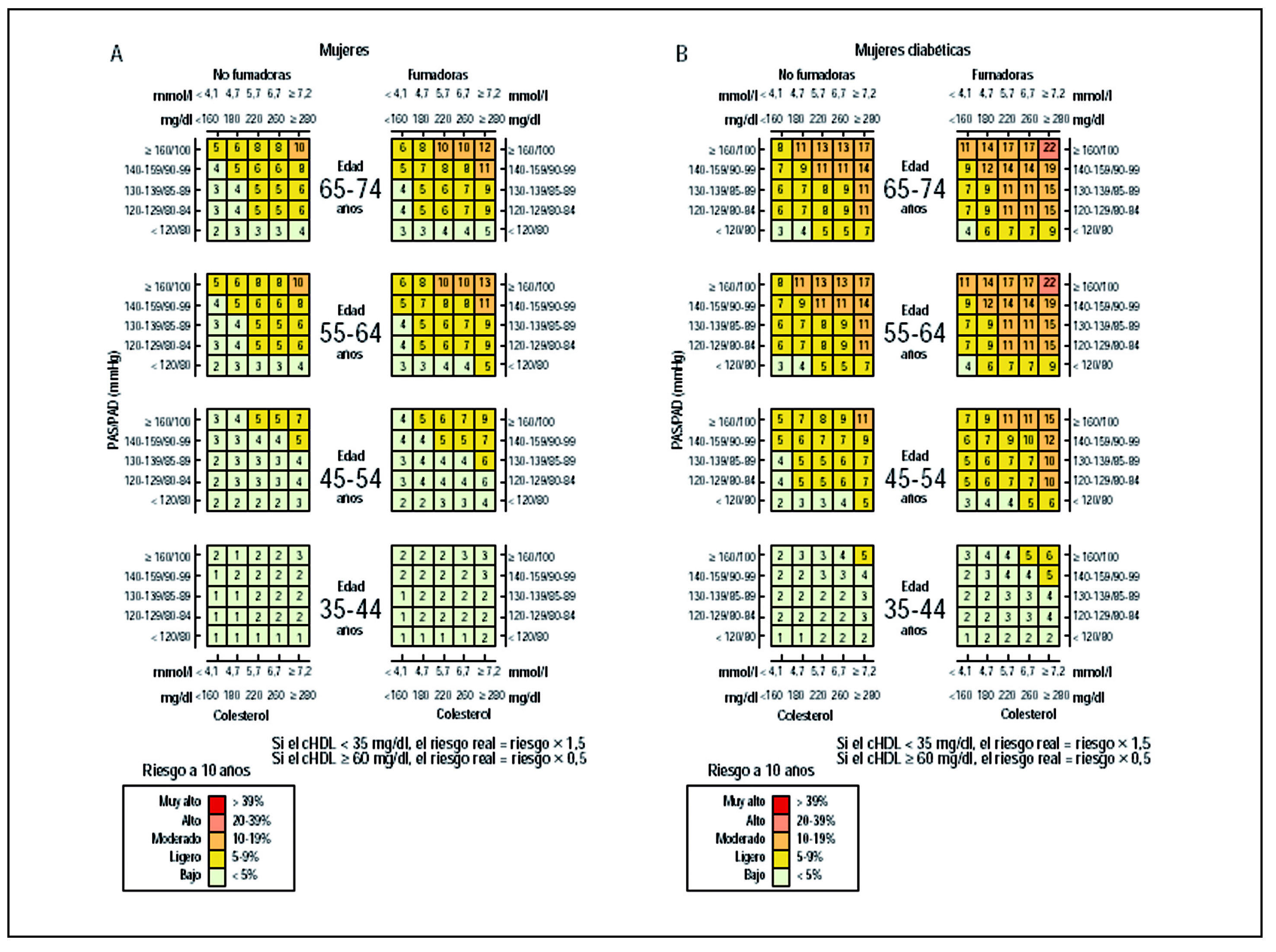
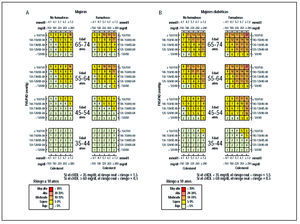
Todas las recomendaciones comparadas, a excepción de la TRF III y la semFYC II, están basadas en el cálculo del riesgo coronario en el estudio de Framingham28. El estudio de Framingham es el estudio epidemiológico de cohortes de mayor duración. Define como pacientes de alto riesgo a aquellos que tienen una probabilidad mayor del 20% de desarrollar ECV en los siguientes 10 años; los pacientes diabéticos o con enfermedad coronaria establecida u otras formas de ECV son considerados de alto riesgo. Se ha constatado que la ecuación de Fragmingham sobreestima el riesgo coronario en varias poblaciones29. En España, el riesgo es sobreestimado en una cuantía de 3 en hombres y de 2 en mujeres30. Actualmente existen estudios que buscan otras alternativas para la realidad de cada país, incluyendo España30. En España, utilizando los datos de prevalencia poblacional de los factores de riesgo observados y la tasa de incidencia de acontecimientos mayores del registro poblacional REGICOR, se ha empleado la ecuación de Framingham calibrada como instrumento para estimar con más precisión el riesgo coronario en prevención primaria31, y en esta situación el punto de corte a utilizar en el riesgo podría ser menor de 20% (figs. 5 y 6). Para el cálculo del riesgo se ha diseñado un programa informático que está disponible en la página web de la organización, http://www.regicor.org
Figura 5. A) Riesgo de infarto de miocardio mortal o no, con o sin síntomas o angina en los hombres no diabéticos, con diferentes factores de riesgo y colesterol unido a lipoproteína de alta densidad (c-HDL). B) Riesgo en los hombres diabéticos. PAS: presión arterial sistólica; PAD: presión arterial diastólica. Tomada de Marrugat J31.
Figura 6. A) Riesgo de infarto de miocardio mortal o no, con o sin síntomas o angina en las mujeres no diabéticas, con diferentes factores de riesgo y colesterol unido a lipoproteína de alta densidad (C-HDL). B) Riesgo en las mujeres diabéticas. PAS: presión arterial sistólica; PAD: presión arterial diastólica. Tomada de Marrugat J31.
La TRF III y la semFYC II, a diferencia de las versiones anteriores y de otras guías, recomienda utilizar el modelo SCORE32 para estimar el riesgo. El sistema SCORE deriva de una gran base de datos de estudios prospectivos de cohorte de 12 países europeos, incluyendo 3 cohortes españolas, y predice cualquier tipo de evento aterosclerótico mortal (eventos cardiovasculares mortales a lo largo de 10 años). Los factores de riesgo incluidos en el modelo SCORE son los siguientes: sexo, edad, tabaco, presión arterial sistólica, y uno de los dos siguientes: CT o la razón CT/c-HDL. Este modelo presenta ventajas en comparación con los usados en las guías previas. El modelo SCORE considera pacientes de alto riesgo a los que tienen una probabilidad del 5% o mayor de morir por cardiopatía isquémica, enfermedad cerebrovascular o arteriopatía periférica en los próximos 10 años, es decir, que predice eventos mortales en vez de los eventos coronarios que definían, según las recomendaciones de las GPC basadas en el estudio de Framingham, a las personas que presentaban un riesgo coronario total del 20% o superior en los próximos 10 años (riesgo de padecer angina de pecho estable, infarto de miocardio silente o clínicamente manifiesto, insuficiencia coronaria angina inestable y muerte por enfermedad coronaria); el modelo SCORE permite desarrollar tablas de riesgo específicas para cada país, si se dispone de datos de mortalidad fiables. Con esta estimación del modelo SCORE se está equiparando el 5% de riesgo de muerte cardiovascular con el 20% de riesgo coronario total; esta equivalencia no está probada, y actualmente se desconocen las consecuencias clínicas de su aplicación33.
El método para la estimación del riesgo de las diferentes guías no es igual. Unas realizan la estimación del riesgo cardiovascular mediante un método cualitativo y otras la realizan mediante un método cuantitativo, ofreciendo ventajas e inconvenientes. El método cuantitativo emplea clasificaciones más sencillas, basadas en el número de factores de riesgo, sus variables son continuas y cuantitativas, y es fácil de aplicar en cualquier situación clínica. El método cuantitativo emplea una tabla de predicción de riesgo cardiovascular que hace una valoración precisa y gradual del riesgo absoluto de enfermar, pero en cambio las guías que lo utilizan son incómodas para aplicar en la práctica clínica34.
En la NCEP ATP III las tablas empleadas para la estimación del riesgo están ajustadas por ciertos factores (por ejemplo, el nivel del CT y el consumo de tabaco) para la edad y la medida de la presión arterial. Esto representa una mejora comparándola con la edición anterior, NCEP ATP II.
La sobreestimación de la medida de los factores de riesgo aumenta el número de individuos y hace que el diagnóstico y las recomendaciones de tratamiento sean inadecuados. La infraestimación de la medida de los factores de riesgo es un obstáculo para que un gran número de personas acceda al tratamiento que previene la morbimortalidad cardiovascular.
La cantidad de tablas existentes puede dar lugar a tener la tentación de utilizar la última tabla publicada, o bien al desánimo y a la actitud de no utilizar ninguna. Las tablas son una herramienta para ayudar en la toma de decisiones en el tratamiento y prevención primaria, por lo que no son un fin en sí mismo sino un medio para realizar la prevención cardiovascular. Por ello, la importancia de la estrategia de evaluación del riesgo cadiovascular viene dada no por el método empleado, sino por la modificación de conductas e intervenciones para lograr reducir la morbimortalidad35.
Podemos concluir que las recomendaciones para la valoración del riesgo cardiovascular que realizan las GPC analizadas no son homogéneas. Todas las GPC utilizan en la estimación de riesgo de la ECV los factores denominados mayores o independientes: tabaco, presión arterial elevada, nivel aumentado de colesterol sérico total, nivel bajo de c-HDL y diabetes mellitus. En las guías de práctica clínica más recientes se han introducido nuevos marcadores potenciales de la enfermedad coronaria y de riesgo de la ECV: homocisteína total del plasma, Lp(a), (PAI-1), fibrinógeno, proteína C reactiva y ateroesclerosis subclínica. Sin embargo, estos marcadores todavía no se consideran aplicables en la estimación de riesgo cardiovascular rutinario de la ECV. Se espera que la combinación de los factores de riesgo tradicionales y de los factores de riesgo que emergen facilite la valoración del riesgo global de los pacientes con el fin de optimizar los esfuerzos diagnósticos y terapéuticos.
Teniendo en cuenta que en el modelo SCORE ha participado España con 3 grupos de cohortes y está recomendado por la TRF III, el Comité Español Interdispiciplinario para la Prevención Cardiovascular (intervienen 11 sociedades científicas) y la semFYC II, sugerimos que en la práctica clínica los médicos de Atención Primaria utilicen la GPC editada por la semFYC II.
Correspondencia: C. Alonso Cerezo.
Hospital Universitario de la Princesa.
C/ Diego de León, 62
28006 Madrid
Correo electrónico: calonsoc.hlpr@salud.madrid.org
Recibido el 10-09-05; aceptado para su publicación el 16-02-06.