Describir el grado de conocimiento de los profesionales de atención primaria sobre la práctica del chemsex, sus potenciales efectos secundarios y la profilaxis pre-exposición (PrEP) contra el VIH.
MétodosEstudio observacional, descriptivo, transversal, mediante encuesta en línea dirigida a profesionales de atención primaria. La encuesta constaba de 25 preguntas sobre: a)datos sociodemográficos; b)realización de entrevista sexual en la consulta; c)nivel de conocimiento sobre el uso de chemsex y sus complicaciones; d)grado de conocimiento sobre la PrEP, y e)necesidades formativas de los profesionales. La encuesta se diseñó en ArgisSurvey123 y se distribuyó a través de SEMERGEN mediante lista de distribución y correo corporativo.
ResultadosSe obtuvieron 157 respuestas durante el periodo de distribución de la encuesta (febrero-marzo 2022). La mayoría de los encuestados fueron mujeres (71,8%). El porcentaje de entrevista sexual en la práctica clínica habitual fue bajo. La mayoría de los encuestados (73%) habían oído hablar del chemsex, pero no se sentían cómodos con su conocimiento de las propiedades farmacocinéticas de las principales drogas utilizadas en esta práctica. El 52,3% de los respondedores afirmaban no tener conocimientos sobre la PrEP.
ConclusionesActualizar y dar respuesta a las necesidades formativas de los profesionales respecto al chemsex y la PrEP es fundamental para garantizar el cuidado y la calidad de la atención a nuestros pacientes.
To describe the degree of knowledge of primary care professionals about the practice of chemsex, its potential side effects and pre-exposure prophylaxis against HIV (PrEP).
Material and methodsObservational, descriptive, cross-sectional, observational study using an online survey aimed at primary care professionals. The survey consisted of 25 questions on: (i)sociodemographic data; (ii)performance of sexual interview in the consultation; (iii) level of knowledge about the use of chemsex and its complications; (iv)degree of knowledge about PrEP, and (v)training needs of professionals. The survey was designed in ArgisSurvey123 and distributed through SEMERGEN via distribution list and corporate mail.
ResultsOne hundred and fifty-seven responses were obtained during the survey distribution period (February-March 2022). The majority of respondents were women (71.8%). The percentage of sexual interviewing in routine clinical practice was low. Most respondents (73%) had heard of chemsex, but were not comfortable with their knowledge of the pharmacokinetic properties of the main drugs used in this practice. 52.3% of respondents claimed to have no knowledge of PrEP.
ConclusionsUpdating and responding to the training needs of professionals regarding chemsex and PrEP is essential to ensure the care and quality of care for our patients.
Las infecciones de transmisión sexual (ITS) constituyen un problema de salud pública, dada la tendencia al alza de nuevos casos de ITS en todo el mundo, especialmente en los países de ingresos medios y altos. Además, el infradiagnóstico de estas infecciones tiene importantes consecuencias en la morbilidad de los pacientes, así como la práctica de chemsex. Atención primaria constituye el primer nivel asistencial de consulta y, por tanto, un escenario ideal para diagnosticar de forma rápida y eficiente casos sintomáticos, plantear la posibilidad de realizar cribados de ITS en pacientes que pertenecen a grupos de riesgo y asesorar a usuarios de chemsex.
El término chemsex se utiliza desde hace varios años para describir el empleo de drogas psicoactivas durante el sexo, principalmente mefedrona, γ-hidroxibutirato (GHB) y metanfetaminas1. Los usuarios de chemsex, principalmente hombres que tienen sexo con hombres (HSH), utilizan estas drogas durante sesiones de larga duración2 y por distintas vías de administración3. Desde principios de los años 2000 se han publicado diversos trabajos sobre los riesgos de este tipo de prácticas y la necesidad de abordar sus efectos (dependencia a tóxicos, complicaciones de la administración intravenosa, infección por VIH y enfermedades de transmisión sexual, etc.)4-7, ya que el número usuarios de chemsex es cada vez mayor, principalmente en grandes ciudades8,9.
Las implicaciones clínicas del chemsex son amplias y complejas y abarcan desde interacciones de las drogas utilizadas con la terapia antirretroviral en pacientes VIH, hasta la adquisición de otras ITS, sin mencionar la patología psiquiátrica derivada de las adicciones a estos tóxicos3. En España se han publicado también trabajos que abordan el fenómeno del chemsex10,11 y describen el perfil del usuario y las necesidades estructurales que plantea la atención a estos pacientes en nuestro sistema sanitario.
Por otra parte, la profilaxis pre-exposición (PrEP) está en la cartera de servicios del sistema sanitario español desde el año 201912, y actualmente casi 13.652 personas están en tratamiento, según el último informe publicado por el Ministerio de Sanidad13. En dicho informe se afirma que hasta el 27% de los usuarios en tratamiento con PrEP habían realizado chemsex, datos que coinciden con los publicados en otros estudios sobre la mayor frecuencia de práctica de chemsex en individuos que reciben PrEP9. Además, se menciona que únicamente el 1,1% de los usuarios en tratamiento con PrEP tienen seguimiento activo por su médico de familia.
Diferentes barreras, tanto del individuo como del profesional sanitario, pueden dificultar el acceso y la asistencia sanitaria de los usuarios de chemsex (estigma, falta de conocimiento, vergüenza, inadecuada relación médico-paciente). No obstante, la falta de conocimiento de los profesionales y la ausencia de estudios locales sobre el tema limitan mucho la atención que los sanitarios podemos proporcionar a estos pacientes en nuestras consultas. En este sentido, se han realizado pocos trabajos sobre el grado de conocimiento de los profesionales sanitarios en estos temas, especialmente en atención primaria8,14.
Los objetivos de este estudio son estimar el grado de conocimiento de los profesionales sanitarios sobre la práctica del chemsex y la PrEP, conocer la frecuencia de realización de la entrevista sexual y analizar las necesidades formativas en entrevista sexual y en chemsex de los profesionales de atención primaria, como primer paso para el diseño de estrategias que permitan mejorar la atención sanitaria de estos pacientes.
MétodosDiseñoEstudio observacional, descriptivo y transversal mediante encuesta, con recogida de datos desde el 9 de febrero de 2022 hasta el 30 de marzo de 2022.
PoblaciónProfesionales sanitarios de atención primaria (enfermería y medicina), incluyendo a residentes de enfermería y de medicina familiar y comunitaria, que ejercen su actividad asistencial en centros de salud a nivel nacional.
EncuestaLos profesionales del Grupo de Trabajo de Infecciosas, Migrantes y Vacunas de SEMERGEN (IMVAP) diseñaron una encuesta en línea formada por 25 preguntas. Las preguntas recogían información sobre los siguientes aspectos: a)datos demográficos (edad, sexo, tipo de profesional, y lugar de trabajo); b)entrevista sexual en consulta (frecuencia y motivo de realización de la entrevista sexual en la consulta de atención primaria; percepción de la actitud del paciente ante la entrevista; seguimiento de un procedimiento estructurado o no); c)chemsex (conocimiento del chemsex y frecuencia de uso en el área asistencial respectiva; frecuencia de preguntas al paciente sobre la práctica de chemsex; detección de complicaciones derivadas de su uso); d)PrEP (nivel de conocimiento, confianza del profesional en sus conocimientos sobre la PrEP; frecuencia de consulta a los pacientes), y e)necesidades formativas. La cumplimentación de la encuesta requería un tiempo comprendido entre 5 y 10minutos.
Difusión de la encuestaLa encuesta se distribuyó mediante el servidor ArgisSurvey123 y se difundió a través de la Sociedad de Medicina de Familia - SEMERGEN, enviándose a los socios mediante el respectivo correo corporativo y boletín de la Sociedad. El periodo de difusión de la encuesta fue desde el 9 de febrero de 2022 hasta el 30 de marzo de 2022, enviándose a todos los socios de SEMERGEN a través de correo corporativo. La encuesta era de cumplimentación anónima y no recogía ningún dato que permitiera identificar a los participantes. Las respuestas se trataron de forma agregada.
Análisis estadísticoEl objetivo del estudio era meramente descriptivo. Por consiguiente, las variables se describieron en función de su naturaleza. En el caso de variables cuantitativas se utilizaron medidas de tendencia central (media o mediana) y de dispersión (desviación estándar o rango intercuartílico) según la forma normal o no normal de la distribución. Las variables cualitativas se describieron mediante tablas de frecuencias y distribución de porcentajes.
Consideraciones éticasEl diseño del estudio, mediante una encuesta anónima a personal sanitario, se llevó a cabo de conformidad con el Código de Ética de la Asociación Médica Mundial (Declaración de Helsinki). Se garantizó en todo momento la confidencialidad de los datos. La participación en la encuesta fue voluntaria.
ResultadosLa encuesta se distribuyó a profesionales de atención primaria en el periodo comprendido entre el 9 de febrero y 30 de marzo de 2022, obteniéndose un total de 157 respuestas. En la tabla 1 se muestran las características sociodemográficas de los encuestados y los resultados referidos a la realización de entrevista sexual.
Características sociodemográficas y de la entrevista sexual
| Variable | n=157; % |
|---|---|
| Sexo | |
| Femenino | n=112; 71,8% |
| Masculino | n=41; 26,3% |
| No binario | n=3; 1,9% |
| Edad | |
| 21-29 años | n=47; 30,1% |
| 30-39 años | n=43; 27,6% |
| 40-49 años | n=23; 14,7% |
| 50-59 años | n=27; 17,3% |
| 60 o más | n=16; 10,3% |
| Puesto de trabajo | |
| Medicina Familiar y Comunitaria (MFyC) | n=89; 57% |
| Residente MFyC | n=39; 25% |
| Enfermería Familiar y Comunitaria (EFyC) | n=27; 17,3% |
| Residente EFyC | n=0; 0% |
| Última entrevista sexual realizada | |
| Últimas 24 horas | n=19; 12,1% |
| Última semana | n=41; 26,1% |
| Último mes | n=37; 23,6% |
| Últimos seis meses | n=36; 22,9% |
| Hace más de 1 año | n=19; 12,1% |
| Nunca | n=5; 5% |
| Motivo de iniciar la entrevista sexual | |
| Síntomas sugestivos de infecciones de transmisión sexual | n=69; 43,9% |
| Contacto sexual de riesgo, dudas sobre ITS | n=46; 29,3% |
| Dudas acerca de anticoncepción/riesgo de embarazo | n=23; 14,7% |
| Primera consulta/apertura de historia clínica | n=18; 11,4% |
| A la hora de realizar la entrevista, la percepción del paciente | |
| Responde con naturalidad, con participación activa | n=56; 35,7% |
| Responde de forma lacónica, parca | n=32; 20,4% |
| Se encuentra incómodo | n=59; 37,6% |
| No responde con sinceridad | n=9; 5,7% |
| Se niega a responder | n=0; 0% |
| A la hora de realizar la entrevista sexual | |
| La conduzco en función de las respuestas del paciente | n=123; 78,3% |
| Sigo un esquema de entrevista semiestructurado | n=32; 20,4% |
| Otro | n=1; 0,6% |
El 57,3% de los respondedores eran médicos de atención primaria, el 24,8% residentes de medicina familiar y comunitaria y el 17,2% profesionales de enfermería de atención primaria. La mayoría de los que respondieron era mujeres (n=113 [71,9%]) y el grupo de edad más frecuente era entre 21 y 39años (57,9%).
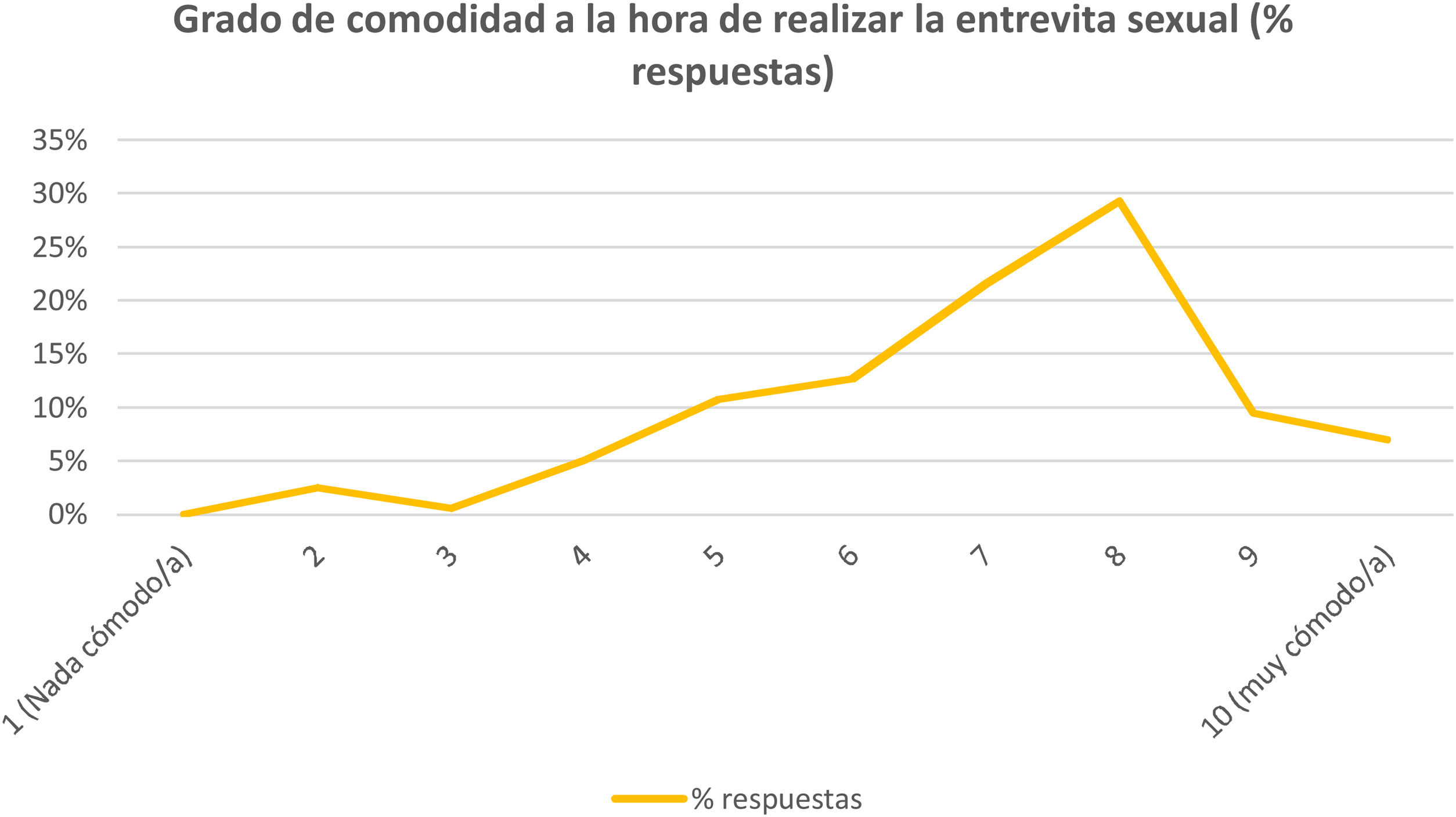
Los encuestados refieren realizar la entrevista sexual más frecuentemente en hombres (45,8%), siendo los síntomas sugestivos de ITS el motivo más frecuente de realización de esta entrevista. Únicamente el 11,4% de los encuestados afirman que realizan la entrevista sexual en la primera consulta en atención primaria. Por último, la mayoría de los encuestados afirman sentirse cómodos al realizar este tipo de entrevista (fig. 1).
En relación con el chemsex, en la tabla 2 se recogen los principales resultados. Uno de cada 5 encuestados no había oído hablar de este tipo de prácticas (26,1%). Respecto a la percepción de frecuencia de la práctica del chemsex, el 59,5% de los encuestados consideran muy frecuente o relativamente frecuente la práctica de chemsex en su área. Sobre el nivel de conocimiento de las sustancias habitualmente vinculadas a la práctica de chemsex, como la mefedrona, el GHB, Popper, la ketamina, el MDMA y las anfetaminas, los encuestados estaban menos familiarizados con la mefedrona (80,9% de los encuestados afirman no estar nada familiarizados con su uso, con sus efectos adversos ni con sus vías de administración), seguida por el GHB (68,8% no familiarizados), Popper (40,1%), ketamina (32,5%) y, por último, MDMA y anfetaminas (22,9%).
Características relativas al chemsex en la consulta de atención primaria
| Tipo de característica | % (n) |
|---|---|
| Ha oído hablar con anterioridad del chemsex | |
| Sí | n=116; 73,9% |
| No | n=41; 26,1% |
| Cómo de frecuente cree que es la práctica de chemsex en el área en la que trabaja | |
| Muy frecuente | n=9; 5,7% |
| Relativamente frecuente | n=82; 52,2% |
| Nada frecuente | n=62; 39,5% |
| Ante un diagnóstico de ITS pregunta por la práctica de chemsex… | |
| Sí, siempre | n=24; 15,3% |
| Sí, si el paciente es hombre | n=6; 3,8% |
| Sí, si pienso que el paciente pertenece al colectivo LGTBQ+ | n=13; 8,3% |
| Sí, si la paciente es mujer | n=0; 0% |
| No, nunca | n=114; 72,6% |
| ¿Ha detectado alguna complicación derivada del chemsex? | |
| Sí | n=28; 17,8% |
| No | n=125; 79,6% |
Con respecto a las complicaciones derivadas del chemsex, la mayoría de los encuestados (79,6%) afirmaron no haber detectado ninguna complicación asociada. No obstante, entre los encuestados que refirieron haber detectado alguna complicación, las más frecuentes fueron: diagnóstico de alguna ITS (55,5%), dificultades sociales (aislamiento social, problemas laborales…) asociadas (44,4%), primoinfección por VIH (26,2%) y, por último, interacciones de las drogas con la terapia antirretroviral (14,6%).
En la tabla 3 se recogen los resultados sobre la PrEP. Lo primero que llama la atención es que 1 de cada 5 encuestados no ha oído hablar de este tipo de profilaxis. Más de la mitad de los encuestados (54,1%) refieren que no les ha consultado nunca ningún paciente sobre la PrEP.
Características de la profilaxis-pre exposición (PrEP)
| Tipo de característica | % (n) |
|---|---|
| Conoce la PrEP | |
| Sí | 75,8% (n=119) |
| No | 23,6% (n=37) |
| Acerca de los conocimientos de la PrEP… | |
| No conoce mucho sobre el tema | 52,9% (n=83) |
| Conoce el tema por interés personal | 29,3% (n=46) |
| Conoce el tema por haber realizado algún curso institucional | 17,8% (n=28) |
| Indique qué nivel de confianza tiene en sus conocimientos sobre la PrEP (del 1 al 10) | |
| 1-4 (escaso) | 50,9% (n=80) |
| 5-7 (moderado) | 37,6% (n=59) |
| 8-10 (avanzado) | 10,8% (n=17) |
| ¿Le ha consultado sobre la PrEP algún paciente? | |
| No, nunca | 54,1% (n=85) |
| Sí, al menos una vez | 31,2% (n=49) |
| Sí, en más de una ocasión | 14,6% (n=23) |
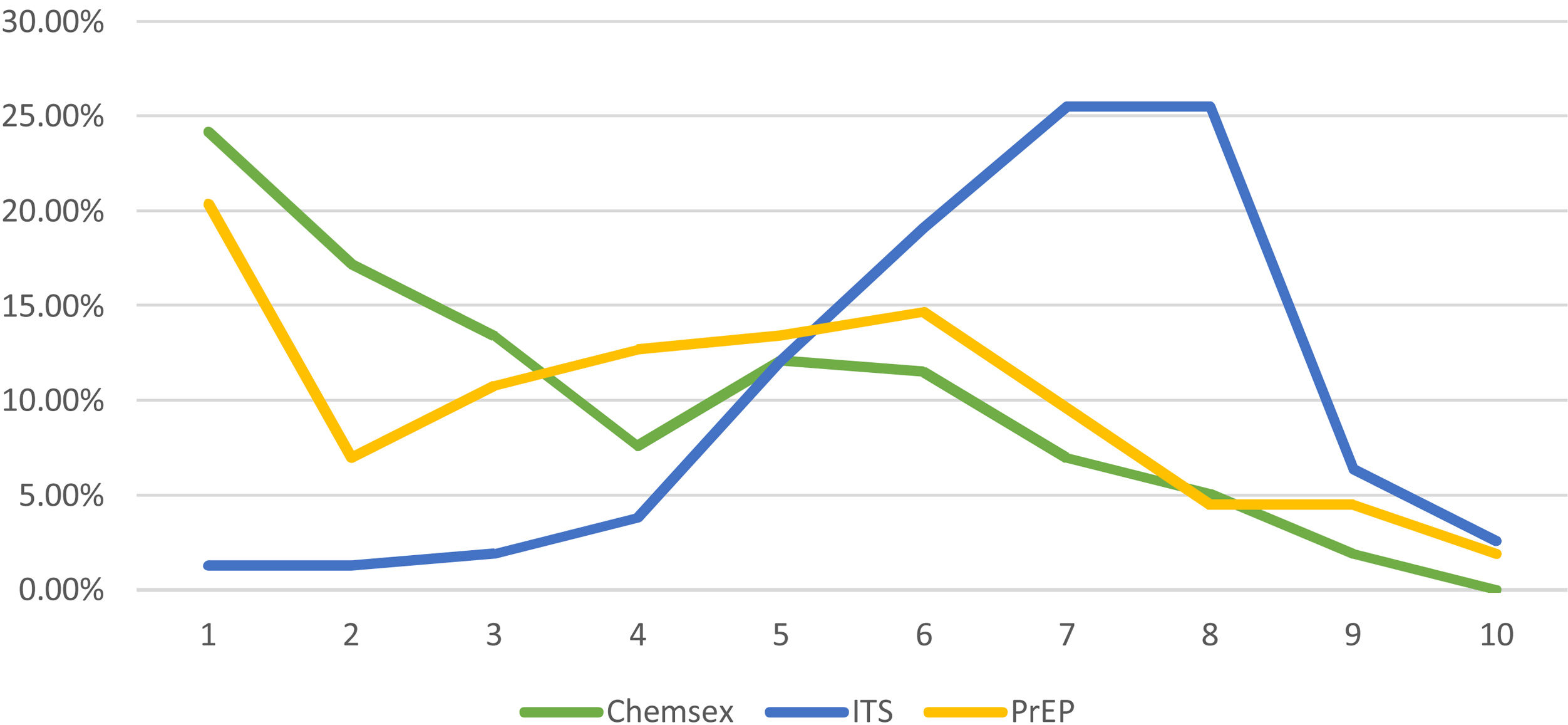
Por último, se realizaron varias preguntas relativas a la formación recibida. Casi el 60% de los encuestados afirmaron no haber realizado ninguna formación sobre ITS, VIH, chemsex o PrEP en el último año. En la figura 2 se analiza el grado de confianza de los encuestados en sus niveles de formación (valorada en una escala de 1: nada confiado/a a 10: muy confiado/a), destacando que la mayoría de los encuestados tenían poca confianza en sus conocimientos sobre chemsex y PrEP.
DiscusiónLos resultados de nuestra encuesta muestran un porcentaje bajo de realización de entrevista sexual en las consultas de atención primaria. Entre los encuestados destaca que casi el 27% no habían oído hablar del chemsex, y de aquellos que sí lo conocían, la mayoría consideraban que era una práctica frecuente en su área. En referencia a la PrEP, una parte muy importante (50,9%) reconocía tener escasos conocimientos sobre el manejo de usuarios con este tratamiento.
Los estudios previos realizados sobre el uso de entrevista sexual en atención primaria muestran resultados diversos; no obstante, la mayoría de los estudios resaltan porcentajes de entrevista sexual bajos en atención primaria15. De hecho, la incomodidad de los profesionales sanitarios a la hora de realizar la entrevista sexual se ha descrito como una barrera fundamental para el diagnóstico de ITS en la literatura publicada16.
En un estudio realizado a pacientes, el 91% de los encuestados consideraban apropiado que su médico de familia realizara entrevista sexual en la consulta17. Algunos estudios cualitativos han abordado las necesidades respecto al sistema sanitario de los usuarios de chemsex, destacando de forma consistente la urgencia de poder acceder a fuentes de información fiables y de acceso a profesionales sanitarios cualificados para conseguir una aproximación multidisciplinar a este fenómeno18.
En la encuesta EMIS-17, realizada en España, es llamativo que entre el 20% de usuarios que no se habían realizado nunca serologías de VIH, el 87,8% declararon que nunca se la habían ofrecido19. En dicha encuesta, únicamente el 8,2% de los sujetos participantes refirieron que algún profesional sanitario les había hablado de la PrEP, siendo los servicios comunitarios la fuente de información más habitual19. Otro resultado llamativo es que 1 de cada 3 usuarios con una serología negativa para VIH realizada por el médico de familia declaró no haber recibido apoyo o información sobre el mismo.
La necesidad de los profesionales sanitarios de aumentar sus conocimientos e identificar las barreras para la mejora de la atención sanitaria, no solo en aspectos clínicos sino también psicológicos y sociales a los usuarios de chemsex y PrEP, es fundamental de cara al diseño de campañas eficaces de salud pública, prevención primaria y secundaria de nuestros pacientes, en las que, por otra parte, los profesionales de atención primaria cobran un papel fundamental en estos procesos20.
Nuestro estudio tiene algunas limitaciones, como el bajo tamaño muestral con posible disminución de la representatividad, y que la encuesta empleada no está validada. No obstante, consideramos que los resultados son un reflejo de la práctica clínica habitual, y aunque pueden estar infraestimados debido a una posible limitación de la representatividad, son suficientemente importantes como para tenerlos en cuenta y plantear las necesidades no cubiertas, tanto de este tipo de usuarios como de los profesionales que los atienden.
En conclusión, el grado de conocimiento de los médicos de atención primaria sobre la práctica y los riesgos del chemsex y de la profilaxis pre-exposición es limitado. El abordaje de los pacientes usuarios de chemsex y PrEP debe ser multidisciplinar, siendo fundamental, por consiguiente, actualizar las necesidades formativas de los profesionales sanitarios del primer nivel asistencial. De esta manera, se podrán diseñar estrategias de intervención eficaces para mejorar la calidad del cuidado de estos pacientes, optimizar el cribado de ITS y minimizar los potenciales efectos adversos asociados al uso de PrEP y chemsex.
FinanciaciónEl presente trabajo no ha recibido financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.