Una de las principales causas de morbilidad y mortalidad mundial es la enfermedad pulmonar obstructiva crónica (EPOC), que suele tener un curso prolongado durante años, siendo responsable de la mortalidad prematura de muchas personas que la presentan1. Existen múltiples referencias documentales interesadas en la valoración y planificación de los cuidados que deberían recibir los pacientes con EPOC muy sintomática, así como en el conocimiento y respeto de sus voluntades anticipadas2–5.
Se entiende la limitación del esfuerzo terapéutico (LET) como la decisión meditada sobre la retirada o abstención de instaurar terapias médicas al anticipar que no conllevarán un beneficio significativo para el paciente, siempre que se parta de un diagnóstico, tratamiento e información correctos. Es una ética responsable en el uso adecuado de la técnica. A juicio de algunos autores, el término LET no es apropiado, pues no es en sí una falta de esfuerzo, sino trabajar en otras áreas, a veces más complejas (analgesia, sedación, habilidad de comunicación, apoyo psicológico y espiritual) para que el paciente o su representante puedan realizar la mejor elección mediante una información adecuada y comprensible en diálogo con el facultativo, que persiguen un tránsito tranquilo entre el final de la vida y la muerte6.
Los cuidados paliativos (CP) comprenden los tratamientos dirigidos al control de síntomas que aparecen cuando la terapia activa de una enfermedad es ineficaz, y la enfermedad sigue progresando hacia las etapas finales y terminales de la vida. Deben cubrir también aspectos de enorme importancia para los pacientes que se encuentran en fases finales de su vida y sus cuidadores, como una información y comunicación suficientes (base de la confianza), un apoyo emocional (mantener la esperanza) y asistencia con reevaluaciones continuas7.
Las voluntades anticipadas (VA) hacen referencia a la posibilidad de que el paciente, haciendo uso del principio de autonomía, gestione las intervenciones terapéuticas que puedan plantearse durante el trance entre el final de su vida y su muerte, que deben respetarse en el caso de que concurran circunstancias clínicas en las cuales no pueda expresar personalmente su voluntad, a través de un documento de instrucciones previas escritas con validez legal en España desde la entrada en vigor de la Ley 41/2002, de 14 de noviembre, básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica; y de la Ley 5/2003, de 9 de octubre, de declaración de voluntad vital anticipada (testamento vital); y, más recientemente en la Comunidad Autónoma de Andalucía, de la Ley 2/2010, de 8 de abril, de derechos y garantías de la dignidad de la persona en el proceso de la muerte. El testamento vital únicamente puede aplicarse a los supuestos concretos que el paciente haya previsto durante su redacción, y puede ser revocado por el paciente consciente en cualquier momento8,9.
Cuidados paliativos en la EPOCLos pacientes con EPOC en estadios clínicos avanzados atraviesan situaciones de sufrimiento ocasionados por los síntomas propios de la progresión de la enfermedad (disnea, inmovilidad, ansiedad, etc.) que requieren el diseño de un plan de CP10. Dos obstáculos deben salvarse para su realización: la dificultad para identificar el estadio final de la enfermedad y la insuficiente dotación de recursos, cuestiones mejorables según las evaluaciones realizadas en nuestro país2,10.
Identificación de estadios finales de la EPOCLa EPOC presenta una historia natural caracterizada por un deterioro progresivo a lo largo de años sin estar libres de síntomas, sobre el que se intercalan agudizaciones graves que pueden conducir a un final imprevisto. Ello hace que sea muy imprecisa la capacidad predictiva de las fases terminales de la enfermedad. Será la suma en diferente proporción de varios factores lo que pueda determinarla: flujos espiratorios, hiperinsuflación pulmonar, tolerancia al esfuerzo, comorbilidades cardiovasculares, frecuencia y gravedad de las agudizaciones, y la valoración del propio paciente y cuidadores (pérdida de autonomía, deseos, metas y opiniones de los pacientes y familia durante el curso de la enfermedad)11.
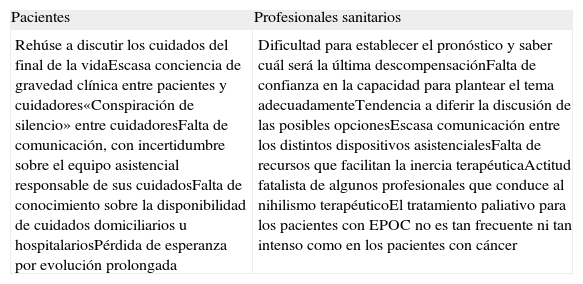
Pese a las dificultades para planificar la fase final de la vida en los pacientes con EPOC12 (tabla 1), se ha trazado un perfil de paciente que puede fallecer en los siguientes 6 a 12 meses 2 (tabla 2); la presencia de 2 o más de estos indicadores pronósticos debería alertar para discutir el pronóstico y los cuidados en la etapa al final de la vida.
Barreras para planificar la fase final de la vida de pacientes con EPOC
| Pacientes | Profesionales sanitarios |
| Rehúse a discutir los cuidados del final de la vidaEscasa conciencia de gravedad clínica entre pacientes y cuidadores«Conspiración de silencio» entre cuidadoresFalta de comunicación, con incertidumbre sobre el equipo asistencial responsable de sus cuidadosFalta de conocimiento sobre la disponibilidad de cuidados domiciliarios u hospitalariosPérdida de esperanza por evolución prolongada | Dificultad para establecer el pronóstico y saber cuál será la última descompensaciónFalta de confianza en la capacidad para plantear el tema adecuadamenteTendencia a diferir la discusión de las posibles opcionesEscasa comunicación entre los distintos dispositivos asistencialesFalta de recursos que facilitan la inercia terapéuticaActitud fatalista de algunos profesionales que conduce al nihilismo terapéuticoEl tratamiento paliativo para los pacientes con EPOC no es tan frecuente ni tan intenso como en los pacientes con cáncer |
EPOC: enfermedad pulmonar obstructiva crónica.
Modificada de Yohannes et al.12.
Perfil del paciente con enfermedad pulmonar obstructiva crónica en la fase final de la vida
| FEV1 < 30% predichoEscasa actividad físicaDependencia de otros para las actividades básicas de la vida diariaAnda menos de 30 min al díaConsumo de recursos sanitariosDependencia de oxígenoTres o más exacerbaciones graves anuales (asistencias en urgencias y/u hospitalizaciones)Más de 21 días ingresado en el hospital el año anteriorAfectación del estado generalComorbilidades: insuficiencia ventricular izquierdaÍndice de masa corporal < 21 kg/m2Disnea (III-IV en la escala modificada de la MRC)Valores índice BODE entre 7 y 10Situaciones personales y socialesEdad > 70 añosDepresiónFragilidad sociofamiliar (vive solo o sin pareja) |
EPOC: enfermedad pulmonar obstructiva crónica; FEV1: volumen espiratorio forzado en el primer segundo; MRC: Medical Research Council.
Adaptada de Escarrabill et al.2.
Los profesionales sanitarios deberían reunir una serie de competencias esenciales en CP de pacientes con EPOC que vienen reflejadas en la tabla 314.
Competencias esenciales de profesionales en cuidados paliativos para la enfermedad pulmonar obstructiva crónica
| Competencias de relación y comunicación |
| • Capacidad de comunicación con empatía |
| • Capacidad para guiar a la familia en los últimos días del paciente |
| • Capacidad de ayuda a la familia durante el período de dolor y duelo |
| • Capacidad para identificar los valores del paciente, metas en la vida y preferencias sobre su muerte |
| • Capacidad para identificar las necesidades psicosociales y espirituales de los pacientes y familiares y recursos para cubrirlas |
| • Planificación de cuidados avanzados con el paciente y su familia |
| • Coordinación de cuidados y capacidad de trabajar efectivamente en un equipo interdisciplinario |
| • Sensibilidad intercultural y competencia cultural |
| • Transmitir información, incluyendo habilidad para comunicar las malas noticias |
| Competencias clínicas y de toma de decisiones |
| • Capacidad de adoptar decisiones sujetas a normativa legal relativas a situaciones que partan del manejo de síntomas y abstención de inicio o suspensión de tratamientos de soporte vital |
| • Capacidad para resolver conflictos sobre futilidad, requerimientos para suicidio asistido por médicos, o eutanasia activa |
| • Establecimiento de un plan asistencial integral que incluya elementos de cuidados paliativos |
| • Capacidad para pronosticar supervivencia y calidad de vida esperable |
| • Manejo de abstención de inicio y retirada de tratamientos de soporte vital y muerte inminente del paciente |
| • Manejo de síntomas de dolor y de otra índole, incluyendo la disnea |
| • Uso del modelo de toma de decisiones compartidas con la familia y otros responsables para paciente incapacitados |
EPOC: enfermedad pulmonar obstructiva crónica.
Modificada de Lanken et al.12.
El contenido de los cuidados al final de la vida que a los pacientes y cuidadores les gustaría discutir con sus profesionales sanitarios incluye el diagnóstico y el proceso de la enfermedad, el papel de los tratamientos en mejorar los síntomas, la calidad y la duración de su vida, el tipo de muerte que le gustaría y la planificación de tratamientos avanzados para fases avanzadas de la enfermedad y de las exacerbaciones15.
Los recursos disponibles para llevar a cabo los CP en EPOC están poco extendidos y son escasos, pese a que en muchas ocasiones el paciente con EPOC presenta una carga de sufrimiento mayor en el tiempo e intensidad que los pacientes oncológicos16. Por ello, la estrategia en CP aprobada por el Consejo Interterritorial del Sistema Nacional de Salud en 2007 apuesta por potenciar este tipo de cuidados a pacientes no oncológicos.
Planificación de cuidados paliativos o planificación anticipada de decisionesPlanificar anticipadamente las decisiones sobre los cuidados en la etapa final de la vida del paciente EPOC implica un proceso continuado de participación activa y la coordinación interniveles asistenciales para garantizar la continuidad en la prestación de cuidados y el cumplimiento de las directrices previas específicas13, y suponen una mejora de la calidad de la atención prestada a pacientes con EPOC grave17.
Sería idóneo que el diálogo para iniciar un proceso de PAD se iniciase en la fase de EPOC de desarrollo de cronicidad y progresión de gravedad de los síntomas, clarificando los valores personales y objetivos vitales conforme aumenta la experiencia subjetiva de enfermedad, y dejando constancia de los mismos en la historia clínica a lo largo de las sucesivas asistencias para facilitar la toma de decisiones al final de la vida18.
Enfoque terapéuticoDebe insistirse en el mensaje esencial de que los CP para la EPOC no deben reservarse exclusivamente para la fase agónica o terminal, pues los estadios finales de la vida de EPOC pueden prolongarse entre 6 y 12 meses, dominando durante este tiempo un síntoma principal de forma continua, como es la disnea, que suele percibirse con variable carga de ansiedad y miedo relacionado con un sentimiento de certidumbre de muerte.
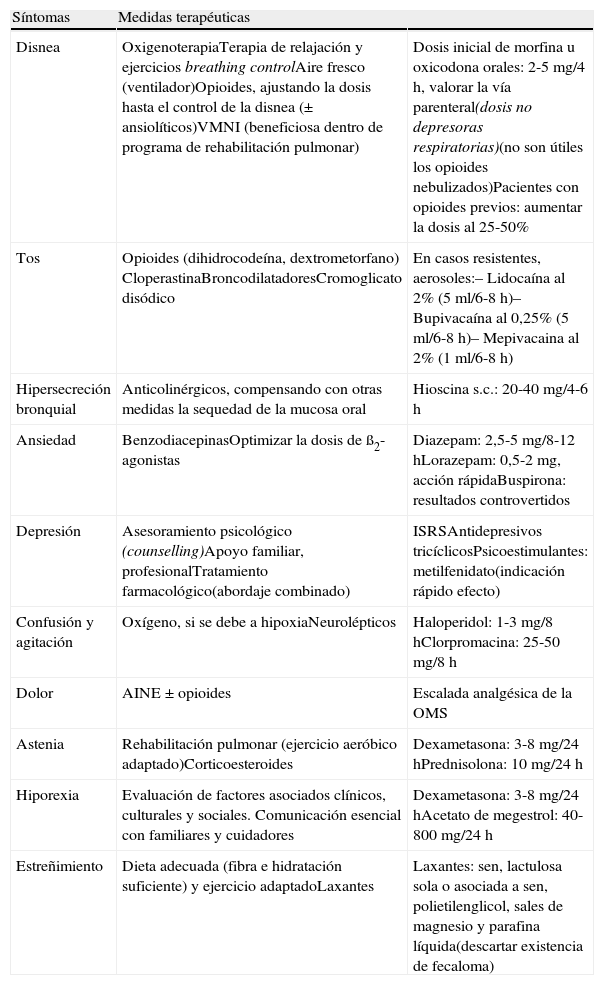
Para las fases avanzadas se recomienda emplear el tratamiento habitual recogido en los documentos de consenso para las fases estables y de agudización de la EPOC, envolviéndolo en una atención integral y continuada de las necesidades del paciente, que incluyan las psicosociales y espirituales. Se puede lograr así una mejora de la calidad de vida. Se desarrollan orientaciones básicas de tratamiento inespecífico de los síntomas más frecuentes en el estadio final de la vida de los pacientes con EPOC (tabla 4) que exigen, de forma periódica, una reevaluación de posibles causas específicas que precisen además un tratamiento etiológico efectivo.
Prescripciones para síntomas de pacientes con estadios finales de enfermedad pulmonar obstructiva crónica
| Síntomas | Medidas terapéuticas | |
| Disnea | OxigenoterapiaTerapia de relajación y ejercicios breathing controlAire fresco (ventilador)Opioides, ajustando la dosis hasta el control de la disnea (± ansiolíticos)VMNI (beneficiosa dentro de programa de rehabilitación pulmonar) | Dosis inicial de morfina u oxicodona orales: 2-5 mg/4 h, valorar la vía parenteral(dosis no depresoras respiratorias)(no son útiles los opioides nebulizados)Pacientes con opioides previos: aumentar la dosis al 25-50% |
| Tos | Opioides (dihidrocodeína, dextrometorfano) CloperastinaBroncodilatadoresCromoglicato disódico | En casos resistentes, aerosoles:– Lidocaína al 2% (5 ml/6-8 h)– Bupivacaína al 0,25% (5 ml/6-8 h)– Mepivacaina al 2% (1 ml/6-8 h) |
| Hipersecreción bronquial | Anticolinérgicos, compensando con otras medidas la sequedad de la mucosa oral | Hioscina s.c.: 20-40 mg/4-6 h |
| Ansiedad | BenzodiacepinasOptimizar la dosis de ß2-agonistas | Diazepam: 2,5-5 mg/8-12 hLorazepam: 0,5-2 mg, acción rápidaBuspirona: resultados controvertidos |
| Depresión | Asesoramiento psicológico (counselling)Apoyo familiar, profesionalTratamiento farmacológico(abordaje combinado) | ISRSAntidepresivos tricíclicosPsicoestimulantes: metilfenidato(indicación rápido efecto) |
| Confusión y agitación | Oxígeno, si se debe a hipoxiaNeurolépticos | Haloperidol: 1-3 mg/8 hClorpromacina: 25-50 mg/8 h |
| Dolor | AINE ± opioides | Escalada analgésica de la OMS |
| Astenia | Rehabilitación pulmonar (ejercicio aeróbico adaptado)Corticoesteroides | Dexametasona: 3-8 mg/24 hPrednisolona: 10 mg/24 h |
| Hiporexia | Evaluación de factores asociados clínicos, culturales y sociales. Comunicación esencial con familiares y cuidadores | Dexametasona: 3-8 mg/24 hAcetato de megestrol: 40-800 mg/24 h |
| Estreñimiento | Dieta adecuada (fibra e hidratación suficiente) y ejercicio adaptadoLaxantes | Laxantes: sen, lactulosa sola o asociada a sen, polietilenglicol, sales de magnesio y parafina líquida(descartar existencia de fecaloma) |
AINE: antiinflamatorios no esteroideos; ISRS: inhibidores selectivos de la recaptación de serotonina; OMS: Organización Mundial de la Salud; s.c.: vía subcutánea; VMNI: ventilación mecánica no invasiva.
Es el síntoma más prevalente e incapacitante y algunos autores aprecian la ventaja de evaluar de forma multidimensional la disnea, reconociéndola como síntoma que afecta tanto al paciente como a la familia19. Solo el 50% de los pacientes con EPOC se benefician de alguna medida para aliviar la disnea en la fase final de la vida y muchos de ellos viven y fallecen con disnea incapacitante. El empleo de otras medidas diferentes a las tradicionales (broncodilatadores y oxigenoterapia) como son opiáceos, rehabilitación pulmonar y ventilación mecánica no invasiva (VMNI) pueden ser de utilidad.
Los opiáceos son los fármacos fundamentales en el alivio de la disnea en estos pacientes y diversos estudios no han encontrado efectos sobre el intercambio de gases. Las pautas propuestas son varias. Una dosis de inicio de 1-2mg de morfina cada 4 h, con dosis a demanda del 50% e incremento progresivo de la dosis según se demande es útil20. Dosis superiores a 7,5mg cada 4 h no suelen ser necesarias. Una vez establecida la dosis de mantenimiento se puede prescribir al paciente una presentación de liberación prolongada. El control de las náuseas, vómitos y estreñimiento en estos pacientes es fundamental.
Los programas de rehabilitación respiratoria que incluyan no solo programa de ejercicio, sino también educación en el automanejo y conocimiento de la enfermedad, consejo nutricional y ayuda psicosocial, han demostrado ser de utilidad en mejorar la calidad de vida de estos pacientes en las fases finales de la vida.
El papel de la VMNI en estos pacientes es todavía controvertido aunque hay pequeños estudios que indican que este tratamiento puede reducir la disnea y mejorar la autonomía en los pacientes seleccionados21.
TosDebe tratarse cuando genera malestar, agrava otros síntomas o incrementa el riesgo de aparición de otros. Dependiendo de la capacidad de expectoración, se favorecerá la fluidificación de secreciones (hidratación y mucolíticos) o la reducción de su producción (anticolinérgicos). Los antitusígenos se elegirán según los riesgos considerados de sus efectos secundarios (opioides), pudiendo combinarse los de diferente mecanismo de acción buscando potenciar su efectividad.
Ansiedad y depresiónAproximadamente una tercera parte de los pacientes con EPOC moderada-grave pueden presentar alguno de los 2 síntomas, o ambos, siendo posible su detección mediante cuestionarios específicos, que debe ser confirmada por profesionales cualificados22. Aparte del abordaje psicoterapéutico y rehabilitador pulmonar, pueden requerir el empleo de benzodiacepinas y/o antidepresivos.
Otros síntomas del final de la vidaLa hipersecreción bronquial, la astenia, hiporexia y estreñimiento son síntomas que preocupan tanto o más a los cuidadores y familia que al propio paciente. Por ello, es muy conveniente tenerlos informados de la posible aparición de estos síntomas, y de las actividades no farmacológicas y farmacológicas recomendadas para su paliación.
Bernardino Alcázar Navarrete
Área Integrada de Gestión de Medicina. Unidad de Neumología. Hospital de Alta Resolución de Loja. Granada. NEUMOSUR.
balcazar@telefonica.net
Inmaculada Alfageme Michavilla
Servicio de Neumología. Hospital Universitario de Valme. Sevilla. NEUMOSUR.
inmaculada.alfageme.sspa@juntadeandalucia.es
Francisco Javier Álvarez Gutiérrez
Unidad Médico-Quirúrgica de Enfermedades Respiratorias. Hospital U. Virgen del Rocío. Sevilla. NEUMOSUR.
fjavieralvarez2008@gmail.com
Vidal S. Barchilon Cohen
Centro de Salud UGC Rodríguez Arias, San Fernando. Cádiz. Grupo de respiratorio de la SAMFYC.
vbarchilon@comcadiz.com
Pablo Berenguel Martínez
AIG Cuidados Críticos y Urgencias. Empresa Pública Hospital de Poniente. El Ejido. Almería. Grupo de Trabajo de Respiratorio de la SEMG.
pabloberenguelmartinez@hotmail.com
Antonio Bienvenido Rodríguez
DCCU La Janda-Litoral (UGC DCCU Chiclana-La Janda). Distrito APS Bahía de Cádiz-La Janda. Cádiz. Grupo de Urgencias de la SAMFYC.
bienve01@hotmail.com
José Calvo Bonachera
Servicio de Neumología. Complejo Hospitalario Torrecárdenas. Almería. NEUMOSUR.
josecalvo07@orange.es
Virginia Carrasco Gutiérrez
DCCU La Janda-Litoral. Distrito APS Bahía de Cádiz-La Janda. Cádiz. Grupo de Urgencias de la SAMFYC.
vcarrascogutierrez@gmail.com
Francisco Casas Maldonado
Servicio de Neumología. Hospital Universitario San Cecilio. Granada. NEUMOSUR.
franciscocasas@neumosur.net
Juan Antonio Corrales Cruz
Centro de Salud Cisneo Alto-Las Naciones. Sevilla. SEMERGEN-Andalucía. jucocr@hotmail.com
Vicente Alfonso Corral Aliseda
UGC Puerto Sur. El Puerto de Santa María. Cádiz. Grupo de Respiratorio de SAMFYC.
vicenteacorral@gmail.com
Adolfo Doménech del Río
UGC Enfermedades Respiratorias. HRU Carlos Haya. Málaga. NEUMOSUR. adomenec@separ.es.
Mercedes Espigares Jiménez
Grupo Respiratorio de la SAMFYC. Centro de Salud Olivar de Quinto. Dos Hermanas. Sevilla.
mercedesespigares@gmail.com
José Fernández Guerra
Unidad de Neumología. Hospital Costa del Sol de Marbella Málaga. NEUMOSUR.
jfguerra@wanadoo.es
Antonio Fernández Natera
DCCU de San Fernando. Distrito Sanitario Bahía de Cádiz. La Janda. Cádiz. SAMFYC.
natera38@gmail.com
Antonio García Hidalgo
Unidad de Neumología. Hospital Punta Europa de Algeciras. Cádiz. NEUMOSUR.
anto816@separ.es
Luis Rafael García Martínez
Servicio de Urgencias. Hospital Universitario Santa Lucía. Cartagena. Murcia. SEMES.
luichigm@hotmail.com
Leovigildo Ginel Mendoza
Centro de Salud Ciudad Jardín. Málaga. GRAP. SEMERGEN-Andalucía.
lginel@gmail.com
Francisco González Vargas
Servicio de Neumología. Hospital Universitario Virgen de las Nieves. Granada. NEUMOSUR.
fgv958@gmail.com
Francisco Javier La Rosa Salas
UGC de Cuidados Críticos y Urgencias. Complejo Hospitalario de Jaén. SAMIUC.
franla_rosa@hotmail.com
Antonio León Jiménez
UGC de Neumología y Alergia. Hospital Universitario Puerta del Mar. Cádiz. NEUMOSUR.
anleji@hotmail.es
Cristina Lucas Fernández
U.G.C. DCCU. Distrito Bahía de Cádiz-La Janda. Cádiz. Grupo de Trabajo de Urgencias de la SAMFYC.
crluc@hotmail.com
Francisco Marin Sánchez
Servicio de Neumología. Hospital Virgen de la Victoria. Málaga. NEUMOSUR.
pmarinsanchez@yahoo.es
Sonia María Martínez Cabezas
Unidad de Hospitalización Polivalente. Hospital de Alta Resolución del Toyo. Hospital de Poniente. El Ejido. Almería. Grupo de Trabajo de Respiratorio de la SEMG.
sonyheads@yahoo.es
Teodoro Montemayor Rubio
Servicio de Neumología. Hospital Universitario Virgen Macarena. Sevilla. NEUMOSUR.
teodoro.montemayor@gmail.com
Ana Morán Rodríguez
UGC-DCCU de San Fernando. Cádiz. Grupo de Trabajo de Respiratorio y de Urgencias de la SAMFYC. GRAP.
anamoran@comcadiz.com
Luis Muñoz Cabrera
UGC de Neumología. Hospital Universitario Reina Sofía. Córdoba. NEUMOSUR. luis1494@separ.es
Francisco Ortega Ruiz
Unidad Médico-Quirúrgica de Enfermedades Respiratorias. Hospital U. Virgen del Rocío. Sevilla. NEUMOSUR. francisco.ortega.sspa@juntadeandalucia.es
Pablo Panero Hidalgo
UGC Órgiva. Granada. SEMERGEN-Andalucía.
med018118@gmail.com
Gerardo Pérez Chica
Servicio de Neumología. Hospital Médico-Quirúrgico de Jaén. Jaén. NEUMOSUR.
gerardoperezchica@yahoo.es
Inmaculada Pérez López
DCCU Janda Litoral. UGC Chiclana-La Janda. Cádiz. Grupo de Trabajo de Urgencias de SAMFYC.
inmapel@ono.com.
María José Rodríguez González
DCCU de la UGC Bahía. Distrito Cádiz-La Janda. El Puerto de Santa María. Cádiz. Grupo de Urgencias de la SAMFYC.
mariajose.rodriguez@yahoo.es
Fernando Javier Sánchez Lora
UGC de Medicina Interna. Hospital Clínico-Universitario Virgen de la Victoria. Málaga. Grupo de Trabajo de EPOC de la FEMI. SADEMI. javiersanchezlora@yahoo.es
Cristóbal Trillo Fernández
Centro de Salud Puerta Blanca. Málaga. GRAP.
ctrillof@gmail.com
Agustín S. Valido Morales
Servicio de Neumología. Hospital Universitario Virgen Macarena. Sevilla. NEUMOSUR.
asvmtino@neumosur.net
José Manuel Varela Aguilar
Servicio de Medicina Interna. Hospital Virgen del Rocío. Sevilla. SADEMI.
jmvarelaa@gmail.com
Dr. Diego A. Vargas Ortega
Unidad de Hospitalización Polivalente. Hospital de Alta Resolución del Toyo. Hospital de Poniente El Ejido. Almería. Grupo de Trabajo Respiratorio SEMG.
vdiegoa_@hotmail.com
Sociedades participantes
GRAP: Grupo de Respiratorio de Atención Primaria.
SAMIUC: Sociedad Andaluza de Medicina Intensiva, Urgencias y Coronarias.
NEUMOSUR: Asociación de Neumología y Cirugía Torácica de Sur.
SEMERGEN-ANDALUCÍA: Sociedad Española de Médicos de Atención Primaria-Andalucía.
SADEMI: Sociedad Andaluza de Medicina Interna.
SEMES-ANDALUCÍA: Sociedad Española de Medicina de Urgencias y Emergencias-Andalucía.
SAMFYC: Sociedad Andaluza de Medicina Familiar y Comunitaria.SEMG-ANDALUCÍA: Sociedad Española de Médicos Generales y de Familia-Andalucía