El 8 de diciembre de 2019 se detectó por primera vez en Wuhan, China, la existencia del virus SARS-CoV-2, que provoca la enfermedad por coronavirus 2019 (COVID-19)1. Esta se extendió rápidamente por el mundo, provocando una pandemia que colapsó el sistema sanitario de varios países. Las manifestaciones clínicas más frecuentes son los síntomas respiratorios y generales, como fiebre, tos seca, anosmia, ageusia, disnea, diarrea, vómitos o mialgias. Conforme se iba conociendo más de la COVID-19, se han descrito otros síntomas menos comunes, como los cutáneos o neurológicos2. A continuación se describen distintas formas de presentación de la COVID-19 en una familia que convivió sin seguir ninguna medida de aislamiento domiciliario. Ninguno tuvo contacto estrecho con personas infectadas o con sospecha de infección, ni viajaron a zonas endémicas fuera del territorio español.
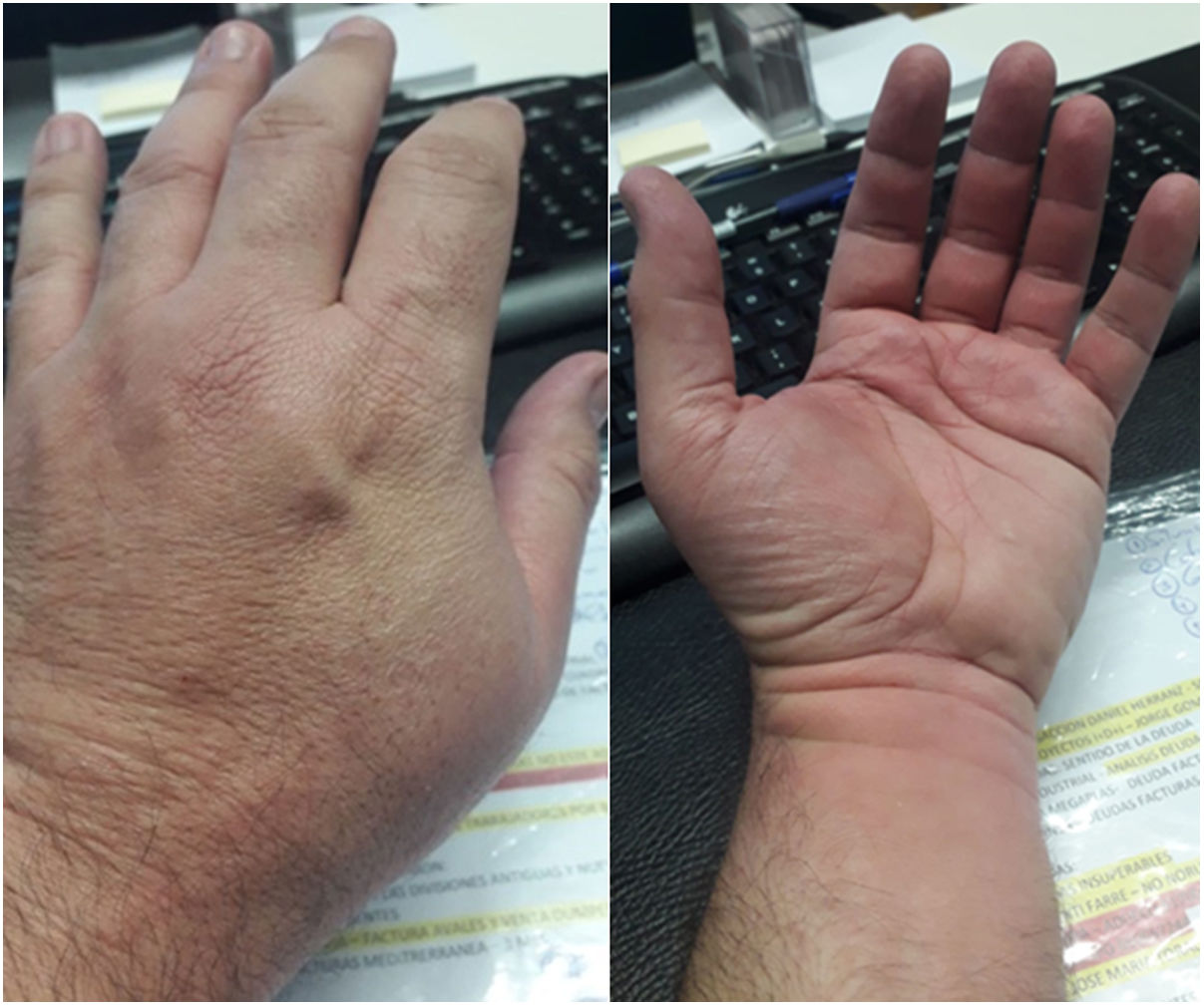
El padre, de 50 años, con hipercolesterolemia en tratamiento, presentó un eritema pruriginoso generalizado y lesiones habonosas en manos, brazos, cuello y cara, por lo que acudió a urgencias, donde le administraron metilprednisolona intramuscular, con mejoría de la sintomatología (fig. 1). Al día siguiente visitó al alergólogo, que le pautó deflazacort durante 15 días en pauta descendente y ebastina 10mg oral y le solicitó una analítica general, sin alteraciones significativas (LDH 357, leucocitos 11.050/μL, linfocitos 3.170/μL). Las lesiones en cara y región retroauricular fueron remitiendo lentamente, pero el prurito persistió 30 días más, con dermografismo asociado durante 50 días.
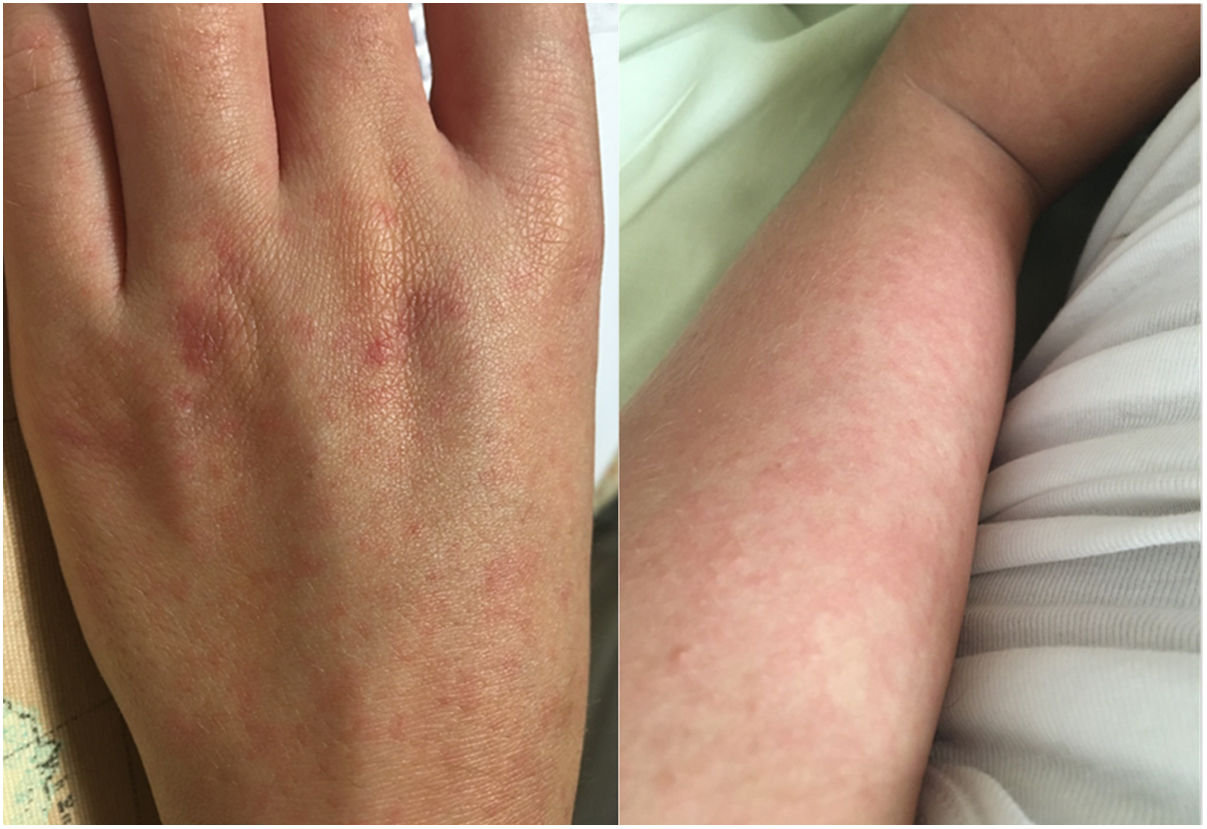
El hijo mayor, varón de 16 años, con antecedentes de síndrome de Asperger y epilepsia generalizada, en tratamiento con ácido valproico 600mg/12h y levetiracetam 1.750mg/12h, presentó 9 días después que su padre malestar general, vómitos alimentarios, odinofagia, mialgias y fiebre hasta 39°C, asociada a una crisis convulsiva tónico-clónica generalizada de pocos minutos de duración. El médico de urgencias que le atendió en el domicilio le pautó azitromicina 500mg al día durante 5 días. Durante los 3 días siguientes presentó tos seca ocasional, que provocaba vómitos alimentarios, mialgias, y fiebre de hasta 40,1°C resistente a tratamiento antipirético (paracetamol y metamizol de forma alterna cada 4 h). Además, apareció un exantema en brazos y piernas (fig. 2), por lo que acudió a urgencias, donde se realizó una analítica cuyos resultados no aclaraban el origen de la fiebre (leucocitos 4.060/μL, neutrófilos 2.900/μL y linfocitos 920/μL) y un strepto-test con resultado negativo, siendo dado de alta sin cambios en el tratamiento. La febrícula, astenia y anorexia persistieron durante 8 días. Posteriormente estuvo asintomático durante 19 días hasta que presentó una nueva crisis epiléptica, sin claro desencadenante. En urgencias la analítica fue normal, con niveles de valproato y levetiracetam en rango, por lo que fue dado de alta con ajuste de medicación antiepiléptica.
La madre, de 49 años, sin antecedentes personales de interés, presentó mialgias, náuseas y fiebre de 38,5°C 9 días después que el hijo. Tras 7 días con dicha sintomatología, acudió al hospital, donde le realizaron una analítica y una radiografía de tórax que no mostraron alteraciones. Con el diagnóstico de sospecha de infección por SARS-CoV-2, fue dada de alta con tratamiento sintomático. Al día siguiente, se le tomó una muestra nasofaríngea para la realización de una PCR para coronavirus, que resultó negativa. La fiebre remitió, pero presentó mialgias generalizadas una semana más. Tras 5 semanas asintomática, la paciente tuvo una caída excesiva y difusa de cabello, que pudo ser un efluvio telógeno agudo, asociado a la infección previa.
El hijo menor, varón de 12 años, permaneció asintomático durante todo el periodo de enfermedad del resto de la familia, a pesar de no guardar ningún tipo de aislamiento domiciliario.
Después de 8 semanas, la familia se realizó la serología para la detección de inmunoglobulinas (Ig) mediante la técnica de enzimoinmunoanálisis (ELISA) para conocer su situación inmunológica (tabla 1). Los resultados mostraron que tanto los padres como el hijo mayor habían pasado la COVID-19 (Ig G positivas), incluso el padre presentaba todavía resultado positivo para IgM. El resultado del hijo menor fue negativo para ambas determinaciones.
Resultados de serología COVID-19 con niveles de anticuerpos en cada paciente
| Padre | Madre | Hijo mayor | Hijo menor | |
|---|---|---|---|---|
| Anticuerpos IgG<1,4 Índice negativo>1,4 Índice positivo | 7,23 | 8,58 | 10,28 | 0,01 |
| Anticuerpos IgM<0,9 Índice negativo0,9-1,1 Índice indeterminado> 1,1 Índice positivo | 1,53 | 1,04 | 0,93 | 0,47 |
Dejando de lado los síntomas más comunes que fueron descritos desde la aparición de la COVID-19, nos centraremos en las manifestaciones menos habituales y en la ausencia de sintomatología e inmunidad del hijo menor. Un reciente estudio establece cinco patrones de manifestaciones cutáneas que se pueden asociar con la evolución y gravedad de la enfermedad, siendo estas en orden ascendente de gravedad clínica: erupciones similares a sabañones en zonas acrales (19%), erupciones vesiculosas (9%), lesiones urticariformes (19%), erupciones maculopapulosas (47%) y livedo reticularis o necrosis (6%)3. En nuestros pacientes encontramos las lesiones urticariformes en el padre, que tuvieron una duración mucho mayor de la habitual (6-8 días) y menor gravedad de la COVID-19 que la mayoría de los casos descritos. El hijo mayor presentó un exantema maculopapuloso, de características similares a los que aparecen en otras infecciones víricas, y que se ha observado en casos de COVID-19 tanto leves como más graves ingresados en UCI3. Respecto a las crisis convulsivas, la primera puede considerarse asociada al proceso febril, sin embargo, los neurólogos que habitualmente lo tratan, no encontraron un claro desencadenante, por lo que no descartaron la posibilidad de que fuera producida por la infección por SARS-CoV-2. Aunque las enfermedades neurológicas, entre ellas la epilepsia, podrían suponer un factor de riesgo para la COVID-19, no se ha demostrado su asociación causal. Por el momento existe muy poca literatura que haya relacionado las crisis convulsivas con la infección por coronavirus, y en los casos que aparecen, no se especifica si se producían coincidiendo con la fiebre4. Por tanto, es conveniente considerar la posibilidad de que algunos casos de COVID-19 puedan presentarse con síntomas neurológicos como clínica fundamental5,6. La madre, que es la que ha presentado síntomas más reconocibles de la COVID-19, terminó por manifestar preocupación ante un efluvio telógeno agudo. Los posibles factores desencadenantes podrían ser la propia infección por SARS-CoV-2, las consecuencias psicológicas del confinamiento o la ferropenia. Ante la presencia de déficits vitamínicos o minerales, se debe pautar un tratamiento específico, mientras que en los casos asociados a estrés psicológico, es conveniente tranquilizar a los pacientes, aclararles que es una situación reversible y que debe realizarse un lavado frecuente del cabello, para eliminar todo el pelo maduro. Por otro lado, es sorprendente la ausencia de inmunidad del hijo menor, a pesar de ser conviviente estrecho de 3 casos sintomáticos. Durante la primera semana tras el inicio de los síntomas por SARS-CoV-2 la carga viral salival es mayor que posteriormente. Como ninguno de los enfermos presentó tos con expectoración, podría haber sido determinante en la ausencia de contagio del hijo menor7. En conclusión, la amplia variedad de manifestaciones clínicas con la que ha ido presentándose esta nueva enfermedad ha puesto de manifiesto las dificultades de su diagnóstico. Aún quedan muchas preguntas que responder, como la fisiopatología de la COVID-19 en cada órgano diana afectado, así como la duración y variabilidad individual de la inmunidad adquirida tras el contacto con el SARS-CoV-2.
FinanciaciónNo se ha recibido ninguna fuente de financiación para la elaboración de este artículo.